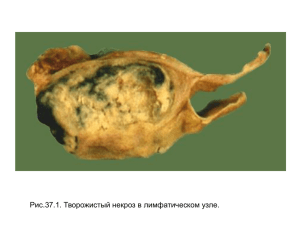
Лекция 2. Открыто: Понедельник, 13 сентября 2021, 18:00 Закрывается: Вторник, 14 сентября 2021, 23:59 Готово: Просмотреть Надо сделать: Пройти лекцию до конца Некроз и апоптоз. Атрофия. Сущность. Понятия о некрозе и некробиозе. Клиникоморфологические формы некроза. Основы танатологии. Смерть, определение, признаки смерти. К настоящему времени Вы заработали баллов: 0 из 0 возможных. Блок 1. Некроз. Апоптоз. Атрофия. Смерть клетки может происходить двумя путями - путем апоптоза и путем некроза. Апоптоз - это генетически регулируемая (контролируемая) гибель клеток, активный процесс, при котором приводит удаление погибшей клетки из ткани. Посредством апоптоза удаляются нежелательные и дефектные клетки организма. Этот вид смерти клеток имеет ряд отличительных биохимических и морфологических признаков от некроза. Апоптоз част в патологии, развивается при таких же причинах, что и некроз и интенсивность апоптоза такая же, что и некроза. При апоптозе активизируются нелизосомальные эндогенные эндонуклеазы, которые расщепляют ядерную ДНК на мелкие фрагменты. Посредством апоптоза удаляются нежелательные и дефектные клетки организма. Велика его роль в морфогенезе, он является одним из механизмов постоянного контроля размера органов. При снижении апоптоза накапливаются клетки (например, при опухолевом росте), при усилении апоптоза прогрессивно уменьшается количество клеток, например при атрофии. Причинами апоптоза: могут быть ионизирующая радиация, вирусы, различные лекарственные препараты - цитостатики, кортикостероиды, гормоны и др.. Морфология апоптоза. При апоптозе наблюдаются отличительные морфологические признаки, выявляемые на светооптическом и электронномикроскопическом уровнях. При обычной окраске препаратов гематоксилин-эозином наблюдаем, что происходит уменьшение в объеме клетки, с более интенсивной окраской цитоплазмы, конденсация хроматина под ядерной оболочкой и формирование апоптотических телец, которое происходит довольно быстро, затем также быстро они фагоцитируются макрофагами или соседними клетками, и на гистологических препаратах апоптоз обнаруживается в тех случаях, когда он значительно выражен. Апоптоз в отличие от некроза никогда не сопровождается воспалительной реакцией, что в свою очередь затрудняет его выявление в препаратах. Более четкие морфологические признаки апоптоза можно выявить при электоронномикроскопическом исследовании препаратов. Для апоптотических клеток характерно: 1. сжатие клетки, уменьшение ее в объеме - цитоплазма уплотняется. 2. конденсация хроматина - он конденсируется под мембраной ядра, образуя четко очерченные плотные массы различной формы и размеров. Ядро может разрываться на фрагменты. 3. формирование в цитоплазме апоптотических телец и полостей - образуются глубокие впячивания поверхности с образованием полостей, происходит фрагментация клетки с формированием окруженных мембраной апоптотических телец. 4. фагоцитоз апоптотических клеток происходит окружающими нормальными клетками, или паренхиматозными, или макрофагами. Апоптоз принимает участие в физиологических и патологических процессах: 1. запрограммированное разрушение клеток во время эмбриогенеза. 2. гормон-зависимая инволюция органов у взрослых, например при отторжении эндометрия у женщин во время менструального цикла, атрезия фолликулов в яичниках в менопаузе, регрессия молочной железы после прекращения лактации. 3. гибель отдельных клеток в опухолях, при регрессии опухоли, но и при активно растущей опухоли. 4. гибель клеток иммунной системы, как В-, так и Т-лимфоцитов, например при инволюции тимуса гибель Т-клеток. 5. гибель паренхимы органа - при обтурации выводных протоков в поджелудочной или слюной железах. 6. гибель клеток, вызванная действием цитотоксических Т-клеток. 7. при некоторых вирусных заболеваниях - при вирусном гепатите, в печени обнаруживаются фрагменты апоптотических клеток как тельца Каунсильмана. Как было сказано выше апоптоз это генетически контролируемая, регулируемая гибель клеток, которая может возникать под действием как внешних факторов, так и внутренних. В настоящее время определено большое количество генов, которые кодируют вещества, необходимые для регуляции апоптоза. К внешним факторам регуляции апоптоза относят многие внешние факторы, при действии которых происходит повреждение ДНК клетки. Целый ряд генов регулируют этот процесс, большую роль играют ген супрессии опухолей р53, вирусные инфекции. К ингибиторам апоптоза относят факторы роста, половые стероидные гормоны, bcl-2, bcl-xL, Mcl-1, аденовирусный Е1В 19К, Эпштейн-Барр -вирусный ВHRF1 белки, р53 мутационный. К активаторам апоптоза относят ген р53-дикий, bax, bac и другие. Жизнеспособность клеток зависит от соотношения активаторов и ингибиторов апоптоза. Снижение апоптоза может наблюдаться, например, при недостатке р53 или избытке bcl-2 происходит накопление клеток, что может наблюдаться в некоторых опухолях. При некоторых аутоиммунных заболеваниях происходит нарушение апоптоза лимфоидных клеток, что может сопровождаться активацией апоптоза ( Fasрецепторы на клеточной поверхности лимфоцитов при СКВ). Некоторые вирусы ( вирус Эпштейна-Барра) повышают свою выживаемость путем ингибирования апоптоза, воздействуя через bcl-2. Ускорение апоптоза происходит, например при СПИДе. К автономным механизмам апоптоза относят: морфогенетический, гистогенетический и филогенетический апоптоз развития эмбриона. Морфогенетический апоптоз участвует в разрушении различных тканевых зачатков, например, разрушение клеток в межпальцевых промежутках, разрушение избыточного эпителия при слиянии небных отростков при формировании твердого неба, гибель клеток в дорсальной части нервной трубки во время смыкания. Гистогенетический апоптоз наблюдается при дифференцировке тканей и органов, например, при гормон-зависимой дифференцировке половых органов из тканей зачатков. У мужчин клетками Сертоли в яичках плода синтезируется гормон, который вызывает регрессию протоков Мюллера, из которых у женщин формируются маточные трубы, матка и часть влагалища. Филогенетический апоптоз участвует в удалении рудиментарных структур у эмбриона, например пронефроса. Значение апоптоза. Наблюдается связь апоптоза и различных патологических состояний. Изучая нарушение функции генов, регулирующих апоптоз, возможна разработка новых лекарственных препаратов, направленных на регуляцию апоптоза, новых направлений в терапии злокачественных опухолей, вирусных инфекций, иммунодефицитов, аутоиммунных заболеваний. НЕКРОЗ гибель многих леток АПОПТОЗ гибель малого числа леток воспаление вокруг активация гидролаз воспаления нет активация ядерных эндонуклеаз ↓ ↓ активный процесс (активация генов→синтез новых белков) ДНК распадается на равные фрагменты (на электрофорезе – «лесенка») в апоптотических тельцах мембрана не повреждена клетка уменьшена в размерах пассивный процесс ДНК распадается на неравные фрагменты мембрана повреждена клетка увеличена в размерах ядро неправильной формы, уменьшено в ядро круглое, уменьшено в размерах, с размерах, красится интенсивно, хроматин конденсацией хроматина под ядерной распределён равномерно мембраной В нормальной клетке апоптоз ассоциирован с пролиферацией, в опухолевой – диссоциирован. Блок 2 НЕКРОЗ НЕКРОЗ (от греч. necros – мертвый) – это местная смерть, отмирание клеток и тканей в живом организме под действием болезнетворных факторов. Некроз характеризует преждевременная и массовая гибель клеток. Это пассивный процесс, при котором не происходит активация генов. Предшествует некрозу некробиоз – это те изменения, которые возникают в промежутке времени от начала действия повреждающего агента до наступления стойких необратимых изменений. Морфологическим проявлением некробиоза являются дистрофические изменения. Причины некроза: 1. Действие физических и химических факторов (травматический?) – высокая и низкая температура, ионизирующая радиация, ультрафиолетовое излучение, механические травмы, действие кислот и щелочей, солей тяжелых металлов, эндогенные интоксикации (уремия, мех. желтуха, токсикоз беременных, сахарный диабет). 2. Биологические факторы – действие инфекционных агентов (бактерии, вирусы, простейшие). 3. Сосудистый фактор – нарушение или прекращение кровообращения → местное малокровие → инфаркт. 4. Аллергические факторы – нарушение иммунного статуса, например феномен Артюса-Сахарова (ГЧНТ), фибриноидный некроз при инфекционно-аллергических и аутоиммунных заболеваниях. 5. Нейротрофические факторы – патология ЦНС, спинного мозга, нарушение проводимости нервов → образование трофических, незаживающих язв, пролежней. По механизму развития различают прямой и непрямой некроз. Прямой некроз развивается при непосредственном действии этиологического фактора на ткани, клетки (травматический, токсический, биологический). Непрямой некроз развивается тогда, когда этиологический фактор действует опосредованно через сосудистую, нервную, иммунную системы (аллергические, сосудистые, трофоневротические некрозы). Морфологические признаки некроза: 1. Гибель ядра – пути гибели ядра могут быть различными и составлять как стадии одного процесса, так и отдельные механизмы гибели его. -кариопикноз – сморщивание ядра, уменьшение его в объеме, неровность контуров интенсивно базофильное окрашивание. -кариорексис – разрыв ядра, распад его на глыбки, в тканях наблюдаются осколки ядер – глыбки хроматина. -кариолизис – ядро увеличивается в размере, контуры теряются, интенсивность окраски снижается и оно может исчезать, лизироваться могут и глыбки хроматина. 2. Изменения в цитоплазме – она становится гомогенной, ацидофильной (окрашивается кислыми красителями в розовый цвет при окраске Г-Э), может происходит коагуляция (свертывание) белков или колликвация (разжижение) их. 3. Изменения межклеточного вещества, волокон стромы, соединительной ткани – белки подвергаются коагуляции, иногда по типу фибриноидного некроза, волокна превращаются в плотные, гомогенные розовые массы. Реже происходит разжижение, ослизнение белков (накопление ГАГ), отек волокнистых структур. Реакция на некроз – демаркационное воспаление. Клинико-морфологические формы некроза : 1. Коагуляционный (сухой) некроз, который встречается чаще. 2. Колликвационный (влажный) некроз 1. К коагуляционному некрозу относят: А.Ожоги (соmbustio) и отморожения (congilatio). В зависимости от глубины некроза их делят на 3 степени тяжести. 1. Соmbustio et congilatio eritemathosae – эритематозная ст. - характеризуется поверхностным некрозом кожи, в ответ на что возникает резкая гиперемия кожи, резкое расширение сосудов, сопровождающиеся болью. 2. Соmbustio et congilatio bulleasae – буллезная – появления на коже пузырей, заполненных жидкостью, происходит некроз всего эпидермиса, серозная жидкость выпотевает в ткань из крови, приподнимает эпидермис и образуется пузырь. 3 Соmbustio et congilatio esharotica – стадия обугливания – глубокий некроз эпидермиса, дермы, подлежащих тканей, они приобретают черный цвет. Б. Инфаркты отдельных органов (кроме инфаркта головного мозга и кишечника) – сосудистый некроз. По форме м.б.: 1. Клиновидные – треугольной формы: основание обращено к капсуле, вершина - к воротам органа. Локализация – органы с магистральным типом кровоснабжения (селезёнка, почки, лёгкие); 2. Неправильной формы – локализуются в органах с рассыпным или смешанным типми кровоснабжения (мозг, сердце, кишечник). По распространённости: микроинфаркт, суб- и тотальный. По типу некроза: -коагуляционный (миокард, почки, селезёнка, опухоли мозга); -колликвационный (мозг, кишечник). По макроскопической картине: · Белый – участок бело-жёлтого цвета, хорошо отграниченный от окружающих тканей. Локал: участки с недостаточным коллатеральным кровообращением (селезёнка, миокард, почки, мозг выше велизиевого круга). · Белый с геморрагическим венчиком – участок белого цвета, окружённый зоной кровоизлияния. Образуется в результате того, что спазм сосудов по периферии инфаркта сменяется их патетическим расширением и развитием кровоизлияний (почки, миокард). · Красный – участок омертвения пропитан кровью, тёмно-красный, хорошо отграничен. Предрасполагают: венозный застой и особенности ангиотектоники органа (лёгкие, реже – кишечник, мозг ниже виллизиевого круга). Максимальное клиническое значение инфаркта: в сердце, головном мозге, лёгких, почках, селезёнке, кишечнике. Реже: сетчатка, печень, мышцы, кости. Исходы инфаркта: · Небольшие участки могут подвергаться аутолизу с последующей полной регенерацией; · Организация и образование рубца; · Петрификация; · Гемосидероз (при геморрагическом инфаркте); · Киста (чаще мозг, при колликвационном некрозе); · Гнойное расплавление. В. Фибриноидный некроз – некроз соединительной ткани, который изучен в разделе «Стромально-сосудистые дистрофии», часто встречается при аллергических и аутоиммунных заболеваниях (ревматизме, СКВ, ревматоидном артрите), при злокачественном течении ГБ. Г. Казеозный (творожистый) некроз – причины его – туберкулез, сифилис, проказа (лепра) и опухолевое заболевание – лимфогранулематоз. Это специфический вид некроза, который характеризуется определенной макроскопической картиной – участки ткани с тусклыми, суховатыми, крошащимися массами, беловато-желтого цвета, плотные на ощупь, напоминают творог. При микроскопическом исследовании: 1. одновременно гибнут и клетки, волокна и внеклеточные структуры – однородная гомогенная масса, нет контуров клеток и волокнистых структур. 2. ядра клеток, как правило, гибнут путем кариорексиса, а кариолизис несколько задерживается – мы видим среди бесструктурных масс глыбки хроматина. Казеозный некроз это смешанный вид некроза – интра- и экстрацеллюлярный – одновременно гибнет и паренхима и строма органа. Д. Восковидный или ценкеровский некроз – некроз мышц, чаще передней брюшной стенки, приводящих мышц бедра. Причинами этого вида некроза являются: тяжелые инфекции с резкой интоксикацией (брюшной и сыпной тиф, дифтерия, столбняк, холера). Макроскопически: мышца напоминает воск (бледная, матовая, с желтоватым оттенком). При микроскопическом исследовании наблюдается только интрацеллюлярный некроз (гибнут только клетки: гибнет саркоплазма, исчезают ядра, но сохраняется сарколемма (клетки стромы: под сарколеммой сохранены клеткисателиты, которые являются источниками регенерации, вследствие чего возможна регенерация волокон). Мышца становится хрупкой, возможен разрыв ее при малейшем напряжении (например, при кашле), что сопровождается кровотечением. Впоследствии возможно нагноение излившейся крови. Если происходит разрыв мышцы, то полная регенерация невозможна, формируется рубец, с последующим образованием грыжи. Е. Гангрена (от греч. gangraina - пожар) – это некроз тканей, сообщающихся с внешней средой и изменяющихся под ее воздействием (развивается на конечностях, в ЖКТ, легких, матке, мочевом пузыре, пульпе зуба при ее вскрытии). Различают сухую, влажную, газовую гангрену. Различие сухой и влажной гангрены состоит в том, что сухая гангрена развивается без присоединения гнилостной инфекции, а влажная – с присоединением, и под воздействием инфекционных агентов развивается вторичная колликвация некротизированных тканей. Причины развития: 1. расстройства кровообращения - сосудистый некроз атеросклероз, тромбоз, облитерирующий эндоартериит. 2. действие физических, химических факторов - ожоги, отморожения, кислоты, щелочи - все причины некроза. Макроскопически при сухой гангрене: уменьшается в объеме, высыхает, мумифицируется, приобретает черный цвет. Черная окраска обусловлена тем, что Hb ткани и эритроцитов соединяясь с сероводородом образует сульфид железа. Если причиной развития гангрены явился тромбоз сосудов, то отмирание тканей начинается с самых отдаленных участков (пальцев) до места закупорки сосуда и на границе мертвой и живой ткани возникает чёткая демаркационная линия демаркационное воспаление (полоса красного цвета: расширенные сосуды, гиперемия и полоса желтого цвета: скопление сегменто-ядерных лейкоцитов). При влажной гангрене ткани увеличиваются в размере, отечная, становятся грязно зеленого, грязно-серого цвета, что обусловлено продуктами гниения в тканях, издают зловонный запах, выражена интоксикация. На границе некроза и здоровой ткани демаркационной линии не возникает, т.к. микроорганизмы проникают из мертвой ткани в здоровую. Примером влажной гангрены могут служить пролежни, гангрена внутренних органов, нома. Нома (от греч. nome – водяной рак), которая развивается у ослабленных детей при инфекционных заболеваниях, чаще при кори, и локализуется в мягких тканях щек, промежности. Характеризуется быстро прогрессирующим некрозом мягких тканей, острым воспалением и действием бактерий, что приводит к отеку, ткань становится черного цвета. Дети могут погибнуть от интоксикации или распространения инфекции. Пролежни (decubitus) – омертвение участков тела (кожа, мягкие ткани), подвергающихся сдавлению между постелью и костью у резко ослабленных больных, при нарушении нейротрофики. При сдавлении тканей нарушается питание, сдавливаются нервы, что ухудшает трофику тканей у тяжелобольных. Пролежень может возникнуть в месте стояния камня. Газовая гангрена – особый вид гангрены, который вызывается анаэробной флорой, например Clostridium perfringens, при ранениях, особенно осколочных в большие мышечные массивы. Характеризуется обширным некрозом тканей и образованием пузырьков газов в тканях, при пальпации характерное потрескивание - крепитация. Высокий процент летальности у этих больных. Ж. Жировой некроз – ферментативный жировой некроз (стеатонекроз) и неферментативный (травматический). 2. Колликвационный некроз – развивается в тканях относительно бедных белками и богатых жидкостью и характеризуется расплавлением некротизированной ткани (лизисом). Часто развивается в ткани мозга. Причинами его являются нарушение питания – сосудистый некроз – атеросклероз, ГБ, васкулиты, тромбоэмболия при бактериальном эндокардите. Макроскопические изменения – ткань мозга теряет рисунок, понижается упругость ткани, приобретает кашецеобразную консистенцию, становится серого цвета и носит название – серое размягчение мозга. Гибель ткани сопровождается ее разжижением и постепенным рассасыванием мертвой ткани с помощью макрофагов (клетки микроглии), происходит фагоцитоз белков, жиров и макрофаги превращаются в жиро-зернистые шары (в клетках ядро будет оттеснено на периферию). На месте рассасывания мертвой ткани формируется сначала много мелких полостей, которые сливаются в одну крупную полость, содержащую полупрозрачную жидкость и формируется киста – исход серого размягчения мозга. Исходы некрозов: 1.Организация – замещение мертвой ткани соединительной, на месте некроза образуется рубец. 2. Инкапсуляция – вокруг некротической ткани разрастается соединительная. 3. Петрификация (обызвествление) – отложение солей кальция в мертвые ткани, иногда отмечается образование кости. 4. Рассасывание некротической ткани макрофагами образуется полость (в мозге при колликвационном некрозе). 5. Секвестрация – отторжение мертвых масс во внешнюю среду через свищевые ходы. Секвестр – участок мертвой ткани, который свободно располагается среди живой ткани. Часто образуются в костях при остеомиелите. Вокруг секвестра образуется полость заполненная гноем и секвестральная капсула. Мутиляция – разновидность секвестрации – отторжение пальцев, конечностей во внешнюю среду. 7. Нагноение – попадание инфекции в омертвевший участок с развитием гнойного расплавления тканей. Значение некроза. Некротизированная ткань не функционирует, следовательно, страдает функция органов, вплоть до полного выпадения функции. Процесс сопровождается интоксикацией, возможным развитием инфекционных осложнений. Некроз жизненно важных органов может привести к смертельному исходу. Блок 3 АТРОФИЯ АТРОФИЯ – уменьшение структур, клеток, органов в объеме, уменьшение объема органов за счет уменьшение объема каждой клетки, а лишь потом уменьшение количества клеток. Атрофия – это уменьшение в объеме (размере) нормально сформированного органа, отличается от агенезии, аплазии, гипоплазии, которые являются патологией развития органа. Агенезия – полное отсутствие органа и его закладки в связи с нарушением онтогенеза. Аплазия – недоразвитие органа, который имеет вид раннего зачатка. Гипоплазия – неполное развитие органа. Атрофия бывает в условиях физиологии и патологии. Атрофия делится на общую и местную. Общая атрофия – истощение организма – кахексия. Причины ее: 1. алиментарное истощение – недостаток усвоения пищи (болезни ЖКТ), недостаток питания. 2. нарушение функции эндокринных желез – гипофизарная кахексия (болезнь Симмондса), при тиреотоксическом зобе. 3. церебральная кахексия – при заболеваниях гипоталамуса. 4. раковая кахексия – при любых злокачественных опухолях, особенно при опухолях ЖКТ. 5. хронические инфекционные заболевания – туберкулез, хроническая дизентерия. Морфология: происходит уменьшение веса, исчезает подкожно-жировая клетчатка, оставшиеся жировые клетки ярко-оранжевого цвета – это большое количество липохрома в малом количестве жира, исчезает жир из жировых депо, атрофируются скелетные мышцы, затем внутренние органы, в последнюю очередь миокард, мозг. Местная атрофия – атрофия отдельных органов и тканей. Подразделяется в зависимости от причины и механизма развития: 1. Атрофия от бездействия (дисфункциональная) – при снижении функции органа. Например при лечении переломов развивается в иммобилизованных мышцах и костях, атрофия зрительного нерва после удаления глаза, краев зубной лунки после экстирпации зуба. 2. Атрофия от недостатка кровоснабжения – при сужении артерий питающих орган - при атеросклерозе (диффузный или очаговый кардиосклероз), при ГБ (первично сморщенная почка). 3. Атрофия от давления – при длительном сдавливании тканей. Гидронефроз – возникает при затруднении оттока мочи, при закупорке камнем мочеточника, закрытием его опухолью. Моча не оттекает и скапливается в лоханке, давит на паренхиму почки, нарушается питание, непосредственно сдавливается паренхима, ткань почки резко истончается (до неск. мм) – образуется тонкостенный мешок заполненный мочой. При затруднении оттока спинномозговой жидкости в головном мозге развивается гидроцефалия. При нарушении оттока ликвора он скапливается в желудочках мозга, давит на ткань, приводит к расширению желудочков, истончению ткани мозга. 4. Атрофия от нарушения нервной трофики – например при полиомиелите – гибель двигательных нейронов и развивается паралич конечностей, атрофия мышц конечностей, атрофия мышц лица при воспалении нервов (лицевого или тройничного нервов). 5. Атрофия от действия физических и химических факторов – при действии ионизирующей радиации происходит атрофия костного мозга, половых желез. При действии йода может происходить атрофия щитовидной железы. По внешнему виду атрофия бывает: 1. Зернистая – поверхность органа становится неровной, бугристой - при циррозе в печени, при ГБ в почках; 2. Гладкая – органы до атрофии имели неровную, складчатую поверхность, а затем складки сглаживаются (в ЖКТ); 3. Бурая атрофия – органы приобретают бурый цвет (оттенок) – бурая атрофия миокарда, печени - у стариков с накоплением в клетках липофусцина; 4. В полых органах может развиваться: 1. Эксцентрическая атрофия – истончение стенки органа, сопровождающееся увеличением полости (эмфизема легкого, гидронефроз, гидроцефалия). 2. Концентрическая – истончение стенки органа с последующим уменьшением объема полости (в сердце при кардиосклерозе). Иногда при атрофии клеток паренхимы разрастается соединительная ткань и жировая клетчатка и внешне орган увеличивается в размере, тогда говорят о ложно гипертрофической форме атрофии. Исходы атрофии: в начальных стадиях процесс обратимый, возможен возврат к норме, но в далеко зашедших стадия – происходит разрастание соединительной ткани и возврат к норме невозможен. Значение: снижение функции органа, вплоть до функциональной недостаточности и развитии летального исхода.