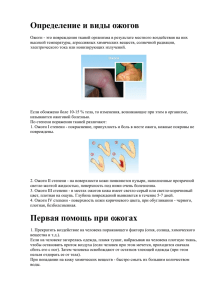
Федеральное государственное бюджетное образовательное учреждение высшего образования «Ставропольский государственный медицинский университет» Министерства здравоохранения Российской Федерации Лечебный факультет Кафедра поликлинической хирургии Научно-исследовательская работа Тема: «Современные методы лечения ожогов. Показания к направлению в ожоговое отделение» Выполнил студент 601 «И» группы Ёунес Амр Ёунес Научный руководитель: Горбунков Виктор Яковлевич, профессор кафедры поликлинической хирургии г. Ставрополь, 2023 СОДЕРЖАНИЕ Введение: Актуальность темы Цель исследования Задачи исследования 1. Обзор литературы: 4 Определение классификация патогенез Этиологические факторы Диагностика: - жалобы и анамнез - физикальное обследование - лабораторные признаки, характерные для периода ожогового шока - инструментальные диагностические исследования Лечение 2. Материалы и методы исследования 42 3. Клинический случай 43 4. Результаты собственных исследований 47 5. Выводы и заключение 47 6. Список литературы 48 2 Введение Актуальность темы По данным Росстата, в России в 2019 г. зарегистрировано около 300 тыс. случаев ожоговой травмы. Лечение в условииях стационара ежегодно проходят около 100 тыс. пациентов с термическими поражениями, из которых 60–80 % – поверхностные и пограничные ожоги. В структуре ожоговой травмы особое место занимают ожоги IIIА степени (классификация 27-го Всесоюзного съезда хирургов), при которых погибает не только эпидермис, но частично и дерма; эпителизация этих ожогов происходит в течение 3–6 нед. за счет дериватов кожи (волосяные фолликулы, сальные и потовые железы), сохранившихся в глубоких слоях дермы. Однако при неблагоприятном течении раневого процесса значительная их часть, вовлекаясь в паранекротическую зону, может также подвергаться гибелит [5, 6]. Ряд авторов относят ожоги IIIА степени к пограничным, поскольку полной регенерации кожных покровов при их заживлении не происходит, при поражении на уровне сетчатого слоя дермы формируется грануляционная ткань. С поверхностными ожогами I–II степеней ожоги IIIА степени объединяет их потенциальная возможность самостоятельного заживления при неосложненном течении раневого процесса. Местное лечение даже обширных ожогов I–II степеней обычно не представляет значительных трудностей. Как правило, вне зависимости от выбранных способов и методов консервативного лечения эпителизация ожоговых ран происходит в течение 10–14 дней за счет регенерации сохранившего жизнеспособность базального слоя эпидермиса. Б.А. Парамонов с соавт., К.Д. Ларионова к пограничным ожогам относят полиморфные ожоговые раны IIIАБ степени, которые также называют мозаичными ожогами. К.А. Афоничев ссоавт. в рамках пограничного термического поражения предлагает выделять также глубокий дермальный ожог, при котором считают показанным оперативное лечение. Наместе заживших пограничных ожогов могут формироваться грубые, в т.ч. патологические, рубцы (гипертрофические и келоидные). Диагностика глубины ожогов, и в особенности дифференциальная диагностика ожогов IIIА и IIIБ степеней, по мнению большинства авторов, представляет определенные 3 трудности. В ряде случаев окончательное распознавание степени ожогов возможно лишь спустя 2–3 нед. – по мере отторжения ожогового струпа. Сложность определения глубины ожога связана также с тем, что ожоги, особенно пограничные, подвержены феномену вторичного углубления. Цель исследования – рассмотреть клинический случай лечения пациента с обширной глубиной (1-2-3 АБ степени) и площадью (65 %) поражения ожоговых ран, а именно: динамику проводимой терапии за время госпитализации; исход лечения.. Задачи исследования: 1. Расширить и систематизировать теоретические знания по ожогам разных степеней и этиологией. 2. Изучить современные методы диагностики и лечения ожогов. 3. Изучить и проанализировать историю болезни больного с ожоговыми поражениями. Глава 1. Обзор литературы Ожоги – повреждения кожи и других мягких тканей в результате термических, лучевых, химических и электрических воздействий. Ожоги различают по глубине поражения (поверхностное и глубокое неполнослойное и полнослойное поражение) и проценту пораженных участков кожи от общей поверхности тела (ОППТ). Осложнения включают гиповолемический шок, ингаляционные повреждения, инфекцию, образование рубцов и контрактур. При обширных ожогах (> 20% ОППТ) требуется адекватная регидратация. Лечение ожоговых ран включает местное применение антибактериальных препаратов, регулярную санацию, возвышенное положение, иногда кожную пластику. Часто необходима интенсивная реабилитация пострадавшего, которая включает разработку движений и шинирование.[16] 4 Классификация ожогов В зависимости от причин, вызвавших ожоги, их разделяют на термические, химические и лучевые. По глубине поражения ожоги делят на пять степеней по Крейбиху Ожоги 1 степени проявляются резко выраженной краснотой кожи и отеком тканей, сопровождаются жгучей болью и поражением только эпидермиса. Ожоги II степени характеризуются более глубоким поражением кожи, но с сохранением сосочкового слоя ее. Кроме выраженных симптомов, отмеченных при 1 .степени, отмечается образование пузырей из отслоенного эпидермиса, наполненных серозной жидкостью. Пузыри могут образоваться после воздействия температуры или развиться в течение первых суток, что определяется температурой травмирующего агента и длительностью его действия. Ожоги III степени характеризуются некрозом верхушек сосочкового слоя кожи. Ожоги IV степени сопровождаются некрозом всего сосочкового слоя. Ожоги V степени сопровождаются некрозом более глубоких слоев тканей и обугливанием кожи или даже органа в результате сильного воздействия травмирующего агента (пламя, расплавленный металл, электрический ток, концентрированная кислота и др.). Тяжелые и глубокие ожоги (III, IV, V степени) обычно по краям пораженной поверхности сопровождаются менее глубокими поражениями (1, II степени). Существует и четырехстепенная классификация ожогов. I степень характеризуется гиперемией и отеком кожи; II степень — образованием пузырей, заполненных прозрачной жидкостью желтоватого цвета; 1НА степень — распространением некроза на весь или почти весь эпидермис; HIE степень — некрозом всех слоев кожи; IV степень — омертвением не только кожи, но и глубжележащих тканей (фасции, сухожилия, кости). В практике часто пользуются делением ожогов на три степени: 1 степень — эритема и отек 11 степень- образование пузырей из отслоенного экссудатом эпидермиса и III степень — некроз кожи с разрушением росткового слоя эпидермиса. Эта классификация дополняется данными площади ожога. Большое значение для определения, тяжести ожога имеет измерение площади пораженной поверхности. Для этой цели в принята схема Постникова, которая позволяет довольно точно определить площадь ожога. 5 Существуют также способы, которые не отличаются большой точностью, но дают — возможность быстро определить площадь пораженной поверхности. Правило «ладони» основано на том, что площадь ладони больного составляет приблизительно 1 % от общей площади его кожи. Таким образом, сколько ладоней помещается на поверхности ожога, такова площадь поверхности ожога, выраженная в процентах. Сущность правила «девяток» состоит в том, что вся площадь кожи делится на части, кратные девяти. Грудь и живот составляют 18 % от общей площади кожи, нижние конечности — по 18%, верхние конечности — по 9 %, голова и шея -9 %, промежность -1 %. Классификация по площади ожогового поражения кожи Площадь ожогового поражения выражается в процентах к общей поверхности тела или в квадратных сантиметрах (см2 ). Значение имеет именно относительная (по отношению к общей поверхности кожи, принятой за 100%) величина зоны повреждения. Точно определить площадь поражения достаточно трудно из-за индивидуальных особенностей человека - роста, массы, длины конечностей и др. Согласно проведенным расчетам общая площадь поверхности тела взрослого человека в среднем составляет 17000-20000 см2 , а площадь ладони человека – 170-200 см2 , т.е. 1% поверхности тела. Таким образом, при осмотре можно приблизительно, используя тот или иной способ, определить площадь ожога. Если ожоги не занимают полностью какой-либо области тела, а располагаются отдельными участками, то площадь измеряют путем наложения на них стерильного целлофана и обведения контуров чернилами. Затем целлофан помещают на миллиметровую бумагу и вычисляют площадь в квадратных сантиметрах. Средняя величина общей поверхности тела человека принята за 16000см». Термические ожоги вызываются паром, кипятком, пламенем, раскаленными предметами и даже солнечными лучами. Глубина поражения определяется температурой травмирующего агента, длительностью его воздействия, а также особенностями организма и состоянием кожи области поражения (тонкая, толстая, нежная или омозолелая и др.). Патолоrанатомическая картина При ожогах I и II степеней характерно развитие серозного воспаления, а при III и IVразвитие некроза. Высокая температура вызывает гиперемию (1 степень), затем образуется серозный выпот, который, скапливаясь, отслаивает эпидермис в виде пузырей; наблюдаются дегенерация клеток росткового слоя эпидермиса и кровоизлияние в нем (II степень). 6 При III степени отмечаются коагуляционный некроз с развитием сухой гангрены тканей, поражение сосудов с развитием тромбозов. На вскрытиях умерших от ожогов выявляются гиперемия и отек мозга, кровоизлияния в нервные узлы, надпочечники, серозные оболочки, дегенеративные изменения паренхиматозных органов (печень, селезенка, почки). Общие нарушения при ожогах Ограниченные ожоги протекают преимущественно как местный процесс. При более значительных поражениях у обожженных наблюдаются серьезные общие расстройства, развивается ожоговая болезнь. В лечении этой болезни различают периоды ожогового шока, острой ожоговой токсемии, ожоговой септикотоксемии и реконвалесценции.[1] могут возникнуть в результате воздействий любых наружных источников тепла (пламя, горячая жидкость, горячие твердые объекты или даже газы). Жжение может быть также результатом вдыхания токсичного дыма (Отравление угарным газом).[1] При выявлении симптомов со стороны дыхательных путей, копоти в мокроте, ожогов век, обожженных носовых волосков или пребывания в очаге горения проводят оценку состояния дыхательных путей и подготовку к интубации.[13] Лучевые ожоги наиболее часто возникают в результате длительного воздействия солнечного ультрафиолетового излучения (солнечный ожог) или продолжительного или интенсивного воздействия других источников ультрафиолетового излучения (например, солярий), после рентгеновского облучения либо после другой несолнечной радиации (Радиационное поражение и загрязнение).[16] Химические ожоги могут быть результатом воздействия концентрированных кислот, щелочей (например, щелок, цемент), фенолов, крезолов, горчичного газа, фосфора и некоторых продуктов нефти (например, газолин, растворитель красок). Некроз кожи и более глубоких тканей, вызванный этими продуктами, может прогрессировать в течение нескольких часов. Электрические ожоги являются результатом воздействия на ткани тепла и электропорации клеточных мембран, что связано с массированнымм потоками 7 электронов. Ожоги током высокого напряжения (> 1000 вольт) часто вызывают обширное поражение глубоких электропроводящих тканей, например, мышц, нервов, кровеносных сосудов, несмотря на минимальное повреждение кожи.[13] По локализации По локализации выделяют следующие ожоги: функционально активных частей тела (конечностей); неподвижных частей тела (туловища); лица; волосистой части головы; верхних дыхательных путей; промежности. Локализация ожогов существенно влияет на глубину и тяжесть повреждения тканей. Толщина кожи в различных областях тела у человека неодинакова, поэтому при идентичном термическом воздействии степень ожога может быть различной. Например, ожоги в области лица, передней поверхности шеи, внутренней поверхности конечностей чаще бывают глубокими даже при кратковременном воздействии высокой температуры, тогда как глубокие ожоги спины и стоп возникают гораздо реже. Ожоги лица при прочих равных условиях более опасны для жизни. Они часто сочетаются с повреждениями глаз, ротовой полости и ожогами дыхательных путей, что значительно утяжеляет состояние пациентов и прогноз. Весьма неприятны ожоги промежности, так как при этом возможно повреждение мочеиспускательного канала и заднего прохода, что в свою очередь ведёт к нарушению функций внутренних органов и необходимости специальных оперативных вмешательств. Одни части тела человека функционально активны, подвижны (конечности, лицо, шея), другие малоподвижны (туловище). Особенно неприятны ожоги в области суставов, кистей и стоп. По глубине поражения Глубина поражения тканей (степень ожога) имеет наибольшее значение в развитии патологического процесса и прогнозе. 8 В России наибольшее распространение получила принятая в 1961 г. на XXVII Всесоюзном съезде хирургов классификация ожогов, включающая четыре степени поражения (рис. 141). • I степень - поражение на уровне эпидермиса, проявляющееся гиперемией и отёком кожи. • II степень - повреждение всего эпителия с образованием пузырей, заполненных прозрачной жидкостью. • III степень - некроз кожи. Выделяют III а и III б степени: - III а степень - некроз эпителия и поверхностных слоев дермы; - III б степень - некроз всех слоев дермы вместе с волосяными луковицами, потовыми и сальными железами с переходом на подкожную клетчатку. • IV степень - некроз всей кожи и глубжележащих тканей (подкожной клетчатки, фасции, мышц, костей). Глубина повреждения при разных степенях (I-IV) ожога: 1 - эпидермис; 2 - дерма; 3 подкожная клетчатка; 4 - мышцы; 5 - кость Ожоги I, II и III а степеней относят к поверхностным, а IIIб и IV - к глубоким. Такое разделение носит принципиальный характер. При всех поверхностных ожогах возможно самостоятельное закрытие дефекта, так как сохранены источники эпителизации (камбиальный слой эпителия, выводные протоки сальных и потовых желёз, волосяные фолликулы). При глубоких ожогах все возможные источники роста эпителия погибают, самостоятельное закрытие дефекта невозможно. 9 За рубежом больше распространена классификация К. Крайбиха, включающая пять степеней и отличающаяся лишь тем, что уровень, соответствующий IIIб степени, назван IV, а соответствующий IV степени - V. Классификация ожоговой болезни по периодам - Ожоговый шок - патологический процесс, который развивается при обширных термических повреждениях кожи и глубже лежащих тканей вследствии нарушения кровообращения на фоне гиповолемии, проявляется, гиперлактатемией, метаболическим ацидозом и нарушением органных функций (почек, желудочно-кишечного тракта и ЦНС). Обычно продолжается до 3 суток, в тяжелых случаях – до 5 суток. Ожоговый шок - патологический процесс, который развивается при обширных термических повреждениях кожи и глубжележащих тканей вследствие нарушения кровообращения на фоне гиповолемии, проявляется гемоконцентрацией, олиго- и анурией. Клиническая картина ожогового шока может развиться и при ограниченных по площади ожогах: при сочетании ожогов кожи с ингаляционным поражением дыхательных путей, а также при глубоких субфасциальных поражениях. Кроме местного воспаления в зоне повреждения, ожог вызывает выброс воспалительных медиаторов, развитие синдрома системной воспалительной реакции организма с увеличением сосудистой проницаемости как поврежденных, так и неповрежденных тканей. Это приводит к перемещению жидкости из внутрисосудистого сектора в интерстиций и развитие отека, гиповолемии и гемоконцентрации. Эти изменения вместе с увеличением сосудистого сопротивления, а в ряде случаев и уменьшением сократимости миокарда усугубляют нарушения кровообращения, выраженность которых зависит от площади и глубины повреждения кожи. Потери с обширных ожоговых поверхностей, выход жидкости из сосудистого русла в интерстициальное пространство происходит в течение 12-18 часов и более. Снижение объема циркулирующей крови, централизация кровообращения приводят к нарушениям микроциркуляции и ухудшению перфузии внутренних органов и тканей, снижению доставки кислорода, развитию гипоксии с последующим формированием органной дисфункции. - Острая ожоговая токсемия – второй период ожоговой болезни, характеризующийся развитием синдрома эндогенной интоксикации в ответ на поступление во внутреннюю среду организма продуктов распада пораженных тканей и других токсических веществ различного происхождения. Продолжительность - 3-10 суток. - Септикотоксемия – третий период ожоговой болезни, связанный с развитием инфекции и метаболических изменений на фоне длительного существования ожоговых ран. Продолжительность - с 5-11 суток после травмы до полного заживления ран. Реконвалесценция – заключительный период ожоговой болезни, который начинается после восстановления кожного покрова и продолжается несколько недель и месяцев до восстановления морфофункционального состояния различных органов и систем после перенесенной тяжелой ожоговой травмы. 10 Этиология Для ожога кожи требуется температура не менее 44 °C. Кроме того, важна и продолжительность течки; трансэпидермальный некроз, возникающий при температуре 70°С в секунду, наступает через 45 минут при температуре 47°С [4]. Ожоги можно разделить на термические, химические, электрические и лучевые [12]. Следует знать причину ожогов, поскольку в каждом случае применяется другой протокол лечения. Обычно наблюдаются термические ожоги, возникающие при непосредственном воздействии пламени с высоким уровнем тепла, контакте с горячими предметами, горячими жидкостями или горячими парами. Продолжительность контакта и степень температуры определяют степень повреждения клеток [1]. Химические ожоги, вызванные кислотными или щелочными солями и растворами, могут вызвать ожоги из-за коррозионного воздействия этих веществ. Помимо этого, ожоги могут также развиваться из-за электрического тока, радиации, ультрафиолетовых и лазерных лучей [4]. Серьезные ожоги из-за пламени оружия, взрывчатых веществ и горючих материалов могут возникать во время боевых действий [12]. Термические ожоги Он развивается двумя различными путями, когда горит горячая вода и пламя. Термические ожоги — это повреждения кожи, вызванные чрезмерным теплом, обычно при контакте с горячими поверхностями, горячими жидкостями, паром или пламенем. Термическое повреждение кожи приводит к гибели клеток в зависимости от температуры и продолжительности контакта. Термические ожоги являются наиболее частым видом ожоговых поражений, составляя около 86% обожженных, нуждающихся в госпитализации в ожоговый центр. Около 70% ожогов у детей развиваются из-за горячей воды. Чаще всего это вызвано горячими напитками или горячей водой в ванне. Обычно это ожоги первой степени или поверхностные ожоги второй степени [13, 14]. Ожоги пламенем составляют 50% ожогов взрослых [14]. Вместе с ним может развиться и ингаляционный ожог. Обычно проявляется ожогом второй или третьей степени. Химические ожоги Это причина ожогов, вызванных чистящими средствами, которые используются в повседневной жизни дома или несчастными случаями на производстве. В то время как химические ожоги составляют 3–6 % всех ожогов, они составляют 14–30 % связанных с ожогами смертей [15]. Как правило, развивается при контакте с сильными кислотными или щелочными веществами. В отличие от термических ожогов имеет место более длительный контакт с возбудителем. Вдыхание или проглатывание химического материала может привести к системным симптомам и травмам во рту, пищеводе и желудке, где он соприкасается. Наиболее частыми причинами химических ожогов являются отбеливатель, цемент, гипс и плавиковая кислота, используемые в 11 художественных изделиях из стекла, фенол и органические соединения, полученные из нефти, фосфор, используемый в производстве различных военных материалов [12]. Кислотные ожоги склонны ограничивать себя. Плавиковая кислота является одной из наиболее часто используемых кислот для создания электрических цепей и для соскабливания рисунков со стекла, и она вызывает больше всего ожогов [16]. Плавиковая кислота быстро проходит через кожу и продолжает повреждать ткани, пока не достигнет ткани, богатой кальцием, например кости. Даже небольшие ожоги плавиковой кислотой могут привести к развитию гипокальциемии, достаточной для проявления сердечных эффектов. Концентрация плавиковой кислоты более 10% может привести к летальному исходу. Гели, содержащие глюконат кальция, можно вводить местно, а в тяжелых случаях глюконат кальция можно вводить внутривенно [16]. Отбеливатель, чистящие средства для духовки, удобрения, цемент, гипс и известь при контакте вызывают основные ожоги. Основания проникают глубоко в ткани, соединяются с кожными липидами, образуя мыло, и продолжают растворять кожу до нейтрализации. Боль в основании ожога возникает поздно, что задерживает оказание первой помощи. Ожоги основанием более опасны, чем ожоги кислотой [16]. Фенол и производные нефти соединения являются органическими соединениями. Они расщепляют белки прямыми реакциями или выделением тепла [14]. Соединения, содержащие натрий, фосфор, литий и хлор, относятся к неорганическим соединениям. Они вызывают повреждение кожи путем прямого связывания и образования солей [14]. Некоторые современные бомбы содержат белый фосфор. При контакте этого элемента с воздухом он сгорает, а маслорастворимые фрагменты фосфора разлетаются по ране и распространяются по подкожно-жировой клетчатке. Пока фосфор находится в контакте с кислородом, он продолжает гореть, поэтому ожоги фосфором глубокие и болезненные, могут распространяться на кость. Местное лечение является более неотложным, чем обычные ожоги. Ожоги фосфором не должны контактировать с воздухом; его следует изолировать, обернув рану влажными повязками или погрузив пораженные участки в воду. Ни в коем случае нельзя допускать, чтобы он оставался сухим. Фосфор может вызывать гипокальциемию и гиперфосфатемию. Могут быть многочисленные нежелательные эффекты поглощенного фосфора, делирий, психоз, судороги, кома; гепатомегалия, желтуха; протеинурия, острый канальцевый некроз; могут развиться тромбоцитопения, гипопротромбинемия, желудочковая аритмия, миокардит [4, 14]. Помимо этого, также могут развиться ожоги из-за каменноугольной смолы, особенно при лечении псориаза. Деготь является промышленным материалом, используемым для покрытия дорог и изоляции крыш [17]. Получается путем сухой перегонки из органических веществ, имеет жидкомасляную консистенцию и является водонерастворимым веществом. Температура кипения достигает 232°С. Это может вызвать сильные ожоги. В литературе показано, что большинство ожогов горячей смолой чаще возникает на производстве у работников-мужчин с несчастными случаями [18]. 12 Продолжение контакта кожи со смолой вызывает продолжение теплопередачи и приводит к прогрессированию ожога. Поэтому смола должна быть выведена из организма в короткие сроки. В литературе описаны успешные случаи применения нестерилизованного подсолнечного масла, оливкового масла, а также кремов, содержащих ланолин и ПАВ, и других кремов с антибиотиками [19]. Вновь в зоне налипшей дегтя кожи кубики льда оставляли на 10–20 мин, деготь замораживали и отделяли в виде корки. Химические ожоги ртутьсодержащими веществами могут вызвать образование волдырей (булл). Пузыри необходимо иссекать, так как в пузырной жидкости обнаружена ртуть.ело. Электрические ожоги Электрические ожоги, наиболее часто встречающиеся у мужчин в возрасте от 20 до 40 лет, составляют 20% смертности от ожогов [15]. Это происходит от электрического тока или удара молнии. Ожоги электрическим током низкого напряжения считаются менее 1000 вольт, а ожоги электрическим током высокого напряжения считаются более 1000 вольт; электрические ожоги напряжением от 250 до 1000 вольт следует наблюдать так же, как и ожоги электрическим током высокого напряжения, поскольку у этих пациентов может развиться потеря сознания, компартмент-синдром и миоглобинурия/гемоглобинурия [15]. При низковольтных авариях ожоги ограничиваются кожными покровами, однако спускаются в более глубокие ткани. При авариях с высоким напряжением остаются такие же следы, как прокол степлера, изъязвление и рубцевание. При ударе молнии участки некроза начинаются с места входа тока и распространяются вдоль линии [4]. В результате прямого контакта с электричеством могут развиться системные осложнения, такие как сердечная аритмия, очаги некроза в мягких тканях и костях, а также термические повреждения при прохождении тока через все тело. Радиационные ожоги Это вызвано поглощением радиоактивного материала. Местные лучевые ожоги, вызванные высокими дозами облучения (8–10 Гр), аналогичны термическим ожогам, за исключением латентного периода от нескольких дней до недель. Прием высоких доз вызывает внезапную гибель клеток. Наиболее чувствительными тканями к облучению являются лимфоциты и кроветворные клетки. Степень радиационного поражения зависит от дозы [20]. Эритема на коже является самой ранней находкой. После нескольких недель воздействия высоких доз радиации могут развиться некроз и изъязвление кожи. Хотя это не зависит от чрезмерного тепла или пламени, солнечные ожоги и обморожения следует рассматривать в комплексе с этиологией ожогов. Солнечные ожоги Он развивается из-за неконтролируемого и длительного воздействия солнца или источников света, содержащих УФВ. Солнечный ожог – это контактный дерматит, 13 вызванный ультрафиолетовыми лучами В (295–315 нм), длина волны которых является наиболее эритематозной. Для образования солнечных ожогов требуется больше ультрафиолетового света, чем минимальная эритематозная доза (МЭД) [10]. В то время как 20 минут достаточно, чтобы получить минимальную эритематозную дозу (МЭД) в ясный летний день, требуется 1 полный день принятия солнечных ванн, чтобы достичь 20кратной МЭД дозы. Люди, достигшие этой дозы, имеют солнечные ожоги с индивидуальными различиями. Кожная реакция начинается через 4–6 часов и заканчивается через 72 часа [4]. Холодный ожог (обморожение) Вырабатывается с охлаждением тела. Кожа замерзает при температуре от -2 до -10°С, а необратимые изменения происходят при -22°С. Холодный ожог отличается от термического ожога; травма происходит на клеточном уровне и внеклеточной жидкости непосредственно, на уровне органов опосредованно [21]. Концентрация электролитов увеличивается с развитием кристаллов льда во внутриклеточной и внеклеточной жидкости, ферментные системы не работают и начинается деструкция тканей [4]. Вазоконстрикция, повреждение эндотелия и тромбоэмболия усиливают ишемию и недостаточность [21]. Простогландины в первую очередь ответственны за цитокины. При отморожении I степени сначала начинается рефлекторная эритема на холод, затем наблюдается вазоконстракт и бледность. При отморожении II степени наблюдают эритему, отек и субэпидермальные буллы, при отморожении III степени — иссиня-черные изменения окраски и уплотнение [4]. Обычно это наблюдается во внешних областях, таких как ухо, нос и пальцы [10]. Ишемия развивается в тканях и распространяется по всему телу. Помимо этих типов ожогов, сообщалось о других редких ожоговых травмах. Существуют также виды ожогов, которые распространены в восточных обществах и связаны с низким социокультурным уровнем. В качестве альтернативы современной медицине, особенно тем, которые обычно используются при заболеваниях мышечных суставов, можно использовать травяные аппликации и баночную терапию [22]. Патогенез ожоговой болезни Патогенез ожогов кожи Глубина поражения и инетенсивность нагревания тканей зависят от температуры и физического состояния термического агента (термическик агенты могут быть: пламя, жидкость, нагретый предмет, газообразное вещество, лучевая энергия), способа теплопередачи, длительности воздействия, исходного состояния пациента (возраст, сопутствующие заболевания), локализации повреждений (толщина кожного покрова), теплозащитных свойств одежды. Степень тканевой гипертермии прямо пропорциональна продолжительности нагревания. Краткосрочное воздействие даже очень высоких температур может не приводить к развитию ожогов. Чем выше степень перегрева тканей, тем быстрее происходит гибель клеток. Повреждающее внешнее воздействие разрушает клетки или вызывает нарушение их функции. При температуре агента 42-50°С 14 преодолевается термический порог жизнедеятельности тканей, происходят коагуляция белка, выход плазмы из сосудистого русла, распад эритроцитов, нарушение микроциркуляции в тканях с развитием глубоких нарушений гомеостаза. При перегревании тканей свыше 520С коагуляционное свертывание белков невосстановимо. При радиационных поражениях наступает ионизация тканей с образованием агрессивных свободных радикалов, влекущая за собой изменение белка. Для химических ожогов характерен аспект продолжительного разрушения, если повреждающее вещество вовремя не удалено - химические агенты продолжают разрушать ткани до тех пор, пока они не инактивируются в тканях путем нейтрализации и разбавления. Могут приводить к отравлению. Отличительной особенностью ожоговых ран по сравнению с другими травматическими повреждениями такой же глубины является более длительное их заживление, связанное с тем, что регенерация кожных дефектов происходит не от здоровой кожи, а от участков частично поврежденной ткани Область, примыкающая к некрозу, является зоной паранекроза и характеризуется нарушением микроциркуляции и увеличением проницаемости сосудистой стенки. В области ожоговой раны в течение первых 24-28 часов после травмы происходит ряд процессов: кратковременный спазм, а затем расширение сосудов, увеличение вязкости крови, способствующих развитию ишемии, а затем и гибели тканей. В тоже время на стадии ишемии процесс может иметь обратное развитие на фоне адекватного лечения. Внешняя, имеющая минимальные обратимые повреждения - зона гиперемии. Клетки имеют обратимые изменения, а микроциркуляция характеризуется увеличенным кровотоком. Ожоговая рана является пусковым механизмом для развития всего каскада патологических изменений в организме обожженного. Тяжесть общего состояния больных главным образом зависит от площади и глубины ожогового поражения, которые в конечном итоге определяют прогноз заболевания. При обширных термических ожогах развивается клинически выраженная общая реакция организма, нарушаются функции различных органов и систем. Патогенез электротравмы Поражающее действие электричества на организм зависит от напряжения, силы тока, вида тока, сопротивления, пути прохождения тока, продолжительности контакта и состояния организма человека. Ток напряжением 500–1000 В, как правило, приводит к глубоким ожогам, а напряжением 110–220 В обычно вызывает мышечный спазм во время воздействия - тетанию. Токи высокого напряжения (тысячи вольт и более), когда в месте контакта возникает дуговой разряд (вольтова дуга), не приводят к смерти: происходит обугливание кожи и подлежащих тканей, вызывающее резкое увеличение их сопротивления и снижение силы тока. Переменный ток напряжением до 500 В опаснее постоянного, при напряжении около 500 В переменный и постоянный токи опасны в одинаковой мере, а при напряжении свыше 1000 В становится более опасным постоянный ток. Молния является огромным по напряжению (миллионы вольт) и силе тока (более десяти тысяч ампер) разрядом атмосферного электричества. Электрический ток действует как местно, повреждая ткани в местах прохождения, так и рефлекторно. При контактном или дуговом поражении электрический ток, преодолев сопротивление кожи и подкожной жировой клетчатки, проходит по пути наименьшего сопротивления, т.е. по тканям, обладающим хорошей электропроводимостью, от места 15 входа к месту выхода из тела вдоль возникающей в организме электрической цепи, образуя так называемую петлю тока. Для низковольтного напряжения обычно характерна одна петля тока. Самые опасные пути идут через сердце и органы дыхания. Наиболее часто на практике встречаются пути «рука–рука» (до 40% от всех видов поражения) и «рука–нога» (до 35%). В таких ситуациях погибают 80% пострадавших, так как такое воздействие практически всегда поражает сердце, приводя к его фибрилляции. При высоком напряжении ток проходит через ткани тела от источника (рана на входе) к земле (рана на выходе) по кратчайшему пути. Есть вероятность нескольких электрических каналов внутри тела, что приводит к множественным выходам тока. Веерообразно распространяясь в организме в стороне от «петли», ток также подвергает любой орган риску электрического поражения. Электроожоги возникают в основном в местах входа и выхода тока. Глубина поражения прямо зависит от напряжения электротока – чем выше напряжение, тем тяжелее поражение. Электроожог образуется в результате специфического действия электротока путем превращения электрической энергии в тепловую в самих тканях, в отличие от прогревания тканей извне при термических поражениях. Имеется несоответствие величины видимого повреждения кожных покровов масштабам поражения глубжележащих структур, в первую очередь мышц. Патогенез ингаляционной травмы Поражения верхних дыхательных путей, как правило, развиваются в результате вдыхания горячего воздуха или пара. Истинные ожоги ниже голосовой щели практически не возникают благодаря тому, что верхние дыхательные пути играют роль мощного барьера, препятствующего проникновению в течение длительного времени высокотемпературных агентов в трахеобронхиальное дерево и легкие, и эффективно понижающего температуру вдыхаемой смеси. Однако при длительной экспозиции языков пламени, ингаляции водяных паров, взрывах газа термическое поражение дыхательных путей может распространиться и на трахеобронхиальное дерево. Наиболее тяжелые поражения дыхательных путей развиваются под действием токсичных химических соединений, ингалируемых вместе с дымом. Экспериментально подтверждено, что степень повреждения дыхательных путей зависит не только от состава дыма, но и от продолжительности его воздействия. Твердодисперсная фаза дыма выполняет транспортную функцию по отношению к газообразным веществам, которые, проникают глубоко в дыхательные пути, и вызывают химические ожоги слизистой оболочки дыхательных путей. В результате травмы развивается нейрогенное воспаление, которое ведет к основным патологическим изменениям, ограничивающим нормальный воздушный поток к альвеолам. Причины сужения просвета дыхательных путей: отек слизистой оболочки дыхательных путей; обструкция дыхательных путей (отслоившимися эпителиальными клетками, воспалительными клетками, слизью и богатым белками плазменным экссудатом); бронхоспазм. Окись углерода, связываясь с гемоглобином и образуя карбоксигемоглобин, блокирует транспортную функцию гемоглобина, что приводит к нарушению тканевого дыхания. Связывание цианида с железом (Fe3+) цитохромоксидазы приводит к нарушению клеточного дыхания. Оба процесса обратимы. Схема патогенеза нарушений газообмена при ингаляционной травме. Снижение 16 барьерной функции легких из-за нарушения цилиарного клиренса клеток бронхиального эпителия, угнетение кашлевого рефлекса и активности иммунокомпетентных клеток приводит к присоединению вторичной инфекции и развитию гнойных осложнений со стороны органов дыхания и генерализации инфекции. . Диагностика Рекомендуется выполнить осмотр пациента с ожогом кожи врачом-хирургом или травматологом-ортопедом не позднее 1 часа от момента поступления в стационар. Рекомендуется выполнить осмотр пациента с ожоговым шоком и/или ингаляционной травмой врачом-анестезиологом-реаниматологом не позднее 1 часа от момента поступления в стационар. Рекомендуется проведение консультации пациента врачом-комбустиологом ожогового отделения в течение первых суток после поступления в стационар. Жалобы и анамнез Рекомендуется выявить жалобы пациента на наличие ожоговых ран и боль и/или жжение в их области, затруднение дыхания, першение, ощущения «комка» в горле, осиплость голоса, кашель с мокротой, содержащей копоть, жажду, озноб, снижение или повышение температуры тела, тошноту, рвоту, слабость, бессонницу, отсутствие аппетита, диспепсические явления, кожный зуд, наличие диспигментации кожи, послеожоговых рубцов и/или рубцовых деформаций. Основной жалобой, характерной для любых ожогов, является боль и/или жжение в области ожогов. Оценку выраженности болевого синдрома у взрослых пациентов рекомендуется проводить по визуально-аналоговой шкале (ВАШ). Для детей используются шкалы Wong-Baker pain FACES [12] и Поведенческая шкала оценки боли FLACC [13] 17 Для ожогового шока также характерны жалобы на жажду, озноб, тошноту, рвоту. Для периода острой ожоговой токсемии также характерны – слабость, бессонница, отсутствие аппетита, диспептические явления, фебрильная лихорадка, могут быть психоэмоциональные нарушения, в том числе психомоторное возбуждение или делириозные расстройства сознания. Для периода септикотоксемии также характерны – лихорадка, снижение аппетита, психоэмоциональные нарушения, снижение массы тела. Для периода реконвалесценции характерны - психоэмоциональные нарушения, жалобы на кожный зуд, наличие диспигментации кожи, послеожоговых рубцов и/или рубцовых деформаций. Для ингаляционной травмы характерны жалобы на затруднение дыхания, першение, ощущения «комка» в горле, осиплость голоса (дисфония, афония), кашель с мокротой, содержащей копоть. - Рекомендуется выявить в анамнезе время и обстоятельства получения травмы, вид и продолжительность действия повреждающего агента, предшествующее госпитализации лечение, а также наличие сопутствующих острых или хронических заболеваний. Заподозрить ингаляционную травму можно по данным анамнеза, когда выясняют обстоятельства травмы - нахождение в очаге пожара и/или в задымленном помещении, механизм возгорания (взрыв, вспышка), состав горевшего материала, уровень сознания на момент получения травмы (алкогольное опьянение, сон, потеря сознания). Диагностика электротравмы может быть затруднена, если пострадавший без сознания. В этих случаях имеют значение наличие меток тока или глубоких электроожогов, а также свидетельства очевидцев. Физикальное обследование Рекомендуется провести оценку общего состояния пациента. 18 Рекомендуется провести оценку тяжести ожоговой травмы (площади и глубины ожогового поражения). Тяжесть ожога определяется глубиной и площадью поражения. Чем больше площадь и глубина повреждения тканей, тем тяжелее течение ожоговой травмы. Определение площади ожогового поражения Для ориентировочного определения площади обширных ожогов, полностью занимающих отдельные зоны тела, у взрослых рекомендуется использовать правило «девяток». Согласно «правилу девяток» вся площадь поверхности тела взрослого человека делится на зоны, каждая из которых составляет 9% поверхности тела. При ожогах, расположенных в различных частях тела и/или ограниченных по площади, применяется «правило ладони». По «правилу ладони» - площадь поражения определяется количеством ладоней, которые помещаются на поверхности ожога (площадь ладони составляет примерно 1% поверхности тела) Площадь ожогового поражения у детей отличается от площади поражения у взрослых, ее рекомендуется определять по стандартным таблицам в соответствие с возрастным соотношением площади отдельных частей тела ребенка (по методу Ленда и Броудера) На догоспитальном этапе абсолютной точности в определении общей площади и площади глубокого ожога не требуется. Допустима незначительная гипердиагностика. Создано множество схем и расчётов, позволяющих арифметически или графически представить себе общую площадь ожогов и площадь глубоких поражений. Определение глубины ожогового поражения Рекомендуется определение глубины ожога по местным клиническим признакам. Рекомендуется использовать дополнительные диагностические пробы для определения глубины ожога. Клинические признаки глубины ожогового поражения: 19 I cтепень — гиперемия кожи, пастозность или нерезко выраженный отек кожи. Может быть отслоение эпидермиса с образованием тонкостенных пузырей, наполненных прозрачной, слегка желтоватой жидкостью. Болевая чувствительность сохранена или несколько повышена. Дном ожогового пузыря является розовая, влажная, блестящая ткань. II cтепень — толстостенные пузыри или десквамация эпидермиса, дерма яркорозового цвета, влажная, отек кожи и подлежащих тканей. Сосудистая реакция и болевая чувствительность сохранены либо незначительно снижены. При ожогах агентами с высокой температурой может образоваться тонкий светло-желтый или коричневый струп, через который не просвечивают сосуды. III cтепень — некротические ткани в виде толстого струпа, через который могут просвечивать тромбированные подкожные вены, что является достоверным признаком глубоких поражений. Отмечается геморрагическое содержимое оставшихся ожоговых пузырей, дно раны тусклое, белесоватого цвета, с мраморным оттенком, иногда с мелкоточечными кровоизлияниями. Сосудистая реакция и болевая чувствительность отсутствуют, при выполнении волосковой пробы волоски легко удаляются. При ожогах пламенем возможно обугливание кожи с ее разрывами, определяются погибшие мышцы и сухожилия с отсутствием их функции. По мере очищения ран от некротических тканей отмечается рост грануляционной ткани. Диагностика глубины ожогового повреждения представляет определенные трудности, особенно в первые часы после ожога. Ожоговые раны могут изменяться в течение времени. Глубину ожогового поражения (особенно при ожогах II-III степени) можно окончательно определить только через 7-10 дней после травмы. Рекомендуется выявление у пострадавшего от ожогов признаков ожогового шока. Ожоговый шок в раннем периоде после травмы не имеет характерных диагностических признаков. Больной может находиться в сознании и не производить впечатления тяжелого пострадавшего, так как компенсаторные 20 механизмы на какой-то период стабилизируют основные показатели гомеостаза. Гипотония при ожоговом шоке обычно развивается не сразу после получения травмы. В связи с этим величина артериального давления, которая является одним из основных показателей оценки тяжести травматического шока, при ожоговом шоке не всегда соответствует тяжести поражения. Для выявления признаков ожогового шока и начала противошоковой терапии в ранний период после травмы достаточно иметь данные физикального обследования, определяющие состояние больного (общая площадь и глубина ожогового поражения, локализация ожога, возраст пострадавшего). Чем раньше будут начаты противошоковые мероприятия, тем больше вероятность благоприятного течения ожоговой болезни, и меньше частота её тяжелых осложнений. Основными клиническими критериями ожогового шока спустя 6-8 часов после получения травмы являются: сухость кожи и слизистых оболочек; бледность или мраморность кожных покровов; симптом белого пятна более 3 сек; гипотермия, увеличение градиента кожно-ректальной температуры более 5 °С; нарушения гемодинамики (тахикардия, снижение артериального давления); нарушения функции почек (олигурия или анурия); нарушение ментального статуса (психомоторное возбуждение, реже угнетение сознания); нарушение функции ЖКТ (тошнота, рвота, парез кишечника); - острая дыхательная недостаточность. По степени тяжести ожоговый шок классифицируют на легкий, тяжелый и крайне тяжелый (Приложении Г6). - Рекомендуется выявление у пострадавшего признаков ингаляционной травмы, отравления продуктами горения. 21 Косвенные клинические признаки ингаляционной травмы, отравления продуктами горения [14-17]: локализация ожогов на лице, шее, передней поверхности грудной клетки, опаление ресниц, бровей, волосков в носовых ходах; отек и покраснение слизистой оболочки рта и глотки; копоть на слизистой ротоглотки, в носовых ходах, мокроте; изменение голоса (дисфония, афония); признаки дыхательной недостаточности; нарушение сознания, не связанное с заболеванием и травмой ЦНС. Лабораторные диагностические исследования Рекомендуется выполнить лабораторные исследования по стандартам, утвержденным в медицинской организации Лабораторные признаки, характерные для периода ожогового шока: метаболический ацидоз; гиперлактатемия; гемоконцентрация (увеличение уровня гемоглобина и гематокрита); снижение сатурации кислорода венозной крови, увеличение артериовенозной разницы по кислороду. Лабораторные признаки, характерные для периодов острой ожоговой токсемии и септикотоксемии: анемия; лейкоцитоз со значительным сдвиг влево в лейкоцитарной формуле; лимфопения; - гипокалиемия; гипоальбуминемия. Лабораторные признаки, характерные для ингаляционной травмы, отравления продуктами горения: повышение уровня карбоксигемоглобина (HbCO) более 20% ацидоз (респираторный и/или метаболический) 22 Лабораторные признаки, характерные для повреждения скелетной мускулатуры (рабдомиолиз) в результате глубокого ожогового повреждения: Повышение общего уровня креатинфосфокиназы (КФК) при нормальном уровне тропонина I. При этом фракция КФК-МВ составляет не более 6% от общего показателя КФК. Повышение уровня миоглобина в моче (бывает не всегда даже при высоких цифрах КФК). Рекомендуется определение в крови уровня карбоксигемоглобина (HbCO) у пострадавших, получивших травму на пожаре, находившихся в задымленном помещении. При отсутствии оборудования для определения уровня карбоксигемоглобина, анализа газов крови диагностика проводится на основании клинических данных. Инструментальные диагностические исследования Рекомендуется выполнить инструментальные исследования по стандартам, утвержденным в медицинской организации. Рекомендуется провести фибробронхоскопию с целью диагностики ингаляционной травмы . При выявлении клинических признаков поражения дыхательных путей фибробронхоскопия является обязательным методом диагностики ингаляционной травмы и должна быть выполнена в экстренном порядке в первые часы после поступления пациента в стационар [18-20]. Уровень убедительности рекомендаций А (уровень достоверности доказательств - 2). Если больной с признаками ожога находится без сознания, необходимо дополнительное обследование для выявления признаков сопутствующей патологии (черепномозговая травма, отравление продуктами горения, ОНМК, алкогольное или наркотическое опьянение и т.п.). Методика выполнения ФБС у пострадавших с ожогами и/или ингаляционной травмой . 23 Абсолютными противопоказанием к проведению экстренной бронхоскопии у больных с подозрением на ингаляционную травму является только терминальное состояние. Относительными противопоказаниями к ФБС являются острая коронарная недостаточность, инфаркт миокарда в острой стадии, инсульт в острой стадии и сердечнососудистая недостаточность III степени, угрожающие жизни аритмии, тяжелая коагулопатия, крайне тяжелое состояние больного с высоким риском осложнений. В заключении ФБС рекомендуется отразить следующие параметры [16-18, 21, 22]: оценка состояния носовых ходов, носоглотки, ротоглотки и гортани; состояние слизистой оболочки дыхательных путей (гиперемия и отек, кровоизлияния и эрозии, их выраженность и распространенность); присутствие продуктов горения (копоти) на стенках и в просвете трахеобронхиального дерева и степень их фиксации на слизистой; вид и степень нарушения проходимости дыхательных путей (за счет отека слизистой оболочки, бронхоспазма, обтурации фибрином, продуктами горения, секретом); - выраженность кашлевого рефлекса при выполнении местной анестезии. Рекомендуется определить степени тяжести поражения трахеобронхиального дерева при ингаляционной травме по эндоскопическим критериям: легкая степень (I) – умеренная гиперемия, единичные скопления легко отмываемой копоти в трахее и бронхах, небольшое количество слизистого секрета; средняя степень (II) – гиперемия и отек слизистой, большое количество копоти в просвете бронхов и единичные скопления фиксированной на слизистой оболочке копоти, единичные петехиальные кровоизлияния и эрозии в трахее и главных бронхах, большое количество бронхиального секрета с примесью копоти; тяжелая степень (III) – выраженные гиперемия и отек слизистой, слизистая рыхлая, тотальное наслоение фиксированной на слизистой оболочке копоти до сегментарных бронхов, при попытке отмыть копоть, обнажается легко ранимая, кровоточивая с множественными эрозиями или бледно-серая «сухая» слизистая с отсутствием 24 сосудистого рисунка, скудный густой бронхиальный секрет с большим количеством копоти либо отсутствие бронхиального секрета, слепки десквамированного эпителия, обтурирующие просвет бронхов, Рекомендуется мониторинг основных параметров при проведении интенсивной терапии у тяжеообожженных. Рекомендовано: Мониторирование основных параметров (пульс, АД, сатурации). Мониторирование почасового диуреза. Динамическое измерение лактата крови. Динамическое измерение индекса PaO2/FiO2 артериальной крови. Измерение ScvO2 у пациентов с центральным венозным катетером. Рентгенография органов грудной клетки с целью выявления признаков ОРДС. Динамическое измерение ЦВД. Не рекомендовано: рутинное использование катетеризации легочной артерии у пациентов с шоком. рутинное измерение сердечного выброса у пациентов, отвечающих на интенсивную терапию. Целевыми значениями основных клинико-лабораторных показателей при проведении противошоковой терапии являются: Поддержание среднего артериального давления на уровне 65 мм.рт.ст. или систолического АД – не менее 90 мм.рт.ст. Восстановление диуреза – 0,3-0,5 мл/кг/ч. ЦВД 6-8 мм рт. ст.; Поддержание оптимальной доставки кислорода: лактат <2 ммоль/л, 70<ScvO2<80%. Снижение гематокрита до 35%. Коррекция метаболического ацидоза (ВЕ ±2,5) Нормализация электролитного состава плазмы крови: Уровень калия – 4,0-5,5 ммоль/л 25 Уровень натрия - в пределах 135-150 ммоль/л. При отравлении угарным газом показания пульсоксиметрии при наличии в крови карбоксигемоглобина будут существенно завышенными, так как датчик реагирует на оксигемоглобин и карбоксигемоглобин одинаково. Пульсоксиметрия может быть полезной, если есть возможность её данные сопоставить с результатом анализа газового состава крови — разница позволяет определять относительное количество карбоксигемоглобина (или метгемоглобина в случае с метгемоглобинемией). Центральное венозное давление у тяжелообожженных не всегда является достаточно информативным признаком адекватности проводимой инфузии, так как не имеется убедительной корреляции между давлением в правом предсердии и конечным диастолическим объемом в левом желудочке сердца. При тяжелом ожоговом шоке даже при адекватной инфузии ЦВД остается низким, составляя 0-5 мм водного столба. Однако быстрое увеличение ЦВД на 5 и более мм водного столба служит показанием для уменьшения скорости инфузионной терапии и добавления инотропной поддержки. У пациентов со скомпрометированной сердечно-сосудистой системой, пострадавшим, у которых проводимая противошоковая терапия недостаточно эффективна, а также при развитии тяжелых нарушений газообмена в легких, инфузионная терапия целесообразно проводить под контролем инвазивного гемодинамического мониторинга [23]. Для прогнозирования ответа на инфузионную нагрузку возможно использование динамических показателей (вариабельность пульсового давления, вариабельность ударного объема). Целевыми значениями параметров гемодинамики при проведении инвазивного мониторинга являются: Нормализация диастолических размеров левого желудочка (ЭхоКГ) СИ ≥2,5 л/м2/мин ИГКДО 650-800 мл/м2 ИВСВЛ ≤10 мл/кг 26 ВУО≤13% Критериями выхода пострадавшего из ожогового шока являются: нормализация показателей центральной гемодинамики (ЧСС и А/Д), нормализация уровня гемоглобина, гематокрита, эритроцитов, диурез> 0,5-1 мл /кг/ч, повышение температуры тела более 370С. Своевременное и адекватное тяжести травмы лечение ожогового шока направлено на уменьшение микроциркуляторных нарушений и гипоксии тканей со стороны внутренних органов и систем организма обожженных, снижение вероятности развития осложнений ожоговой болезни и уменьшение летальности пострадавших от обширных ожогов. Иные диагностические исследования Рекомендуется при наличии тяжелых сопутствующих заболевания консультация врачаспециалиста соответствующего профиля с проведением дополнительной диагностики в зависимости от нозологии. Рекомендуется провести оценку прогноза тяжести ожоговой травмы. К прогностическим факторам, оказывающим влияние на исход, относятся возраст, площадь и глубина ожогов, наличие сочетанных и/или комбинированных травм, сопутствующих заболеваний, адекватность проведенного раннее лечения. Традиционно используемые формулы для определения тяжести и прогноза ожоговой травмы могут иметь значение при проведении медицинской сортировки, что позволяет распределить пострадавших по принципу их нуждаемости в медицинской помощи. В тоже время формулы для прогнозирования летального исхода заслуживают внимания и могут быть использованы в клинической практике и в научной работе только для сравнительной оценки тяжести пострадавших. 27 Рекомендуется следующая формулировка и рубрификация клинического диагноза у пациента с ожогом: Основное заболевание: «ожог», этиологический фактор, локализация ожога, глубина и общая площадь поражения в процентах поверхности тела (п.т.) (в скобках при наличии - площадь глубокого ожога в процентах поверхности тела (п.т.)), указание на наличие ингаляционного поражения и\или ожогов глаз при сочетанной травме, а также других возможных повреждений при комбинированной травме. Далее указывается период ожоговой болезни (при ее наличии). Осложнения основного заболевания. В практическом применении удобно использовать графическое схематическое изображение тела человека, которое принято называть скицей, на которой с помощью условных обозначений регистрируют локализацию, площадь и глубину ожога. Наряду с использованием для обозначения участков термического поражения, графическое изображение в виде скицы также применяется для оценки рубцов, донорских участков и т.п. Лечение Лечение пострадавших от ожогов - это комплексный, непрерывный и последовательный, многоэтапный процесс, направленный на восстановление кожных покровов, профилактику и лечение осложнений. Проводится на всех этапах эвакуации и лечения обожженных в соответствии с установленным объемом медицинской помощи для каждого из этапов. Комментарий: Основное звено патогенеза ожоговой болезни - гибель кожного покрова. В связи с этим рациональное местное лечение необходимо для предупреждения и купирования общих симптомов. Методы системной терапии, по сути, подчинённые. Лечение ожоговой болезни призвано компенсировать нарушенные или утраченные функции, обеспечить наиболее благоприятный фон в пред- и послеоперационном периодах, предупредить или устранить возникшие осложнения. 3.1 Общее (системное) лечение Лечение ожоговой болезни Успешное лечение больных с обширными и глубокими ожогами возможно только на основе своевременной, адекватной тяжести травмы и состоянию больного комплексной терапии ожоговой болезни во все ее периоды, начиная с ожогового шока. Рекомендуется оказание экстренной медицинской помощи всем пострадавшим с 28 ожоговым шоком. Ожоговый шок является первым и наиболее важным для судьбы больного периодом ожоговой болезни. Именно в этот период на любом этапе медицинской эвакуации все усилия врачей должны быть направлены на принятие безотлагательных мер по предупреждению развития и углубления ожогового шока, эндотоксемии, острой сердечнососудистой или полиорганной недостаточности, респираторного дистресссиндрома и генерализованных инфекционных осложнений. Порядок первичных манипуляций при ожоговом шоке: Неотложные мероприятия: Рекомендуется провести обезболивание, седацию. Рекомендуется обеспечить проходимость верхних дыхательных путей. При острой дыхательной недостаточности - ИВЛ. Рекомендуется обеспечить адекватный венозный доступ (катетеризация центральной или периферической вены в зависимости от тяжести травмы) и начать инфузионную терапию в соответствии с протоколом инфузионно-трансфузионной терапии ожогового шока для адекватного восполнения ОЦК. При необходимости венозный доступ может быть обеспечен через обожженные ткани [30]. Отсроченные мероприятия: Рекомендуется катетеризация мочевого пузыря (по показаниям). Рекомендуется введение зонда в желудок, промывание, декомпрессия желудка (по показаниям). Рекомендуется наложение лечебных повязок на обожженные поверхности. Другие компоненты интенсивной терапии ожогового шока: Рекомендуется антикоагулянтная и антиагрегантная терапия. Рекомендуется раннее начало энтерального питания (при не нарушенной функции ЖКТ). Рекомендуется форсированный диурез. Рекомендуется профилактика поражений ЖКТ. Рекомендуется антибиотикотерапия (по показаниям). Рекомендуется создание комфортной температурной среды (не ниже 24-28°С). Рекомендуется создание максимально стерильных условий. Основные принципы лечения обожженных в периоды токсемии и септикотоксемии: Рекомендуются профилактика и компенсация белково-энергетических потерь. Рекомендуются профилактика и лечение анемии. Рекомендуется дезинтоксикационная терапия. Рекомендуется нормализация водно-электролитного баланса. Рекомендуется антибактериальная терапия. Рекомендуется иммунотерапия. Рекомендуется органопротекция и симптоматическая терапия. 29 Рекомендуется местное лечение ожоговых ран. Обезболивание и седация - Рекомендуется применение препаратов с целью обезболивания парентерально. -Рекомендуется в первые часы после травмы назначение наркотических и ненаркотических аналгетиков внутривенно, возможно инфузионное введение, при необходимости применение антигистаминных препаратов. Рекомендуется применение дексмедетомедина, дополнительное использование транквилизаторов и нейролептиков. Рекомендуемый уровень седации по шкале Ramsay - 1-2 и/или шкале RASS от 0 до -12. Рекомендуется все болезненные манипуляции с ранами проводить с обезболиванием, при обширных ожогах - под общей анестезией. Болевой синдром, особенно выраженный при обширных поверхностных ожогах может усугублять нейрогуморальный стресс-ответ и существенно влиять на течение ожоговой болезни и ее исход. У пострадавших с термической травмой различают острый болевой синдром, связанный непосредственно с травмой, и боль, связанную с выполнением перевязок ожоговых ран и операций. И в том и другом случае обезболивание осуществляется с учетом конституциональных и возрастных особенностей пациентов и нацелено на снижение выраженности болевого синдрома менее 3-х баллов, оцененной по визуально-аналоговой шкале (ВАШ). Следует избегать глубокой седации у пациентов. Использование наркотических препаратов требует постоянного мониторинга дыхания у пациентов, находящихся на самостоятельном дыхании. Респираторная поддержка Рекомендуется интубации трахеи и проведения различных видов респираторной поддержки (вспомогательной, управляемой ИВЛ) у тяжелообожженных по абсолютным показаниям при признаках дыхательной недостаточности III степени и/или угнетение сознания (сопор и глубже) [31-34]. Рекомендуется проведение ИВЛ через оро- или назотрахеальную трубку, трахеостомия (по показаниям). Показанием к наложению трахеостомы может являться необходимость длительной искусственной вентиляции легких. Традиционная трахеостомия предпочтительнее пункционно-дилятационного способа, особенно при ожогах шеи. Необходимый срок выполнения трахеостомии остается предметом дискуссий. В тоже время трахеостомия позволяет снизить потребность в седативной терапии, особенно при ранней трахеостомии, проводить питание через рот и увеличить степень участия пациента в процессе отлучения от ИВЛ [35, 36]. Рекомендуется тщательная гигиена ротоглотки во всех случаях, требующих интубации, и регулярное очищение дыхательных путей в стерильных условиях для предотвращения возникновения вентилятор-ассоциированной пневмонии (ВАП) [37]. Рекомендуется при высоком риске развития жизнеугрожающих состояний, связанных с нарушениями газообмена, проведение превентивной интубации трахеи и ИВЛ в экстренном порядке у пострадавших при: - локализации ожогов III степени на лице и шее с риском прогрессирующего отека мягких тканей; - угнетении сознания по шкале ком 30 Глазго 40% п.т.; - ожогах верхних дыхательных путей с поражением гортани и риском обструкции; - термохимическом поражении дыхательных путей тяжелой степени; ингаляционной травме III степени (по данным фибробронхоскопии). Рекомендуется проведение интубации трахеи и ИВЛ в экстренном порядке у детей при: PаО250 мм.рт.ст.; - нарушении нормальной механики дыхания. Основной целью респираторной поддержки у обожженных является обеспечение адекватного газообмена. Быстрое нарастание отека при ожогах головы и шеи уже через 13 часа после травмы сделает процедуру интубации трахеи или трахеостомии крайне сложной для выполнения. В основе выбора режима и параметров вентиляции должна лежать концепция безопасной ИВЛ, в соответствии с которой параметры вентиляции устанавливаются таким образом, чтобы уровень давления плато не превышал 35 см H2О, FiO2 0,5-0,6, для поддержания насыщение кислородом артериальной крови SaO2 >90%, артериального рН>7,2 [38]. В связи с риском перерастяжения легочной ткани рекомендуемая величина дыхательного объема соответствует 6-8 мл/кг, однако у пострадавших с обструкцией дыхательных путей при нарастании РаO2 и снижении РaO2, может потребоваться увеличение дыхательного объема до 8-10 мл/кг [39-41]. Инфузионно-трансфузионная терапия Основной задачей терапии ожогового шока является восстановление и поддержание перфузии внутренних органов, что достигается путем проведения регидратации энтеральным путем или с помощью внутривенной инфузии. Проведение инфузионно-трансфузионной терапии у тяжелообожженных представляет определенные сложности, вызванные, прежде всего, невозможностью точной оценки потерь жидкости с обширных ожоговых поверхностей и экстравазации ее в интерстициальное пространство, необходимостью поддержания оптимального уровня доставки кислорода и существующим при этом риске развития отека легких и компартмен-синдрома. Рекомендуется у обожженных с площадью ожогов кожи менее 15%, у детей - менее 10% п.т., проведение энтеральной регидратации Несмотря на отсутствие доказательств, поощряется использование оральной регидратации, особенно при отсутствиии возможности проведения инфузионной терапии [42-45]. При отсутствии тошноты и рвоты можно поить больных негазированной минеральной водой или раствором щелочно-солевой смеси (на 1 л воды 1/2 чайной ложки питьевой соды и 1 чайной ложки поваренной соли (1 ч.л. = 5 г)). В более тяжелых случаях дополнительную энтеральную регидратацию следует проводить через назогастральный зонд с первых часов после поступления в стационар, в том числе в сочетании с инфузионной терапией. Рекомендуется проведение инфузионной терапии у обожженных при общей площади ожогов кожи более 15%, у детей - более 10% п.т. Инфузионной терапия должна проводиться с учетом концепции стадийности [46]. Рекомендуется расчет объема инфузионной терапии (V) в первые сутки после травмы проводить по формулам: - у взрослых пациентов: V(в мл.) = 4 х Масса тела (в кг.) х Общая площадь ожога (в % п.т.); - у детей: V(в мл.) = 3 мл/кг х Общая площадь ожога (в % п.т.) + Физ. потребность (энтерально с первым введением через 2 часа после поступления и далее каждые 3 часа, включая ночное время) или V(в мл.) = 5000 (мл)/м2 х Общая площадь ожога (в % п.т.) + 2000 мл/м2 31 При расчете общей площади ожога эритема не учитывается. Приведенные расчеты применяются при ожогах не более 50% поверхности тела. При большей площади ожогового поражения расчет объема инфузии ведется на 50% п.т. У обожжённых старше 50 лет суточный объем инфузионных средств из-за опасности перегрузки малого круга кровообращения уменьшается в 1,5-2 раза по сравнению с расчётным. При наличии у пациентов ингаляционной травмы и/или электроожогов необходимо увеличить суточный объем на 15% и 50% от расчетного соответственно. Физ. потребность в воде у детей определяется из расчета: в возрасте 1 мес.-1 год − 120 мл кг/сут; 1−2 года − 100 мл кг/сут; 2−5 лет − 80 мл кг/сут; 5−10 лет − 60 мл кг/сут; 10−18 лет − 50 мл кг/сут [47]. Рекомендуется проведение инфузионной терапии при ожоговом шоке все время без перерыва. Возможно использование нескольких вен для инфузии и/или дополнительная оральная дегидратация. Рекомендуется в первые сутки за первые 8 часов после получения ожога вводить половину рассчитанного суточного объема, за остальные 16 часов - вторую половину. Основой дальнейшей терапии ожогового шока является не рассчитанный объем, а скорость инфузии на основе мониторинга состояния больного. Рекомендуется в начале противошоковой инфузионной терапии у взрослых пациентов и у детей использовать сбалансированные растворы изотонических солевых кристаллоидов. Рекомендуется использовать темп диуреза в качестве критерия адекватности инфузионной терапии: у взрослых 0,3-0,5 мл/кг массы тела в час; у детей массой более 30 кг - не менее 1 мл/кг массы тела в час, до 30 кг- 1-2 мл/кг массы тела [48] Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 2). При соблюдении расчётной инфузии и темпе диуреза 1 мл/кг/ч для взрослых и > 2 мл/кг/ч для детей скорость и объем инфузии уменьшаются. При ожогах из сосудистого русла вместе с плазмой уходит большое количество ионов натрия (0,5-0,6 мэкв/% ожога/кг веса больного). Поэтому жидкостная терапия, в первую очередь, преследует цель наполнения сосудистого русла и восстановления в нем содержания натрия. Лактат натрия, проникая внутрь клетки, метаболизируется, связывая ионы водорода, что приводит к постепенной компенсации внутриклеточного ацидоза. При окислении лактата натрия в печени образуются гидрокарбонат натрия и углекислый газ. Одна молекула лактата продуцирует 1 молекулу гидрокарбоната, т.о. обеспечивается непрямой буфферирующий эффект. При обширных глубоких ожогах в периоде ОШ необходимо учитывать возможную гиперкалиемию, как следствие разрушения эритроцитов. Поэтому рекомендуется контролировать уровень калия в плазме крови не реже двух раз в сутки и ограничить его введение в первые сутки после травмы. Противопоказано применение любых инфузионных препаратов на основе гидроксиэтилкрахмала у пациентов с ожогами [49](Уровень убедительности рекомендаций – С (уровень достоверности доказательств 4). : Имеется ряд доказательств в пользу увеличения частоты почечного повреждения при использовании коллоидов на основе гидроксиэтилкрахмалов. Рекомендуется при отсутствии эффекта от терапии кристаллоидными растворами спустя 8-12 часов после травмы или гипотонией в связи с поздним началом инфузионной терапии в состав инфузионной терапии включать коллоидные растворы (5-10% раствор альбумина). Раствор альбумина 10% рекомендуется вводить со скоростью: при ожогах 20-30% поверхности тела – 12,5 мл/ч; 31-44% – 25 мл/ч; 45-60% – 37 мл/ч; - 61% и более – 50 мл/ч. При тяжелом состоянии в рассчитанном объеме должно быть 2/3 кристаллоидов и 1/3 коллоидов, а при крайне тяжелом состоянии, при ожогах свыше 50% поверхности тела кристаллоиды и коллоиды применяются в соотношении 1:1. У детей используются 32 сбалансированные кристаллоиды и 5% раствор Альбумина в соотношении 1:1. Переливание СЗП у пострадавших с тяжелой термической травмой со 2 суток после травмы со скоростью 2 мл/кг/ч имеет хороший клинический эффект [30]. Однако переливание свежезамороженной плазмы на сегодняшний день разрешается только пострадавшим с гипокоагуляцией и острой кровопотерей больше 30% ОЦК10 . Рекомендуется у пострадавших с обширными ожогами кожи, пациентов с сопутствующими заболеваниями сердечно-сосудистой системы, вклад в нарушения кровообращения при ожоговом шоке у которых может вносить не только гиповолемия, но и развитие сердечной недостаточности, не увеличивать объем вводимых жидкостей, так как это может привести к увеличению интерстициальной и внутриклеточной жидкости, а применить инотропные препараты, обладающих кардиальным адренэргическим эффектом (предпочтительно добутамин). Препарат допамин имеет в настоящий момент ограниченные показания и не рекомендован для стартовой терапии ожогового шока. У детей препаратом выбора является норэпинефрин, однако для его назначения нужны веские показания ввиду вазопрессорного эффекта и увеличения зоны ишемии ожоговой раны [45]. Рекомендуется на 2 и 3-и сутки после травмы, объем жидкостной терапии составляет половину и одну треть расчетного объема, вводимого в первые сутки соответственно, при этом 30-40% от вводимого внутривенно объема жидкости должны составлять коллоидные растворы (альбумин). Комментарий: Объем продолжающихся потерь жидкости у пациентов с ожогами, особенно обширными, сложно определить. Объем получаемой пациентом жидкости не должен быть меньше физиологической потребности, которая составляет 1500 мл на 1 м2 поверхности тела. Количество необходимой жидкости в сутки в среднем можно определить по формуле: объем суточного диуреза за предыдущие сутки + потери воды через кожу и с дыханием (около 1000 мл) + потери с калом, рвотой и/или через раны + 400 мл на 10C при температуре выше 370C. Суточный объем внутривенной инфузии для пациентов с обширными и глубокими ожогами после выведения из ожогового шока также можно расчитать по формуле [21]: Vг + Vп, где Vг = 1,5 мл х площадь глубокого ожога (% п.т.) х масса тела (кг); Vп = 0,5 мл х площадь поверхностного ожога (% п.т.) х массу тела (кг). Предлагаемые алгоритмы жидкостной терапии следует рассматривать как общую установку, которая стандартизирует и упрощает расчет объема необходимой внутривенной инфузии, позволяет проводить адекватную терапию и избежать осложнений, связанных с гипергидратацией, у пациентов как в периоде ожогового шока, так и при дальнейшем лечении. Потребность и адекватность проводимой терапии требует повторной оценки, исходя из клинических проявлений, темпа диуреза, данных биохимического состава крови и гематокрита Лечебно-санационная фибробронхоскопия Рекомендуется проведение лечебносанационных фибробронхоскопий с целью восстановления проходимости дыхательных путей, удаления секрета, десквамированного эпителия, продуктов горения. Для эндобронхиального лаважа в первые сутки после получения травмы целесообразно применять теплый (37οС) раствор 2% гидрокарбоната натрия из расчета 5-10 мл на сегментарный бронх. При тяжелых поражениях дыхательных путей продуктами горения санационные бронхоскопии должны проводиться не менее 1 раза в сутки. Лечебная бронхоскопия более эффективна при проведении через 30 мин после ингаляции муколитиков и бронходилятаторов. Для эндобронхиального введения разрешены: 2% р-р гидрокарбоната натрия, 0,9% р-р NaCI, неферментные муколитики (флуимуцил, 33 амброксол), антисептики (диоксидин 0,5%) [14, 16, 21]. При длительных сроках нахождения на ИВЛ необходимо проводить оценку состояния слизистой оболочки трахеи на уровне манжетки интубационной или трахеостомической трубки, а также санацию дыхательных путей выше трахеостомы. Для оценки возможных посттравматических и постинтубационных осложнений обязательно выполнение контрольной бронхоскопия после экстубации или удаления трахеостомической трубки. Ингаляционная (небулайзерная) терапия Рекомендуется проведение ингаляций через небулайзер. Рекомендуются в течение 7 суток после ингаляционной травмы ингаляции муколитиков и гепарина. Уровень убедительности рекомендаций – В (уровень достоверности доказательств - Раствор ацетилцистеин 20% - 3 мл каждые 4 часа чередующиеся с введением 5000 единиц гепарина на 3 мл физиологического раствора под контролем времени свертывания крови (в течение 7 суток) [22-25]. Рекомендуются при ингаляционной травме с развитием бронхоспазма ингаляции симпатомиметиков, Используются препараты сальбутамол или 0,1% р-р адреналина гидрохлорид каждые 2-4 ч до появления клинически значимого увеличения частоты сердечных сокращений. Коррекция нарушений реологических свойств крови Подавляющее большинство пострадавших с ожогами относятся к группе умеренного (ожоги площадью до 20% поверхности тела, термоингаляционная травма II степени) и высокого (ожоги площадью более 20% поверхности тела, термоингаляционная травма III степени, осложнения ожоговой болезни) риска ВТЭО. Рекомендуется у пациентов с ожогами проведение профилактики ВТЭО с использованием НМГ или НФГ, как только это станет безопасным, а также применять механические способы профилактики (перемежающейся пневматической компрессии нижних конечностей и/или эластические чулки) [10]. Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 2). Рекомендуется у пациентов с обширными ожогами и высоким риском кровотечений применять механические способы профилактики ВТЭО пока не станет возможным начать использование антикоагулянтов. Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 4). Рекомендуется при проведении антикоагулянтной терапии у пострадавших с ожогами проводить контроль показателей коагулограммы с целью диагностики коагулопатий и ДВС синдрома, а также проводить это исследование перед оперативным вмешательством с целью уменьшения риска кровотечения. Рекомендуется у пострадавших с ожогами использовать дезагреганты с целью уменьшения агрегации форменных элементов крови. Дезинтоксикационная терапия Рекомендуется проведение у пациентов с тяжелой ожоговой травмой по показаниям дезинтоксикационной терапии с использованием различных методов : Дезинтоксикационная терапия, по сути, включает в себя весь комплекс мероприятий по лечению ожогов и ожоговой болезни. Рекомендовано проведение гемодилюции инфузией больших объемов жидкости (40-80 мл/кг) с проведением форсированного диуреза; использование методов экстракорпоральной детоксикации. Принятие решения для начала лечения с использованием методов экстракорпоральной детоксикации или отказ от него зависит от многих причин, включая клинико-лабораторные и инструментальные данные, возможность хирургического решения проблемы, сопутствующую патологию и факторы риска. Применение методов экстракорпоральной детоксикации является обязательным компонентом патогенетической терапии больных с сепсисом, септическим шоком и полиорганной недостаточностью, позволяя в достаточной степени расширить лечебную 34 стратегию и существенно улучшить исход в целом [21, 32]. Применение интермиттирущего гемодиализа или продолжительной вено-венозной гемофильтрация (CVVH) не имеет преимуществ. Уровень убедительности рекомендаций – В (уровень достоверности доказательств - 4). CVVH более удобна для проведения у пациентов с нестабильной гемодинамикой. Уровень убедительности рекомендаций – В (уровень достоверности доказательств - 4). Неэффективность вазопрессоров и инфузионной терапии являются внепочечными показаниями для начала CVVH. Профилактика осложнений со стороны желудочно-кишечного тракта Рекомендуется раннее начало энтерального питания и антисекреторная терапия ингибиторами протонной помпы (ИПП) [43-46]. Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 3). Рекомендуется у пациентов с ожоговым шоком дополнительное введение зонда в желудок и его декомпрессия в первые часы после поступления. Парез и эрозивно-язвенные поражения желудочно-кишечного тракта при тяжелой ожоговой травме развивается вследствие гипоперфузии, ишемии и повреждения слизистой оболочки, как правило, при отсроченном начале или неадекватной противошоковой терапии. Острые эрозивно-язвенные поражения желудочно-кишечного тракта, в том числе осложненные гастро-дуоденальными кровотечениями, отягощают течение ожоговой болезни и увеличивают вероятность наступления летального исхода с 20- 30% до 70-80% [33, 34]. Уровень убедительности рекомендаций – С (уровень достоверности доказательств - 4). Профилактика должна начинаться сразу же после госпитализации пострадавших и включать целенаправленную инфузионную и метаболическую терапию, использование антисекреторных препаратов, раннюю энтеральную поддержку, раннее хирургическое лечение ожоговых ран. У пациентов в периоде ожогового шока рекомендуется антисекреторная терапия препаратами ИПП в парентеральной форме, начиная с первых суток от момента получения ожога. В дальнейшем после выхода пострадавших из ожогового шока и восстановления способности к самостоятельной пероральной алиментации возможна замена парентеральной формы введения на пероральную. Антацидные препараты в профилактике стрессовых язв не используются, однако применяются в комплексе лечения стрессовых язв. Нутритивно-метаболическая поддержка В лечении больных с ожогами нутритивной поддержке отводится одна из основных ролей, что позволяет существенно улучшить результаты их лечения [28- 31]. Раннее начало энтеральной поддержки предупреждает развитие синдрома острой кишечной недостаточности и явлений транслокации кишечной микрофлоры в кровь. Рекомендуется преимущественно энтеральный путь введения пероральным путем (сипинг) или через желудочный зонд. Пациентам в коме или медицинской седации необходимо установить назогастральный или орогастральный зонд. При энтеральном зондовом питании капельный способ введения предпочтителен. Использование других параметров у обожженных, например, определение окружности плеча и толщины кожно-жировой складки над трицепсом, определение трансферина, часто затруднено. Показатели ИМТ и дефицит массы тела могут меняться в зависимости от степени гидратации пациентов. Рекомендуется при отсутствии возможности 35 выполнить непрямую калориметрию для оценки энергопотребности использовать уравнение Toronto у взрослых обожженных, у детей с ожогами - формулу Schoffield [32, 33]. Уровень убедительности рекомендаций – С (уровень достоверности доказательств -5) Рекомендуется рассчитывать потребность в белке, исходя из 1,5-2 г/кг у взрослых и 1,5 – 3 г/кг у детей. Уровень убедительности рекомендаций – B (уровень достоверности доказательств - 3). Рекомендуется дополнительно вводить глутамин. Рекомендуется ограничить введение глюкозы до 5 мг/кг/мин (7 г/кг/сут) у взрослых и детей и удерживать гликемию в пределах 4,5-8 ммоль/л с помощью инсулина [4-46]. Уровень убедительности рекомендаций – C (уровень достоверности доказательств - 2). Рекомендуется мониторировать общую доставку жиров и удерживать получение энергии из жиров < 35 % от общих калорий. Рекомендуется осуществлять замещающую дотацию цинка, железа, меди и селена, а также витаминов B1, C, D и Е [7-30]. Минимальный объем субстратного обеспечения пострадавших с ожогами после стабилизации состояния должен соответствовать уровню основного обмена - 20-25 ккал/кг. При расчете по формулам каллорийности имеется риск переоценки ежедневных потребностей. Гипералиментация может привести к дисбалансу жидкости и электролитов, гипергликемии и жировой дистрофии печени [31-33]. Риск гипералиментации ниже, если используются обычные оральные диеты. Если пациент способен принимать количество пищи, достаточное по нутриентам и калорийности, то обычные диеты эффективны и дешевле, чем коммерческие смеси для энтерального питания. Алгоритм проведения нутритивной поддержки у обожженных приведен в Приложении Г13. Рекомендуется дополнительное применение смесей для энтерального питания при наличии ожогов на общей площади более 20% поверхности тела или глубоких ожогов - более 10% п.т., развитии ожогового истощения (нарушения питания). Преимущества должны быть отданы полимерным, высокоэнергетическим, гипернитрогенным диетам. Рекомендуются пищевые волокна с самого начала проведения энтерального питания, так как эти пациенты имеют высокий риск запоров вследствие перераспределения жидкостных секторов и применения высоких доз седативных препаратов и опиоидов [21, 25]. Рекомендуется при ингаляционной травме и ОРДС, а также для покрытия высокой потребности в белке использовать смеси с повышенным содержанием белков и жиров. Рекомендуется при проведении малообъемного ПП (не более 1,5 л/сут) использовать аминокислотные растворы с высоким содержанием азота (более 16 г/л), а также жировые эмульсии, содержащие рыбий жир и растворы глюкозы средней концентрации (20-30%) при соотношении белков, жиров и углеводов 20% : 40% : 40% от общей суточной потребности в энергии. Рекомендуется использование ненутриционных стратегий для ослабления гиперметаболизма и гиперкатаболизма: поддержание теплового режима, ранняя хирургическая некрэктомия, неселективные бета-блокаторы. Антибактериальная терапия Рекомендуется для профилактики и лечения инфекций у обожжённых использовать антибактериальные препараты для местного и системного применения [34]. Инфекция ожоговых ран является одним из патологических факторов, нарушающих их заживление и приводящих к развитию осложнений. Следует различать следующие понятия: - загрязнение (контаминация) ожоговой раны микрофлорой отсутствие местных и общих проявлений инфекционного процесса; - местные признаки инфекции - боль, неприятный запах из раны, гнойное отделяемое, перифокальное воспаление, местное повышение температуры; - общие признаки инфекции – повышение температуры, озноб, лейкоцитоз, развитие инфекционных осложнений. Не 36 рекомендуется профилактическое назначение системных антибиотиков, в том числе при ингаляционной травме, кроме случаев проведения у обожженных хирургических вмешательств (хирургическая некрэктомия, иссечение грануляций, обширная аутодермопластика и т.д.) [30-35]. Рекомендуется при общей площади ожогового поражения менее 10–15% п.т., из которых глубокие ожоги составляют менее 5% п.т., отсутствии общих признаков инфекции, использование только местных антимикробных средств. Рекомендуется использование местных антибактериальных препаратов для снижения риска развития инвазивной раневой инфекции у обожженных Изолированное местное применение антибактериальных препаратов значительно уступает по эффективности их системному применению, показаниями к которому являются общие симптомы инфекции [39]. Рекомендуется проведение целенаправленной антибактериальной терапии при развитии инфекционных осложнений. При развитии тяжелых инфекционных осложнений показано внутривенное введение максимальных доз противомикробных препаратов, перекрывающих весь спектр чувствительности предполагаемых возбудителей в течение первого часа после постановки диагноза «сепсис» или «септический шок» [18]. Выбор антибактериальных средств для местного и системного применения необходимо осуществлять только в соответствии с характером чувствительности выделяемой от пациентов микрофлоры – возбудителей инфекции или с учетом данных эпидемиологического мониторинга лечебного подразделения. Гормональная терапия Рекомендуется у пострадавших с ожогами проводить системную терапию глюкокортикостероидными гормонами по строгим показаниям с заместительной, супрессивной и\или фармакодинамической целью. Основным показанием для применения глюкокортикостероидных гормонов является ожоговое истощение при явлениях функциональной недостаточности коры надпочечников. Для диагностики надпочечниковой недостаточности применяется исследование крови на кортизол и мочи на 17-оксикортикостероиды (17-ОКС). Показано использования «малых» доз глюкокортикоидов при развитии ОРДС - 200 мг/сут в виде инфузии [6, 8]. Не рекомендуется применение глюкокортикостероидных гормонов для первоначального лечения ингаляционной травмы [46]. Не рекомендуется назначать глюкокортикостероиды для лечения сепсиса при отсутствии септического шока [31]. Глюкокортикоиды вызывают симптоматическое улучшение, лечение не является этиотропным. При проведении системной терапии могут быть использованы различные пути введения и режимы дозирования глюкокортикоидов в зависимости от тяжести состояния больного. При проведении длительной поддерживающей терапии рекомендуется пероральное применение «средних» доз глюкокортикоидов (суточная доза не превышает 15-30 мг преднизолона или эквивалентной дозы любого другого препарата) с постепенной отменой после заживления всех ран. Рекомендуется при тяжелой степени ожогового истощения гормональная терапия анаболическими гормонами. Витаминотерапия Рекомендуется пациентам с обширными ожогами дополнительное введение витаминов B1, В6, В12, D, Е и К в средних терапевтических дозах, в том числе в вместе с питанием [28, 30]. Рекомендуется при проведении полного парэнтерального питания введение полной суточной дозы витаминов и микроэлементов в составе комплексных препаратов [31]. 37 Рекомендуется использование высоких доз витамина С в первые часы после травмы, что позволяет уменьшить выраженность отека и снизить потребность в инфузионной терапии Иммунотерапия Рекомендовано применение внутривенных иммуноглобулинов у пациентов с обширными ожогами с иммунозаместительной целью при лабораторном подтверждении иммунодефицита [32]. Уровень убедительности рекомендаций. Рекомендуется использовать обогащенные внутривенные иммуноглобулины у взрослых с сепсисом или септическим шоком [38) Не рекомендуется применение иммуномодулирующих (иммуностимулирующих) препаратов у пострадавших от ожогов. Гемотрансфузии Рекомендуется для больных с ожогами целевая концентрация гемоглобина не ниже 90 г/л (оптимальный уровень – более 100 г/л). Не рекомендовано проведение гемотрансфузий у пациентов в период ожогового шока, однако, при большой кровопотере вследствие хирургической некротомии или при массивном гемолизе переливание крови показано при снижении гемоглобина менее 70 г/л11 . Комментарий: Общемировая практика свидетельствует, что гемотрансфузии не применяют в периоде ожогового шока и не учитываются в общепринятых формулах расчета инфузионной противошоковой терапии. Рекомендуется трансфузия эритроцитсодержащих компонентов крови (ЭКС) у больных с ожогами только для коррекции важнейших симптомов, обусловленных анемией и не поддающихся основной патогенетической терапии. Комментарий: Традиционные клинические симптомы (тахикардия, тахипноэ, одышка, усталость и слабость), которые могут говорить о необходимости использования ЭКС, имеют ограниченное применение у пациентов с обширными ожогами, поскольку эти признаки выявляются у большинства пациентов с общей площадью поражения более 40% поверхности тел и купируются после заживления ожоговых ран. Существуют доказательства того, что повышенная доставка кислорода, обеспечиваемая переливанием ЭКС, может улучшить результаты лечения пациентов с сепсисом и/или острой коронарной ишемией. Несмотря на то, что различий в скорости заживления ожоговых ран в зависимости от либеральной или рестриктивной тактики гемотрансфузий12 не было выявлено, опыт свидетельствует о положительном влиянии гемотрансфузий на репаративные процессы в ожоговых ранах. Рекомендуется при планировании и осуществлении хирургического лечения у пострадавших с ожогами обеспечить коррекцию анемии (уровень гемоглобина не ниже 90 г/л) с восполнением операционной кровопотери в ближайшем послеоперационном периоде. Хирургическое лечение пострадавших с ожогами может сопровождаться значительной кровопотерей. Расчетный объём кровопотери при выполнении хирургической некрэктомии (иссечения) составляет в среднем 0,5-1,0 мл с 1 см2 иссекаемой поверхности. Наибольшая кровопотеря сопровождает некрэктомию в области волосистой части головы, лица и шеи, где она может составлять до 5,2 мл с 1 см2 поверхности тела. Тангенциальное иссечение сопровождается более значительной кровопотерей и трудностями гемостаза по сравнению с иссечением окаймляющим разрезом. Активная хирургическая тактика в лечении ожоговой травмы является приоритетной, снижает летальность тяжелообожженных, существенно сокращает сроки лечения и позволяет достичь оптимальных функциональных и эстетических результатов, в тоже время у пациентов имеется риск развития выраженной анемии, необходимо наличие большого объема ЭКС для ее коррекции. 38 Местное консервативное лечение Местное консервативное лечение обожженных заключается в комплексном применении различных перевязочных средств, антимикробных и других лекарственных препаратов, а также физических методов воздействия с целью создания условий для заживления ожоговых ран и восстановления целостности кожных покровов. При определении тактики местного консервативном лечения обожженных следует ориентироваться на тяжесть состояния больного, площадь поверхностных и глубоких ожогов, их локализацию, стадию течения раневого процесса, количество раневого отделяемого, наличие инфекции, опыт работы медицинского персонала и наличие соответствующего оборудования, препаратов и перевязочного материала. Кроме этого должна быть доказана эффективность использования перевязочных средств и различных методов местного лечения для конкретной клинической ситуации. Местное применение физических методов воздействия Рекомендуется у пациентов с ожогами использование вакуум-терапии (вакуумирование ран - вакуумная окклюзирующая повязка), ультразвуковой обработки и ультрафиолетового облучения ран [27]. Ультразвуковая обработка гранулирующих ран при подготовке к операции обеспечивает интенсивное удаление гнойного отделяемого, налета фибрина, участков отторгающегося струпа, некротизированной дермы и патологически измененных гипертрофических грануляций [3-37, 39]. Вакуум-терапия после некрэктомии глубоких ожоговых ран и при подготовке длительно существующих, инфицированных гранулирующих ран к аутодермопластике уменьшает отёк тканей, улучшает кровоснабжение, снижает бактериальную обсеменённость ран, ускоряет их очищение от фокусов некроза, стимулирует формирование грануляционной ткани, сокращает сроки восстановления целостности кожных покровов [29]. Местное применение антимикробных препаратов Местные антимикробные препараты являются дополнением к местному консервативному лечению ожоговых ран, применяются как при непосредственной обработке ран на перевязках, так и в составе влажновысыхающих, мазевых и других раневых повязок, а также в комплексе с физическими методами воздействия (ультразвуковая обработка, гидротерапия). Использование местных антимикробных средств позволяет уменьшить количество местных инфекционных осложнений и, соответственно, улучшить условия для регенерации ран, а также ограничить опасность развития общих инфекционных осложнений, в том числе генерализации инфекции, особенно при обширных ожогах [21]. Не выявлено доказательств в эффективности использования различных местных антимикробных средств для предотвращения местных инфекций и/или сепсиса у ожоговых больных [18]. Медикаментозные и физические методы местного лечения обожженных эффективны только при комплексном применении. Инфекцию легче предотвратить, чем лечить. Создание условий для скорейшего заживления ожоговых ран 39 на основе применения оптимальных технологий местного лечения является наиболее важным в плане профилактики ожоговой инфекции. Хирургическое лечение Основным принципом лечения глубоких ожогов III степени является хирургическое удаление нежизнеспособных тканей и восстановление целостности кожного покрова в зонах глубокого поражения. Наличие глубокого ожога является показанием к хирургическому лечению независимо от сроков получения ожоговой травмы, площади поражения, других клинических и организационных факторов. При «пограничных» ожогах II степени хирургическое лечение используется для создания оптимальных условий для их эпителизации. Задачи хирургического лечения: 1. Скорейшее освобождение ожоговой раны от нежизнеспособных тканей. 2. Профилактика нарушений и восстановление кровоснабжения тканей, прилежащих к зонам глубокого поражения. 3. Профилактика и лечение раневой инфекции, снижение уровня раневой интоксикации. 4. Восстановление целостности кожного покрова путём хирургического пластического закрытия раневых дефектов. 5. Снижение летальности, сокращение сроков лечения. 6. Достижение оптимального функционального и эстетического результата, максимально возможное восстановление качества жизни пострадавшего. Методы хирургического лечения пострадавших с ожогами 1. Хирургическая обработка ожоговых ран. 2. Некротомия. 3. Хирургическая некрэктомия. 4. Ампутация пораженной конечности или сегмента. 5. Хирургическое очищение ожоговой раны. 6. Иссечение грануляций. 7. Пластическое закрытие раневого дефекта. 8. Реконструктивно-пластические операции ри протоколировании хирургического вмешательства в обязательном порядке указывается метод, техника выполнения, глубина иссечения, локализация и площадь иссечения и пластики в процентах поверхности тела или в квадратных сантиметрах. Рекомендуется проводить хирургическое лечение обожженных, в том числе активное использование методов раннего хирургического лечения, в ожоговых отделениях/центрах в соответствии с Порядком оказания медицинской помощи населению по профилю «хирургия (комбустиология), включая обеспечение: достаточным количеством хирургических бригад, имеющих подготовку по комбустиологии в системе последипломного образования и опыт работы; необходимым количеством операционных для ежедневной работы и экстренной операционной, работающей в круглосуточном режиме; - необходимым количеством специального хирургического инструментария и оборудования; круглосуточной анестезиологической и реанимационной службой в соответствии с потребностью; - достаточным количеством сестринского и вспомогательного персонала, прошедшего подготовку по комбустиологии, в том числе для обеспечения ранней реабилитации ожоговых больных; - достаточным количеством помещений для ожоговых больных, отвечающих требованиям СанПиН. Тактика хирургического лечения, пострадавших с ожогами Рекомендуются в качестве оптимальных сроки начала раннего хирургического лечения тяжелообожженных – 2-4 сутки после получения ожоговой травмы сразу по купировании ожогового шока, на фоне продолжающейся интенсивной терапии. 40 Рекомендуются в качестве оптимальных сроки раннего хирургического лечения ограниченных по площади глубоких ожогов – 1-2 сутки от поступления больного. Рекомендуется при невозможности одноэтапного иссечения ожогового струпа на всей площади полное удаление нежизнеспособных тканей в течение 10-14 дней после травмы При планировании хирургической некрэктомии (иссечения) учитываются особенности техники выполнения оперативного вмешательства: - тангенциальное иссечение – имеет преимущества по времени выполнения, сохранности неповреждённой ткани, лучшим функциональным и эстетическим результатом, но сопровождается значительной кровопотерей, трудностями гемостаза и объективной оценки радикальности иссечения; - иссечение окаймляющим разрезом – обеспечивает большую радикальность, меньшую и контролируемую кровопотерю, более надёжный гемостаз, но значительно увеличивает продолжительность вмешательства, ведет к потере части жизнеспособной ткани, ухудшает функциональный и эстетический результат. Рекомендуется в качестве раннего хирургического лечения «пограничных» ожогов проведение тангенциальной некрэктомии (дермабразии) в пределах дермы. Рекомендуется в качестве основного метода раннего хирургического лечения глубоких ожогов хирургическая некрэктомия с одновременным или отсроченным пластическим закрытием послеоперационного дефекта. Рекомендуется при обширных глубоких ожогах площадь хирургической некрэктомии за один этап планировать, исходя из 1/3 площади глубокого поражения. Рекомендуется в качестве основного способа оценки жизнеспособности тканей при раннем хирургическом лечении визуальная оценка. При неуверенности оперирующего хирурга в радикальности некрэктомии (иссечения) – кожная пластика выполняется отсрочено на 2-7 суток. Рекомендуется для временного закрытия раневого дефекта после некрэктомии (иссечения) использование ксенотрансплантатов или других раневых покрытий, обеспечивающих антибактериальный эффект и создание оптимальной раневой среды. Рекомендуется при отсутствии репаративных процессов в ожоговой ране при «пограничных» поражениях в течение 10 дней после травмы применять методы хирургического лечения по их пластическому закрытию. Рекомендуется в качестве оптимальных сроки выполнения кожной пластики на гранулирующую рану - 18-21 сутки после получения ожога : Длительной консервативной подготовке гранулирующей раны следует предпочесть радикальное иссечение патологических грануляций с выполнением одномоментной кожной пластики Рекомендуется при планировании и осуществлении хирургического лечения у пострадавших с ожогами обеспечить: - коррекцию анемии (уровень гемоглобина не ниже 90 г/л); - адекватную нутритивную поддержку (уровень общего белка плазмы не ниже 50 г/л); - коррекцию свёртывающей системы крови (нормализация показателей коагулограммы); - снижение высокого («критического») уровня 41 микробной обсемененности ран перед их пластическим закрытием; - адекватную антибактериальную терапию; - правильное позиционирование пациентов, в том числе на флюидизирующих кроватях. Рекомендуется обеспечить проведение хирургического лечения пациентов с глубокими ожогами необходимыми трансфузионными средами (эритроцитарная масса, эритроцитарная взвесь и плазма). Расчетный объём кровопотери при выполнении хирургической некрэктомии (иссечения) составляет в среднем 0,5-1,0 мл с 1 см2 иссекаемой поверхности. К методам снижения кровопотери при хирургическом лечении относятся [39, 40]: - оптимальные сроки начала хирургического лечения после травмы; - правильный выбор техники иссечения; - тщательный интраоперационный гемостаз; - своевременная коррекция гипотонии и гипотермии на операционном столе; - поддержание предоперационной гемодилюции; - использование антикоагулянтов и антиагрегантов строго по показаниям, под лабораторным контролем; - использование системных гемостатических прерататов перед проведением обширных операций; - использование «пневможгута» при операциях на конечностях; - использование гемостатических повязок на иссеченную поверхность, в том числе с раствором эпинефрина/адреналина (1 мг/мл в 1000 мл физиологического раствора в концентрации 1:500000); - тугое эластичное бинтование в раннем послеоперационном периоде; - правильное позиционирование пациента. - своевременное выявление раннего послеоперационного кровотечения. Периоперационный период является крайне опасным по риску развития тромбогеморрагических осложнений и требует тщательного контроля за состоянием системы гемостаза. Рекомендуется восполнять кровопотерю при хирургической некрэктомии (иссечении) на площади 5% поверхности тела и более трансфузией эритроцитарной массы (эритроцитарной взвеси) и плазмы крови в соотношении 1:1 в объеме кровопотери. Рекомендуется все хирургические манипуляции у пострадавших с ожогами производить под общим обезболиванием, а по показаниям - использовать другие виды анестезии. Рекомендуется при наличии показаний ведение раннего послеоперационного периода осуществлять в отделении анестезиологии-реанимации. МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ Рассмотрен сложный клинический случай пациента К., 52 лет, с обширной площадью ожоговых ран (65 %) и глубиной поражения (1-2-3 АБ степени) на основании ретроспективного анализа истории болезни. Методы исследования. Проведен ретроспективный анализ истории болезни, согласно цели исследования, пациента К., 52 лет, госпитализированного с 22.10.2021 г. по 08.01.2022 г. (78 койко-дней) в стационар ожогового отделения клинической городской 42 больницы №2 г. Ставрополь. Клинический случай Больной поступил 22.10.2021 г. в экстренном порядке в ожоговое отделение клинической городской больницы № 2 г. Ставрополь на скорой медицинской помощи. Госпитализирован в отделение анестезиологии и реанимации хирургической гнойной инфекции. На момент поступления в стационар больной находился в сознании, предъявлял жалобы на боли в ранах, слабость, тошноту. Объективно при поступлении: температура тела 36,7°С, общее состояние тяжелое, сознание ясное. Кожные покровы на интактных участках физиологической окраски. Зев и миндалины гиперемированы. Дыхание спонтанное с поддержкой увлажненным кислородом, аускультативно дыхание жесткое, хрипы сухие, шум трения плевры не выявлен, частота дыхательных движений (ЧДД) 22 в минуту. При исследовании сердечнососудистой системы тоны сердца ясные, границы сердца не расширены, частота сердечных сокращений (ЧСС) 100 ударов в минуту, пульс удовлетворительного наполнения, артериальное давление (АД) на правой и левой руках 120/80 мм рт. ст. Исследование системы пищеварения – язык сухой, живот мягкий, стул в норме, печень не увеличена, край печени мягкий, эластичный. Моча по катетеру остаточная желтого цвета. Status localis: на голове и шее, туловище, верхних и нижних конечностях ожоговые раны. До половины ран с образованием струпа белесоватого цвета, степень 3Б. На остальных ранах множество эпидермальных пузырей с серозным и желеобразным содержимым. Предварительный диагноз при поступлении: ожог пламенем 1-2-3 АБ степеней головы, шеи, туловища, обеих верхних и нижних конечностей 65 % (3Б – 30 %). Ингаляционная травма. Ожоговый шок 3 степени. Индекс Франка 30 ½ 3 + 30 + 35 = 155 баллов. Прогноз оценен как неблагоприятный. С момента поступления в больницу (22-26.08.2019 г.) пациент находился в отделении анестезиологии и реаниматологии гнойных хирургических заболеваний (ОАР ХГЗ). На 2-й день госпитализации выведен из шока. За время пребывания в отделении у пациента наблюдалось тяжелое состояние с сохраненным сознанием, ежедневно отмечались жалобы на умеренные боли в области ожоговых ран, сухость во рту и жажду. Объективно: кожные покровы на интактных участках физиологической окраски, теплые. Наблюдалась лихорадка гектического типа (36,543 39,0°С), к 4-му дню госпитализации – стабилизация температуры тела до 36,4°С. Дыхание самостоятельное, ЧДД = 22 в минуту, SpO2 = 92 % (на увлажненном кислороде 90 %), ЧСС в динамике от 90 до 110 ударов в минуту. Аускультативно – везикулярное дыхание проводилось по всем легочным полям, ослаблено в нижних отделах. Ко 2-му дню госпитализации появилась осиплость голоса, непродуктивный кашель, к 3-му дню отмечалась мокрота слизисто-гнойного характера с включениями сажи черного цвета. При бронхоскопии санирована копоть. Показания АД с начала терапии 100/60 до 140/90 мм рт. ст. ко 2-му дню, с вечера 3-го дня госпитализации наблюдался подъем АД до 160/100 мм рт. ст., на 4-й – 200/100 мм рт. ст., назначена гипотензивная терапия. Живот мягкий, безболезненный, аппетит снижен. Диурез по катетеру, сохранен, объемом от 800 мл в начале терапии до 1500-2000 мл в среднем в зависимости от инфузионного и питьевого режимов; цвет мочи физиологический, патологические примеси не наблюдались. За время пребывания в отделении пациент получал инфузионную терапию из расчета необходимости восполнения патологических потерь и физиологических потребностей (раствор Рингера 500 мл внутривенно (в/в), раствор альбумина 5 % 250 мл в/в, раствор глюкозы 10 % 500 мл в/в, раствор глюкозы 5 % 100 мл в/в, раствор кабивена 1500 мл в/в (до 25.08.2019); седативную и обезболивающую терапию (трамадол 100 мг внутримышечно (в/м), кеторол 30 мг в/в и др.), антикоагулянтную терапию (раствор гепарина 30000 ЕД). Проводился форсированный диурез (фуросемид 80 мг в/в), также была проведена антибактериальная терапия (цефтриаксон 2 г в/в). С 27.08.2019 г. пациент был переведен в ожоговое отделение. Назначен режим общий, стол № 1. С 29.08 по 25.10 наблюдалась ремиттирующая лихорадка (37,0 -38,0°С), далее до выписки стабилизация температуры тела в среднем 37,0°С. Сохранялись жалобы на боли в ранах до выписки. В ожоговом отделении лечение ожоговой болезни включало: 1. Дезинтоксикационная терапия растворами глюкозы 5 % 100 мл в/в; раствора Рингера 500 мл в/в капельно; растовора гелофузина 500 мл в/в. 2. Курсы антибактериальной, противогрибковой терапии с учетом результатов бактериологических исследований: амикацин 1,5 г в/в; пиперациклинтазобактам 4,5 г 3 раза в день (р/д) в/в; ципрофлоксацин 100 мл 2 р/д в/в; цефторалин 600 мл 2 р/д в/в; ванкомицин 1 г 2 р/д в/в; линезолид 600 мл 2 р/д в/в, цилапенем 0,5 г 3 р/д в/в; метронидазол 100 мл 3 р/д в/в; флуконазол 100 мл в/в. 3. Трансфузионная терапия: свежезамороженная плазма, эритроцитарная масса. 4. 44 Иммуностимуирующая терапия: ронколейкин 500 ЕД в/в 3-кратно в сутки. 5. Гастропротекторная терапия: фамотидин 20 мл 2 р/д, омепразол 20 мл в/в 2 р/д. 6. Терапия для улучшения микроциркуляции: пентоксифиллин 5 мл на 100 мл 0,9 % хлорида натрия. 7. Ингибиторы протеолиза: гордокс 10 мл в/в. 8. Парентеральное питание: липофундин 500 мл в/в; аминовен 500 мл в/в, кабивен 1500 мл в/в капельно; раствор альбумина 5 % 250 мл 2 р/д. 9. Антиагрегантная терапия: ацекардол 100 мл в/в. 10. Обезболивающая терапия: трамадол 5 % 2 мл в/м; анальгин 2 мл в/в 2 р/д; кеторол 1 мл 2 р/д. 11. Симптоматическая терапия: линекс 1 капсула 3 р/д; метапролол 12,5 мл в/в 2 р/д. 12. Профилактика столбняка противостолбнячной сывороткой 3000 МЕ, антистолбнячным анатоксином в объеме 1 мл. 13. Местное лечение: воскопран с левомеколью; силкофикс с повидон- йодом; аквазан 10 %; проклин; мазь фурациллиновая 0,2 %; перевязки с раствором калия перманганата 5 %. Динамика общего анализа крови: при поступлении у пациента наблюдался лейкоцитоз (28 ½ 109/л), повышенное содержание гранулоцитов (21,9 ½ 109/л), смеси эозинофилов, базофилов и моноцитов (3,2 ½ 109/л). Было снижено содержание лимфоцитов (10,1 %). Наблюдалась гемоконцентрация – гемоглобин 194 г/л и гематокрит 59,3 %. Содержание эритроцитов было снижено (3,14 ½ 1012/л). Снижен был и показатель тромбоцитов – 159 ½ 109/л. За время проводимой терапии уровень лейкоцитов (в среднем 6,7 ½ 109/л), смеси эозинофилов, базофилов и моноцитов (в среднем 0,7 ½ 109/л) пришел к нормальным значениям. Содержание эритроцитов осталось на уровне 3,2 ½ 1012/л, гемоглобина на уровне 93 г/л, гематокрита – 30 %. Уровень тромбоцитов оставался высоким – 428 ½ 109/л. Динамика биохимического анализа крови: при поступлении был превышен уровень креатинина крови (233 мкмоль/л), мочевины (11,3 ммоль/л), калия (6,73 ммоль/л). Был снижен уровень натрия (129 ммоль/л), общего белка (50 мг/л), альбуминов (29,2 г/л), глобулинов (20,8 г/л). Показатели фибриногена – 6,16 г/л. За время терапии все показатели пришли к нормальным значениям. Газовый состав крови: на утро () после поступления (23.08.2019 г. в 6.00) наблюдалась картина гиперкапнии венозной крови (рСО2 = 65,9), рН венозной крови резко снижена (7,115), уровень парциального давления кислорода и уровень сатурации кислорода венозной крови также имели низкие показатели – 29,7 и 44, соответственно. Были превышены концентрации в венозной крови уровня калия (5,8 ммоль/л), глюкозы (6,9 ммоль/л), лактатов (3,9 ммоль/л). К утру (6.00) следующего дня показатели газового состава венозной крови стабилизировались. В курации пациента был 45 применен мультидисциплинарный подход. Помимо основного лечащего врача комбустиолога, пациента наблюдали и консультировали анестезиолог-реаниматолог, терапевт для коррекции гипотензивной терапии, пульмонолог для лечения пневмонии и бронхита, врач-оториноларинголог для лечения осипшего голоса, врач-реабилитолог. За время госпитализации были проведены следующие обследования: 1. Рентгенография легких в динамике от 22.08.2019 г. и от 30.08. 2019 г. Заключение: позиционная гиперволемия легких. Не исключается формирование инфильтративного очага в нижней доле правого легкого. 2. Бронхоскопия 23.10.2021 г. Заключение: Термоингаляционная травма 2-й степени. Проведена санация копоти и орошение бронхов гормонами. Бронхоскопия 13.09.2019 г. Заключение: Двусторонний диффузный катарально-гнойный бронхит 1-й степени активности. Ларингит. 3. Электрокардиография (ЭКГ) в динамике от 23.08.2019 г. и 28.08.2019 г. Заключение: умеренная синусовая тахикардия. «S-тип» ЭКГ. Снижен вольтаж зубцов. Не исключается гипертрофия правого желудочка. 4. Компьютерная томография органов грудной полости 16.11.2021 г. Заключение: Очаги пневмофиброза в обоих легких. Гипостаз в нижних долях обоих легких. Двусторонний малый плевральный выпот. Сросшиеся переломы правой ключицы с наличием пластины. Проведены следующие оперативные вмешательства: 1. Некрэктомия этапная 12.09.2019 г. 2. Аутодермопластика 16.11.2021 г.: с передней поверхности бедер взяты кожные лоскуты толщиной 0,35 мм, площадью 1000 см2, лоскуты перфорированы, уложены на обе верхние конечности и частично на туловище. 3. Аутодермопластика от 24.09.2019 г: с задней поверхности бедер, голеней взяты кожные лоскуты толщиной 0,35 мм, площадью 800 см2, перфорированы, уложены на спину и руки. 4. Аутодермопластика от 08.12.2021 г: с задней поверхности бедер, голеней взяты кожные лоскуты толщиной 0,35 мм, площадью 800 см2, перфорированы, уложены на спину. Исход госпитализации: пациент выписан 08.01.2022 г. (78 койко-дней). Состояние при выписке: Пациент выписан с полным восстановлением поврежденных кожных покровов. Окончательный клинический диагноз при выписке: ожог пламенем 2-й степени лица 5 %, 3А степени груди, голеней, кистей 30 %, 3Б степени спины, ягодиц, бедер, плеч, предплечий 30 %. Термоингаляционная травма 2-й степени. Ожоговая болезнь в стадии реконвалесценции. Осложнения: Двусторонний диффузный катарально-гнойный бронхит 1-й степени активности; ларингит. Сопутствующие заболевания: Артериальная гипертония 2-й стадии, 2-й степени. Хроническая сердечная 46 недостаточность (ХСН) 1, функциональный класс (ФК) 2. Сросшийся перелом правой ключицы с наличием пластины. результаты исследования Проведено адекватное, рациональное лечение пациента с обширными ожогами, имеющего при поступлении значение индекса Франка 155 (прогноз неблагоприятный). Лечение пациента было мультидисциплинарным, так как в ходе терапии были привлечены врачи различных специальностей: хирурги-комбустиологи, анестезиологиреаниматологи, терапевт, пульмонолог, врачи эндоскописты и функциональной диагностики, врачреабилитолог. Исход госпитализации: пациент выписан с полным восстановлением поврежденных кожных покровов Выводы Проведено адекватное, рациональное лечение пациента с обширными ожогами, имеющего при поступлении значение индекса Франка 155 (прогноз неблагоприятный). Лечение пациента было мультидисциплинарным, так как в ходе терапии были привлечены врачи различных специальностей: хирурги-комбустиологи, анестезиологиреаниматологи, терапевт, пульмонолог, врачи эндоскописты и функциональной диагностики, врачреабилитолог. Исход госпитализации: пациент выписан с полным восстановлением поврежденных кожных покровов. Заключение Лечение ожогов обширной площади и глубины поражения с полным восстановлением жизненно-важных функций органов и систем является труднодостижимой задачей. Для оказания квалифицированной помощи пациентам данной группы нужны специальные условия: палаты с определенным микроклиматом и абактериальной средой, возможность проведения различных модификаций кожной пластики и массивной инфузионной терапии, наличие возможности проведения расширенной лабораторной и инструментальной диагностики, консультации смежных специалистов. В связи с этим, лечение пострадавших с глубокими ожогами проводится в специализированных ожоговых стационарах. Именно это позволяет добиваться 47 положительных результатов даже при ожогах 40-50 % поверхности тела, что было показано в описанном клиническом случае. В результате проведенной терапии пациент с изначально тяжелым прогнозом был полностью восстановлен к социальной и трудовой деятельности. Список литературы 1. Алексеев А.А. Принципы организации и оказания медицинской помощи пострадавшим от ожогов / А.А. Алексеев, С.В. Попов // Сборник тезисов конференции «Актуальные вопросы лечения термической травмы». – 2015. – № 55. – С. 13–14. Бобровников А.Э., Персонализированные технологии местного лечения 2. ожоговых ран – от практики к теории / А.Э. Бобровников, А.А. Алексеев// Материалы V съезда комбустиологов России. – 2017. – С. 31–32. 3. Воробьев А.А. Место аппаратных методов обработок ран в повседневной практике отделения гнойной хирургии / А.А. Воробьев, И.С. Миронова, С.А. Щербаков, С.Ю. Наумова // Материалы Международной научно-практической конференции «Хирургическая обработка ран и гнойнонекротических очагов у детей и взрослых». – 2014. – С. 64–66. 4. Еньчева Ю.А. Эффективность комбинированного хирургического лечения ожогов III степени: диссертация ... кандидата медицинских наук: 14.01.17. – Пермь, 2017.- 135 с. 5. Новиков И.В. Применение комбинированных способов местного лечения у пациентов с различными вариантами локальных ожоговых ран : автореферат дис. ... кандидата медицинских наук :14.01.17. - Самара, 2019. - 24 с. 6. Подойницына М.Г. Клиническая эффективность магнитоплазменной терапии ожогов кожи /М.Г. Подойницына, В.Л. Цепелев, А.В. Степанов //Забайкальский медицинский вестник. – 2015. – №2. – С. 99-102. 7. Фаязов А.Д., Туляганов Д.Б., Камилов У.Р., Рузимуратов Д.А. Современные методы местного лечения ожоговых ран //Вестник экстренной медицины. – 2019. – том 12, № 1. – С. 43-47. Modern treatments for complex burns Agadzhanova K.V. 8. burn Pham TN, Cancio CL, Gibran NS: American Burn Association practice guidelines shock resuscitation. J Burn Care Res J 29(1):257-266, 2008. doi: 10.1097/BCR.0b013e31815f3876 48 9. Eljaiek R, Heylbroeck C, Dubois MJ: Albumin administration for fluid resuscitation in burn patients: A systematic review and meta-analysis. Burns 43(1):17-24, 2017. doi: 10.1016/j.burns.2016.08.001 10. Navickis RJ, Greenhalgh DG, Wilkes MM: Albumin in burn shock resuscitation: A meta-analysis of controlled clinical studies. J Burn Care Res 37(3):e268-78, 2016. doi: 10.1097/BCR.0000000000000201 11. Kagan RJ, Peck MD, Ahrenholz DH, et al: Surgical management of the burn wound and use of skin substitutes: An expert panel white paper. J Burn Care Res 34:e60–79, 2013. doi: 10.1097/BCR.0b013e31827039a6 12. International Society for Burn Injury (ISBI) Practice Guidelines Committee: Steering Committee; Advisory Committee. ISBI Practice Guidelines for Burn Care. Burns 42(5):953-1021, 2016. doi: 10.1016/j.burns.2016.05.013 13. ТЕРМИЧЕСКИЕ И ХИМИЧЕСКИЕ ПОВРЕЖДЕНИЯ. ЭЛЕКТРОТРАВМА: учебное пособие для студентов, врачей интернов, клинических ординаторов, работников практического здравоохранения. – Ставрополь: Изд-во СтГМУ, 2017. – 144 с. ISBN 978-5-89822-488-2 14. Воздвиженский С.И., Будкевич Л.И., Шурова Л.В. Организация этапной медицинской помощи детям раннего возраста с термической травмой // Материалы VII Всероссийской научно-практической конференции по проблеме термических поражений. Челябинск, 1999. С.20. 15. Вагнер Д.О, Зиновьев Е.В. Крылов К.М., Крылов П.К., Солошенко В.В., Костяков Д.В., Юркевич Ю.В., Енукашвили Н.И., Блинова М.И., Александрова О.И., Михайлова Н.А. Опыт клинического применения аллогенных фибробластов у пострадавших с обширными ожогами кожи // Вестник Северо-Западного государственного медицинского университета 16. Федоров В.Д., Саркисов Д.С., Алексеев А.А., Туманов В.П., Серов Г.Г. Применение культивированных фибробластов при ожогах кожи // Врач. 1999. №11. С.26-28. 17. Евдокимов В.И., Коуров А.С. Генезис научных исследований по ожоговой травме (анализ отечественных журнальных статей в 2005-2017 гг.) // Медико-биологические и социально-психологические проблемы безопасности в чрезвычайных ситуациях. 2018. №4. С.108-120. https://doi.org/10.25016/2541-7487-2018-0-4-108-120 49 18. Консервативное лечение ожогов лица. И.В. Чмырёв, Я.Л. Бутрин Военномедицинская академия им. С.М. Кирова, Санкт-Петербург, Россия © Коллектив авторов, 2020 УДК: 616-001.17-031.31-08 DOI 10.21886/2219-8075-2020-11-2-129133 19. Местное лечение ран и ожогов. М.Г.КРУТИКОВ, д.м.н., А.Э.БОБРОВНИКОВ, к.м.н., Институт хирургии им. А.В.Вишневского РАМН, Москва 20. КЛЕТОЧНАЯ ТЕРАПИЯ В ЛЕЧЕНИИ ОЖОГОВ КОЖИ. А.А.Яценко, С.В.Баранников, И.Ю.Макаров, И.В.Борозда, Ю.А.Спирина. УДК 616.5-001.17-616003.93:616-08-059 DOI: 10.36604/1998-5029-2020-77-117-124 21. РЕЗУЛЬТАТЫ КОМПЛЕКСНОГО ЛЕЧЕНИЯ ГЛУБОКИХ ОЖОГОВ. В. А. Самарцев, Т. И. Карпунина, М. В. Кузнецова, Ю. А. Еньчева, Н. М. Дронов, В. М. Грихутик. УДК 616-001.17-08-036.8 22. Олифирова О.С., Козка А.А. Способ оптимизации лечения ран различного генеза // Тихоокеанский медицинский журнал. 2019. №2. С.80-83. https://doi.org/10.17238/PmJ1609-1175.2019.2.80-83 23. СОВРЕМЕННЫЕ МЕТОДЫ МЕСТНОГО ЛЕЧЕНИЯ ОЖОГОВЫХ РАН. А.Д.ФАЯЗОВ, Д.А.РУЗИМУРАТОВ 24. ПРОГНОЗИРОВАНИЕ ИСХОДА ТЕРМИЧЕСКИХ ОЖОГОВ. © А.В.Матвеенко, 2009 УДК 616-001.17-037 25. Патогенетические аспекты противошоковой терапии при тяжелой ожоговой травме. А.Д. Фаязов, У.Р. Камилов, Д.Б. Туляганов, У.Х. Абдуллаев. УДК: 616001.17+616.031.14-085 26. Емельянова А.М., Стяжкина С.Н., Шепелева В.М., Тугбаева О.Г. Лечение пострадавших с обширными ожогами: тяжелый клинический случай //Медицина в Кузбассе. 2020. №2. С. 52-56. DOI: 10.24411/2687-0053-2020-10018 27. Азолов, В.В. Система реабилитации обожженных во всех периодах ожоговой болезни : метод. рекомендации № 2001/21 / В.В. Азолов, Н.А. Пономарёва, Г.И. Дмитриев [и др.]; М-во здравоохранения Рос. Федерации; Нижегор. науч.-исслед. ин-т травматологии и ортопедии. – Н.Новгород, 2001. – 28 с. 50 28. Практические вопросы оказания неотложной помощи: больной с термической травмой. Текст научной статьи по специальности «Клиническая медицина». Логинов Л.П. 29. Алексеев А.А., Тюрников Ю.I. Анализ основных статистических показателей работы российских ожоговых больниц за 2009-2012 гг. // IV Съезд комбустиологов России: тез.Докл. Докл. - М., 2013. - С. 5-9. 30. Короткова Н.Л., Дмитриев Г.И. Хирургическое лечение больных с последствиями ожогов лица. // Травматология и ортопедия. - 2011. - №1. - С. 22-25. 31. Peck M.D. Epidemiology of burns throughout the world. Part I: Distribution and risk factors. // Burns. – 2011. – Vol. 37, № 7. – P. 1087-1100. doi: 10.1016/j.burns.2011.06.005. 32. Metcalfe AD, Ferguson MWJ. Bioengineering skin using mechanisms of regeneration and repair // Biomaterials. 2007. Vol.28, Iss.34. Р.5100-5113. doi: 10.1016/j.biomaterials.2007.07.031. 33. Groeber F., Holeiter M., Hampel M., Hinderer S., Schenke-Layland K. Skin tissue engineering - in vivo and in vitro applications // Adv. Drug Deliv. Rev. 2011. Vol.63, Iss.45. P.352-366. doi: 10.1016/j.addr.2011.01.005 34. Gantwerker E.A., Hom D.B. Skin: histology and physiology of wound healing // Clin. Plast. Surg. 2012. Vol.39. Iss.1. Р.85-97. doi: 10.1016/j.cps.2011.09.005 35. Gallico G.G.3rd, O'Connor N.E, Compton C.C., Kehinde O., Green H. Permanent coverage of large burn wounds with autologous cultured human epithelium // New Engl. J. Med. 1984. Vol.311, Iss.7. P.448-451. doi: 10.1056/NEJM198408163110706 36. Ronfard V, Rives J.M., Neveux Y., Carsin H., Barrandon Y. Long-term regeneration of human epidermis on third degree burns transplanted with autologous cultured epithelium grown on a fibrin matrix // Transplanta-tion. 2000; Vol.70. 37. Sood R., Roggy D., Zieger M., Balledux J., Chaudhari S., Koumanis D.J., Mir H.S., Cohen A., Knipe C., Gabehart K., Coleman J.J. Cultured epithelial autografts for coverage of large burn wounds in eighty-eight patients: the Indiana University experience // J. Burn Care Res. 2010; Vol.31. №4. Р.559-568. doi: 10.1097/BCR.0b013e3181e4ca29 38. Billingham R.E., Reynolds J. Transplantation studies on sheets of pure epidermal epithelium and on epidermal cell suspensions // Br. J. Plast. Surg. 1952. Vol.5, №1. Р.2536. doi: 10.1016/s0007-1226(52)80004-9 51 39. Schlabe J., Johnen C., Schwartlander R., Moser V., Hartmann B., Gerlach J.C., Küntscher M.V Isolation and culture of different epidermal and dermal cell types from human scalp suitable for the development of a thera-peutical cell spray // Burns. 2008. Vol.34, №3. Р.376-384. doi: 10.1016/j.burns.2007.04.005 40. Kopp J., Jeschke M.G., Bach A.D., Kneser U., Horch R.E. Applied tissue engineering in the closure of severe burns and chronic wounds using cultured human autologous keratinocytes in a natural fibrin matrix // Cell Tissue Bank. 2004. Vol.5. №2. Р.89-96. doi: 10.1023/B:CATB.0000034082.29214.3d 41. Nolte S.V., Xu W., Rennekampff H.O., Rodemann H.P. Diversity of Fibroblasts - A Review on Implications for Skin Tissue Engineering // Cells Tissues Organs. 2008. Vol.187, №3. Р.165-176. doi: 10.1159/000111805 42. Wong T., McGrath J.A., Navsaria H. The Role of Fibroblasts in Tissue Engineering and Regeneration // Br. J. Dermatol. 2007. Vol.56, №6. Р.1149-1155. doi: 10.1111/j.13652133.2007.07914.x 43. Spiekstra S.W., Breetveld M., Rustemeyer T., Scheper R.J., Gibbs S. Wound-healing factors secreted by epidermal keratinocytes and dermal fibroblasts in skin substitutes // Wound Repair Regen. 2007. Vol.15. №5. Р.708-717. doi: 10.1111/j.1524- 475X.2007.00280.x 44. Yamakawa S., Hayashida K. Advances in surgical applications of growth factors for wound healing // Burns Trauma. 2019. Vol.7. Р.10. doi: 10.1186/s41038-019-0148-1 45. Horst B., Chouhan G., Moiemen N.S., Grover L.M. Advances in keratinocyte delivery in burn wound care // Adv. Drug Deliv. Rev. 2018. Vol.123. Р.18-32. doi: 10.1016/j.addr.2017.06.012 46. Lykov A.P., Poveshchenko O.V, Bondarenko N.A., Surovtseva M.A. Therapeutic potential of fibroblast combined with platelet-rich plasma on burn skin wound healing // J. Biol. Today's World. 2019. Vol.8, №1. Р.1-5. doi: 10.15412/J.JBTW.01070201 52