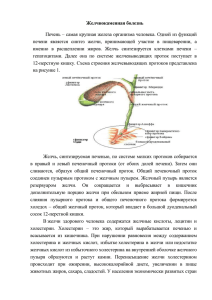
Симптомы дискинезий желчевыводящих путей и желчного пузыря
реклама

1
Заболевания желчного пузыря и желчевыводящих
путей
В последние 10 лет частота этой патологии резко увеличилась. Заболевания
желчного пузыря и желчевыводящих путей занимают 11% из общего числа
заболеваний органов пищеварения (отметим, что в структуре всех
заболеваний, заболевания органов пищеварения составляют 35–37%).
Классификация
Существует более 40 различных классификаций. Рассмотрим одну из них:
1. Дискинезия желчевыводящих путей и желчного пузыря:
1. Гипотоническая гипокинезия
2. Гипертоническая гиперкинезия
2. Дискинезия желчного пузыря – нарушение состава желчи: нарушается
соотношение холестерина, фосфолипидов и лецитина.
Диагноз дискинезии может быть поставлен только после зондирования.
3. Воспалительные заболевания:
1. Холецистит
а. Калькулезный (каменный)
б. Некалькулезный (бескаменный)
2. Холангит – воспаление внутри и внепеченочных желчных ходов.
4. Нарушение обмена веществ – желчно-каменная болезнь
5. Постхолецистэктомический синдром.
6. Врожденные дефекты и опухоли желчного пузыря, опухоль в области
сфинктера Одди.
Рассмотрит подробно вышесказанную патологию.
Дискинезии
Обособленно встречаются лишь в 6% случаев. Чаще всего сопровождают
другие заболевания: хронический дуоденит и др. Встречаемость дискинезий
– 170 на 1000 населения. Заболевание характеризуется моторно-тоническими
нарушениями сфинктера желчевыводящих путей. Отметим, что в регуляции
билиарного тракта участвует парасимпатическая нервная система – n. Vagus
и симпатическая нервная система, таким образов, происходит спазм и
расслабление желчного пузыря.
Этиопатогенетические факторы дискинезий.
1. Психоэмоциональные.
2. Нейрогуморальные.
3. Нейрорефлекторные.
4. Органические изменения желчных путей или двенадцатиперстной кишки
или поджелудочной железы.
Причины гипокинетической дискинезии:
· холецистостомия
· недостаточность сфинктера Одди, который является воротами в
гепатобилиарную систему.
Причины гипертонической гиперкинезии:
· гипертония желчного пузыря
· гипертония пузырного протока
· спазм сфинктера Одди.
Хронический холецистит
Подразумевает наличие воспалительных изменений желчного пузыря. В
патогенез играют роль:
· фактор инфекции
· застой желчи
Оба эти фактора действуют одновременно. Хронический холецистит может
быть результатом ранее перенесенного острого холецистита. Хронический
некакулькулезный холецистит признается не всеми учеными. Моржакко,
Рысс – не признают. Скуйя, Галкин – признают. Считается, что
некалькулезный холецистит является предстадией (преморбидным
состоянием) калькулезного холецистита. Некалькулезный холецистит
развивается вследствие ретроградного заброса панкреатического сока в
желчный пузырь, что приводит к ферментативному хроническому
холециститу (ферменты проникают из вирсунгова протока).
Основные причины развития хронического холецистита.
· Колибациллярная и кокковая инфекция. Пути распространения: чаще
всего ретроградный путь из двенадцатиперстной кишки, реже –
гематогенный и лимфогенный.
· Дополнительные причины:
· дискинезии
· гиподинамия, редкие приемы пищи или сочетанная патология ЖКТ
· паразитарные инфекции. Необходимо учитывать, что воспалительная
инфильтрация слизистой желчного пузыря может вовлекать париетальные
листки брюшины, что приводит к образованию спаек с соседними органами и
изменению клиники хронического холецистита.
· Кроме того причинами хронического холецистита, как калькулезного так
и некалькулезного могут быть: ожирение и беременность, так как при этих
состояниях сдавливается желчный пузырь.
Клиника холецистита
При калькулезном холецистите клиника более выражена, чем при
некалькулезном. В основе патологических проявлений лежит боль, которая
зависит от типа дискинезии. При гипотонической дискинезии боли
постоянные, тупые, ноющие. При гипертонической дискинезии боли
интенсивные, схваткообразные, кратковременные, недлительные, связанные
с приемом острой, жирной пищи, газированных напитков, алкоголя. При
вовлечении брюшины в патологический процесс и развитии перихолецистита
боль распространяется на всю правую половину (болит «вся печень»). Кроме
того, боль усиливается при поворотах, подъемах тяжести. Иррадиация болей:
вправо, в подключичную, подлопаточную области, в область сердца. Рвота:
при обострении, при гипомоторной дискинезии приносит облегчение, при
гипермоторной дискинезии рвота облегчения не приносит. Отмечается
чувство горечи во рту, отрыжка горьким при гипомоторной дискинезии.
Может быть кратковременная желтуха за счет спазма сфинктера Одди +
болевому синдрому сопутствует субфебрилитет и подзнабливания. Часто
отмечаются астенический жалобы.
Основные симптомы
Сбор анамнеза у больного с некалькулезным холециститом занимает главное
место.
Желчный пузырь пальпируется в следующих случаях:
· осложненный желчный пузырь по типу водянки
· выраженная гипотония
· симптом Курвуазье, то есть рак головки поджелудочной железы (как
правило) вызывает сдавление холедоха и вызывает желтуху без каких-либо
болезненных проявлений.
При обострении положительными будут следующие симптомы:
Симптом
смысл
Керра
болезненность в проекции желчного пузыря на вдохе
Мерфи
болезненность в проекции желчного пузыря при надутом
животе
Ортнераболь при покалачивании правой реберной дуги ребром
Грекова
ладони.
Лепене
болезненность при покалачивании по правому
подреберью.
Пекарского
болезненность при надавливании на мечевидный
отросток грудины
Френикусболезненность при надавливании между ножками m.
симптом
sternocleidomastoideus
Зоны гиперестезии (Захарьева-Геда): боль возникает при надавливании на
поперечные
отростки
7,
8,
9
грудных
позвонков.
Желчнокаменная болезнь – это болезнь благополучия, болезнь нашего века.
У каждого десятого после 60–70 лет имеются камни в желчном пузыре. ЖКБ
составляет 5–10%. Еще в 6 веке ЖКБ описал Гален. В 1814 Шеврен
(Франция) описал холестериновые камни – «холе» – желчь, стерос –
плотный. В России Федоров внес большой вклад в изучение ЖКБ.
ЖКБ
=
камень
+
движение
камня
+
инфекция.
Желчный пузырь находится под гормональным воздействием. Стимуляция
секреции желчи осуществляется холецистокинином, гастрином, глюкагоном.
Стимуляция и выделение желчи осуществляется секретином и вазоактивным
интестинальным гормоном (вазоактивный интестинальный пептид).
Торможение и выделение желчи осуществляется соматостатином,
панкреатическим
полипептидом,
вазоактивными
интестинальными
пептидами.
Желчь представляет собой коллоидный раствор, находится в растворенном
состоянии активные вещества входят в состав мицеллы. Основные вещества:
холестерин, фосфолипиды, лецитин, соли желчных кислот. Соотношение
этих
компонентов
определяет
растворимость
и
мицеллярность.
Холатохолестериновый коэффициент: 1.3: 1. Если содержание желчных
кислот уменьшается, то повышается содержание холестерина и развивается
дискриния,
а
затем
камни.
Схема
литогенеза
1. Повышается содержание холестерина, то есть насыщение желчи
холестерином
резко
возрастает.
2. Инициирующий фактор – пищевой дисбаланс, что ведет к воспалению
стенок желчного пузыря, затем происходит выделение слизи с
гликопротеидами и образование комочков слизи, в которых откладывается
холестерин.
3. Изменение баланса факторов, ингибирующих выпадение холестерина:
лецитина
и
желчных
кислот.
Триангулярная
схема
(Mall)
При увеличении содержания холестерина увеличивается угол треугольника.
Чем больше содержание холестерина, тем быстрее он выпадает в осадок.
Происходит слияние и рост комочков слизи, что ведет к образованию
камней. Холестериновые камни рыхлые. Возникновение микротрещин при
воспалении приводит к тому, что внутрь камня проникает кальций, вода,
билирубин, и образуется пигментный центр. Чисто холестериновые камни
рентген
неконтрастны.
Если камень находится в дне или теле желчного пузыря, то это немая зона.
Клиники нет. Это камненосительство. Если камень находится в пузырном
протоке, то будут приступы печеночной колики, которые могут быть при
присоединении
инфекции.
Отметим, что симптомы зависят от места, где остановился камень при
движении.
Осложнения
1.
Водянка
2.
Эмпиема
3.
Перфорация
4.
Развитие
перитонита
5. Частичная или полная закупорка холедоха, что ведет к развитию
восходящей инфекции, холангиту. Если не проводить терапию, то разовьется
холангиогепатит, а затем вторичный билиарный цирроз печени. Кроме того,
если камень в холедохе, то он создает препятствие оттоку желчи, нарушается
отток ферментов поджелудочной железы, так как в 80% субпапиллярный
ствол находится между вирсунговым протоком и холедохом, что ведет к
развитию
панкреатита.
Факторы
риска
ЖКБ,
·
чаще
страдают
блондинки
·
полные
люди
·
гиподинамичные
люди
·
после
40
лет
·
наличие
генетической
предрасположенности
·
дискинезия
·
прием
гормональных
препаратов,
содержащих
эстрогены.
Клиническая
классификация
ЖКБ.
1.
Хроническая
болевая
форма
2.
Хроническая
диспепсическая
форма
3.
Печеночная
(желчная)
колика.
4.
Латентная:
·
стенокардитическая.
От
этой
формы
умер
Боткин.
·
Атралгическая
·
диэнцефальная
Триада
Сеймта:
ЖКБ
+
хиатальная
грыжа
+дивертикулез
толстой
кишки.
Постхолецистэктомический
синдром.
Причины
его
возникновения.
I.
1.
Билиарная
диспепсия
2.
билиарная
дискинезия
II
Органические
поражения
желчных
путей
·
остаточный
камень
в
холедохе
·
стриктура
холедоха
·
стеноз
сфинктера
Одди
III Состояния, не обусловленные патологией желчных путей:
·
синдром
раздраженной
толстой
кишки
·
панкреатит
·
гепатит
·
дуоденит
·
язвенная
болезнь
двенадцатиперстной
кишки
Дифференциальный
диагноз:
ЖКБ
дифференцируют
с:
·
хроническим некалькулезным холециститом, острым гангренозным
холециститом – эмпиемой. При это буду острофазовые реакции, сильные
боли,
лихорадка.
· Правосторонней печеночной коликой: при этом будет иррадиация в пах,
бедро,
то
есть
вниз.
· Язвенной болезнью, локализованной в луковице: есть анамнез, данные
обследования.
·
Острым панкреатитом: иррадиация в спину, опоясывающие боли.
·
Острым аппендицитом: если боли в правой подвздошной области
уменьшаются,
то
это
деструкция
отростка.
·
Раком желчных путей и желчного пузыря. Начало постепенное,
постепенно
развивается
желтуха.
Диагностика
заболеваний
желчного
пузыря
Холециститы: лейкоцитоз, ускоренная СОЭ, эозинофилия, если есть
паразитарная инфекция, то в моче: увеличение желчных пигментов и
уробилина, в биохимическом анализе крови: признаки холестаза, увеличение
щелочной
фосфатазы,
гамма-глутаминтранспептидазы,
лецинаминопептидазы, альфа2 и гамма-глобулиновых фракций, снижение
альбумина при длительной желтухе, умеренное увеличение АЛТ и АСТ.
Дуоденальное
зондирование
Трехфракционный
метод
Мейцера
и
Лайона.
Порции:
А
–
содержимое
двенадцатиперстной
кишки
В-содержимое
желчного
пузыря
С
–
пузырная
желчь.
Важно обращать внимание на количество желчи в порции В. Нормальное
количество желчи – 30–35 мл. Если порция В не получена, то желчный
пузырь
отключен
или
сестра
делает
что-то
неправильно.
Пяти
фракционный
уругвайский
метод.
Определяют количество полученной желчи, состояние сфинктера Одди.
1 фаза – фаза холедоха – фаза общего желчного протока. Количество желчи
20–35
мл.
2 фаза – фаза закрытого сфинктера Одди. Время 3–5 минут. Если меньше –
гипотония.
Если
время
больше
–
гиперкинезия.
3 фаза – аналогична фазе А при трехфракционном методе. Это фаза
открытого сфинктера Одди или дуоденальной желчи. Время 2–4 минуты.
Желчь светлая. Эта фаза до появления темной желчи. Количество желчи – 3–
5
мл.
4 фаза – фаза желчного пузыря. Время 20–30 минут. Количество желчи 30–50
мл.
5 фаза – фаза С. Печеночная фаза. Время 20–30 минут. Количество не более
50
мл
(примерно
20).
Кроме того, определяют лейкоциты, но главное – эпителиодные клетки. По
их количеству судят о наличии воспалительного процесса в различных зонах.
Если эпителиодные клетки мелкие, то воспалительный процесс во
внутрипеченочных желчных путях. Если эпителиодные клетки удлиненные,
то воспалительный процесс в холедохе. Если эпителиодные клетки широкие,
то воспалительный процесс в желчном пузыре. Чистых лейкоцитов в желчи
нет,
так
как
они
там
погибают.
Количество
эпителиоидных
клеток:
А
–
200
–
300
В
–
300
–
400
С
–
300
У больных в порции В до 8–9 тысяч эпителиоидных клеток.
Ранее использовалось хромотическое дуоденальное зондирование с
метиленовым
синим.
Сейчас
этот
метод
не
применяют.
· Рентген: определяются функциональные особенности желчного пузыря,
спайки, конкременты и др. С помощь обзорной рентгенограммы определяют
конкременты.
·
Холецистография:
сейчас
применяется
редко.
·
Холангиография: внутривенно дают контраст, который выявляет
патологию
желчевыводящих
путей.
·
Сонография
·
КТ
·
ЯМРТ
·
ЧЧХ – чаще делают хирурги. Выявляют конкременты и др.
·
Ретроградная
панкреатохолангиография.
Лечение
Главная задача – устранить симптомы заболевания и предотвратить
образование
камней
на
стадии
дискринии.
Диета: стол №5. Прием пищи 4–6 раз в день. Диета молочно-растительная.
Исключают жирную пищу. Необходимы блюда, богатые овощами и
фруктами, желчегонные средства: при некалькулезном холецистите
назначают холекинетики и холеретики. При калькулезном холецистите эти
препараты противопоказаны.
Холекинетики: ксилит, сорбит, английская соль, смесь Бурже, 20 мл – 40%
глюкозы – слепое зондирование. Натощак за 1 час до еды выпивается 50 г.
40% глюкозы. Затем ложатся на правый бок с грелкой.
Холеретики – аллохол, холосас, холензим, травма берберина, сульфаты.
Минеральная вода – Ессентуки – 4, Боржоми. Если есть повышение
температуры и воспаление, то назначают антибиотики. Делают посев желчи.
При кокковой флоре назначают фурозолидон. При смешанной флоре –
трихопол не более 5 дней. Палочки – бисептол 2 раза в день.
Холангит – антибиотики широкого спектра действия: тетрациклин по 0.2 4
раза, гентамицин – 80 мг 2 раза в день. Для растворения камней используют
литолитические
препараты,
содержащие
хемодезоксихолевую
и
хемоурсодезоксихолевую кислоту. Препараты – хемодиол, хемофальк.
Растворимы
только
холестериновые
камни.
Кроме
этого,
используются
хирургические
методы
лечения:
·
холецистэктомия
·
дробление
камней
с
помощью
ультразвука
При дискринии назначают натощак 100–150 г. свежих фруктов или овощей –
морковь,
кислая
капуста.
Мансуров для улучшения желчеоттока и секреции желчных кислоты
назначают фенобарбитал, зиксорин, так как они иницируют оксидазную
систему.
Лиобил
назначают
для
профилактики
камней.
Показания
к
госпитализации:
·
острый
холецистит
·
частые
обострения
с
лихорадкой
·
обтурационная
желтуха
· некупируемые в течение нескольких дней приступы печеночной колики
Показания
к
операции:
·
если
человеку
до
50
лет,
стадия
ЖКБ
латентная
· если выраженный болевой синдром, обтурационная желтуха, то проводят
консервативную терапию, а затем – операция.
1
Лекция по внутренним болезням.
ТЕМА: ЗАБОЛЕВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ И ЖЕЛЧЕВЫВОДЯЩИХ
ПУТЕЙ.
В последние 10 лет частота этой патологии резко увеличилась.
Заболевания желчного пузыря и желчевыводящих путей занимают 11% из
общего числа заболеваний органов пищеварения (отметим, что в структуре
всех заболеваний, заболевания органов пищеварения составляют 35-37%).
Классификация.
Существует более 40 различных классификаций. Рассмотрим одну из них:
1. Дискинезия желчевыводящих путей и желчного пузыря:
1. Гипотоническая гипокинезия
2. Гипертоническая гиперкинезия
2. Дискинезия желчного пузыря - нарушение состава желчи: нарушается
соотношение холестерина , фосфолипидов и лецитина.
Диагноз дискинезии
зондирования.
может
быть
поставлен
только
после
3. Воспалительные заболевания:
1. Холецистит
а. Калькулезный (каменный)
б. Некалькулезный (бескаменный)
2. Холангит - воспаление внутри и внепеченочных желчных ходов.
4. Нарушение обмена веществ - желчно-каменная болезнь
5. Постхолецистэктомический синдром.
6. Врожденные дефекты и опухоли желчного пузыря, опухоль в области
сфинктера Одди.
Рассмотрит подробно вышесказанную патологию.
ДИСКИНЕЗИИ.
Обособленно встречаются лишь в 6% случаев. Чаще всего сопровождают
другие заболевания: хронический дуоденит и др. Встречаемость дискинезий 170 на 1000 населения. Заболевание характеризуется моторно-тоническими
нарушениями сфинктера желчевыводящих путей. Отметим, что в регуляции
билиарного тракта участвует парасимпатическая нервная система - n. Vagus и
симпатическая нервная система, таким образов, происходит спазм и
расслабление желчного пузыря.
Этиопатогенетические факторы дискинезий.
1. Психоэмоциональные.
2. Нейрогуморальные.
3. Нейрорефлекторные.
4. Органические изменения желчных путей или двенадцатиперстной
кишки или поджелудочной железы.
Причины гипокинетической дискинезии:
· холецистостомия
· недостаточность сфинктера Одди, который является воротами в
гепатобилиарную систему.
Причины гипертонической гиперкинезии:
· гипертония желчного пузыря
· гипертония пузырного протока
· спазм сфинктера Одди.
Хронический холецистит.
Подразумевает наличие воспалительных изменений желчного пузыря. В
патогенез играют роль:
· фактор инфекции
· застой желчи
Оба эти фактора действуют одновременно. Хронический холецистит
может быть результатом ранее перенесенного острого холецистита.
Хронический некакулькулезный холецистит признается не всеми учеными.
Моржакко, Рысс - не признают. Скуйя, Галкин - признают. Считается, что
некалькулезный холецистит является предстадией (преморбидным
состоянием) калькулезного холецистита. Некалькулезный холецистит
развивается вследствие ретроградного заброса панкреатического сока в
желчный пузырь, что приводит к ферментативному хроническому
холециститу (ферменты проникают из вирсунгова протока).
Основные причины развития хронического холецистита.
· Колибациллярная и кокковая инфекция. Пути распространения: чаще
всего ретроградный путь из двенадцатиперстной кишки, реже - гематогенный
и лимфогенный.
· Дополнительные причины:
· дискинезии
· гиподинамия , редкие приемы пищи или сочетанная патология ЖКТ
· паразитарные инфекции. Необходимо учитывать, что воспалительная
инфильтрация слизистой желчного пузыря может вовлекать париетальные
листки брюшины, что приводит к образованию спаек с соседними органами и
изменению клиники хронического холецистита.
· Кроме того причинами хронического холецистита , как калькулезного так
и некалькулезного могут быть: ожирение и беременность, так как при этих
состояниях сдавливается желчный пузырь.
Клиника холецистита.
При калькулезном холецистите клиника более выражена, чем при
некалькулезном. В основе патологических проявлений лежит боль, которая
зависит от типа дискинезии. При гипотонической дискинезии боли
постоянные, тупые, ноющие. При гипертонической дискинезии боли
интенсивные, схваткообразные, кратковременные, недлительные, связанные
с приемом острой, жирной пищи, газированных напитков, алкоголя. При
вовлечении брюшины в патологический процесс и развитии перихолецистита
боль распространяется на всю правую половину (болит “ вся печень”). Кроме
того, боль усиливается при поворотах, подъемах тяжести. Иррадиация болей:
вправо, в подключичную, подлопаточную области, в область сердца. Рвота:
при обострении, при гипомоторной дискинезии приносит облегчение, при
гипермоторной дискинезии рвота облегчения не приносит. Отмечается
чувство горечи во рту, отрыжка горьким при гипомоторной дискинезии.
Может быть кратковременная желтуха за счет спазма сфинктера Одди +
болевому синдрому сопутствует субфебрилитет и подзнабливания. Часто
отмечаются астенический жалобы.
Основные симптомы.
Сбор анамнеза у больного с некалькулезным холециститом занимает
главное место.
Желчный пузырь пальпируется в следующих случаях:
· осложненный желчный пузырь по типу водянки
· выраженная гипотония
· симптом Курвуазье, то есть рак головки поджелудочной железы (как
правило) вызывает сдавление холедоха и вызывает желтуху без каких-либо
болезненных проявлений.
При обострении положительными будут следующие симптомы:
Симптом
смысл
Керра
болезненность в проекции желчного пузыря на вдохе
Мерфи
болезненность в проекции желчного пузыря при надутом животе
Ортнера-Грекова
боль при покалачивании правой реберной дуги ребром ладони.
Лепене
болезненность при покалачивании по правому подреберью.
Пекарского
болезненность при надавливании на мечевидный отросток грудины
Френикус-симптом
болезненность при надавливании между ножками m. sternocleidomastoideus
Зоны гиперестезии (Захарьева-Геда) : боль возникает при надавливании на
поперечные отростки 7, 8, 9 грудных позвонков.
Желчнокаменная болезнь - это болезнь благополучия, болезнь нашего
века. У каждого десятого после 60-70 лет имеются камни в желчном пузыре.
ЖКБ составляет 5-10%. Еще в 6 веке ЖКБ описал Гален. В 1814 Шеврен
(Франция) описал холестериновые камни - “холе” - желчь, стерос - плотный.
В России Федоров внес большой вклад в изучение ЖКБ.
ЖКБ = камень + движение камня + инфекция.
Желчный пузырь находится под гормональным воздействием. Стимуляция
секреции желчи осуществляется холецистокинином, гастрином, глюкагоном.
Стимуляция и выделение желчи осуществляется секретином и вазоактивным
интестинальным гормоном (вазоактивный интестинальный пептид).
Торможение и выделение желчи осуществляется соматостатином,
панкреатическим
полипептидом,
вазоактивными
интестинальными
пептидами.
Желчь представляет собой коллоидный раствор, находится в растворенном
состоянии активные вещества входят в состав мицеллы. Основные вещества:
холестерин, фосфолипиды, лецитин, соли желчных кислот. Соотношение
этих
компонентов
определяет
растворимость
и
мицеллярность.
Холатохолестериновый коэффициент: 1.3 : 1. Если содержание желчных
кислот уменьшается, то повышается содержание холестерина и развивается
дискриния, а затем камни.
Схема литогенеза.
1. Повышается содержание холестерина, то есть насыщение желчи
холестерином резко возрастает.
2. Инициирующий фактор - пищевой дисбаланс, что ведет к воспалению
стенок желчного пузыря, затем происходит выделение слизи с
гликопротеидами и образование комочков слизи, в которых откладывается
холестерин.
3. Изменение баланса факторов, ингибирующих выпадение холестерина:
лецитина и желчных кислот.
Триангулярная схема (Mall)
При увеличении
треугольника.
содержания
холестерина
увеличивается
угол
Чем больше содержание холестерина, тем быстрее он выпадает в осадок.
Происходит слияние и рост комочков слизи, что ведет к образованию
камней. Холестериновые камни рыхлые. Возникновение микротрещин при
воспалении приводит к тому, что внутрь камня проникает кальций, вода,
билирубин, и образуется пигментный центр. Чисто холестериновые камни
рентген неконтрастны.
Если камень находится в дне или теле желчного пузыря, то это немая зона.
Клиники нет. Это камненосительство. Если камень находится в пузырном
протоке, то будут приступы печеночной колики, которые могут быть при
присоединении инфекции.
Отметим, что симптомы зависят от места, где остановился камень при
движении.
Осложнения.
1. Водянка
2. Эмпиема
3. Перфорация
4. Развитие перитонита
5. Частичная или полная закупорка холедоха, что ведет к развитию
восходящей инфекции, холангиту. Если не проводить терапию, то разовьется
холангиогепатит, а затем вторичный билиарный цирроз печени. Кроме того,
если камень в холедохе, то он создает препятствие оттоку желчи ,
нарушается отток ферментов поджелудочной железы, так как в 80%
субпапиллярный ствол находится между вирсунговым протоком и
холедохом, что ведет к развитию панкреатита.
Факторы риска ЖКБ,
· чаще страдают блондинки
· полные люди
· гиподинамичные люди
· после 40 лет
· наличие генетической предрасположенности
· дискинезия
· прием гормональных препаратов, содержащих эстрогены.
Клиническая классификация ЖКБ.
1. Хроническая болевая форма
2. Хроническая диспепсическая форма
3. Печеночная (желчная ) колика.
4. Латентная:
· стенокардитическая. От этой формы умер Боткин.
· Атралгическая
· диэнцефальная
Триада Сеймта:
ЖКБ + хиатальная грыжа +дивертикулез толстой кишки.
Постхолецистэктомический синдром.
Причины его возникновения.
I.
1. Билиарная диспепсия
2. билиарная дискинезия
II Органические поражения желчных путей
· остаточный камень в холедохе
· стриктура холедоха
· стеноз сфинктера Одди
III Состояния, не обусловленные патологией желчных путей:
· синдром раздраженной толстой кишки
· панкреатит
· гепатит
· дуоденит
· язвенная болезнь двенадцатиперстной кишки
Дифференциальный диагноз: ЖКБ дифференцируют с:
· хроническим некалькулезным холециститом, острым гангренозным
холециститом - эмпиемой. При это буду острофазовые реакции, сильные
боли, лихорадка.
· Правосторонней печеночной коликой: при этом будет иррадиация в пах,
бедро, то есть вниз.
· Язвенной болезнью , локализованной в луковице: есть анамнез, данные
обследования.
· Острым панкреатитом: иррадиация в спину, опоясывающие боли.
· Острым аппендицитом: если боли в правой подвздошной области
уменьшаются, то это деструкция отростка.
· Раком желчных путей и желчного пузыря. Начало постепенное,
постепенно развивается желтуха.
Диагностика заболеваний желчного пузыря.
Холециститы: лейкоцитоз, ускоренная СОЭ, эозинофилия, если есть
паразитарная инфекция, то в моче: увеличение желчных пигментов и
уробилина, в биохимическом анализе крови: признаки холестаза, увеличение
щелочной
фосфатазы,
гамма-глутаминтранспептидазы,
лецинаминопептидазы, альфа2 и гамма-глобулиновых фракций, снижение
альбумина при длительной желтухе, умеренное увеличение АЛТ и АСТ.
Дуоденальное зондирование.
Трехфракционный метод Мейцера и Лайона.
Порции:
А - содержимое двенадцатиперстной кишки
В - содержимое желчного пузыря
С- пузырная желчь.
Важно обращать внимание на количество желчи в порции В. Нормальное
количество желчи - 30-35 мл. Если порция В не получена, то желчный
пузырь отключен или сестра делает что-то неправильно.
Пяти фракционный уругвайский метод.
Определяют количество полученной желчи, состояние сфинктера Одди.
1 фаза - фаза холедоха - фаза общего желчного протока. Количество желчи
20-35 мл.
2 фаза - фаза закрытого сфинктера Одди. Время 3-5 минут. Если меньше гипотония. Если время больше - гиперкинезия.
3 фаза - аналогична фазе А при трехфракционном методе. Это фаза
открытого сфинктера Одди или дуоденальной желчи. Время 2-4 минуты.
Желчь светлая. Эта фаза до появления темной желчи. Количество желчи - 3-5
мл.
4 фаза - фаза желчного пузыря. Время 20-30 минут. Количество желчи 3050 мл.
5 фаза - фаза С. Печеночная фаза. Время 20-30 минут. Количество не более
50 мл (примерно 20).
Кроме того, определяют лейкоциты, но главное - эпителиодные клетки. По
их количеству судят о наличии воспалительного процесса в различных зонах.
Если эпителиодные клетки мелкие, то воспалительный процесс во
внутрипеченочных желчных путях. Если эпителиодные клетки удлиненные,
то воспалительный процесс в холедохе. Если эпителиодные клетки широкие,
то воспалительный процесс в желчном пузыре. Чистых лейкоцитов в желчи
нет, так как они там погибают.
Количество эпителиоидных клеток:
А - 200- 300
В - 300 - 400
С - 300
У больных в порции В до 8-9 тысяч эпителиоидных клеток.
Ранее использовалось хромотическое дуоденальное зондирование с
метиленовым синим. Сейчас этот метод не применяют.
· Рентген: определяются функциональные особенности желчного пузыря,
спайки, конкременты и др. С помощь обзорной рентгенограммы определяют
конкременты.
· Холецистография: сейчас применяется редко.
· Холангиография: внутривенно дают контраст, который выявляет
патологию желчевыводящих путей.
· Сонография
· КТ
· ЯМРТ
· ЧЧХ - чаще делают хирурги. Выявляют конкременты и др.
· Ретроградная панкреатохолангиография.
Лечение.
Главная задача - устранить симптомы заболевания и предотвратить
образование камней на стадии дискринии.
Диета: стол №5. Прием пищи 4-6 раз в день. Диета молочно-растительная.
Исключают жирную пищу. Необходимы блюда, богатые овощами и
фруктами, желчегонные средства: при некалькулезном холецистите
назначают холекинетики и холеретики. При калькулезном холецистите эти
препараты противопоказаны.
Холекинетики: ксилит, сорбит, английская соль, смесь Бурже , 20 мл - 40%
глюкозы - слепое зондирование. Натощак за 1 час до еды выпивается 50 г
40% глюкозы. Затем ложатся на правый бок с грелкой.
Холеретики - аллохол, холосас, холензим, травма берберина, сульфаты.
Минеральная вода - Ессентуки - 4, Боржоми. Если есть повышение
температуры и воспаление, то назначают антибиотики. Делают посев желчи.
При кокковой флоре назначают фурозолидон. При смешанной флоре трихопол не более 5 дней. Палочки - бисептол 2 раза в день.
Холангит - антибиотики широкого спектра действия: тетрациклин по 0.2 4
раза, гентамицин - 80 мг 2 раза в день. Для растворения камней используют
литолитические
препараты,
содержащие
хемодезоксихолевую
и
хемоурсодезоксихолевую кислоту. Препараты - хемодиол, хемофальк.
Растворимы только холестериновые камни.
Кроме этого, используются хирургические методы лечения:
· холецистэктомия
· дробление камней с помощью ультразвука
При дискринии назначают натощак 100-150 г свежих фруктов или овощей
- морковь, кислая капуста.
Мансуров для улучшения желчеоттока и секреции желчных кислоты
назначают фенобарбитал, зиксорин, так как они иницируют оксидазную
систему.
Лиобил назначают для профилактики камней.
Показания к госпитализации:
· острый холецистит
· частые обострения с лихорадкой
· обтурационная желтуха
· некупируемые в течение нескольких дней приступы печеночной колики
Показания к операции:
· если человеку до 50 лет, стадия ЖКБ латентная
· если выраженный болевой синдром, обтурационная желтуха, то проводят
консервативную терапию, а затем - операция.
Дискинезии желчного пузыря и желчевыводящих
путей
Дискинезии желчного пузыря и желчевыводящих путей представляют
собой функциональные заболевания
Дискинезии желчного пузыря и желчевыводящих путей - это
несогласованное, несвоевременное, недостаточное или чрезмерное
сокращение желчного пузыря и сфинктеров Одди, Люткенса-Мартынова,
Мирицци.
По определению D.A. Drossman (1994), Е. Corazziari and the Working Team for
Functional Disorders of the Biliary Tract (1994), к функциональным
заболеваниям билиарной системы относят дисфункцию желчного
пузыря и сфинктера Одди.
Дисфункция желчного пузыря - это нарушение сократительной способности
желчного пузыря, которое сопровождается болью типа желчной колики и
часто ассоциируется с нарушением опорожнения желчного пузыря.
Дисфункция сфинктера Одди - это нарушение его сократительной
способности, которое клинически манифестирует заболеваниями билиарной
системы и поджелудочной железы.
Сфинктер Одди расположен в стратегическом месте - соединении
билиарного, панкреатического протоков и двенадцатиперстной кишки,
поэтому дисфункция сфинктера Одди отражает как патологию билиарной
системы, так и поджелудочной железы. Дисфункция сфинктера Одди может
быть первичным, но чаще вторичным заболеванием, сопровождать язвенную
болезнь, холециститы, желчнокаменную болезнь, постхолецистэктомический
синдром и др. Дискинезии желчного пузыря и желчевыводящих путей также
могут быть первичными и вторичными.
Первичная дискинезия наблюдается при отсутствии органических изменений
со стороны желчного пузыря и внепеченочных желчных протоков.
Длительная первичная дискинезия желчевыводящих путей может обусловить
застой желчи в желчном пузыре, что нарушает ее коллоидную стабильность
и способствует возникновению воспалительного процесса и
камнеобразования в билиарной системе. С другой стороны, при каменных и
бескаменных холециститах, аномалиях развития желчевыводящих путей
(перегибы, перетяжки желчного пузыря, стенозы, атрезии общего желчного
протока и др.) наблюдаются дискинезии желчного пузыря и желчевыводящих
путей вторичного генеза.
Образование желчи в печени - процесс непрерывный, а поступление ее в
двенадцатиперстную кишку происходит главным образом во время
пищеварения. Координация наполнения и опорожнения
желчевыделительного аппарата осуществляется благодаря сопряженным
реципрокным отношениям между желчным пузырем и концевым отделом
общего желчного протока. Желчный пузырь в период пищеварения
совершает энергичные ритмические и тонические сокращения.
Желчеотделение обеспечивается активным сокращением стенок желчного
пузыря и одновременным расслаблением сфинктера Одди, за которым
следует его закрытие и прекращение желчевыделения. Двигательная функция
желчного пузыря и желчевыводящих путей в значительной степени зависит
от влияния симпатического и парасимпатического отделов вегетативной
нервной системы. Внепеченочные желчные пути иннервируются волокнами
этих нервов. В конечном эффекторном сплетении симпатические и
парасимпатические элементы слиты друг с другом. Нервные окончания,
идущие к желчному пузырю, отходят от чревного сплетения и блуждающего
нерва. Нервные волокна стенки желчного протока оканчиваются
рецепторами не только в его слизистой оболочке, но и в стенке
панкреатического протока. Тесная связь между нервными структурами обоих
протоков имеет значение в регуляции поступления желчи и сока
поджелудочной железы в двенадцатиперстную кишку.
Чувствительная иннервация желчного пузыря обеспечивается главным
образом нейронами, находящимися в узловатых ганглиях блуждающего
нерва и грудных спинальных узлах. Их периферические волокна достигают
стенок органа в составе блуждающего, чревного и частично диафрагмального
нервов. Источником симпатической эфферентной иннервации желчного
пузыря (его мускулатуры и сосудов) служат мотонейроны узлов чревного
сплетения, звездчатых узлов и интрамуральных ганглиев. Двигательные
волокна направляются к этому органу в составе печеночных сплетений и
блуждающих нервов.
Важную роль в регуляции функций желчевыводящей системы играют
гуморальные факторы, интестинальные пептидные гормоны. Раздражение арецепторов стимулирует моторно-эвакуаторную функцию внепеченочных
желчных протоков, усиливает их спазм, раздражение ß-рецепторов вызывает
дилятацию желчных путей.
Моторно-эвакуаторная функция желчного пузыря регулируется различными
нейропептидами: холецистокинин-панкреозимин вызывает сокращение
желчного пузыря и выход желчи в двенадцатиперстную кишку; в больших
дозах тормозит моторику желчного пузыря. Гастрин также оказывает
стимулирующее действие, но менее выраженное, чем холецистокинин. Оба
гормона высвобождаются во время еды. Стимулирующий эффект характерен
также для секретина и глюкагона; нейротензин, вазоинтестинальный
полипептид, энкефалины и ангиотензин тормозят сократительную функцию
желчного пузыря.
Первичная и вторичная дискинезии желчного пузыря и сфинктера Одди
встречаются значительно чаще у женщин. Значительный удельный вес в
структуре заболевания занимают женщины молодого возраста астенической
конституции, у которых нередко выявляется связь дискинезии с
менструальным циклом.
Вторичная дискинезия на фоне заболеваний гепатобилиарной системы
выявляется у женщин чаще, чем у мужчин.
Первичная дискинезия сфинктера Одди имеет прямую связь с качеством
жизни и часто встречается у лиц с повышенным вниманием к своему
здоровью, со сниженной трудоспособностью на фоне агравации плохого
самочувствия (в связи с чем они, как правило, домохозяйки).
Дискинезия сфинктера Одди имеет место у 1,5% больных после
холецистэктомии и у 14% больных с постхолецистэктомическим синдромом.
Дисфункция сфинктера Одди у 33% больных сочетается со стенозом
дистального отдела общего желчного протока.
В большем проценте случаев дискинезия желчного пузыря и желчных
протоков связана с дисфункцией гормональной сферы, нервно-психическими
факторами, язвенной болезнью, желчнокаменной болезнью, билиарным и
идиопатическим панкреатитом, употреблением определенных групп
медикаментов, способствующих застою в желчном пузыре и спазму
сфинктера Одди.
Причины возникновения дискинезий желчных путей и желчного пузыря
Одними из ведущих этиологических факторов развития первичной
дискинезии желчных путей, которая, наблюдается в 12,5% всех заболеваний
билиарной системы, являются нарушения центральной и вегетативной
нервной регуляции. Дискинезия желчного пузыря и желчевыводящих путей
является следствием и одним из клинических проявлений общего невроза (по
современным представлениям, соматоформных расстройств, которые
проявляются тревогой, депрессией, раздражительностью, нарушением сна).
Дистония вегетативной нервной системы, усиление или ослабление вагусных
и симпатических импульсов, гипоталамические нарушения могут нарушать
согласованность сокращения мускулатуры желчного пузыря и расслабления
тонуса сфинктеров Люткенса, Мирицци, Одди, вызывать задержку
желчеотделения.
Большое значение в развитии первичных дискинезии желчного пузыря и
желчевыводящих путей играют эндокринные заболевания,
сопровождающиеся недостаточной выработкой тиреоидина,
глюкокортикоидов, половых гормонов и окситоцина. Часто эндокринные
расстройства сочетаются с генетическим дефектом (слабостью мышц
желчного пузыря), что связано с дефицитом выработки холецистокинина или
нарушением пороговой чувствительности рецепторного аппарата мышц
билиарной системы к холецистокинин-панкреозимину.
Определенное значение в развитии дискинезий желчного пузыря и
желчевыводящих путей у женщин играет применение гормональных
контрацептивов. Большое значение в развитии вторичных дискинезий
билиарной системы играют висцеро-висцеральные рефлексы при язвенной
болезни, панкреатите, остеохондрозе, заболеваниях малого таза,
аппендиците.
Гипер- и гипокинетические формы дискинезий желчного пузыря нередко
сочетаются с различными нарушениями тонуса сфинктерного аппарата
желчевыводящих путей. Дискинезия желчных протоков обычно возникает в
результате нарушения нейрогуморальной регуляции механизмов
расслабления и сокращения их мышц. При этом в одних случаях
преобладают атония общего желчного протока и спазм сфинктера Одди
вследствие повышения тонуса симпатической части вегетативной нервной
системы, в других - гипертония и гиперкинезия общего желчного протока
при расслаблении этого сфинктера, что связано с возбуждением
блуждающего нерва.
Возникновению дискинезий желчевыводящих путей способствуют, как уже
указывалось, эндокринные заболевания щитовидной железы (гипотиреоз и
тиреотоксикоз), ожирение, воспалительные процессы в органах малого таза
(воспаление, одиночная киста и поликистоз яичников).
Нередко отмечается отчетливая связь с менструальным циклом, особенно в
период первого появления менструации или в климактерический период, а
также за 1-4 дня до менструации.
Большую роль в развитии первичной дискинезий желчного пузыря и
желчевыводящих путей играет характер, режим, несбалансированность
питания: употребление жареной, жирной, острой пищи, алкоголя, недостаток
в питании пищевых волокон, большие промежутки между приемами пищи.
Установлено также, что у лиц, принимавших участие в ликвидации
последствий аварии на ЧАЭС, очень часто имеет место вегетососудистая
дистония, которая сопровождается заболеваниями билиарной системы, в
частности у 85% больных возникает первичная дискинезия желчного пузыря
и желчевыводящих путей, исходом которой является хронический
холецистит. У этой категории больных нередко отмечается половая слабость,
что также может сопровождаться дискинезией билиарной системы, а иногда
и хроническим холециститом.
Нарушение функциональной деятельности желчного пузыря и
желчевыводящих путей может быть проявлением аллергической реакции
организма, в том числе пищевой аллергии. Одной из причин
функциональных нарушений этих органов являются интоксикация или
воспалительные заболевания желудочно-кишечного тракта бактериальной
или вирусной природы, воздействующие на нервно-мышечный аппарат
желчного пузыря и желчных протоков, вызывая повышенное раздражение
интрамуральных парасимпатических нервных узлов, симпатических ганглиев
и моторных нервных окончаний сфинктеров Одди, Люткенса.
Особое место среди причин дискинезий желчного пузыря и желчевыводящих
путей занимает острый вирусный гепатит В.
Дискинезии желчного пузыря и желчевыводящих путей (продолжение...)
Вторичная билиарная дискинезия чаще обусловлена органическими
заболеваниями желчных путей, двенадцатиперстной кишки, поджелудочной
железы. Однако некоторые органические заболевания протекают так
малосимптомно, что вначале не распознаются или особенно трудно бывает
отличить первичную дискинезию желчевыводящих путей от некоторых их
аномалий (сифонопатия, перегиб желчного пузыря, врожденные аномалии
развития - перегородки в нем и др.), а также от воспалительных процессов в
них.
Симптомы дискинезий желчевыводящих путей и желчного пузыря
Клинические проявления билиарной дискинезии обусловлены нарушениями
двигательной функции желчевыводящих путей, которые на основании жалоб,
анамнеза и данных объективного обследования больных можно разделить на
местные и общие симптомы.
Гипертонически-гиперкинетическая форма дискинезии желчных
путейнаблюдается чаще у лиц с ваготонией и характеризуется периодически
возникающей острой коликообразной, иногда весьма интенсивной болью в
правом подреберье с иррадиацией в правую лопатку, плечо (напоминает
печеночную колику) или, наоборот, в левую половину грудной клетки,
область сердца (напоминает приступ стенокардии). Кардиальные проявления
при заболеваниях желчного пузыря были описаны С.П. Боткиным как
пузырно-кардиальный рефлекс (симптом Боткина). Боль, как правило,
возникает внезапно, повторяется несколько раз в сутки, носит
кратковременный характер, не сопровождается повышением температуры
тела, увеличением СОЭ и лейкоцитозом. Иногда приступы сопровождаются
тошнотой, рвотой, нарушением функции кишечника. Возможно
возникновение у таких больных вазомоторного и нейровегетативного
синдромов: потливость, тахикардия, гипотония, ощущение слабости,
головная боль.
Возникновение приступов боли в правом подреберье больные связывают не
столько с погрешностями в еде, сколько с психоэмоциональным
перенапряжением. Болевой синдром при гиперкинетической форме
дискинезии желчных путей является следствием внезапного повышения
давления в желчном пузыре, который сокращается при остро возникшей
гипертонии сфинктеров Люткенса или Одди.
Большинство больных отмечают повышенную раздражительность,
утомляемость, перепады настроения, нарушение сна, появление болевых
ощущений в области сердца, приступов сердцебиения.
При осмотре больных кожа не изменена; подкожный жировой слой выражен
нормально, нередко даже увеличен. Пальпаторно иногда отмечается
болезненность (положительный симптом Захарьина) в области проекции
желчного пузыря - зоне Шоффара (в месте пересечения нижнего края печени
с наружным краем правой прямой мышцы брюшной стенки). Иногда могут
быть положительными симптомы Василенко, Кера, Мерфи, МюссиГеоргиевского справа, правый френикус-симптом. Зоны кожной
гиперестезии Захарьина-Геда в большинстве случаев отсутствуют.
Вне периода обострения при пальпации живота отмечается незначительная
болезненность в области проекции желчного пузыря и подложечной области.
Болевые точки, характерные для хронического холецистита, выражены
нерезко или отсутствуют. Возможны функциональные изменения других
органов пищеварения (пилороспазм, гипокинезия желудка, дуоденостаз,
гипо- и гиперкинезия толстой кишки), сердечно-сосудистой и эндокринной
систем. В межприступный период иногда сохраняется чувство тяжести в
правом подреберье. Боли обычно усиливаются после психоэмоциональных
перегрузок, в период менструации, после физических нагрузок, употребления
острых и холодных блюд.
Гипотонически-гипокинетическая форма дискинезии желчных
путейнаблюдается чаще у лиц с преобладанием тонуса симпатической части
вегетативной нервной системы. Характеризуется чувством распирания и
постоянной тупой, ноющей болью в правом подреберье без четкой
локализации, которые усиливаются после чрезмерных психоэмоциональных
стрессов, а иногда и приема пищи. Болевой синдром при гипокинезе
обусловлен преимущественным растяжением инфундибулярной части
желчного пузыря. Этому способствует выделение антихолецистокинина,
избыточное количество которого значительно снижает образование в
двенадцатиперстной кишке холецистокинина. Снижение синтеза
холецистокинина, являющегося холекинетическим агентом, еще более
замедляет двигательную функцию желчного пузыря.
Больные часто предъявляют жалобы на плохой аппетит, отрыжку, тошноту,
горький вкус во рту, вздутие живота, запор (реже понос). Пальпаторно
определяется незначительная болезненность при глубокой пальпации в зоне
Шоффара.
Дискинезия желчных путей может протекать латентно и с менее
выраженными местными клиническими симптомами при наличии общих
неврологических симптомов. На основании жалоб, анамнеза, объективного
осмотра можно поставить предварительный диагноз. Для установления
окончательного диагноза необходимо проведение ряда лабораторных и
инструментальных методов исследования.
Гипотонически-гиперкинетическая форма
дискинезии желчевыводящих путей
Известно, что очень часто билиарные дискинезии, особенно вторичные,
протекают с дилатированным застойным желчным пузырем на фоне спазма
сфинктера Одди. Наиболее часто это встречается при повышенном тонусе
парасимпатического отдела вегетативной нервной системы и высокого
кислотообразования в желудке. Это больные:
1. конституциональные ваготоники;
2. неязвенной диспепсией;
3. гастритом типа В - хроническим первичным гастродуоденитом
(предъязвенное состояние);
4. пептической язвой;
5. хроническим рецидивирующим панкреатитом;
6. черепно-мозговой травмой.
При всех этих заболеваниях, особенно при пептической язве, имеет место
спазм сфинктера Одди, поскольку язвенная болезнь является ярким
представителем заболевания сфинктеров (привратникового жома и
сфинктера Одди). Известно также, что повышенное закисление
двенадцатиперстной кишки способствует спазму сфинктера Одди, а
противокислотные препараты (антациды, Н2-гистаминоблокаторы,
ингибиторы Н+/К+-АТФазы) опосредованно способствуют снятию спазма
сфинктера Одди.
При наличии спазма сфинктера Одди возникает застой желчи в желчном
пузыре, а через определенное время - его дилатации. Назначение и
длительный прием миогенных спазмолитиков (папаверин, но-шпа) и
неселективных М-холинолитиков (атропин, платифиллин, метацин)
усугубляют гипомоторную дискинезию желчного пузыря. Особенно это
касается пептической язвы, поскольку еще до недавнего времени больные
язвенной болезнью получали курсы лечения, состоящие из миогенных
спазмолитиков и неселективных М-холинолитиков. Еще более усугубляет
дилатацию желчного пузыря и застой в нем желчи назначение Нхолинолитиков - ганглиоблокаторов (бензогексония, пирилена, ганглерона),
которые в настоящее время практически не применяются. Этот фактор нужно
отнести как весьма позитивный момент в лечении больных пептической
язвой.
Больные при наличии застойного желчного пузыря со спазмом сфинктера
Одди, имеют свои особенности патогенеза, клиники, диагностики и лечения
по сравнению с ранее описанными формами дискинезии. Они обычно
жалуются на тяжесть и тянущие боли в правом подреберье, сухость во рту,
запоры (чаще овечий стул), неустойчивость настроения, раздражительность,
утомляемость. Последние жалобы особенно выражены при наличии их и при
основном заболевании.
При осмотре определяется фестончатый язык (отпечатки зубов), что
свидетельствует о застое желчи в желчном пузыре. При пальпации, как
обычно, имеет место чувствительность в зоне Шоффара (положительный
симптом Захарьина), иногда удается пропальпировать увеличенный желчный
пузырь. Непременно бывает положительный симптом Мюсси-Георгиевского
и френикус - справа. При пальпации определяются спазмированные,
умеренно болезненные отрезки толстой кишки, и тугое заполнение каловыми
массами сигмовидной кишки.
Больные с гипомоторно-гиперкинетической формой дискинезии очень
трудно поддаются дуоденальному зондированию поскольку у них зачастую
плохо раскрывается сфинктер Одди. Поэтому их необходимо очень
тщательно готовить за сутки до исследования и непосредственно перед
дуоденальным зондированием. В течение дня за сутки до проведения
зондирования больные обязательно должны принимать спазмолитические
средства, преимущественно, не миогенные спазмолитики (но-шпа, галидор),
а препараты спазмолитического действия, обладающие селективным
расслабляющим действием на сфинктер Одди и не влияющие на
расслабление мышц желчного пузыря. Перед сном больной должен принять
двойную дозу бускопана (20 мг) или гастроцепина (100 мг) и 50-100 г меда с
чаем, желательно зеленым.
Особенности этой формы дискинезии желчевыводящих путей следует
учитывать при проведении тюбажей (слепых зондирований). Накануне
вечером следует съесть 50 г меда с чаем, а перед слепым зондированием
разжевать 1 таб. бускопана (10 мг) или 1 таб. гастроцепина (25 мг). В
качестве раздражителей для тюбажей следует применять карловарскую соль,
ксилит, сорбит (осторожно при склонности к аллергии). В качестве
стимулятора для тюбажей можно использовать стакан теплого шиповника (в
сочетании с 1 желтком и 1 ст. л. меда), минеральную воду типа «Ессентуки17», подогретую до 70°С для эвакуации С02, возбуждающего желудочную
секрецию, а затем перед употреблением охлажденную до 45-50°С.
Данные дуоденального зондирования при получении порции В
соответствуют гипомоторной дискинезии желчного пузыря при
гипомоторно-гипокинетической форме билиарной дискинезии с большей
степенью выраженности литогенных свойств желчи. Иногда возможны
микролиты (кристаллы холестерина), определяемые в осадке желчи после
центрифугирования.
Данные УЗИ свидетельствуют об увеличении объема желчного пузыря,
иногда содержимое уплотнено в виде «замазки». Уплотнений, деформаций
стенок желчного пузыря не наблюдается. Весьма эффективным для
верификации диагноза гипотонически-гиперкинетической дискинезии
желчевыводящих путей (застойный пузырь со спазмом сфинктера Одди)
является проведение динамической сцинтиграфии с бенгальским розовым
или технецием. Исследование проводится в два этапа в базальных условиях и
после расслабления сфинктера Одди препаратами немедленного действия нитратами. Предпочтение следует отдавать нитратам короткого действия эриниту, прием одной таблетки которого в дозе 10 мг достаточен для
расслабления сфинктера Одди и в тоже время не оказывает общего
расслабляющего эффекта на организм.
Дискинезии желчного пузыря и желчевыводящих путей (продолжение...)
При наличии застоя в желчном пузыре со спазмом сфинктера Одди в первую
фазу гепатосцинтиграфии определяется недостаточность полигональных
клеток печени из-за ретроградного застоя желчи в желчных
внутрипеченочных ходах. После приема эринита функция полигональных
клеток приближается к нормальной, поскольку происходит эвакуация желчи
из желчного пузыря и ликвидируется ретроградный застой желчи. Больные с
наличием данной формы дискинезии должны своевременно принимать
лечение для устранения ее, поскольку этот вид дискинезии очень быстро
переходит в хронический холецистит, а в последующем в определенном
проценте случаев приводит к возникновению острого или хронического
рецидивирующего панкреатита.
Диагностические критерии по функциональным
заболеваниям билиарного тракта:
1. Рецидивирующие эпизоды в течение 3 мес. умеренной или выраженной
постоянной боли в эпигастрии или правом подреберье длительностью 2030 мин (боль определяется умеренной, если она прекращается в покое, и
выраженной, если купируется приемом медикаментозных средств).
2. Боль может ассоциироваться с одним или несколькими симптомами:
1. тошнота или рвота;
2. иррадиация боли в спину или под правую лопатку;
3. возникновение боли после еды;
4. боль заставляет пациента просыпаться среди ночи.
3. Доказанность дисфункции желчного пузыря и сфинктера Одди.
4. Отсутствие структурных изменений в желчном пузыре и желчевыводящих
протоках, объясняющих вышеуказанные симптомы.
Симптомы болезней желчного пузыря и их лечение
Содержание:
Где находится желчный пузырь?
Основные причины и механизм развития болезней
Симптомы болезней желчного пузыря
Диагностика проблем с желчным пузырем
Лечение заболеваний желчного пузыря
Желчный пузырь – это орган пищеварительной системы, который выполняет
функцию сбора желчи из печени и регуляции ее выделения в
двенадцатиперстную кишку, в зависимости от приема пищи. Функции желчи
заключаются в активации пищеварительных ферментов в кишечнике и
эмульгировании жиров (процесс измельчения крупных капель жира до более
мелких) для облегчения их переваривания.
Болезни желчного пузыря достаточно разнообразны по своей структуре,
причинам возникновения и проявлениям. По частоте занимают 2-е место
среди заболеваний печени и желчевыводящих путей и 3-е место всех
болезней желудочно-кишечного тракта. Что касается возраста, то ими чаще
страдают люди старше 50-ти лет, причем женщины подвержены больше
мужчин.
Где находится желчный пузырь?
Желчный пузырь у человека находится в анатомической области правого
подреберья – нижний край реберной дуги справа.
Основные причины и механизм развития болезней
Можно выделить такие основные группы причин и механизмов развития
этих заболеваний:
инфекции – вызывают воспаление слизистой оболочки желчного пузыря и
вызывают развитие холецистита, к ним относятся бактерии – кишечная
палочка, стафилококк, стрептококк, протей и синегнойная палочка;
изменения химического состава желчи и соотношения ее основных
компонентов (холестерин, белки, желчные кислоты, минералы) – одна из
основных причин того, что в просвете образуются камни и развивается
желчнокаменная болезнь, вариантом может быть холестероз – скапливание
холестерина в стенках желчного пузыря;
нарушение иннервации желчного пузыря – приводит к проблемам с
сокращением его стенок, из-за чего развивается дискинезия желчного пузыря
и его дисфункция (выход желчи в кишечник происходит не вовремя и в не
полном объеме);
генетические наследственные изменения анатомической формы желчного
пузыря – они являются причиной такого состояния, как перегиб желчного
пузыря;
изменение генома клеток слизистой оболочки желчного пузыря приводит к
образованию доброкачественных (полипы) или злокачественных (рак)
опухолей.
Симптомы болезней желчного пузыря
Заболевания желчного пузыря и желчевыводящих путей проявляются
одинаковыми основными симптомами вне зависимости от причины и
механизма развития заболевания:
Боль – локализуется в области подреберья, различной интенсивности
(меньше при перегибе желчного пузыря, более выражена при холецистите и
камнях, может отсутствовать при полипах). Боль усиливается в течение суток
после приема пищи, в особенности жирной, жареной или копченой. В случае
выхода камня из желчного пузыря и закупорки им общего желчного протока
возникает резкая приступообразная боль – печеночная колика.
Симптомы нарушения пищеварения – в связи с поступлением желчи в
кишечник в неполном объеме или изменением ее состава процесс
переваривания пищи нарушается. Появляются тошнота, периодическая
рвота, метеоризм (вздутие) и расстройства стула (послабление или
склонность к запорам).
Горький привкус во рту – сопровождает практически все заболевания печени
и желчного пузыря.
Малиновый язык – покраснение языка, специфический симптом различных
проблем с печенью или желчевыводящими путями.
Интенсивный цвет мочи – моча становится насыщенно желтой, вплоть до
коричневого цвета. Это связано с тем, что при заболеваниях желчного
пузыря желчные кислоты частично всасываются в кровь и выводятся с
мочой, что придает ей характерное окрашивание.
Светлый кал – в норме коричневый цвет стула обеспечивается наличием в
нем желчных кислот, соответственно при уменьшении поступления желчи в
кишечник кал становится светлым.
Желтушность кожи и склер (от еле различимой до выраженного желтого
окрашивания кожи и склер) – возникает при попадании желчных кислот в
кровь из желчного пузыря и оседания их в тканях организма (желтуха).
Это базовые симптомы заболевания желчного пузыря, которые могут
варьировать в каждом конкретном случае. Некоторых из них может не быть
вовсе, так, например, воспаление слизистой оболочки желчного пузыря
протекает без желтухи.
Диагностика проблем с желчным пузырем
Наличие признаков заболевания позволяет заподозрить непосредственно
болезнь. Однако для уточнения диагноза необходима дополнительная
лабораторная и инструментальная диагностика:
Клинический анализ крови – позволяет выявить воспалительный процесс в
организме, при котором происходит повышение СОЭ (скорость оседания
эритроцитов) и количества лейкоцитов.
Дуоденальное зондирование – информативный диагностический тест, при
котором в двенадцатиперстную кишку вводится тонкая трубка (зонд) и через
нее собирается желчь, ее исследуют в лаборатории. Это позволяет
определить химический состав желчи, воспалительные элементы
(появляются лейкоциты и слизь), атипические клетки при опухолевых
процессах. Также проводится бактериальный посев желчи на питательные
среды с целью выявления возбудителя инфекции.
Ультразвуковое исследование (УЗИ) органов брюшной полости – этот метод
обследования визуализирует желчный пузырь, можно увидеть перегиб,
толщину стенок желчного пузыря, расширение общего желчного протока и
наличие включений (камни, полипы).
Тонкоигольная биопсия – под ультразвуковым контролем в желчный пузырь
вводят тонкую иглу, которой берется кусочек ткани для анализа. Дальше
ткань исследуют под микроскопом с целью выявления атипических
(опухолевых) клеток.
Рентгенологическое исследование с контрастным веществом – внутривенно
вводится контраст, который выводится клетками печени и скапливается в
желчном пузыре, это позволяет оценить его размер и изменения формы
(деформация).
Компьютерная и магнитно-резонансная томография (КТ и МРТ) – лучевое
послойное исследование тканей и органов, показывает даже мелкие
включения и изменения в них (небольшие опухоли, полипы и камни).
Лечение заболеваний желчного пузыря
Терапия является комплексной, с учетом причины заболевания и
патологических изменений. Однако есть основополагающие принципы,
которых придерживаются в лечении всех заболеваний желчного пузыря:
Диета. Диета при заболевании желчного пузыря заключается в минимизации
вредного влияния пищи на работу желчного пузыря. Для этого используется
стол № 5 по Певзнеру, при котором исключаются жирные сорта мяса и
птицы (свинина, утка), наваристые бульоны (усиливают сокращение стенок
желчного пузыря). Желательно употреблять в пищу нежирные сорта мяса
(говядина, кролик), птицы (курица), рыбу (предпочтительно речную рыбу),
кисломолочные продукты, овощи и фрукты. Важным также является процесс
приготовления пищи, нельзя ее жарить, коптить. Все блюда готовятся на
пару или тушением.
Питание. Очень важным фактором при проблемах с желчным пузырем
является не только то, что можно или нельзя кушать, но и то, как и когда
принимать пищу. Так наиболее оптимальным является 5-тиразовое питание
небольшими порциями, последний ужин не менее, чем через 2 часа до сна.
Перекусы на ходу и питание всухомятку недопустимы.
Этиотропная терапия – направлена на то, чтобы убрать причину заболевания.
Для этого используются антибиотики при холецистите, хирургическое
лечение при желчнокаменной болезни, полипах и опухолях желчного пузыря.
Патогенетическая терапия – используется для восстановления функции
желчного пузыря (спазмолитики при гиперкинетическом типе дискинезии),
снижение интоксикации организма при холецистите и опухолях. Для
улучшения пищеварения используются ферментативные препараты с
желчными кислотами (мезим).
Симптоматическая терапия – лечение направлено на уменьшение
неприятных ощущений и дискомфорта, обезболивающие (кетанов, анальгин),
противовоспалительные (парацетамол) препараты, спазмолитики (но-шпа,
дротаверин) или их комбинации (ношпалгин, спазмалгон).
Наиболее часто встречающиеся заболевания
1. Холецистит – воспаление желчного пузыря. Признаки болезни – боли в
правом подреберье тянущего характера, могут усиливаться после еды.
Лечение медикаментозное – антибиотики, желчегонные и
противовоспалительные препараты.
2. Желчнокаменная болезнь – характеризуется наличием камней в полости
желчного пузыря, выраженными болями, желтухой. Основное лечение –
удаление камней.
3. Дискинезия желчевыводящих путей – нарушение выхода желчи из желчного
пузыря вследствие неправильной его иннервации. Характеризуется
периодическими тупыми болями, нарушением пищеварения. В лечении
используются препараты, влияющие на вегетативную нервную систему
(новопассит) и спазмолитики.
4. Холестероз – процесс откладывания в стенках желчного пузыря холестерина,
длительное время ничем себя не проявляет. Лечение – диета и режим
питания.
5. Полипы – доброкачественная опухоль, протекает бессимптомно, кроме
случаев перекрытия выхода из желчного пузыря. Лечение – хирургическое
удаление полипов.
6. Рак – достаточно редкая патология. Бывает боль на фоне общего похудания и
интоксикации. Лечение – удаление желчного пузыря и химиотерапия.
Проблемы с желчным пузырем? Рецепты народной
медицины для лечения печени, желчного пузыря и
желчевыводящих путей
334
Приближается пора простудных заболеваний. А знаете ли вы, что простая
простуда, и тем более грипп могут привести к серьезным неприятностям.
Любые инфекции могут привести к заносу микробов в желчный пузырь и к
развитию холецистита. Как предупредить это осложнение? При тонзиллите,
гриппе, острых респираторных заболеваниях очень полезно между
приемами пищи пить горячий настой плодов шиповника. Это не только
витаминный напиток, ускоряющий выздоровление, но и хорошее
желчегонное средство. Имейте в виду, что на желчеотделение влияет и
прием болеутоляющих, противовоспалительных и жаропонижающих
средств: аспирина, анальгина и препаратов, их содержащих. Такие лекарства
повышают вязкость желчи и тем самым затрудняют ее эвакуацию. Это не
означает, что надо терпеть любые боли и лихорадку. Кратковременные
курсы лечения обычно не представляют опасности. Но не надо принимать
такие препараты без особой необходимости.
Как в это время нужно питаться больным холециститом? Исключите
жареные и жирные блюда, не допускайте длительных перерывов в еде.
Очень полезен завтрак по-английски с овсяной или геркулесовой кашей.
Овсянка, гречневая крупа, творог, адыгейский сыр, отварная треска,
отварная говядина особенно благотворно действуют не только на желчный
пузырь, но и на печень, и на поджелудочную железу. Перед сном полезно
выпить стакан кефира, чтобы не было застоя желчи ночью.
Особо предостерегаем от употребления сухих вин и шампанского, а также
от холодных газированных напитков и жирного мороженого. Некоторые,
почувствовав, что простудились, принимают красное вино или другие
алкогольные напитки. Но в этой ситуации предпочтительны водка или
коньяк. Они лишены свойств, пагубно действующих на желчеотделение.
Доза при этом должна быть небольшой. Назовите типичные 1 ошибки
больных холециститом, которые могут привести к обострению во время
простуды?
Крайне неблагоприятно сочетание острокислых и жареных блюд.
Противопоказано голодание, кроме тех случаев, когда голод на 2-3 дня
назначает врач в острой стадии заболевания.
Типичная ошибка больных холециститом - прием желчегонных средств
при обострении заболевания. Не стоит принимать никаких желчегонных и
при наличии камней. При бескаменном холецистите вне обострения
хороший эффект дают отвары цветов бессмертника, кукурузных рыльцев,
пижмы. Можно принимать смеси трав в виде желчегонных чаев, в которые
входит мята. А в аптеке можно купить аллохол, холосас, танацехол, а также
лекарства на основе масел герани и розы - розанол, геранол. Препарат
никодин оказывает не только желчегонное действие, но и очищает
желчевыводящие пути от микробной флоры. Назначается он всего на 6-7
дней, после перерыва курс лечения можно повторить.
Хотя бы раз в неделю, а при простудных заболеваниях и чаще, полезно
очищать желчный пузырь посредством тюбажа. Для этого 0,5 л
минеральной воды, из которой вышел газ, нагревают до 40°С и медленно
выпивают в течение 20-30 минут, лежа с грелкой на правом боку в течение
полутора часов или более. Лучше всего использовать боржоми, нафтусю,
«Славяновскую», «Смирновскую» и кисловодскую минеральные воды.
Благотворно влияют на секрецию желчи и на выработку желудочного
сока и ферментов морковь, кабачки, патиссоны, томаты, цветная капуста,
тыква. Полезны арбузы, а также фрукты и ягоды. Не забывайте о них во
время простуды и гриппа.
Рецепты народной медицины.
Прежде
чем
применять
рецепты
на
себя,
обязательно
проконсультируйтесь с лечащим врачом.
* При болезнях печени, желчного пузыря и желчных путей возьмите 100 г
сухих измельченных плодов шиповника без семян, залейте 1 л сухого
виноградного вина, настаивайте в темном месте один месяц, затем доведите
до кипения, варите на слабом огне 5-7 минут, охладите, процедите. Пейте по
50 г 2-3 раза в день до еды.
* При лямблиозном холецистите смешайте в равных частях по весу сок
красной свеклы, моркови, мед и коньяк. Храните в темном прохладном
месте. Принимайте по 1/2 стакана 3 раза в день за 30 минут до еды.
* При желчнокаменной болезни, дискинезии желчных путей, остром и
хроническом холецистите (как в спокойной форме, так и во время
обострения) возьмите 1,2 кг плодов инжира, 0,5 кг лимонов, 0,5 кг глюкозы,
6 столовых ложек меда. Инжир и лимон (без семян) пропустите через
мясорубку, добавьте глюкозу и мед, размешайте. Принимайте по 4 столовые
ложки до еды.
разместил(а) Зорина Валерия
Заболевания желудочно-кишечного тракта (ЖКТ)
По статистике почти 90 процентов городского населения в той или иной
степени страдают от заболеваний желудочно-кишечного тракта. Только врач
после тщательного обследования может определить, какая именно патология
вызывает те или иные симптомы, которые, кстати, могут быть схожими при
самых различных заболеваниях ЖКТ
Просмотров: 5078Комментарии: 1
Обострение заболеваний ЖКТ после праздников
Оптимальный вариант - не допустить подобных последствий праздничных
застолий, однако, если избежать их не удалось, лучше обратиться к народной
медицине, которая поможет быстро и эффективно устранить симптомы
заболеваний ЖКТ после праздников.
Просмотров: 2426
Дискинезия желчевыводящих путей
Дискинезия
желчевыводящих
путей нарушение деятельности желчного пузыря из-за нарушения моторной
(двигательной) функции самого желчного пузыря и желчных протоков
печени. Как следствие этого заболевания, у человека нарушается процесс
желчеобразования, желчеотделения, происходит застой желчи. Что в свою
очередь приводит к нарушению деятельности желудочно-кишечного тракта.
Дискинезия желчевыводящих путей напрямую связана с нарушением
процесса
всасывания
питательных
веществ
в
кишечнике
и
двенадцатиперстной кишке. В первую очередь не усваиваются
жирорастворимые
витамины.
Чтобы понять, как возникает дискинезия желчных путей, давайте освежим в
памяти
анатомию.
Печень производит желчь и оттуда желчь поступает по желчным протокам в
желчный пузырь. Желчный пузырь выполняет три различные функции:
накопление желчи в межпищеварительный период, абсорбция воды и
электролитов, а также сокращение, с помощью которого желчь порциями
подается
в
двенадцатиперстную
кишку.
Выходу желчи способствует сокращение самих стенок желчного пузыря и
одновременное расслабление сфинктера Одди (Сфинктер Одди-гладкая
мышца- управляет поступлением желчи и сока поджелудочной железы в
двенадцатиперстную кишку и препятствует поступлению кишечного
содержимого в желчные и панкреатические протоки. wikipedia). В фазу
расслабления желчного пузыря сфинктер закрывается и выделение желчи
прекращается.
Различают две основные формы дискинезий желчного пузыря:
Гипертоническая (гиперкинетическая) – тонус желчного пузыря
повышен
Гипотоническая - тонус желчного пузыря понижен
Что вызывает дискинезию желчных путей:
Причин у этого заболевания множество. Остановимся на основных:
дисфункции вегетативной нервной системы (нейроциркуляторная
дистония)
общий невроз и неврозоподобные состояния
эндокринные заболевания щитовидной железы, ожирение, сахарный
диабет
воспалительные процессы органов малого таза
у женщин - применение гормональных контрацептивов
характер питания : избыточное употребление жирной, частый прием
острой, жареной пищи, нерегулярное питание, употребление алкоголя,
недостаточное употребление пищевых волокон, большие промежутки
между приемами пищи
аллергические реакции, в том числе и пищевые
семейная наследственная предрасположенность
дисбактериоз
вирусный гепатит
органические заболевания желчных путей, двенадцатиперстной кишки,
поджелудочной железы
Паразитарные инфекции (лямблиоз и проч.)
Чем опасно заболевание - дискинезия
желчевыводящих путей
Дискинезия желчевыводящих путей может стать заболеванием,
способствующим развитию холецистита. Хронический воспалительный
процесс в желчном пузыре способствует изменению метаболизма желчных
кислот и как следствие - нарушению обменных процессов с ними связанных,
что чаще всего приводит к развитию желчнокаменной болезни.
Как проявляется:
При гипертонической дискинезии желчевыводящих путей характерны
приступообразные, довольно интенсивные боли в животе. Приступы
провоцируются приемом жирной, жареной, богатой приправами пищей или
физической. Иногда боли появляются и усиливаются при беге и быстрой
ходьбе. При пальпации живота отмечаются боли в правом подреберье,
болезненность в точке проекции желчного пузыря. Болевой приступ чаще
кратковременен и легко снимается приемом спазмолитиков и
холеспазмолитиков, применением тепла на область печени.
При гипотонической дискинезии жёлчного пузыря беспокоят тупые, ноющие
боли в животе, иногда "отдающие" в правое плечо, правую лопатку,
длящиеся от нескольких часов до нескольких дней. Могут отмечаться
явления горечи во рту, отрыжка, иногда тошнота и снижение аппетита.
Наблюдается умеренное увеличение печени связанное с застоем желчи.
Со стороны психики у больных дискинезиями преобладают признаки
депрессии, эмоциональной и физической слабости. Человек жалуется на
постоянную усталость, плохое настроение, расстройства сна и аппетита,
нередко у мужчин снижается половое влечение, у женщин возникают
проблемы с менструальным циклом. Иногда приступ желчной колики
сопровождается ощущением остановки сердца или, наоборот, усиленного
сердцебиения, онемения в руках и ногах, чувством страха и проч.
Достоверно выявляет дискинезию желчевыводящих путей ультразвуковое
исследование (УЗИ) брюшной полости, анализ крови. Для уточнения
характера нарушения функции желчевыводящих путей (повышенная или
пониженная сократительная активность) выполняют дуоденальное
зондирование или ультразвуковое исследование с желчегонным завтраком.
Лечение
При дискинезиях желчевыводящих путей назначается диетотерапия,
обязательное ограничение психоэмоциональных перегрузок и стрессовых
воздействий, также важно убрать факторы, вызвавшие заболевание. При
необходимости проводится лечение лямблиоза, гастродуоденальной
патологии, вегетативных дисфункций и проч.
Важно помнить, что первичные дискинезии желчного пузыря относятся к
психосоматическим заболеваниям, поэтому большое значение при этом
заболевании придается психотерапевтическим мероприятиям.
Также необходимо соблюдение диеты длительно, не менее полутора лет.
Переход на общий стол должен быть постепенным.
Занятия спортом, требующие больших физических нагрузок и напряжения,
лучше ограничить. В то же время малоподвижный образ жизни способствует
застою желчи, а, значит, и длительному течению заболевания. Оптимальное
решение – утренняя зарядка и длительные пешие прогулки.
Приемы пищи должны быть регулярными и более частыми (5 раз в день).
В фазе ремиссии (в период течения болезни без обострения), эффективным
методом поддержания здоровья будет прием БАДов, которые должны
обладать следующими свойствами: противовоспалительными,
бактерицидными, спазмолитическими, седативными, холеретическими,
холекинетическими и нормализующими обмен веществ (прежде всего
липидный).
Включив в свой рацион БАДы VISION, такие как - Пакс форте спазмоснимающий эффект,Антиокс - антиоксидантная защита, Урсул противовоспалительная формула, Куперс Нео - поддержка печени и желчных
протоков, ЛС-Баланс - холестериновый баланс, Вы можете быть уверены, что
оказываете неоценимую помощь своему желчному пузырю, печени и всему
организму в целом.
Классификация заболеваний желчевыводящих
путей
Выделяют следующие заболевания желчевыводящих путей.
1. Функциональные - дискинезии (гипермоторная и гипомоторная).
2. Воспалительные - холецистохолангиты (острые и хронические:
калькулезные, акалькулезные).
3. Желчно - каменная болезнь.
4. Пороки развития желчного пузыря и желчных путей.
5. Опухоли.
6. Паразитарные (гельминты, простейшие).
Дискинезия желчевыводящих путей - нарушение поступления желчи в
двенадцатиперстную кишку из-за расстройства моторики мышечного
аппарата желчевыводящих путей, приводящее к появлению болей в правом
подреберье. Различают два основных вида этой патологии:
гипертоническую, при которой тонус сфинктеров желчевыводящих путей
повышен, и гипотоническую, при которой тонус и двигательная активность
желчных путей снижены.
Этиология. Выделяют следующие факторы, приводящие к дискинезии
желчевыводящих путей (ЖП):
1) нейроциркуляторная дисфункция различного генеза;
2) конституционные особенности ребенка с вегетативной дистонией и
малоподвижный образ жизни;
3) пищевая аллергия, атопический диатез;
4) любая хроническая патология желудочно-кишечного тракта;
5) наследственная предрасположенность;
6) хронические очаги инфекции в организме;
7) эндокринные заболевания (ожирение, тиреотоксикоз, сахарный диабет).
Патогенез. Представление о дискинезиях желчного пузыря как чисто
функциональных расстройствах в настоящее время пересматривается. Не
только при гипомоторных, но и при гипермоторных формах дискинезии
имеют место органические изменения на уровне гепатоцита, что является
своего рода первичным фактором, способствующим нарушению
деятельности ЖП. Не исключается роль вегетососудистой дистонии в
развитии дискинезии билиарной системы. Итак, два основных фактора
приводят к расстройству моторики ЖП:
1) нарушение функционального состояния гепатоцита и отсюда - дисхолия
(изменение состава желчи);
2) нарушения неврогенной регуляции мышечной стенки ЖП.
Клиническая картина определяется причиной, приведшей к дискинезии, и
видом ее. У большинства больных имеются симптомы невроза
(повышенная утомляемость, раздражительность, головные боли,
сердцебиение, потливость). Наряду с этим дети жалуются на боли в правом
подреберье, эпигастрии. При гипертонической дискинезии боли
приступообразные, острые, но кратковременные. Чаще они связаны с
эмоциональным или физическим перенапряжением, приемом жирной
пищи. При гипотонической дискинезии боли бывают тупыми, ноющими, с
чувством распирания в правом подреберье. Боли чаще постоянные,
сочетающиеся с тошнотой, снижением аппетита, отрыжкой.
Диагноз. Наиболее важны для диагностики результаты осмотра обнаружение болезненности при пальпации в области желчного пузыря,
что особенно четко выявляется при глубокой пальпации в момент вдоха.
Очень важно тщательно оценить состояние ЦНС и вегетативного ее отдела.
Обязательно также обследовать болевые точки, характерные для солярита,
искать очаги хронической инфекции, яйца глистов и цисты лямблий в стуле
(не менее 5 дней подряд). Необходимым является проведение
дуоденального зондирования, дифференцировке видов дискинезий
помогают результаты УЗИ и контрастной холецистографии.
Острый холецистит:
Острое воспаление желчного пузыря встречается у детей редко. Мальчики
болеют в 2 раза чаще девочек.
Этиология. Микробами-возбудителями являются кишечная палочка,
стафило- и стрептококки, реже анаэробная флора, брюшнотифозная
палочка.
Патогенез. Инфекция проникает в желчный пузырь гематогенным,
лимфогенным или восходящим энтерогенным путем. Важнейшим
предрасполагающим условием для возникновения острого холецистита
является застой желчи в желчном пузыре, что у 60-65 % больных
обусловлено аномалиями развития.
Классификация подразумевает выделение катаральной, флегмонозной и
гангренозной (деструктивной) форм острого холецистита у детей. Острое
катаральное воспаление может завершиться водянкой желчного пузыря, а
флегмонозное - гангреной, эмпиемой.
Клиническая картина. При типичном начале внезапно, в состоянии полного
здоровья у ребенка повышается температура до фебрильной и появляются
схваткообразные боли в правой половине живота, а иногда и по всему
животу. Приступ болей может длиться от нескольких минут до нескольких
часов. Иррадиация болей в спину, правое плечо, ключицу, лопатки и
конечности у детей встречается редко. У половины больных наблюдаются
рвота и тошнота. Боли усиливаются в положении на правом боку. Часто
отчетливо выражены явления интоксикации: кожа бледная, влажная, губы и
слизистые оболочки рта сухие, язык обложен, головная боль, отсутствие
аппетита, задержка стула, тахикардия, а у некоторых больных эпилептиформные припадки, судороги, обмороки, менингеальные
симптомы.
При осмотре живота отмечается некоторое его вздутие, отставание верхних
отделов при дыхании. При пальпации находят ригидность мышц передней
брюшной стенки справа, больше в верхних отделах и в подреберье. Иногда
локализация болезненности может быть не столь типичной. Как правило,
положительные симптомы Менделя, Ортнера, Мерфи, Кера. Нередко
положителен симптом Щеткина - Блюмберга.
При анализе крови у больных с острым холециститом выявляют
лейкоцитоз с нейтрофилезом, увеличенную СОЭ.
Дифференциальная диагностика. По началу заболевания острый
холецистит необходимо дифференцировать от аппендицита,
эпидемическим гепатитом, правосторонней крупозной пневмонией, острым
гастритом, пиелонефритом, абдоминальным формами болезни ШенлейнаГеноха, обострениями хронического холецистита.
Течение острого холецистита у детей, как правило, доброкачественное.
Повышенная температура и болевые приступы держатся несколько дней, а
затем постепенно исчезают. Консервативной терапии вполне достаточно, и
хирургическое вмешательство требуется крайне редко - лишь при
подозрении на гнойный, флегмонозный или гангренозный холециститы,
прорыв стенки желчного пузыря. Относительная доброкачественность
течения острого холецистита у детей связана и с тем, что он в
подавляющем большинстве случаев некалькулезный.
Лечение. В начале болезни назначается постельный режим, голод, обильное
питье (чай с сахаром, минеральную воду, в дальнейшем рекомендуют
назначают стол № 5), покой, антибиотики (ампиокс, цефуроксин,
цефамезин и др.), спазмолитические (атропин, метацин, платифиллин) и
аналгезирующие препараты (баралгин, промедол и др.), инфузионная
терапия, антиферментные препараты (контрикал и др.). Больного
наблюдают совместно педиатр и детский хирург.
Хронический холецистит
Хронический воспалительный процесс в желчном пузыре и
желчевыделительных путях всегда является вторичным, развивающимся на
фоне дисхолии и дискинезии, врожденных аномалий желчных путей.
Этиология. Воспаление стенки желчного пузыря, желчных протоков может
быть как инфекционным, так и неинфекционным. Инфекционный процесс в
желчном пузыре, как правило, бактериальный, реже вирусный. Из бактерий
чаще возбудителями являются представители аутофлоры - кишечная
палочка, стафилококки, энтерококки, протей; реже - тифозная и
паратифозная, дизентерийные палочки.
Неинфекционный воспалительный процесс в желчных путях может быть
вызван забросом желудочного и панкреатических соков за счет
дуоденобилиарного рефлюкса при гипотонической дискинезии, паразитами
(печеночными и кишечными двуустками и др.), аллергическими реакциями
при атопическом диатезе.
Патогенез. Различают калькулезную и некалькулезную формы
хронического холецистита. В детском возрасте преобладают
некалькулезные формы. Предрасполагающими факторами к развитию
холецистита являются аномалии желчевыводящих путей, дисхолии,
дисбактериозы.
Наиболее часто и рано в патологический процесс вовлекаются желудок,
поджелудочная железа, печень, наблюдаются расстройства обмена веществ.
Если морфологические изменения касаются лишь слизистой и процесс
носит лишь катаральный характер, то функция желчного пузыря
длительное время остается сохраненной. При распространении процесса на
всю стенку желчного пузыря происходит ее утолщение, склерозирование,
развивается перихолецистит, спайки, что приводит к нарушению его
функции, способствует образованию слизисто-эпителиальных пробок,
конкрементов.
Клиническая картина. Наиболее частым симптомом холецистита являются
боли в животе. Боли ноющие, давящие, тупые, усиливаются через 20-30
мин после приема холодной, жирной, жареной пищи, острых блюд,
газированных напитков. Боли могут быть и не связаны с приемом пищи, а
возникать после физического переутомления, нервного напряжения или без
видимой причины. Периодически боли принимают приступообразный
характер, тогда бывают колющими, режущими и продолжаются от
получаса до нескольких часов. Локализация болей различна: у 50 %
больных - в правом подреберье, у 30 % - в эпигастрии, а у части больных без определенной локализации.
Наиболее частым, являются жалобы на слабость, быструю утомляемость,
раздражительность, головные боли, потливость, тошноту, горечь во рту,
пониженный аппетит, реже - рвоту, отрыжку, запор или неустойчивый
стул.
При объективном обследовании обращают на себя внимание у
большинства больных умеренное увеличение печени, бледность кожи и
симптомы интоксикации, изменения сердечно-сосудистой системы в виде
тахи- и брадикардии, лабильности пульса, нередко снижения артериального
давления.
Таким образом, для хронического холецистита характерны болевой
синдром, а также диспепсический, воспалительно-интоксикационный,
астеновегетативный, холестатический синдромы. Из объективных
симптомов холецистита у детей чаще всего находят следующие:
резистентность мышц в правом подреберье, симптом Керра, Ортнера,
Мерфи, Лепене.
Функциональные изменения печени при хроническом холецистите
встречаются довольно часто. Могут быть нарушения антитоксической,
белково - синтетической, в том числе протромбинообразовательной
функции печени, пигментного, углеводного и жирового обменов.
Калькулезный холецистит
Этиология и патогенез. Выделяют три ведущих фактора, приводящих к
образованию камней в желчном пузыре:
1) нарушение состава желчи;
2) застой желчи;
3) воспаление.
Клиническая картина. Большинство авторов подчеркивают частую
бессимптомность камненосительства. У детей ЖКБ, как правило, является
осложнением холецистита, которое диагностируют при УЗИ,
рентгенологическом исследовании. У других детей наличие камней
проявляется типичными приступами желчной колики, когда на фоне
полного благополучия внезапно появляются очень сильные и острые боли в
животе, чаще в правом подреберье, с типичной иррадиацией под правую
лопатку, правое плечо, поясницу. Приступ болей длится от нескольких
минут до 2-3 ч и повторяется от 1-2 раз в год до 1-2 раз в месяц. Боли могут
провоцировать как погрешности в диете, так и физическое напряжение.
Приступ может сопровождаться повышением температуры тела,
головными болями, брадикардией, тошнотой, рвотой и коллапсом. Если
камень пройдет в желчный проток и закупорит его, то могут появиться
желтуха и зловонный, обесцвеченный, содержащий избыток жира кал, в
моче - желчные пигменты и кислоты. В отличие от взрослых у детей это
осложнение практически не встречается.
Аномалии желчевыводящих путей
Классификация. Аномалии желчевыводящих путей являются вероятно,
наиболее частым анатомическим дефектом у человека. Аномалии желчного
пузыря и желчных путей классифицируют следующим образом:
1) аномалии положения желчного пузыря;
2) гипоплазия желчного пузыря;
3) агенезия желчного пузыря;
4) добавочный желчный пузырь;
5) деформации желчного пузыря;
6) аномалии желчевыводящих протоков.
Из аномалий положения различают два вида: внутрипеченочный и
подвижный желчный пузырь. Агенезия желчного пузыря встречается у 1 на
1600, а добавочный желчный пузырь - у 1 на 4000 человек. Деформации
желчного пузыря распространены очень широко. Это могут быть
перегородки, стриктуры (перетяжки), загибы, S-образный желчный пузырь.
Клиническая картина. Эти аномалии, как и пороки развития пузырного
протока, врожденная киста общего желчного протока, по своей клинике
чаще напоминают хронический холецистит. При наличии осложнений
(водянка добавочного желчного пузыря или заворота подвижного пузыря)
клинические проявления похожи на острый холецистит или аппендицит. У
больных с обширной кистой общего желчного протока может развиться
желтуха, а справа у края печени прощупывается опухоль.
Диагностика. Врожденные аномалии желчевыводящих путей
диагностируются при холецистографии, которую необходимо делать во
всех случаях длительного течения холецистита, особенно плохо
поддающегося терапии. Ценные данные для диагноза дает УЗИ.
Лечение. Терапия проводится комплексная, направленная на улучшение
оттока желчи, борьбу с очагами инфекции как в желчном пузыре, так и в
других органах. Педиатр с детским хирургом решают вопрос о
целесообразности и сроках оперативного лечения.
Гастроэнтерология: лечение заболеваний желчного пузыря - холецистит,
желчнокаменная болезнь, холангит, полипы желчного пузыря,
дискинезия желчных путей
Желчный пузырь – орган пищеварительной системы, в котором происходит
накопление и повышение концентрации желчи. При сокращении желчного
пузыря после приема пищи, желчь из него поступает через пузырный и
общий протоки в 12-ти перстную кишку, где принимает участие в
пищеварении. Желчный пузырь регулирует и поддерживает на постоянном
уровне давление желчи в желчных протоках, участвует в переваривании и
всасывании жиров, в усвоении витаминов, подавляет рост гнилостной
микрофлоры в кишечнике.
При патологических процессах в желчном пузыре может изменяться размер и
емкость желчного пузыря; нарушаться его концентрационная и
сократительная функция с образованием конкрементов (желчных камней) и
различных новообразований.
Диагностика заболеваний желчного пузыря:
Для диагностики заболеваний желчного пузыря и желчных путей в клинике
«АБИА» Вы можете выполнить:
УЗИ желчного пузыря, желчных путей, печени, поджелудочной железы с
исследованием формы, размеров, емкости и функции этих органов. УЗИ
обладает высокой информативностью при острых и хронических процессах,
связанных с образованием желчных камней, полипов и других
новообразований.
Лабораторная медицинская диагностика и оценка функций пищеварительной
системы
ФГДС на новейшем сверхтонком японском оборудовании 2010 года выпуска
Лечение заболеваний желчного пузыря и желчных
путей:
При своевременном обращении пациента за квалифицированной помощью к
врачу-гастроэнтерологу все заболевания желчного пузыря и желчных путей
успешно лечатся консервативными методами без оперативного
вмешательства. Современные медикаментозные препараты, назначенные
врачом, снимут боль, устранят воспалительный процесс, усилят моторику
желчного пузыря, увеличат секрецию желчи, растворят желчные камни.
Достаточной эффективностью при лечении заболеваний желчного пузыря
обладают физиотерапевтические методы (магнито-лазерная терапия,
электрофорез, дарсонвализация, УВЧ-терапия), витаминотерапия,
фитотерапия, которые можно провести у нас в клинике после
предварительной консультации с врачом-гастроэнтерологом.
При выявлении заболеваний желчного пузыря или при высоком риске их
развития наш врач даст исчерпывающие рекомендации по диетическому
питанию, режиму, рациону, потреблению жидкости, физической нагрузке,
санаторно-курортному лечению. В случае необходимости оперативного
вмешательства мы порекомендуем профильный хирургический стационар в
Санкт-Петербурге. Пациенты с сопутствующими заболеваниями могут
проконсультироваться у смежных специалистов нашей клиники –
эндокринолога, уролога, невролога, кардиолога и др.
Прием, обследование и лечение пациентов в клинике "АБИА"
проводит доктор медицинских наук, профессор, врач-гастроэнтеролог,
эндоскопист, терапевт высшей категории Павлович Игорь Михайлович.
Запись на консультацию по тел. 306-11-11
Кто находится в группе риска?
люди, ведущие малоподвижный образ жизни
нерационально питающиеся люди (редкие приемы пищи или
систематическое переедание, прием острой и жирной пищи)
беременные женщины, женщины в климактерическом периоде
наследственная отягощенность
лица, страдающие ожирением, сахарным диабетом, атеросклерозом,
упорными запорами
лица с хроническими заболеваниями внутренних органов
Дискинезия желчных путей – функциональное нарушение тонуса и
моторики желчного пузыря и желчных путей. Проявляется
приступообразными болями в правом подреберье ноющего или
схваткообразного характера. Боли провоцируются волнениями, нервнопсихическими перегрузками, отрицательными эмоциями. У женщин
обострения заболевания могут быть связаны с менструальным циклом.
Боли могут иррадиировать в правую лопатку, в правое плечо, в область
сердца. Могут сопровождаться резкой потливостью, бледностью, тошнотой,
головной болью, сердцебиением. Боли могут носить тупой, давящий или
распирающий характер и длиться до нескольких недель.
Холецистит – воспаление желчного пузыря, вызванное застоем желчи и
проникновением микробной флоры. Симптомы холецистита: тупые, ноющие
боли в области правого подреберья, постоянные или возникающие через 1-3
часа после приема обильной, жирной или жареной пищи. Боли иррадиируют
вверх, в область правого плеча и шеи или в область правой лопатки. Боли
могут чередоваться с ощущением тяжести или давления в правом
подреберье. Возможно появление горечи и металлического вкуса во рту,
отрыжки, тошноты, метеоризма, чередования запоров и поносов.
Острая, внезапно возникающая боль, усиливающаяся в течении нескольких
часов и сопровождающаяся тошнотой, рвотой и температурой, говорит об
острой форме холецистита и требует срочной госпитализации в стационар.
Желчнокаменная болезнь – заболевание, характеризующееся образованием
камней в желчном пузыре и/или в желчных протоках. В начале приступа
боли интенсивные и разлитые по всему животу или охватывают все правое
подреберье, затем они концентрируются в области желчного пузыря. Боли
иррадиируют вверх и кзади, в правое плечо, в правую лопатку, в область шеи
справа, челюсть, в область сердца. Приступ боли сопровождается тошнотой и
рвотой, задержкой стула и мочеотделения, температурой. Приступ может
длиться от нескольких минут до нескольких дней и проходить
самостоятельно, что связано с продвижением небольшого камня в кишечник
или обратным его проскальзыванием в желчный пузырь или приводить к
развитию осложнений в виде закупорки желчного пузыря.
В межприступном периоде самочувствие больного может оставаться
нормальным, иногда могут отмечаться постоянные тупые боли в области
правого подреберья, отрыжка, горечь во рту.
Холангит – воспаление желчных протоков. Острый холангит проявляется
болями в правом подреберье с иррадиацией в правое плечо и руку, в правую
лопатку. Приступ сопровождается лихорадкой, ознобом, обильным потом,
тошнотой, рвотой, желтухой. Хронический холангит проявляется давлением
или тупой болью в правом подреберье, слабостью, утомляемостью.
Возможна легкая желтушность кожи и слизистых, кожный зуд, повышение
температуры тела.
Полипы желчного пузыря - доброкачественные разрастания на слизистой
оболочке желчного пузыря. Клинических проявлений при полипах
практически не бывает; лишь при новообразованиях больших размеров,
пациенты могут испытывать дискомфорт в правом подреберье, пищевую
непереносимость каких-либо блюд. Полипы желчного пузыря чаще всего
являются случайной находкой при проведении УЗИ. Потенциальная
опасность полипов желчного пузыря заключается в их способности
перерождаться в злокачественные опухоли.
Холестаз, застой желчи — симптомы и лечение
Холестаз – это застой желчи в печени и уменьшение количества ее
поступления в 12-перстную кишку. Данное заболевание может протекать как
в острой, так и в хронической форме. Как правило, оно классифицируется на
2 вида: внутрипеченочный холестаз и внепеченочный.
В первом случае болезнь возникает в результате поражения печени, которое
может быть вызвано вирусными или хроническими заболеваниями. А
внепеченочный холестаз зачастую появляется из-за язвы двенадцатиперстной
кишки или панкреатита, так как эти болезни препятствуют нормальному
оттоку желчи.
Возможные осложнения
Застой желчи может привести к нарушению работы системы пищеварения и
мешать полноценному функционированию обмена веществ. Застой опасен
тем, что если его не начать лечить вовремя, он может спровоцировать
развитие цирроза печени и печеночную недостаточность. Кроме того, застой
желчи в желчном пузыре часто вызывает авитаминоз, так как организму не
хватает витаминов, а также остеопороз, в результате чего кости у больного
становятся более ломкими и хрупкими.
Основные причины заболевания
Рассмотрим основные причины, вызывающие возникновение холестаза:
нарушение функций эндокринной системы;
чрезмерное употребление жирной, острой и тяжелой пищи;
частый прием алкогольных напитков;
холестаз при беременности, вызванный гормональным сбоем;
нарушение функционирования центральной нервной системы;
желчекаменная болезнь;
панкреатит, гастрит и язва желудка;
сильные стрессы, вызывающие негативные последствия;
болезни таза;
недостаточно хорошо работающие мышцы желчного пузыря;
желудочно-кишечные инфекции.
Следует иметь в виду, что от этого заболевания страдают не только взрослые.
Холестаз у детей тоже возникает достаточно часто. Его причиной могут стать
различные инфекционные заболевания, прием лекарственных препаратов или
же неправильный режим питания.
Симптомы застоя желчи
Определить основные симптомы холестаза довольно просто. Как правило,
пациент испытывает тупую боль в области правого подреберья. У него
наблюдается увеличение печени, а также желтоватый цвет кожного покрова
и белков глаз. Кроме того, симптомы застоя желчи проявляется в виде таких
реакций как хроническая усталость, постоянная сонливость, вялость и плохое
самочувствие. У больного наблюдается авитаминоз, ощущение горечи во рту,
постоянная отрыжка, тошнота, рвота и кожный зуд. Достаточно часто
возникает нарушение стула (поносы или запоры).
Пациентам, у которых обнаружены вышеуказанные признаки застоя желчи,
необходимо обратиться к врачу и пройти полную диагностику, для того
чтобы впоследствии не было различных осложнений.
Диагностика заболевания
Для того чтобы проверить, присутствует ли у пациента синдром холестаза,
лечащий врач должен провести полное диагностическое обследование,
основой которого является гастродуоденоскопия. Этот метод позволяет
осуществлять осмотр в желудке при помощи эндоскопа. Если же после этого
способа остаются какие-либо сомнения, то пациенту назначают
рентгеноскопию. Кроме того, больному следует сдать анализы на кровь; на
наличие паразитарных инфекций и пройти УЗИ-диагностику.
Лечение застоя желчи
Лечение холестаза во многом зависит от индивидуальных особенностей
каждого пациента. Если в печени или желчном пузыре наблюдаются
воспалительные процессы, врачи могут назначить антибиотики. Достаточно
часто пациентам предлагаются такие лекарственные препараты как
холеретики и холекинетики, которые способствуют выработке желчи и
сокращают желчный пузырь.
В любом случае, перед тем как принимать желчегонные препараты при
застое желчи, обязательно нужно посоветоваться со своим лечащим врачом,
который сможет порекомендовать наиболее подходящие лекарства и с их
помощью устранить возможные осложнения.
Правильное питание
Помимо медикаментозного лечения, врач непременно формирует меню,
благодаря которому пациент переходит на правильное питание при застое
желчи. Как правило, из рациона больного исключаются консервированные,
острые, жареные и жирные блюда, а также различная выпечка, специи и
мясные бульоны. Диета при холестазе предполагает употребление свежих
фруктов и овощных блюд. Кроме того, каждое утро пациентам следует
выпивать лечебную минеральную воду.
Народные методы лечения
Застой желчи у ребенка или взрослого может лечиться не только
традиционными медицинскими методами, но и народными средствами. Для
этой цели можно использовать отвар зверобоя, который обладает
желчегонным и противовоспалительным действием. Приготовить его можно,
взяв столовую ложку средства и один стакан кипятка. Смесь необходимо
прокипятить на слабом огне, а затем принимать отвар за один час до приема
пищи.
Лечение народными средствами действительно помогает снимать
воспалительные процессы и способствует улучшению оттока желчи. Однако
следует иметь в виду, что прежде чем использовать для избавления от
заболевания целебные травы, нужно проконсультироваться со своим врачом.
А для беременных женщин и детей самолечение и вовсе категорически
запрещено.
Профилактика болезни
Как правило, профилактика застоя желчи предполагает предупреждение
возникновения заболеваний желчных путей и печени, способствующих
развитию холестаза. Кроме того, в качестве профилактических средств
можно применять такие методы, как длительные неспешные прогулки на
свежем воздухе, спортивную ходьбу или легкий бег трусцой по утрам. К
тому же, можно выполнять специальные физические упражнения при застое
желчи, которые предназначены для мышц брюшного пресса. Избавиться от
неприятных симптомов и ощущений можно также при помощи курса
лечебного массажа. Нужно иметь в виду, что лечение застоя желчи и
профилактика этого заболевания предполагают отказ от крепких
алкогольных напитков и переедания, а также соблюдение правильного
режима питания.
Желчь - Исследования желчи
Застой желчи симптомы, лечение народными
средствами, причины возникновения, лечение,
последствия, как вылечить?
Застой желчи.
Однажды мудрец сказал: «Перед истиной нет ни добра, ни зла, есть только
степень знания, степень освобождения, мгновения чистой любви и мира в
сердце человека». Мир внутри себя,- способны ли мы задуматься над этим?
А, задумавшись, сможем ли, прежде всего, самим себе ответить на такие не
сложные вопросы: почему так просто и безвозвратно по крупицам отдаём
своё бесценное здоровье сигаретам, алкоголю, наркотикам. Истина в
человеке, в его способности разумно использовать жизненные ресурсы,
данные природой для счастливой и полноценной жизни на Земле. Как важно
больше знать о себе, так сделаем же это!
Печень — является главной лабораторией организма человека. Она
выполняет большое количество жизненно необходимых функций, одна из
которых - синтез желчи, необходимой для переваривания пищи в тонком
кишечнике. Печёночные клетки имеют желчные ходы, которые, объединяясь,
выбрасывают желчь в желчный пузырь. При приёме пищи каждый раз
желчный пузырь сокращается с выбрасыванием желчи в 12-ти пёрстную
кишку, где, в свою очередь, происходит расщепление жиров и других
питательных веществ. Нарушение нормального сокращения мышц желчных
протоков, желчного пузыря и сфинктера, который открывает выход желчи,
приводит к её застою. Этому способствуют:
• несбалансированное питание (отсутствие режима и качества питания);
• гиподинамия;
• нарушения перистальтики кишечника (появление запоров);
• беременность;
• заболевания, связанные с нарушением обмена веществ (ожирение, сахарный
диабет, атеросклероз);
•механические препятствия для нормального оттока желчи (например,
описторхи);
Застой желчи причины и симптомы.
Застой желчи бывает как в самих желчных протоках печени (холестаз), так и
за её пределами дискинезия. В организме человека движение желчи —
процесс непрерывный, его обеспечивает нормальный тонус желчных
протоков, их правильная нервная и эндокринная регуляция. В силу разных
обстоятельств происходит сбой этих процессов, и возникает дискинезия —
несогласованность, несвоевременность, недостаточность функциональной
(сократительной) способности желчного пузыря и желчевыводящих путей.
Это причины застоя желчи. Дискинезия бывает двух форм: гипо и
гиперкинетическая.
Причины застоя желчи могут быть самые различные: изменения
деятельности ЦНС (неврозы), эндокринные нарушения, слабость мышцы
желчного пузыря, язвенная болезнь желудка, гастрит, панкреатит,
инфекционные заболевания кишечника.
Важную роль в развитии первичной дискинезии играют нарушения в режиме
питания: употребление большого количества острой пищи, жирной, жареной,
алкоголя, недостаток в питании пищевых волокон, большие промежутки
времени между приемами пищи.
При гипокинетической дискинезии (при замедлении) сократительнодвигательной функции желчного пузыря происходит накопление желчи (75–
100 мл считается нормой, увеличение может быть до 150–200 мл). Боль в
правом подреберье не сильная, но длительная, тупая, распирающая.
При повышении интенсивности и частоты сокращений желчного пузыря
(гиперкинетическая дискинезия) тонус его повышен, но сфинктеры
раскрываются недостаточно, и в двенадцатиперстную кишку поступает
меньше желчи. Доминирующим симптомом являются: появление болей в
правом подреберье, чередование поноса и запора.
Симптомы застоя желчи
Симптомы застоя желчи: тошнота, неприятная отрыжка, рвота, боль
постоянного характера в правом подреберье, кожный зуд, горечь с
неприятным запахом изо рта, слабо выраженное пожелтение склер и кожи,
незначительное увеличение печени. При холестазе выражена желтуха,
кожный зуд, появляется моча цвета «пива» и обесцвеченный кал, боль в
правом подреберье.
Застой желчи симптомы и лечение.
Происходит застой желчи что делать? При любых изменениях общего
состояния или появлении боли не следует откладывать визита к врачу.
Прежде чем «лечить», нужно знать, что именно лечить. Здесь самое важное
правило – не навреди!
Как вылечить застой желчи?
Обследование, назначенное врачом пройти необходимо обязательно, чтобы
был установлен правильный диагноз (определена форма дискинезии).
Лекарственная терапия назначается только лечащим врачом в зависимости от
поставленного диагноза. Диетотерапия в процессе лечения дискинезий имеет
особое значение. При всех формах дискинезии назначается дробное питание
(приём пищи 5 – 6 раз в день, чтобы не было переполнения желчного пузыря)
– стол № 5. В лечении застоя желчипо назначению лечащего
врача принимаются средства для стимуляции секреции желчи печеночными
клетками (желчегонные).
При гиперкинетической форме рекомендуется из питания исключить
продукты, которые стимулируют желчеотделение: соленые, острые,
копченые, жареные блюда, а также грибы, пряности, шоколад, хрен, щавель.
При гипокинетической форме в рацион питания включают: овощи, фрукты,
растительное и сливочное масло, сливки, сметану, яйца.
Застой желчи лечение народными средствами.
При использовании народных средств для лечения застоя желчи следует
понимать, что отвары трав могут быть лишь дополнением к основному
медикаментозному лечению, назначенному врачом, чтобы весь процесс
лечения был целенаправленным.
При гиперкинетической форме дискинезии помогут кукурузные рыльца с
мятой и шиповником.
Для стимуляции двигательной активности желчных путей рекомендуется
использовать: женьшеня, экстракт алоэ, календулы, элеуторококка,
растительные желчегонные сборы (тысячелистник, цветы бессмертника,
плоды корианда, листья мяты). Усилением образования желчи и улучшением
оттока её по желчным путям обладает бессмертник.
Слепое зондирование (тюбаж) – промывание желчных путей в домашних
условиях: порошок магнезии – 1 десертная или столовая ложка
(индивидуально) разводят в стакане горячей воды с вечера. Утром раствор
выпивают, укладываются на правый бок на горячую грелку (область печени)
на полтора часа. Это положение и тепло от грелки способствуют выведению
желчи (профилактика застоя).
Застой желчи последствия.
Застой желчи в последствие чреват осложнениями: во – первых, происходит
нарушение процесса пищеварения; во – вторых, процессы, происходящие в
застоявшейся желчи провоцируют образование камней; в - третьих, при
попадании бактериальной флоры возникают очаги воспаления: холангит
(воспаление желчных протоков); острый холецистит (воспаление желчного
пузыря). Застой желчи в последствие может привести к хроническому
холециститу. Дело в том, что не вылеченный холецистит грозит очень
опасными осложнениями: воспалением поджелудочной железы и даже
перфорацией (нарушение целостности стенки желчного пузыря).
Помните, что здоровый образ жизни, совсем не пустые слова, - это
единственный правильный путь для сохранения своего здоровья!
Заболевания желчного пузыря и
желчевыводящих путей - симптомы, причины,
лечение, препараты, у детей
Данные заболевания характеризуются рядом синдромов,
типичным из которых является желчно-печеночная колика
наиболее
Желчно-печеночная колика - это приступообразные интенсивные боли в
правом подреберье, возникающие при заболеваниях желчевыводящих
путей, желчно-каменной болезни, холецистите, стенозах большого
дуоденального соска, стриктурах желчных протоков, скоплениях
гельминтов, сифопопатиях, а также дискипезиях желчных путей, связанны
с повышением давления в желчном пузыре и желчных протоках.
Боль как правило, начинается внезапно, локализуясь в правом подреберье
и эпигастрии, редко - в левом подреберье, иррадиируя в спину справа,
правое падплечье и правую руку.
Во время болевого приступа определяются местная болезненность в
правом подреберье и положительные желчно-пузырные симптомы Кора и
Мерфи, а также зоны гиперестезии Захарьина-Геда у правой реберной дуги
и справа от 9-и грудных позвонков. Иногда удается прощупать желчный
пузырь - симптом Курвуазье. Наблюдаются симптомы раздражения
брюшины.
Присоединение
инфекции
проявляется
повышением
температуры тела и нешрофильным лейкоцитозом; иногда отмечается
кратковременное повышение температуры тела вследствие нарушения
терморегуляции. Продолжительность желчной колики от нескольких
минут до многих часов с волнообразным усилением и затиханием болей.
При лечение желчной колики относительно легкой степени обычно
достаточно применения спазмолитиков. В случаях тяжелой колики и при
отсутствии эффекта от спазмолитиков применяют 1 % раствор морфина (1
мл) в сочетании с атропином. Хороший результат наблюдается от
иовокаииовых блокад. При присоединении инфекции желчных путей
показана антибактериальная терапия.
Дискинезии желчевыводящих путей у детей
Популярно о важном
Отдых и оздоровление
Отдых и лечение в Израиле
Грипп и простуда
Простатит
Остеоартроз
Остеохондроз позвоночника
Боль в спине
Геморрой
Запор
Глаукома
Здоровье Ваших ног
Вакцинация
Аллергия
Дискинезии желчевыводящих путей у детей - нарушения моторики
жёлчного пузыря и сфинктерного аппарата билиарной системы, клинически
проявляющиеся болевым синдромом, комплекс функциональных расстройств
продолжительностью свыше 3 мес, сопровождающихся болью в животе,
локализующейся в правом подреберье. Это наиболее распространённая и
ранняя патология билиарной системы у детей.
Код по МКБ-10
Эпидемиология
Скрининг
Классификация
Причины дискинезии желчевыводящих путей у детей
Симптомы дискинезий желчевыводящих путей у детей
Диагностика дискинезий желчевыводящих путей
Лечение дискинезий желчевыводящих путей у детей
Сфинктерный аппарат жёлчных путей включает:
сфинктер Люткенса, расположенный в месте впадения пузырного протока в
шейку жёлчного пузыря;
сфинктер Мирицци, расположенный в месте слияния пузырного и общего
жёлчного протоков;
сфинктер Одни, расположенный на конце общего жёлчного протока в месте
его впадения в двенадцатиперстную кишку.
Синонимы: Дисфункциональные расстройства желчевыводящей системы,
гипертоническая дискинезия сфинктера Одди, спазм сфинктера Одди.
Код по МКБ-10
К82.0. Дисфункциональные расстройства желчевыводящей системы.
Эпидемиология
Статистических данных, основанных на принципах доказательной медицины,
до настоящего времени не собрано. Приведённые в отечественной
литературе показатели встречаемости дисфункции желчевыводящей системы
у детей основаны на учёте клинических дисфункций, служащих причиной
частых визитов к врачу-педиатру и занимающих 2-е место среди болезней
ЖКТ. Частота возникновения гипомоторных дискинезии жёлчного пузыря у
детей варьирует от 40 до 99%.
Скрининг
УЗИ жёлчного пузыря с исследованием сократительной функции позволяет
установить тип дисфункции. Состояние сфинктера Одди определяют при
гепатобилисцинтиграфии.
Классификация
Римские критерии III (2006) в разделе «Функциональные расстройства
жёлчного пузыря и сфинктера Одди» включают следующие рубрики.
Е - функциональные расстройства жёлчного пузыря и сфинктера Одди.
Е1 - функциональное расстройство жёлчного пузыря.
Е2 - функциональное билиарное расстройство сфинктера Одди.
ЕЗ - функциональное панкреатическое расстройство сфинктера Одди.
По сравнению с Римскими критериями II изменения связаны со строгим
ограничением числа лишних инвазивных процедур и хирургических
вмешательств у пациентов с болями в верхней части живота. Билиарные и
панкреатические боли следует определять по локализации, тяжести, времени
начала, длительности и связи с типичными симптомами ГЭРБ,
функциональной диспепсии и синдрома раздраженного кишечника.
Причины дискинезии желчевыводящих путей у детей
Нарушения функционирования жёлчного пузыря нередко возникают на фоне
общего невроза, диэнцефального вегетативного криза, вирусного гепатита,
других инфекций и интоксикаций. Предполагают, что различные аномалии
развития желчевыводящих путей служат одним из основных факторов
дисфункций билиарного тракта.
В качестве важной причины дисфункции сфинктера Одди многие авторы
рассматривают холецистэктомию. Удаление жёлчного пузыря приводит к
нарушению депонирования жёлчи и регуляции моторики сфинктера Одди.
Свободное, постоянное выделение жёлчи в двенадцатиперстную кишку
провоцирует развитие дуоденита, повышение частоты дуоденогастральных
рефлюксов, стимулирует моторику ЖКТ. Дискинезии двенадцатиперстной
кишки, особенно по гипертоническому типу, часто вызывают спастическое
сокращение сфинктера Одди, препятствующее нормальному оттоку жёлчи.
Желчевыводящие пути часто вовлечены в патологический процесс при
первичных поражениях фатерова соска и сфинктера Одди (например, при
стенозе большого дуоденального сосочка). Стенозирующий дуоденальный
папиллит может сформироваться вторично на фоне острого или
обострившегося
хронического
панкреатита,
язвенной
болезни
двенадцатиперстной кишки и других заболеваний.
Провоцирующими факторами дискинезии желчевыводящих путей
считают:
пищевые погрешности (особенно злоупотребление жареной и жирной
пищей);
кишечные паразитозы (особенно лямблиоз);
ряд инфекций (острый гепатит, сальмонеллез, дизентерия);
пищевую аллергию;
дуоденит, язвенную болезнь, болезни печени, кишечника, дисбактериоз;
неадекватный уровень физических и психоэмоциональных нагрузок.
Патогенез дискинезии желчевыводящих путей у детей
Двигательная активность жёлчного пузыря, сфинктера Одди и других
отделов ЖКТ взаимосвязана. Благодаря координации сократительной
активности жёлчного пузыря, мигрирующего моторного комплекса и
сфинктера Одди происходит наполнение жёлчного пузыря в промежутке
между приёмами пищи. В регуляции сократительной активности сфинктера
Одди принимают участие:
висцеро-висцеральные рефлексы, вызываемые растяжением полых органов в
процессе пищеварения и под воздействием компонентов пищи;
гуморальные факторы (холецистокинин, гастрин. секретин);
нейромедиаторы вазоинтестинальный полипептид и оксид азота,
вызывающие расслабление гладких мышечных клеток желчевыводящих
путей, а также ацетилхолин и тахикинины, способствующие сокращению
гладких мышечных клеток;
у-аминомасляная кислота и соматостатин стимулируют, а опиоидные
пептиды подавляют выделение релаксирующих медиаторов;
эндогенные опиаты при связывании с опиоидными рецепторами миоцитов
стимулируют двигательную активность, а при связывании с к-рецепторами снижают её.
Градиент давления между системой протоков и двенадцатиперстной кишкой
регулирует сфинктер Одди. Эпизоды повышения тонуса («запирающая
активность») сфинктера Одди сопровождаются пассивным расширением
жёлчного пузыря, заметного повышения давления в жёлчных путях при этом
не происходит. Однако жёлчный пузырь способен играть роль буферного
резервуара только в случаях сохранения его сократительной функции.
Нарушение координации в работе сфинктера Одди и жёлчного пузыря
приводит к повышению давления в желчевыводящей системе и
формированию болевого синдрома различной интенсивности. Спазм
сфинктера Одди в сочетании с повышением тонуса жёлчного пузыря
приводит к резкому увеличению давления в протоковой системе, развитию
острой боли в животе. Спазм сфинктера Одди в сочетании с атонией
жёлчного пузыря способствует медленному нарастанию давления,
сопровождающемуся тупой ноющей болью в животе. Недостаточность
сфинктера Одди и гипотония жёлчного пузыря приводят к самоистечению
жёлчи в двенадцатиперстную кишку с возникновением сфинктерита и т.д.
Вариантов дискоординации работы жёлчного пузыря и сфинктера Одди
множество, патогенез этих нарушений сложен и недостаточно изучен.
Что приводит к дискинезии желчевыводящих путей?
Симптомы дискинезий желчевыводящих путей у детей
К группе общих симптомов дискинезий желчевыводящих путей относят
утомляемость, раздражительность, снижение работоспособности у
школьников, плаксивость у дошкольников. У некоторых детей возникает
двигательная расторможённость, у других - гиподинамия, возможны
потливость, сердцебиение и другие симптомы. Установлена связь ухудшения
самочувствия с психосоциальными факторами. Существенно влияют на
состояние больных особенности характера, детям из данной группы
свойственны добросовестность, пунктуальность, обязательность, ранимость,
подозрительность, высокие требования к личной гигиене, самообвинение и
замкнутость.
При дисфункциях желчевыводящей системы, обусловленных заболеваниями
ЖКТ, ребёнка беспокоят чувство тяжести в эпигастральной области,
тошнота, рвота, отрыжка, горечь во рту. изменение частоты стула и другие
нарушения, возникновение которых связано с несвоевременным выделением
жёлчи в двенадцатиперстную кишку, нарушением переваривания жиров,
дуоденогастральным и гастроэзофагеальным рефлюксами и др.
Функциональные нарушения билиарного тракта у детей тесно взаимосвязаны
с вегетативными дисфункциями, вследствие чего манифестируют в
дошкольном возрасте, прогрессируют в ранний школьный период, а в
возрасте старше 10 лет могут быть зарегистрированы в качестве заболевания.
Наиболее устойчивый признак дисфунции билиарного тракта - боли в
животе,
разнообразные
по
возникновению,
продолжительности,
периодичности, локализации, интенсивности.
При гиперфункции жёлчного пузыря (гиперкинетическая форма) возникают
боли приступообразного характера, колющие, режущие, сжимающие,
сопровождающиеся тошнотой, отрыжкой, рвотой. В промежутке между
приступами дети жалоб не предъявляют.
При гипофункции жёлчного пузыря (гипотоническая форма) боли
приобретают постоянный давящий характер, периодически усиливаются.
Характерно чувство распирания или тяжести в правом подреберье.
Возможны пузырные симптомы Кера, Ортнера, Боаса и др. Дети жалуются на
горечь во рту, тошноту, иногда возникает рвота.
Гиперфункция сфинктера Одди может приводить к возникновению острой
боли в правом подреберье, напоминающей по интенсивности приступ
жёлчной колики, сопровождающейся тошнотой и рвотой, возможна
желтушность склер и кожных покровов.
При недостаточности сфинктера Одди ребёнка беспокоят ранние боли
после приёма жирной пищи, сочетающиеся с тошнотой и рвотой, возможны
отрыжка и изжога.
Ни один из описанных симптомов не патогномоничен для
дисфункциональных нарушений билиарного тракта, в связи с чем постановка
клинического диагноза для врача амбулаторной практики крайне сложна.
Симптомы дискинезий желчевыводящих путей
Диагностика дискинезий желчевыводящих путей
При сборе анамнеза уточняют характер, частоту и локализацию болей. При
объективном исследовании оценивают цвет кожных покровов, размеры
печени, цвет стула и мочи. Крайне редко возможно обнаружение точечных
симптомов (Ортнера, Кера и др.).
Лабораторные исследования
По результатам биохимического анализа сыворотки крови может быть
повышена активность ферментов - маркёров холестаза (щелочная фосфатаза,
у-глутамилтранспептидаза).
Инструментальные исследования
Манометрию сфинктера Одди с раздельным канюлированием жёлчного и
панкреатического сегментов, считающуюся «золотым стандартом»
диагностики дисфункций билиарного тракта, не применяют у детей из-за
инвазивности, травматичности и возможности развития осложнений.
Диаметр жёлчного протока может быть измерен при УЗИ. Увеличение
диаметра общего жёлчного протока после жирной пищи или введения
холецистокинина отражает нарушение оттока жёлчи, что может
свидетельствовать о наличии дисфункции билиарного тракта.
Наиболее приемлемой для практического использования у детей считают
гепатобилиарную сцинтиграфию, при необходимости дополняемую
фармакологическими тестами (неостигмин морфиновый, введение
релаксанта нитроглицерина).
Сканирование
начинают
после
введения
внутрь
препаратов
имидодиацетиловой кислоты, меченной технецием (Тс). Через 1 ч
максимальную активность лекарственного средства фиксируют в жёлчных
протоках, жёлчном пузыре и двенадцатиперстной кишке, а минимальную - в
печени. Доказана тесная корреляция между результатами холесцинтиграфии
и манометрического исследования сфинктера Одди.
Яндекс.Директ
Дифференциальная диагностика
Функциональные нарушения желчевыводящей системы дифференцируют с
острым животом, приступом жёлчной колики, острым панкреатитом и
холециститом. Гипотонические состояния и недостаточность сфинктера
Одди могут быть схожи с хроническими заболеваниями желудка,
двенадцатиперстной кишки, хроническим панкреатитом.
Острый холецистит (острый холецистохолангит) - острое воспаление
желчного пузыря. Встречается у детей редко, у мальчиков в 2 раза чаще, чем
у девочек. Важнейшим предрасполагающим условием является застой желчи
в желчном пузыре, например при аномалиях развития.
Характерны:
внезапное повышение температуры тела до фебрильной;
схваткообразные боли в правой половине, а иногда и по всему животу.
Приступ болей может длиться от нескольких минут до нескольких часов.
Боли усиливаются в положении на правом боку;
тошнота и рвота;
явления интоксикации: кожа бледная, влажная, губы и слизистые оболочки
рта сухие, язык обложен, головная боль, отсутствие аппетита, задержка
стула, тахикардия;
возможно (в 50% случаев) появление желтухи.
При осмотре живота отмечают некоторое его вздутие, отставание верхних
отделов при дыхании. При пальпации находят ригидность мышц передней
брюшной стенки справа, больше в верхних отделах и в подреберье. Как
правило, положительны симптомы Менделя, Ортнера, Мерфи. Нередко
положителен симптом Щеткина-Блюмберга. При анализе крови у больных
выявляют лейкоцитоз с нейтрофилезом, увеличенную СОЭ .
Течение острого холецистита у детей, как правило, доброкачественное, но в
большинстве случаев острый холецистит является началом хронического
холецистита.
Хронический холецистит - рецидивирующее воспалительное заболевание
желчного пузыря. Нередко хронический холецистит формируется после
перенесенного
гепатита,
часто
сопровождает
холелитиаз
и
дуоденобилиарный рефлюкс. Предрасполагающими факторами к развитию
холецистита являются аномалии желчевыводящих путей, дисхолии,
дисбактериозы. У детей встречается редко.
В отличие от дискинезии для клинических проявлений холецистита
характерны стереотипность, наличие периодов обострений с выраженной
интоксикацией, возможным субфебрилитетом.
Для хронического холецистита у детей характерны:
правоподреберный болевой синдром,
диспепсический, воспалительно-интоксикационный, астеновегетативный,
холестатический синдромы.
Дифференциально-диагностические
критерии
заболеваний
желчевыводящих путей у детей
Критерий
Хронический
Желчнокаменная
холецистохолангит болезнь
Анамнез
Семейная
предрасположенность
Сезонность
обострения
Длительность
заболевания
Слабость, вялость,
признаки
интоксикации,
полигиповитаминоз
Характерна
Осенне-весенний
период 1,5-2 года
Предшествующие
заболевания билиарной
системы
Характерна
Не характерна
Длительна
(неопределенна)
Характерны
Болевой синдром:
Постоянные боли
Через 1,5-2 ч после
Связь
с приема
пищи,
погрешностями
в особенно жирной и
диете
жареной
Приступообразная
Характерна
при
боль
обострении
Болезненность
в Характерна
правом подреберье
В правое плечо и
Иррадиация
лопатку
Не характерны
Сразу
после
приема
пищи
Характерна
колика
Характерна при колике
То же
УЗИ
Утолщение,
гиперэхоген-ность
Подвижное гиперэхогенное образование в пузыре
стенки
пузыря, с эхотенью
неоднородность
содержимого
Из объективных симптомов холецистита у детей чаще всего находят
следующие: резистентность мышц в правом подреберье, симптом Ортнера,
симптом Мерфи, симптом Менделя, болезненность при пальпации в
треугольнике Шоффара.
При лабораторных исследованиях при холецистите могут быть повышены
показатели активности воспалительного процесса (гипергаммаглобулинемия,
гиперфибриногенемия, повышение СОЭ, лейкоцитопения).
При ультразвуковом исследовании аргументами в пользу холецистита
являются обнаружение утолщенной (более 1,5 мм), слоистой, гиперэхогенной
стенки желчного пузыря, а также неоднородность желчи.
При тепловидении выявляют гипертермию в области проекции желчного
пузыря.
Диагностически значимо изменение состава желги:
снижение арахидоновой и олеиновой кислот, повышение пентадекановой и
медистовой жирных кислот;
увеличение концентрации иммуноглобулинов G и А, R-белков, Среактивного протеина;
повышение ферментов (5-нуклеотидазы и щелочной фосфатазы);
снижение лизоцима.
Возможно повышение в крови трансаминаз, билирубина и беталипопротеидов.
Желчнокаменная болезнь - дистрофически-дисметаболическое заболевание,
характеризующееся образованием камней в желтом пузыре или в желтых
протоках.
Причиной у детей могут быть:
заболевания, протекающие с усиленным гемолизом;
семейные гиперхолестеринемии;
гепатит и воспалительные поражения билиарной системы;
факторы, ведущие к развитию холестаза (например, муковисцидоз);
сахарный диабет.
В патогенезе имеют значение застой желчи, дисхолия, воспаление.
В большинстве случаев холелитиаз у детей имеет латентное течение.
Клиническая картина проявляется либо симптомами холецистита, либо
симптомами обструкции желчевыводящих путей - желчными коликами.
Осложнения (водянка, эмпиема или гангрена желчного пузыря) у детей
встречаются редко.
При
диагностике
ведущую
роль
играют сонография,
рентгенохолецистография, компьютерная томография. Для уточнения
состава конкрементов целесообразно исследование состава желчи.
Диагностика дискинезий желчевыводящих путей
Лечение дискинезий желчевыводящих путей у детей
1.
2.
3.
1.
2.
3.
Лечение больных с заболеваниями желчевыделительной системы должно
быть комплексным, поэтапным и максимально индивидуальным.
Лечебную тактику определяют:
характер дискинетических расстройств;
состояние холедохопанкреатодуоденальной зоны;
выраженность вегетативных реакций.
Методы лечения дискинезии желчевыводящих путей у детей
Режим.
Диетотерапия (стол № 5).
Медикаментозная терапия:
холеретики;
холекинетики;
холеспазмолитики; фитотерапия;
лечение минеральными водами; физиотерапия;
санаторно-курортное лечение.
Как лечатся дискинезии желчевыводящих путей?
Диетотерапия
Показано многократное питание в течение дня (5-6 раз), исключение
жареных блюд, шоколада, какао, кофе, крепких бульонов, копчёностей,
газированных напитков. При гипертонической форме дискинезии
рекомендовано дробное питание с ограничением продуктов, вызывающих
сокращение пузыря, - жирного мяса, рыбы, птицы, изделий из жирного теста,
бульонов, чеснока, лука, маринадов, копчёностей, гороха, бобов. При
гипотонической форме дискинезии в диету необходимо включать фрукты,
овощи, растительное и сливочное масло, сметану, сливки, яйца.
Медикаментозная терапия
1.
2.
1.
2.
3.
4.
Одно из ведущих мест в комплексной терапии больных дискинезией
желчевыводящих путей уделяют назначению желчегонных средств. Все
желчегонные препараты классифицируют следующим образом.
Лекарственные средства, стимулирующие жёлчеобразовательную функцию
печени (холеретики).
Препараты, увеличивающие образование жёлчи и стимулирующие
образование жёлчных кислот,
истинные холеретики;
препараты, содержащие жёлчные кислоты (дехолин, хологон, аллохол и др.);
синтетические препараты (никодин, осалмид, цикловалон);
препараты растительного происхождения, содержащие бессмертник
песчаный, мяту, зверобой, куркуму и др. (фламин, холагол, холафлукс,
холагогум).
Препараты, увеличивающие секрецию жёлчи преимущественно за счёт
водного компонента (гидрохолеретики), - минеральные воды, кукурузные
рыльца, препараты валерианы и др.
Лекарственные препараты, влияющие на желчевыделительную
функцию печени.
Препараты, вызывающие повышение тонуса жёлчного пузыря и
снижение тонуса жёлчных путей (холекинетики), - холецистокинин, сульфат
магния, ксилит, растительные препараты из барбариса, куркумы (в том числе
холагогум).
Препараты, вызывающие расслабление жёлчных путей (холе
спазмолитики), - папаверин, атропин, экстракт белладонны и мяты.
Желчегонную терапию необходимо проводить длительно, прерывистыми
курсами, систематически чередуя желчегонные средства, что предотвращает
дистрофию гепатоцитов и привыкание организма к лекарственным
препаратам.
При выборе препарата необходимо учитывать:
тип дискинезии;
исходный тонус жёлчного пузыря и сфинктерного аппарата. Коррекцию
моторики желчевыводящих путей начинают с поиска причины и её
устранения, проводят лечение основного заболевания и нормализацию
вегетативного статуса.
При повышенной моторике используют спазмолитики, седативные
препараты, фитотерапию, физиотерапию.
При пониженной моторике проводят тюбажи, применяют тонизирующие
средства, используют холекинетики.
Тюбажи
с
различными
стимуляторами
высокоэффективное
холекинетическое средство. Часто применяют тюбаж с минеральной водой:
100-150 мл тёплой минеральной воды без газов больной выпивает натощак,
после чего ложится на правый бок, под который подкладывают тёплую
грелку, на 45 мин. В минеральную воду можно добавлять дополнительные
компоненты (сорбитол, сульфат магния, соль Барбара). Курс состоит из 10
процедур (1 раз в 3 дня).
Многие растения обладают холеретическим и холекинетическим эффектом:
аир болотный, артишок, барбарис, бессмертник песчаный, листья и почки
берёзы бородавчатой, рыльца кукурузы, корень лопуха, полынь горькая,
редька посевная, рябина обыкновенная, хмель, брусника, душица
обыкновенная, календула лекарственная, одуванчик лекарственный, корень
ревеня. Лекарственное начало артишока включено в препарат хофитол,
выпускаемый в форме таблеток и раствора, применяемый 3 раза в день перед
едой. Незаменим в лечении заболеваний жёлчного пузыря и
желчевыводящих путей гимекромон. Препарат оказывает спазмолитическое,
желчегонное действие, предотвращает развитие желчнокаменной болезни
путём влияния на циркуляцию жёлчи. Используют 3 раза в день за 30 мин до
приёма пищи в дозе 100 мг для детей до 10 лет и 200 мг 3 раза в день после
10 лет.
Холеспазмолитики - важный компонент лечения. Особое место занимает
мебеверин (дюспаталин). Препарат обладает двойным механизмом действия,
что
препятствует
развитию
гипотонии
побочного
эффекта
спазмолитической терапии. Мебеверин блокирует Nа+-каналы, препятствуя
деполяризации мышечной клетки и развитию спазма, нарушая при этом
передачу импульса от холинергических рецепторов. С другой стороны, он
блокирует наполнение Са2+-депо, истощая их и ограничивая выход ионов
калия из клетки, что препятствует развитию гипотонии. Препарат обладает
модулирующим действием на сфинктеры органов пищеварения.
Холеспазмолитическим эффектом обладают и некоторые лекарственные
растения: арника горная, валериана лекарственная, девясил высокий,
зверобой, мята перечная, сушеница, шалфей лекарственный. К препаратам
растительного происхождения относят: фламин (применяют, в зависимости
от возраста, 1/4- 1 таблетку 3 раза в день), холагогум (1 капсула 2 раза в
сутки), холагол (1-5 капель, в зависимости от возраста, на сахаре 3 раза в
день перед едой), холосас (1 чайная ложка 2-3 раза в день, запивая горячей
водой).
К комбинированным холеретикам относят: аллохол (1-2 таблетки 3 раза в
день; препарат содержит сухую жёлчь животных, сухой экстракт чеснока,
активированный уголь), дигестал (1-2 драже 3 раза в день во время еды;
содержит панкреатин, экстракт жёлчи, гемицеллюлазу), фестал (1/2- 1 -2
таблетки, в зависимости от возраста, после еды 3 раза в день; содержит
ферменты поджелудочной железы, компоненты жёлчи), холензим (1 таблетка
3 раза в день; содержит жёлчь, высушенную поджелудочную железу,
высушенную слизистую оболочку тонких кишок убойного скота).
Чай Холафлукс способствует образованию и оттоку жёлчи, оказывает
спазмолитическое действие. Состав чая: листья шпината, плоды чертополоха,
трава чистотела, трава тысячелистника, корень солодки, корневище ревеня,
корень одуванчика, масло и корневище куркумы, вытяжка алоэ.
Нейротропные средства назначают с учётом характера дискинезии и
вегетативной дисфункции. Тонизирующие средства - кофеин, женьшень;
седативные - бромиды, настойка валерианы, настойка пустырника. Выбор
препарата необходимо обсудить с неврологом.
При гипертензии желчевыводящих путей применяют гепатопротекторы,
обеспечивающие защиту клеток печени и протоков от повреждающего
действия жёлчи. Используют препараты химического происхождения
(урсодезоксихолевая кислота, метионин, эссенциальные фосфолипиды),
растительного происхождения (расторопша, куркума, артишок, семена
тыквы), а также гепабене и тыквеол (по 1 чайной ложке 3 раза в день за 30
мин до еды).
Классификация заболеваний желчевыводящих путей
Выделяют следующие заболевания желчевыводящих путей.
1. Функциональные - дискинезии (гипермоторная и гипомоторная).
2. Воспалительные - холецистохолангиты (острые и хронические: калькулезные, акал
3. Желчно - каменная болезнь.
4. Пороки развития желчного пузыря и желчных путей.
5. Опухоли.
6. Паразитарные (гельминты, простейшие).
Дискинезия желчевыводящих путей - нарушение поступления желчи в двенадцати
моторики мышечного аппарата желчевыводящих путей, приводящее к появлению бо
два основных вида этой патологии: гипертоническую, при которой тонус сфинктеров
гипотоническую, при которой тонус и двигательная активность желчных путей сниж
Этиология. Выделяют следующие факторы, приводящие к дискинезии желчевыводящ
1) нейроциркуляторная дисфункция различного генеза;
2) конституционные особенности ребенка с вегетативной дистонией и малоподвижны
3) пищевая аллергия, атопический диатез;
4) любая хроническая патология желудочно-кишечного тракта;
5) наследственная предрасположенность;
6) хронические очаги инфекции в организме;
7) эндокринные заболевания (ожирение, тиреотоксикоз, сахарный диабет).
Патогенез. Представление о дискинезиях желчного пузыря как чисто функциональны
пересматривается. Не только при гипомоторных, но и при гипермоторных формах ди
изменения на уровне гепатоцита, что является своего рода первичным фактором, спо
деятельности ЖП. Не исключается роль вегетососудистой дистонии в развитии диски
основных фактора приводят к расстройству моторики ЖП:
1) нарушение функционального состояния гепатоцита и отсюда - дисхолия (изменени
2) нарушения неврогенной регуляции мышечной стенки ЖП.
Клиническая картина определяется причиной, приведшей к дискинезии, и видом ее. У
симптомы невроза (повышенная утомляемость, раздражительность, головные боли, с
этим дети жалуются на боли в правом подреберье, эпигастрии. При гипертонической
приступообразные, острые, но кратковременные. Чаще они связаны с эмоциональным
приемом жирной пищи. При гипотонической дискинезии боли бывают тупыми, ноющ
правом подреберье. Боли чаще постоянные, сочетающиеся с тошнотой, снижением ап
Диагноз. Наиболее важны для диагностики результаты осмотра - обнаружение болезн
желчного пузыря, что особенно четко выявляется при глубокой пальпации в момент
оценить состояние ЦНС и вегетативного ее отдела. Обязательно также обследовать б
солярита, искать очаги хронической инфекции, яйца глистов и цисты лямблий в стул
Необходимым является проведение дуоденального зондирования, дифференцировке
результаты УЗИ и контрастной холецистографии.
Острый холецистит:
Острое воспаление желчного пузыря встречается у детей редко. Мальчики болеют в 2
Этиология. Микробами-возбудителями являются кишечная палочка, стафило- и стре
брюшнотифозная палочка.
Патогенез. Инфекция проникает в желчный пузырь гематогенным, лимфогенным или
Важнейшим предрасполагающим условием для возникновения острого холецистита
пузыре, что у 60-65 % больных обусловлено аномалиями развития.
Классификация подразумевает выделение катаральной, флегмонозной и гангренозно
холецистита у детей. Острое катаральное воспаление может завершиться водянкой ж
гангреной, эмпиемой.
Клиническая картина. При типичном начале внезапно, в состоянии полного здоровья
до фебрильной и появляются схваткообразные боли в правой половине живота, а ино
болей может длиться от нескольких минут до нескольких часов. Иррадиация болей в
лопатки и конечности у детей встречается редко. У половины больных наблюдаются
в положении на правом боку. Часто отчетливо выражены явления интоксикации: кож
слизистые оболочки рта сухие, язык обложен, головная боль, отсутствие аппетита, за
некоторых больных - эпилептиформные припадки, судороги, обмороки, менингеальн
При осмотре живота отмечается некоторое его вздутие, отставание верхних отделов п
находят ригидность мышц передней брюшной стенки справа, больше в верхних отде
локализация болезненности может быть не столь типичной. Как правило, положитель
Мерфи, Кера. Нередко положителен симптом Щеткина - Блюмберга.
При анализе крови у больных с острым холециститом выявляют лейкоцитоз с нейтро
Дифференциальная диагностика. По началу заболевания острый холецистит необход
аппендицита, эпидемическим гепатитом, правосторонней крупозной пневмонией, ост
абдоминальным формами болезни Шенлейна-Геноха, обострениями хронического хо
Течение острого холецистита у детей, как правило, доброкачественное. Повышенная
держатся несколько дней, а затем постепенно исчезают. Консервативной терапии впо
вмешательство требуется крайне редко - лишь при подозрении на гнойный, флегмоно
холециститы, прорыв стенки желчного пузыря. Относительная доброкачественность
связана и с тем, что он в подавляющем большинстве случаев некалькулезный.
Лечение. В начале болезни назначается постельный режим, голод, обильное питье (ч
дальнейшем рекомендуют назначают стол № 5), покой, антибиотики (ампиокс, цефур
спазмолитические (атропин, метацин, платифиллин) и аналгезирующие препараты (б
инфузионная терапия, антиферментные препараты (контрикал и др.). Больного наблю
хирург.
Хронический холецистит
Хронический воспалительный процесс в желчном пузыре и желчевыделительных пут
развивающимся на фоне дисхолии и дискинезии, врожденных аномалий желчных пут
Этиология. Воспаление стенки желчного пузыря, желчных протоков может быть как
неинфекционным. Инфекционный процесс в желчном пузыре, как правило, бактериа
чаще возбудителями являются представители аутофлоры - кишечная палочка, стафил
тифозная и паратифозная, дизентерийные палочки.
Неинфекционный воспалительный процесс в желчных путях может быть вызван забр
панкреатических соков за счет дуоденобилиарного рефлюкса при гипотонической ди
и кишечными двуустками и др.), аллергическими реакциями при атопическом диатез
Патогенез. Различают калькулезную и некалькулезную формы хронического холецис
преобладают некалькулезные формы. Предрасполагающими факторами к развитию х
желчевыводящих путей, дисхолии, дисбактериозы.
Наиболее часто и рано в патологический процесс вовлекаются желудок, поджелудочн
расстройства обмена веществ.
Если морфологические изменения касаются лишь слизистой и процесс носит лишь ка
желчного пузыря длительное время остается сохраненной. При распространении про
пузыря происходит ее утолщение, склерозирование, развивается перихолецистит, спа
функции, способствует образованию слизисто-эпителиальных пробок, конкрементов
Клиническая картина. Наиболее частым симптомом холецистита являются боли в жи
усиливаются через 20-30 мин после приема холодной, жирной, жареной пищи, остры
Боли могут быть и не связаны с приемом пищи, а возникать после физического переу
без видимой причины. Периодически боли принимают приступообразный характер, т
и продолжаются от получаса до нескольких часов. Локализация болей различна: у 50
30 % - в эпигастрии, а у части больных - без определенной локализации.
Наиболее частым, являются жалобы на слабость, быструю утомляемость, раздражите
тошноту, горечь во рту, пониженный аппетит, реже - рвоту, отрыжку, запор или неус
При объективном обследовании обращают на себя внимание у большинства больных
бледность кожи и симптомы интоксикации, изменения сердечно-сосудистой системы
лабильности пульса, нередко снижения артериального давления.
Таким образом, для хронического холецистита характерны болевой синдром, а также
интоксикационный, астеновегетативный, холестатический синдромы. Из объективны
чаще всего находят следующие: резистентность мышц в правом подреберье, симптом
Функциональные изменения печени при хроническом холецистите встречаются дово
антитоксической, белково - синтетической, в том числе протромбинообразовательной
углеводного и жирового обменов.
Калькулезный холецистит
Этиология и патогенез. Выделяют три ведущих фактора, приводящих к образованию
1) нарушение состава желчи;
2) застой желчи;
3) воспаление.
Клиническая картина. Большинство авторов подчеркивают частую бессимптомность
как правило, является осложнением холецистита, которое диагностируют при УЗИ, р
других детей наличие камней проявляется типичными приступами желчной колики,
внезапно появляются очень сильные и острые боли в животе, чаще в правом подребе
правую лопатку, правое плечо, поясницу. Приступ болей длится от нескольких минут
год до 1-2 раз в месяц. Боли могут провоцировать как погрешности в диете, так и физ
может сопровождаться повышением температуры тела, головными болями, брадикар
коллапсом. Если камень пройдет в желчный проток и закупорит его, то могут появит
обесцвеченный, содержащий избыток жира кал, в моче - желчные пигменты и кислот
это осложнение практически не встречается.
Аномалии желчевыводящих путей
Классификация. Аномалии желчевыводящих путей являются вероятно, наиболее час
человека. Аномалии желчного пузыря и желчных путей классифицируют следующим
1) аномалии положения желчного пузыря;
2) гипоплазия желчного пузыря;
3) агенезия желчного пузыря;
4) добавочный желчный пузырь;
5) деформации желчного пузыря;
6) аномалии желчевыводящих протоков.
Из аномалий положения различают два вида: внутрипеченочный и подвижный желчн
пузыря встречается у 1 на 1600, а добавочный желчный пузырь - у 1 на 4000 человек.
распространены очень широко. Это могут быть перегородки, стриктуры (перетяжки)
пузырь.
Клиническая картина. Эти аномалии, как и пороки развития пузырного протока, врож
протока, по своей клинике чаще напоминают хронический холецистит. При наличии
желчного пузыря или заворота подвижного пузыря) клинические проявления похожи
аппендицит. У больных с обширной кистой общего желчного протока может развить
прощупывается опухоль.
Диагностика. Врожденные аномалии желчевыводящих путей диагностируются при х
необходимо делать во всех случаях длительного течения холецистита, особенно плох
данные для диагноза дает УЗИ.
Лечение. Терапия проводится комплексная, направленная на улучшение оттока желч
желчном пузыре, так и в других органах. Педиатр с детским хирургом решают вопро
оперативного лечения.
Признаки заболевания желчного пузыря
Количество
людей,
страдающих
заболеваниями желчного пузыря, с каждым годом увеличивается. Данный
факт совершенно никого не удивляет, ведь современный неправильный образ
жизни большинства из нас приводит к развитию различных патологий
желчного пузыря – хронического холецистита, желчекаменной болезни,
дискинезии желчевыводящих путей, опухоли желчного пузыря.
Стоит отметить, что большая часть больных, которые наблюдают у себя
признаки заболевания желчного пузыря, до определенного момента не
подозревают, что причина их проблем с пищеварительной системой —
желчный пузырь. У пациентов может наблюдаться общее недомогание,
субфебрильная температура, дискомфорт и тяжесть в области груди либо
справа. Наличие данных симптомов является первым сигналом развития
болезни желчного пузыря.
Со временем проявляются более заметные и серьезные признаки заболевания
желчного пузыря.
Боль в правом подреберье
При длительном течении болезней желчного пузыря больных беспокоят
периодические или постоянные боли тянущего или ноющего характера в
правом подреберье, особенно после приема жареной или жирной пищи.
Для приступа желчекаменной болезни характерна печеночная колика –
резкая, острая боль в правом подреберье, иррадиирующая в правую сторону
грудной клетки и усиливающаяся при вдохе или движении.
Изжога и горечь во рту – главные признаки заболевания желчного
пузыря
Ощущение изжоги и горечи во рту является классическим признаком
нарушения функции желчного пузыря, вследствие чего возникает застой
желчи, что приводит к процессу гниения и забросу желчи в пространство
пищевода.
Тошнота и рвота
Практически всегда в период обострения болезней желчного пузыря больной
жалуется на тошноту, которую провоцирует обильный прием пищи,
утяжеляющий работу печени.
Довольно часто, особенно при желчной колике, у больных бывает рвота, при
этом рвотные массы имеют желто-зеленый цвет, содержат желчь.
К основным симптомам заболеваний желчного пузыря также относятся
потеря аппетита, нарушение стула, покраснение языка, желтуха.
Заметив признаки заболевания желчного пузыря, необходимо обратиться к
специалисту, поскольку любые отклонения в работе данного органа приводят
к сбою системы детоксикации организма, накоплению токсинов в тканях,
снижают иммунитет, увеличивают вероятность развития рака!
Читайте еще:
О чем свидетельствуют хлопья в желчном пузыре
В организме каждый орган осуществляет свою важную функцию. К
примеру, желчный пузырь расположился возле печени, а его основная
функция заключается в хранении желчи, которая приходит и...
Утолщение стенок желчного пузыря: лечение
Вследствие острого воспалительного процесса, происходящего в желчном
пузыре, наблюдается утолщение его стенок. Это можно объяснить, так как
при любом воспалении наблюдается отек тканей, за счет которо...
Последствия после удаления желчного пузыря
У некоторых больных после операции, целью которой является
удаление желчного пузыря, может возникнуть ряд негативных последствий,
избежать которые невозможно. Данный комплекс симптомов, кот...
Диета при дискинезии желчевыводящих путей
Каждый человек, который столкнется с таким заболеванием, вскоре сможет
понять, что диета при дискинезии желчевыводящих путей – это суровая
необходимость. При таком заболевании происходит нарушение двигательной
функции внутри желчного пузыря и протоков, отчего начинается такое
явление, как застой желчи. Это порождает снижение активности
пищеварения, питательные вещества, приходящие с пищей, из-за этого не
всасываются, что приводит к серьезным последствиям для многих органов и
систем организма. Питание при дискинезии желчевыводящих путей – не
краткосрочное мероприятие: перейти на такой тип придется, по крайней
мере, на полгода.
Диета при дискинезии: запрещенные продукты
Прежде всего, нужно исключить из питания всю мусорную пищу, которую
многие из нас очень любят и постоянно включают в рацион. Но на благо
здоровью из питания при дискинезии желчных путей все это придется
исключить:
сладости, мороженое, шоколад, выпечка, кондитерские изделия;
фастфуд во всех проявлениях;
чипсы, соленые орешки, снеки;
кофе, какао, сладкие газировки, жевательная резинка;
слишком холодные напитки и пища;
все бульоны (мясные, куриные, грибные, рыбные);
тугоплавкие жиры (свиной, бараний, утиный, гусиный);
жареные, жирные и острые блюда;
копчености и соленья;
орехи, грибы, горох, бобовые, черный хлеб (грубая клетчатка не пойдет на
пользу);
овощи с горчинкой - чеснок, редька, лук, репа, редис;
пшено (его плотные оболочки плохо перевариваются).
Диета при дискинезии желчевыводящих путей требует последовательности и
строгости, но это будет не сложно, ведь употребление запрещенных
продуктов может привести к сильным болевым ощущениям.
Дискинезия: диета как лечение
Рассмотрим, какое питание при дискинезии рекомендовано и будет
способствовать скорейшему выздоровлению и возвращению к обычному
образу жизни. Все приведенные рекомендации точно отражаются диетой №5
при дискинезии, заболеваниях печени и желчного пузыря, составленной
ученым М.И. Певзнером. Итак, рекомендуется составить рацион из
следующих продуктов:
вегетарианские супы, борщи, молочные крупяные супы;
нежирные сорта мяса, птицы, рыбы, приготовленные на пару или отварные;
рис, гречка, макароны, вермишель, молочные каши из них,
отварные, запеченные, паровые овощи;
маложирная ряженка, творог, кефир, йогурт, паровая творожная запеканка,
неострые и несоленые сыры;
яйца всмятку, паровой омлет;
сливочное и растительное масло;
белый черствый хлеб, сухие бисквиты, галеты;
спелые сладкие фрукты, клубника, земляника;
некрепкий чай, мед, мармелад, зефир, пастила, варенье, карамель.
Такая диета при дискинезии желчных путей является собой образец того, что
поможет вам не только не провоцировать приступы, но и прекрасно
справиться с заболеванием.
Диета при дискинезии желчевыводящих путей: меню на день
Обычно очень сложно сразу вникнуть, как применять массу рекомендаций
относительно питания, поэтому проще всего ориентироваться на примерное
меню, которое отлично отражает все рекомендации диеты:
1. Завтрак: яйцо всмятку, молочная каша, чай с сахаром, бутерброд с маслом и
сыром.
2. Второй завтрак: любые фрукты.
3. Обед: любой вегетарианский суп, запеченная рыба с пюре из картофеля,
овощной салат (например, капустный), компот.
4. Полдник: стакан молока, йогурта, ряженки или кефира, пара зефирок или
мармеладок.
5. Ужин: паровые фрикадельки с вермишелью, сладкий чай.
6. Перед сном: стакан кефира или питьевого йогурта.
Если вы употребляете соки, обязательно разбавляйте их водой. Следите за
собой и исключайте те продукты, которые вам не подходят и вызывают
реакцию организма.
Источник: http://womanadvice.ru/dieta-pri-diskinezii-zhelchevyvodyashchihputey#ixzz3KqDG3qka
ОМПЬЮТЕРНАЯ ТОМОГРАФИЯ И МРТ ПЕЧЕНИ И
ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
Содержимое:
Особенности диагностики заболеваний печени
Подготовка к диагностике печени и желчевыводящих путей
В перечне заболеваний внутренних органов болезням печени принадлежит
одно из первых не совсем почетных мест. Это обусловлено функциями этого
органа, как основного фильтра человеческого организма. Насыщенность
современной пищи разнообразными веществами искусственного
происхождения, среди которых попадаются и весьма токсичные, подвергает
печень агрессивным атакам практически каждый день.
Не менее важными поражениями
сопровождаются вирусные воздействия. Насыщенность печени
кровеносными протоками и капиллярами. По воротной вене насыщенная
питательными и не очень веществами кровь из желудка подается прямо в
печень, которая превращает вредные вещества и токсины в безвредные. Это
производится путем химических реакций, очень сложных и требующих
больших энергозатрат.
Для обеспечения печени кислородом и прочими носителями энергии она
обладает собственной артерией, что присуще не всем органам и
подчеркивает её важность для жизнедеятельности организма. Это же придает
печени еще одну очень важную функцию – она служит своеобразным
хранилищем довольно больших запасов крови, которая почти мгновенно
поступает в общий кровоток при значительных поражениях сосудистой
системы.
Очень важна роль печени и в пищеварении, сохранении готовых запасов
энергии в виде гликогена и витаминов групп А, В и D. В этом органе
происходит много метаболических процессов, связанных с распадом и
синтезом белков, билирубина, фолиевой и иных кислот.
Само тело печени состоит из восьми сегментов, которые питаются кровью
каждая от своей, почти автономной системы. Общей для всех сегментов
является система желчных протоков, поэтому МРТ печени и
желчевыводящих путей производятся одновременно. Это еще обусловлено и
тем, что желчь выполняет очень важные функции в пищеварении.
Недостаточное ее выделение или затруднение прохода в пищеварительную
систему из-за болезненного состояния печени или желчных проходов очень
сильно влияет на общее физическое состояние человека.
Особенности диагностики заболеваний печени
МРТ желчевыводящих путей и печени позволяет выявить ряд болезней на
различных стадиях их проявления. Среди наиболее опасных находятся:
Рак печени
Цирроз
Гепатиты различных видов
Гемангиомы
Ангиомы и саркомы
Холециститы
Кроме того, при МРТ печени и осмотре желчновыводящих путей выявляются
изменения состояния паренхимы, нарушения в проходимости воротной вены
и артерии, наличие отложений железа и меди, наличие жировой ткани и
много других заболеваний. Их настолько много, что печень – практически
единый орган, который может регенерировать даже при значительных
повреждениях. Естественно, это очень длительный и непростой процесс, но
его прохождение очень облегчается при своевременных МРТ или КТ печени
и желчного пузыря.
Эти два метода отличаются по технологии проведения, но практически не
отличаются по результативности. Они могут применяться в качестве
основного способа диагностики или как вспомогательное средство. Но в
современной практике, при развитии все более совершенных аппаратов и
качественной подготовке специалистов, для которых чтение полученных
изображений не представляет труда, они переходят в разряд главных
диагностических методов.
Подготовка к диагностике печени и желчевыводящих путей
В зависимости от показаний к проведению магнитно-резонансной
диагностики, внешних симптомов и общего состояния пациента, томография
может производиться как с использованием контрастирующих веществ, так и
без них. Применение контраста вызывается подозрением на наличие
онкологических заболеваний, доброкачественных опухолей или нарушений в
работе кровеносной системы.
Жидкость, содержащая хелатный раствор
гадолиния, вводится внутривенно и разносится кровотоком по всей
кровеносной системе. Обилие кровеносных сосудов в печени позволяет
использовать этот метод в полном объеме. Но диагностику необходимо
начинать немедленно после введения раствора. Хотя и кровь доносится в
зону пораженных участков довольно длительное время, но важен тот факт,
что изображение проявляется постепенно.
На фоне общей сосудистой сети очень важно увидеть участки с нарушением
кровотока, которые затем могут быть затенены более объемными зонами.
Как известно, злокачественные опухоли и аденомы отличаются очень
развитыми сосудистыми системами, структура которых отличается от
обычной. Это и служит способом их обнаружения. Так же обнаруживаются и
метастазы из других органов.
Контрастирование также применяется при холангиографии – исследованиях
желчевыводящих путей на предмет их сужений, закупорок камнями, причин
возникновения желтух механического характера.
МРТ желчевыводящих путей и печени требует некоторой подготовки,
особенно, если применяются контрастирующие медикаменты. При этом
госпитализация не нужна – пациент может выполнить все требования без
посторонней помощи. Основой подготовки является специальная диета,
которая исключает употребление за 2-3 дня до процедуры углеводов. За 24
часа до процедуры не принимать газообразующие продукты, а за 6-8 часов
до начала – отказаться от пищи вообще.
Это требование включает и запрет на прием жидкости в любом виде. В
отдельных случаях рекомендуется одноразовый прием спазмолитического
лекарства за 30 мин до исследования. Компьютерная томография печени и
желчного пузыря требует практически такой же подготовки. Оба эти метода
широко распространены и позволяют получить качественную трехмерную
картину состояния органов и систем.
Журнал WomanAdvice - советы на все случаи жизни
Лекция по внутренним болезням.
МузыкаКаталогПрограммыФотоальбомы
ТЕМА: ЗАБОЛЕВАНИЯ ЖЕЛЧНОГО
10 лучших
ПУЗЫРЯ И ЖЕЛЧЕВЫВОДЯЩИХ
ПУТЕЙ.
1. Эры развития жизни на Земле
В последние 10 лет частота этой
2. Двенадцать самых длинных мужских ч
патологии резко увеличилась.
3. Проект дома
Заболевания желчного пузыря и
4. Поцелуи
желчевыводящих путей занимают 11%
5. Половое созревание девушек, половое с
из общего числа заболеваний органов
пищеварения (отметим, что в структуре 6. Рынок рекламы как часть экономическо
7. Эволюция подходов к менеджменту кач
всех заболеваний, заболевания органов
8. Шпаргалки по экономической теории
пищеварения составляют 35-37%).
9. Редкие и охраняемые птицы Ярославск
10.Предстательная железа
Классификация.
Существует более 40 различных
классификаций. Рассмотрим одну из
них:
1. Дискинезия желчевыводящих путей
и желчного пузыря:
1. Гипотоническая гипокинезия
2. Гипертоническая гиперкинезия
2. Дискинезия желчного пузыря нарушение состава желчи: нарушается
соотношение холестерина ,
фосфолипидов и лецитина.
Диагноз дискинезии может быть
поставлен только после зондирования.
3. Воспалительные заболевания:
1. Холецистит а. Калькулезный
(каменный) б. Некалькулезный
(бескаменный)
2. Холангит - воспаление внутри и
внепеченочных желчных ходов.
4. Нарушение обмена веществ желчно-каменная болезнь
5. Постхолецистэктомический синдром.
6. Врожденные дефекты и опухоли
желчного пузыря, опухоль в области
сфинктера Одди.
Рассмотрит подробно вышесказанную
патологию.
ДИСКИНЕЗИИ.
Обособленно встречаются лишь в 6%
случаев. Чаще всего сопровождают
другие заболевания: хронический
дуоденит и др. Встречаемость
дискинезий - 170 на
1000 населения. Заболевание
характеризуется моторно-тоническими
нарушениями сфинктера
желчевыводящих путей. Отметим, что в
регуляции билиарного тракта участвует
парасимпатическая нервная система - n.
Vagus и симпатическая нервная
система, таким образов, происходит
спазм и расслабление желчного пузыря.
Этиопатогенетические факторы
дискинезий.
1. Психоэмоциональные.
1. Нейрогуморальные.
1. Нейрорефлекторные.
1. Органические изменения желчных
путей или двенадцатиперстной кишки
или поджелудочной железы.
Причины гипокинетической
дискинезии: холецистостомия
недостаточность сфинктера Одди,
который является воротами в
гепатобилиарную систему.
Причины гипертонической
гиперкинезии: гипертония желчного
пузыря гипертония пузырного протока
спазм сфинктера Одди.
Хронический холецистит.
Подразумевает наличие
воспалительных изменений желчного
пузыря. В патогенез играют роль:
фактор инфекции застой желчи
Оба эти фактора действуют
одновременно. Хронический
холецистит может быть результатом
ранее перенесенного острого
холецистита. Хронический
некакулькулезный холецистит
признается не всеми учеными.
Моржакко, Рысс - не признают. Скуйя,
Галкин - признают. Считается, что
некалькулезный холецистит является
предстадией (преморбидным
состоянием) калькулезного
холецистита. Некалькулезный
холецистит развивается вследствие
ретроградного заброса
панкреатического сока в желчный
пузырь, что приводит к
ферментативному хроническому
холециститу (ферменты проникают из
вирсунгова протока).
Основные причины развития
хронического холецистита.
Колибациллярная и кокковая инфекция.
Пути распространения: чаще всего
ретроградный путь из
двенадцатиперстной кишки, реже гематогенный и лимфогенный.
Дополнительные причины: дискинезии
гиподинамия , редкие приемы пищи
или сочетанная патология ЖКТ
паразитарные инфекции. Необходимо
учитывать, что воспалительная
инфильтрация слизистой желчного
пузыря может вовлекать париетальные
листки брюшины, что приводит к
образованию спаек с соседними
органами и изменению клиники
хронического холецистита.
Кроме того причинами хронического
холецистита , как калькулезного так и
некалькулезного могут быть: ожирение
и беременность, так как при этих
состояниях сдавливается желчный
пузырь.
Клиника холецистита.
При калькулезном холецистите
клиника более выражена, чем при
некалькулезном. В основе
патологических проявлений лежит
боль, которая зависит от типа
дискинезии. При гипотонической
дискинезии боли постоянные, тупые,
ноющие. При гипертонической
дискинезии боли интенсивные,
схваткообразные, кратковременные,
недлительные, связанные с приемом
острой, жирной пищи, газированных
напитков, алкоголя. При вовлечении
брюшины в патологический процесс и
развитии перихолецистита боль
распространяется на всю правую
половину (болит “ вся печень”). Кроме
того, боль усиливается при поворотах,
подъемах тяжести. Иррадиация болей:
вправо, в подключичную,
подлопаточную области, в область
сердца. Рвота: при обострении, при
гипомоторной дискинезии приносит
облегчение, при гипермоторной
дискинезии рвота облегчения не
приносит. Отмечается чувство горечи
во рту, отрыжка горьким при
гипомоторной дискинезии. Может быть
кратковременная желтуха за счет
спазма сфинктера Одди + болевому
синдрому сопутствует субфебрилитет и
подзнабливания. Часто отмечаются
астенический жалобы.
Основные симптомы.
Сбор анамнеза у больного с
некалькулезным холециститом
занимает главное место.
Желчный пузырь пальпируется в
следующих случаях: осложненный
желчный пузырь по типу водянки
выраженная гипотония симптом
Курвуазье, то есть рак головки
поджелудочной железы (как правило)
вызывает сдавление холедоха и
вызывает желтуху без каких-либо
болезненных проявлений.
При обострении положительными
будут следующие симптомы:
|Симптом |смысл |
|Керра |болезненность в проекции
желчного пузыря на вдохе |
|Мерфи |болезненность в проекции
желчного пузыря при надутом животе |
|Ортнера-Греко|боль при
покалачивании правой реберной дуги
ребром ладони. |
|ва | |
|Лепене |болезненность при
покалачивании по правому
подреберью. |
|Пекарского |болезненность при
надавливании на мечевидный отросток
грудины |
|Френикус-симп|болезненность при
надавливании между ножками m. |
|том |sternocleidomastoideus |
Зоны гиперестезии (Захарьева-Геда) :
боль возникает при надавливании на
поперечные отростки 7, 8, 9 грудных
позвонков.
Желчнокаменная болезнь - это болезнь
благополучия, болезнь нашего века. У
каждого десятого после 60-70 лет
имеются камни в желчном пузыре.
ЖКБ составляет 5-10%. Еще в 6 веке
ЖКБ описал Гален. В 1814 Шеврен
(Франция) описал холестериновые
камни - “холе” - желчь, стерос плотный. В России
Федоров внес большой вклад в
изучение ЖКБ.
ЖКБ = камень + движение камня +
инфекция.
Желчный пузырь находится под
гормональным воздействием.
Стимуляция секреции желчи
осуществляется холецистокинином,
гастрином, глюкагоном.
Стимуляция и выделение желчи
осуществляется секретином и
вазоактивным интестинальным
гормоном (вазоактивный
интестинальный пептид). Торможение
и выделение желчи осуществляется
соматостатином, панкреатическим
полипептидом, вазоактивными
интестинальными пептидами.
Желчь представляет собой коллоидный
раствор, находится в растворенном
состоянии активные вещества входят в
состав мицеллы. Основные вещества:
холестерин, фосфолипиды, лецитин,
соли желчных кислот. Соотношение
этих компонентов определяет
растворимость и мицеллярность.
Холатохолестериновый коэффициент:
1.3 : 1. Если содержание желчных
кислот уменьшается, то повышается
содержание холестерина и развивается
дискриния, а затем камни.
Схема литогенеза.
1. Повышается содержание
холестерина, то есть насыщение желчи
холестерином резко возрастает.
2. Инициирующий фактор - пищевой
дисбаланс, что ведет к воспалению
стенок желчного пузыря, затем
происходит выделение слизи с
гликопротеидами и образование
комочков слизи, в которых
откладывается холестерин.
3. Изменение баланса факторов,
ингибирующих выпадение
холестерина: лецитина и желчных
кислот.
Триангулярная схема (Mall)
При увеличении содержания
холестерина увеличивается угол
треугольника.
Чем больше содержание холестерина,
тем быстрее он выпадает в осадок.
Происходит слияние и рост комочков
слизи, что ведет к образованию камней.
Холестериновые камни рыхлые.
Возникновение микротрещин при
воспалении приводит к тому, что
внутрь камня проникает кальций, вода,
билирубин, и образуется пигментный
центр. Чисто холестериновые камни
рентген неконтрастны.
Если камень находится в дне или теле
желчного пузыря, то это немая зона.
Клиники нет. Это камненосительство.
Если камень находится в пузырном
протоке, то будут приступы
печеночной колики, которые могут
быть при присоединении инфекции.
Отметим, что симптомы зависят от
места, где остановился камень при
движении.
Осложнения.
1. Водянка
1. Эмпиема
1. Перфорация
1. Развитие перитонита
1. Частичная или полная закупорка
холедоха, что ведет к развитию
восходящей инфекции, холангиту. Если
не проводить терапию, то разовьется
холангиогепатит, а затем вторичный
билиарный цирроз печени. Кроме того,
если камень в холедохе, то он создает
препятствие оттоку желчи , нарушается
отток ферментов поджелудочной
железы, так как в 80% субпапиллярный
ствол находится между вирсунговым
протоком и холедохом, что ведет к
развитию панкреатита.
Факторы риска ЖКБ, чаще страдают
блондинки полные люди
гиподинамичные люди после 40 лет
наличие генетической
предрасположенности дискинезия
прием гормональных препаратов,
содержащих эстрогены.
Клиническая классификация ЖКБ.
1. Хроническая болевая форма
1. Хроническая диспепсическая форма
1. Печеночная (желчная ) колика.
1. Латентная: стенокардитическая. От
этой формы умер Боткин.
Атралгическая диэнцефальная
Триада Сеймта:
ЖКБ + хиатальная грыжа
+дивертикулез толстой кишки.
Постхолецистэктомический синдром.
Причины его возникновения.
I.
1. Билиарная диспепсия
1. билиарная дискинезия
II Органические поражения желчных
путей остаточный камень в холедохе
стриктура холедоха стеноз сфинктера
Одди
III Состояния, не обусловленные
патологией желчных путей: синдром
раздраженной толстой кишки
панкреатит гепатит дуоденит язвенная
болезнь двенадцатиперстной кишки
Дифференциальный диагноз: ЖКБ
дифференцируют с: хроническим
некалькулезным холециститом, острым
гангренозным холециститом эмпиемой. При это буду острофазовые
реакции, сильные боли, лихорадка.
Правосторонней печеночной коликой:
при этом будет иррадиация в пах,
бедро, то есть вниз.
Язвенной болезнью , локализованной в
луковице: есть анамнез, данные
обследования.
Острым панкреатитом: иррадиация в
спину, опоясывающие боли.
Острым аппендицитом: если боли в
правой подвздошной области
уменьшаются, то это деструкция
отростка.
Раком желчных путей и желчного
пузыря. Начало постепенное,
постепенно развивается желтуха.
Диагностика заболеваний желчного
пузыря.
Холециститы: лейкоцитоз, ускоренная
СОЭ, эозинофилия, если есть
паразитарная инфекция, то в моче:
увеличение желчных пигментов и
уробилина, в биохимическом анализе
крови: признаки холестаза, увеличение
щелочной фосфатазы, гаммаглутаминтранспептидазы,
лецинаминопептидазы, альфа2 и гамма-
глобулиновых фракций, снижение
альбумина при длительной желтухе,
умеренное увеличение АЛТ и АСТ.
Дуоденальное зондирование.
Трехфракционный метод Мейцера и
Лайона.
Порции:
А - содержимое двенадцатиперстной
кишки
В - содержимое желчного пузыря
С- пузырная желчь.
Важно обращать внимание на
количество желчи в порции В.
Нормальное количество желчи - 30-35
мл. Если порция В не получена, то
желчный пузырь отключен или сестра
делает что-то неправильно.
Пяти фракционный уругвайский метод.
Определяют количество полученной
желчи, состояние сфинктера Одди.
1 фаза - фаза холедоха - фаза общего
желчного протока. Количество желчи
2035 мл.
2 фаза - фаза закрытого сфинктера
Одди. Время 3-5 минут. Если меньше гипотония. Если время больше гиперкинезия.
3 фаза - аналогична фазе А при
трехфракционном методе. Это фаза
открытого сфинктера Одди или
дуоденальной желчи. Время 2-4
минуты. Желчь светлая. Эта фаза до
появления темной желчи. Количество
желчи - 3-5 мл.
4 фаза - фаза желчного пузыря. Время
20-30 минут. Количество желчи 30-50
мл.
5 фаза - фаза С. Печеночная фаза.
Время 20-30 минут. Количество не
более 50 мл (примерно 20).
Кроме того, определяют лейкоциты, но
главное - эпителиодные клетки. По их
количеству судят о наличии
воспалительного процесса в различных
зонах. Если эпителиодные клетки
мелкие, то воспалительный процесс во
внутрипеченочных желчных путях.
Если эпителиодные клетки
удлиненные, то воспалительный
процесс в холедохе. Если
эпителиодные клетки широкие, то
воспалительный процесс в желчном
пузыре. Чистых лейкоцитов в желчи
нет, так как они там погибают.
Количество эпителиоидных клеток:
А - 200- 300
В - 300 - 400
С - 300
У больных в порции В до 8-9 тысяч
эпителиоидных клеток.
Ранее использовалось хромотическое
дуоденальное зондирование с
метиленовым синим. Сейчас этот метод
не применяют.
Рентген: определяются
функциональные особенности
желчного пузыря, спайки, конкременты
и др. С помощь обзорной
рентгенограммы определяют
конкременты.
Холецистография: сейчас применяется
редко.
Холангиография: внутривенно дают
контраст, который выявляет патологию
желчевыводящих путей.
Сонография
КТ
ЯМРТ
ЧЧХ - чаще делают хирурги. Выявляют
конкременты и др.
Ретроградная
панкреатохолангиография.
Лечение.
Главная задача - устранить симптомы
заболевания и предотвратить
образование камней на стадии
дискринии.
Диета: стол №5. Прием пищи 4-6 раз в
день. Диета молочно-растительная.
Исключают жирную пищу.
Необходимы блюда, богатые овощами
и фруктами, желчегонные средства:
при некалькулезном холецистите
назначают холекинетики и холеретики.
При калькулезном холецистите эти
препараты противопоказаны.
Холекинетики: ксилит, сорбит,
английская соль, смесь Бурже , 20 мл 40% глюкозы - слепое зондирование.
Натощак за 1 час до еды выпивается 50
г 40% глюкозы. Затем ложатся на
правый бок с грелкой.
Холеретики - аллохол, холосас,
холензим, травма берберина, сульфаты.
Минеральная вода - Ессентуки - 4,
Боржоми. Если есть повышение
температуры и воспаление, то
назначают антибиотики. Делают посев
желчи. При кокковой флоре назначают
фурозолидон. При смешанной флоре трихопол не более 5 дней. Палочки бисептол 2 раза в день.
Холангит - антибиотики широкого
спектра действия: тетрациклин по 0.2 4
раза, гентамицин - 80 мг 2 раза в день.
Для растворения камней используют
литолитические препараты,
содержащие хемодезоксихолевую и
хемоурсодезоксихолевую кислоту.
Препараты - хемодиол, хемофальк.
Растворимы только холестериновые
камни.
Кроме этого, используются
хирургические методы лечения:
холецистэктомия дробление камней с
помощью ультразвука
При дискринии назначают натощак
100-150 г свежих фруктов или овощей морковь, кислая капуста.
Мансуров для улучшения желчеоттока
и секреции желчных кислоты
назначают фенобарбитал, зиксорин, так
как они иницируют оксидазную
систему.
Лиобил назначают для профилактики
камней.
Показания к госпитализации: острый
холецистит частые обострения с
лихорадкой обтурационная желтуха
некупируемые в течение нескольких
дней приступы печеночной колики
Показания к операции: если человеку
до 50 лет, стадия ЖКБ латентная если
выраженный болевой синдром,
обтурационная желтуха, то проводят
консервативную терапию, а затем операция.
Этот файл взят из коллекции Medinfo http://www.doktor.ru/medinfo
http://medinfo.home.ml.org
Автореферат диссертации по медицине на тему Лечение заболеваний
желчевыводящих путей методом формированного слепого
дуоденального зондирования
На правах рукописи
НЕМЦОВ Леонид Михайлович
ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ МЕТОДОМ
ФОРСИРОВАННОГО СЛЕПОГО ДУОДЕНАЛЬНОГО ЗОНДИРОВАНИЯ
14.00.05 - внутренние болезни
АВТОРЕФЕРАТ диссертации на соискание ученой степени кандидата
медицинских наук
Смоленск -1997
Работа выполнена в Витебском государственном ордена Дружбы народов
медицинском институте.
Научный руководитель:
доктор медицинских наук, профессор Н.Е. Фёдоров. Научный консультант:
кандидат медицинских наук, старший научный сотрудник Г.Я. Хулуп.
Официальные оппоненты:
доктор медицинских наук, профессор Л.С. Хибин ; доктор медицинских наук,
профессор И.В. Козловский.
Ведущая организация: Бел ГИУВ, г.Минск.
Защита диссертации состоится "_" _ 1997г. в _ часов на
заседании диссертационного совета Д 084. 34.01 в Смоленской
государственной медицинской академии (214019, г. Смоленск, ул. Крупской,
д.28).
С диссертацией можно ознакомиться в библиотеке Смоленской
государственной медицинской академии.
Автореферат разослан "_"_1997 г.
Ученый секретарь диссертационного совета, доктор медицинских наук,
профессор
Л.В. Тихонова
ОБЩАЯ ХАРАКТЕРИСТИКА РАБОТЫ
Актуальность проблемы.
Хронические заболевания желчного пузыря (ЖП) и желчевыводящих путей
(ЖВП) в связи с широкой распространенностью, склонностью к
прогрессиро'ванию с развитием холелитиаза, высокой частотой
хирургических вмешательств и большими потерями по нетрудоспособности
приобретают все более высокую значимость среди патологии органов
пищеварения (Хазанов А.И., 1992; Комаров Ф.И., 1995). При
целенаправленном обследовании различных групп населения заболевания
ЖП и ЖВП обнаружены от 3,4 до 32,3% случаев (в среднем 19,2%)
(Мараховский Ю.Х., 1995; Галкин В.А., 1996). Их удельный вес среди
заболеваний органов пищеварения, по некоторым данным (Циммерман Я.С.,
1992), достигает 36,1-38,7%.
Несмотря на очевидный прогресс в разработке многочисленных
лекарственных препаратов и методов лечения (современные желчегонные,
различные способы литолизиса, ударно-волновая литотрипсия,
эндоскопическая хирургия) в последние десятилетия нельзя считать
окончательно решенной проблему лечения и предупреждения
прогрессирования заболеваний ЖП и ЖВП (Piaisier P.W., 1994; Максимов
В.А,, 1995). В то же время широкое распространение нашли такие
нетрадиционные способы лечения как разгрузочно-диетическая терапия
(РДТ) и различные варианты форсированного слепого дуоденального
зондирования (ФСДЗ), подробный анализ которых отсутствует в научной
литературе.
Несмотря на данные о высокой клинической эффективности этих методов,
противовоспалительном и дренажном действии, улучшении коллоидных
свойств желчи и способности выведения микролитов и мелких конкрементов
из ЖВП (Ромашов Ф.Н., 1980; Чупин С.П., 1982; Мирзоева М., 1988; Кузив
П.П., 1993), многие авторы (Глоуцал Л., 1967; Ногаллер А.М., 1991; Рысс
Е.С.,1993; Григорьев П.Я., 1996) считают применение нетрадиционных
методов при билиарной патологии неперспективным, а при холелитиазе - и
небезопасным. Представляет интерес возможность использования в лечении
хронических заболеваний ЖВП методики волевой ликвидации глубокого
дыхания (ВЛГД), в связи с данными о роли гипервентиляционного синдрома
в патогенезе билиарной патологии (Cluff R.A.,1985; Абросимов В.А.,1988;
Вейн A.M., 1991) и развитии сходных патофизиологических сдвигов,
связанных с гипокапнией, в разгрузочный период РДТ (Бабенков Г.И., 1981;
Коровников К.А,1993).
Отсутствие исчерпывающей информациии и наличие взаимоисключающих
точек зрения является основанием для более углубленного изучения
нетрадиционных методов в лечении хронических заболеваний ЖП и ЖВП,
исследования особенностей их действия и возможностей применения в
клинической практике.
Цель исследования.
Целью исследования явилась разработка оптимального варианта методики
сочетанного применения форсированного слепого дуоденального
зондирования, разгрузочно-диетической терапии по методу Ю.С. Николаева
и волевой ликвидации глубокого дыхания для использования в клинической
практике при хронических заболеваниях желчного пузыря и
желчевыводящих путей.
Задачи исследования:
1. Изучить изменения клинико-лабораторных данных в процессе лечения
комплексом ФСДЗ, РДТ и ВЛГД у больных хроническим холециститом
(бескаменным), хроническим холециститом с калькулезом ЖП и диспепсией
билиарного типа.
2. Определить динамику состояния желчного пузыря, холедоха и
панкреатодуоденальной зоны в процессе лечения комплексом ФСДЗ, РДТ и
ВЛГД.
3. Исследовать возможность использования последовательного
холеретического и холекинетичёского теста для отбора больных и
прогнозирования эффективности лечения методом сочетания ФСДЗ, РДТ и
ВЛГД, а также для комплексной оценки состояния моторной функции и
тонуса ЖП и ЖВП.
4. Разработать критерии назначения применения ФСДЗ, РДТ и ВЛГД в
лечении заболеваний ЖВП.
5. Провести сравнительную оценку эффективности лечения ФСДЗ, РДТ и
ВЛГД (в сочетании), РДТ, ФСДЗ (как самостоятельными методами) и
стандартной консервативной терапии заболеваний ЖВП с использованием
холеретика оксафенамида.
Научная новизна работы.
Впервые:
- установлено, что сочетанное применение ФСДЗ, РДТ и ВЛГД при
заболеваниях ЖП и ЖВП улучшает функциональное состояние
желчевыводящей системы: нормализуется дренаж ЖП и ЖВП, повышается
коллоидная стабильность пузырной желчи, способствует удалению
низкоэхопозитивной взвеси и мелких конкрементов до 5 мм в диаметре из
просвета ЖП при хронических холециститах, в том числе с калькулезом ЖП,
и диспепсии билиарного типа;
- показано, что сочетанное последовательное применение холеретического и
холекинетического тестов позволяет более полно оценить нарушения
моторной функции и тонуса ЖП и ЖВП при заболеваниях желчевыводящей
системы, в том числе с калькулезом ЖП;
- определено, что применяемый в народной медицине метод ФСДЗ повышает
печеночную и пузырную холесекрецию и сократительную функцию ЖП,
способствует удалению низкоэхопозитивной взвеси из просвета ЖП;
- выявлено, что применение ФСДЗ в сочетании с РДТ и ВЛГД по
клинической эффективности превосходит РДТ и ВЛГД (как самостоятельные
методы) и стандартную консервативную терапию с применением
спазмохолеретика оксафенамида.
Практическая значимость работы:
- предложена усовершенствованная методика сочетанного применения ФСДЗ
, РДТ и ВЛГД, позволяющая повысить эффективность лечения хронических
холециститов, в том числе с калькулезом ЖП, и диспепсии бйлиарного типа;
- в сравнении со стандартными консервативными методами определена
терапевтическая ценность применения сочетания ФСДЗ, РДТ и ВЛГД, а
также ФСДЗ и РДТ (как отдельных методов лечения) при лечении
заболеваний ЖП и ЖВП;
- разработаны и внедрены в практику рекомендации по применению ФСДЗ в
сочетании с РДТ и ВЛГД, а также ФСДЗ и РДТ (как отдельных методов
лечения), которые позволили сократить сроки пребывания в стационаре при
лечении методом сочетания ФСДЗ, РДТ и ВЛГД на 4,9+0,4 дня и увеличить
длительность последующей ремиссии на 2,1+0,4 месяца по сравнению с
классической консервативной терапией хронических холециститов и
диспепсии билиарного типа;
- предложена методика последовательного применения холеретического и
холекинетического тестов, которая повысила качество диагностики моторнотонических нарушений у больных с заболеваниями ЖП и ЖВП, в том числе с
калькулезом ЖП;
- доказано, что применение используемого в народной медицине метода
ФСДЗ в комплексе с РДТ и ВЛГД повышает клиническую эффективность
при лечении заболеваний желчевывсдящей системы
По результатам работы изданы 2 инструкции на метод: «Способ лечения
заболеваний желчевыводящих путей методом волевой ликвидации глубокого
дыхания, разгрузочно-диетической терапии и форсированного слепого
дуоденального зокдирования».-Витебск, 1994,- 8 е.; «Разгрузочнодиетическая терапия».-Витебск, 1994,- 10 е., и методические рекомендации
«Применение нетрадиционных методов для лечения обменных,
воспалительных и функциональных заболеваний желчного пузыря и
желчевыводящих путей».-Витебск, 1997.-36 с.
Результаты работы ' внедрены в практику гастроэнтерологических отделений
3-ей городской клинической больницы г. Витебска и отделенческой
клинической больницы на станции Витебск.
Основные положения диссертации, выносимые на защиту
1. Форсированное слепое дуоденальное зондирование в сочетании с
разгрузочно-диетической терапией по Ю.С. Николаеву и волевой
ликвидацией глубокого дыхания улучшает морфологическое и
функциональное состояние ЖП и ЖВП: оказывает противовоспалительное
действие, улучшает дренирование ЖП и ЖВП, повышает коллоидные
свойства пузырной желчи, способствует удалению низкоэхопозитивной
взвеси и мелких конкрементов до, 5 мм в диаметре из просвета ЖП, что
приводит к выраженному клиническому эффекту при хронических
холециститах, в том числе с калькулезом желчного пузыря, и диспепсии
билиарного типа.
2. Динамическое исследование тонуса и сократительной функции ЖП и ЖВП
методом последовательного применения холеретического и
холекинетического тестов является эффективным способом диагностики
нарушений функции желчевыводящей системы.
Личный вклад соискателя.
Лично автором проведены все клинические и эхографические исследования у
больных. В рамках работы над диссертацией: освоены методики ФСДЗ, РДТ
и сочетанного применения ФСДЗ, РДТ, ВЛГД, а также последовательного
проведения холеретического и холекинетического тестов. При участии«
автора произведен забор желчи и биохимическое исследование.
Самостоятельно проведены статистическая обработка, анализ и
интерпретация полученных данных.
Апробация результатов диссертации.
Результаты исследований и основные положения диссертации обсуждены на
научной конференции, посвященной 60-летию Витебского медицинского
института /Витебск, 1994 г./, международном симпозиуме по
гастроэнтерологии /Минск, 1995 г/, II симпозиуме гепатслогов Беларуси
/Гродно, 1996 г./, заседании областного общества терапевтов /Витебск, 1996/,
XXIV научной сессии уентрального НИИ гастроэнтерологии / Москва, 1997/.
Опублихованность результатов.
По материалам диссертации опубликовано 14 печатных работ, в том числе 3
статьи в сборниках научных трудов, 8 работ в тезисах научных конференций
и съездов, изданы 2 инструкции на метод и методические рекомендации.
Структура и объем диссертации. Диссертация состоит из введения, общей
характеристики работы, обзора литературы (глава 1), описания методов
исследований (глава 2), клинической характеристики обследованных (глава
3), методики применения нетрадиционных способов лечения (глава 4),
данных собственных исследований (глава 5), анализа и обобщения
результатов (глава 6), выводов, практических рекомендаций, списка
использованных источников, 5 приложений . Работа изложена на 163
страницах
машинописи, иллюстрирована 47 таблицами и 18 рисунками. Объем,
занимаемый таблицами - 31,5 страниц, объем иллюстраций - 9,5 страниц.
Приложения изложены на 11 страницах. Библиография содержит 254
отечественных и 77 иностранных источника.
ОБЪЕКТ И МЕТОДЫ ИССЛЕДОВАНИЯ
В соответствии с целью и поставленными задачами обследовано 144
больных, из них 64 - с хроническим холециститом, 56 - с хроническим
холециститом и калькулезом ЖП, 24 - с диспепсией билиарного типа.
Обследованные больные были разделены на 4 группы. В 1-ой группе,
насчитывающей 44 больных, проводили лечение методом сочетания ФСДЗ,
РДТ и ВЛГД. Во 2-ой группе, в составе 32 больных, выделено 2 подгруппы: в
первой подфуппе в качестве ведущего метода лечения проводилось РДТ (17
больных); во второй подгруппе в лечений использовалось ФСДЗ (15
больных). Больным 3-ей группы, насчитывающей 38 больных, проводилась
стандартная консервативная терапия с использованием спазмохолеретика
оксафенамида. 4-ая группа насчитывала 30 больных и являлась контрольной.
В исследование не включались больные в стадии выраженного обострения
воспалительного процесса ЖВП.
Диагноз обосновывался данными комплексного клинического,
лабораторного и инструментального обследования, которое включало,
помимо общепринятых методов исследования, многомоментное
фракционное дуоденальное зондирование с биохимическим анализом желчи,
фиброгастродуоденоскопию, эхотомографию. Определение содержания
общих желчных кислот и холестерина в пузырной желчи проводилось по
Методике Мирошниченко В. П. (1978). Применялась общепринятая методика
эхографического исследования и диагностики патологии желчевыводящей
системы (Weil F.S., 1982; Демидов В.Н., 1987; Богер Б.Б., 1988) с
использованием аппаратов ультразвуковой диагностики «Aloca SSD-260» и
«Simiens Sonoline SL-1 ». Для измерения объема ЖП использовался метод
суммы цилиндров (Geirsson R.T., 1982). В ряде случаев информацию об
объеме ЖП получали при помощи компьютера аппарата «Simiens Sonoline
SL-1», достоверность таких измерений подтверждается рядом авторов
(Антонов О.С , 1986; Пену А.Ю., 1990; Иванов Л.И., 1995).
Для моделирования изменений ЖП и ЖВП в процессе форсированного
спепого дуоденального зондирования и комплексной оценки моторнотонической функции ЖП применялись последовательно холеретический и
холекинетический тесты. Холеретическая проба с оксафенамидом в дозе 12,5
мг/кг массы тела осуществлялась по методике Пиманова С.И. (1988). Проба
оценивалась только
при увеличении просвета холедоха через 3 часа после приема холеретика.
Мы считали возможным проведение холекинетической пробы
непосредственно после оценки предшествующего холеретического теста на
основании литературных данных (Gelin J., 1986; Hopman W.P.W., 1987; Кукес
В.Г., 1991), что холеретики существенно не влияют на уровень
холецистокинина в плазме крови и на сокращение ЖП после приема
холекинетика. В качестве желчегонного завтрака больным давали 20,0 г
сорбита со 100 мл воды. Двигательная функция ЖП оценивалась через 45
минут и считалась нормальной, если его объем составлял от 1/3 до 1/2
первоначального (Антонов О.С., 1986; Пиманов С.И., 1990).
Оценка эффективности изучаемых методов лечения проводилась по
динамике клинических проявлений , данных лабораторных клиникобиохимических исследований, функционального состояния ЖП и ЖВП по
данным многомоментного фракционного дуоденального зондирования с
исследованием биохимического состава желчи, эхографических показателей
билиарной системы с вычислением обобщенного коэффициента
терапевтической эффективности в балльной системе с учетом каждого из
контролируемых признаков (Федоров Н.Е., 1988; Мараховский Ю.Х., 1995).
Сущность ФСДЗ состоит в последовательном местном воздействии тепла для
получения спазмолитического и холеретического эффектов и последующем
применении холекинетических средств в ударных дозах ( Ногаллер A.M.,
1969; Чупин С.П., 1982; Корсун В.Ф., 1990). В качестве холекинетика
применялось растительное масло (оливковое или подсолнечное) в средней
дозе 4,0 г/ кг массы тела. РДТ проводилось по классической методике
Николаева Ю.С. (1969). В 1-ой группе ФСДЗ предшествовал разгрузочный
период РДТ (в среднем 8,21+0,42 дня) для создания «выталкивающего»
объема пузырной желчи. С целью профилактики повышения литогенности
желчи и для стимуляции моторно-тонической функции ЖП и ЖВП в период
голодания больные этой группы принимали внутрь пшеничные отруби в дозе
30,0-50,0 г/сутки. Больным 2-ой группы в разгрузочный период РДТ 1 раз в 3
дня проводили дуоденальное зондирование либо слепой тюбаж с 400,0 мл
кипяченой воды температуры 40-45 градусов С.
Тренировки ВЛГД проводились по методике Нефедова В.Б. (1986).
Применение ВЛГД связано с тем, что у многих больных с билиарной
патологией .имеется гипервентиляционный синдром (ГВС) (Абросимов В.Н.,
1988; Вейн A.M., 1991). В разгрузочный период также развивается комплекс
патофизиологических сдвигов , характерных для ГВС - метаболический
ацидоз, компенсированный посредством респираторного алкалоза (Бабенков
Г.И., 1981; Кокосов А.Н.; 1995). При этом уменьшается общее и парциальное
давление ССЬ в крови и альвеолярном воздухе, содержание в крови фосфора,
калия , магния. Сочетание гипокапнии с электролитными сдвигами ведёт к
снижению тонуса гладкой мускулатуры, но одновременно на этом фоне
повышается рефлекторная
возбудимость, то есть на фоне гипотонии возможны спастические
сокращения гладкомышечных волокон (Франкштейн С.И.;1983; Cluff
R.A.,1985; Pearson M.G.,1986). Таким образом, ВЛГД использовалось для
коррекции дискинетических расстройств ЖП и ЖВП в разгрузочный период
РДТ. Контроль эффективности тренировок ВЛГД осуществлялся по
длительности КП и МП (контрольной и максимальной паузы) после выдоха
при неглубоком дыхании, у ряда больных исследовались показатели КЩР
крови в динамике. Тренировки ВЛГД начинались одновременно с РДТ.
ФСДЗ проводилось после достижения стойкой КП 25-30 секунд, как правило,
через 5-6 дней регулярных занятий.
Полученные цифровые данные обрабатывались статистически методом
прямых разностей с использованием критерия Стьюдента и вычислением
показателя достоверности (Вальвачев Н.И., 1989) при помощи
программируемой персональной ЭВМ системы IBM.
РЕЗУЛЬТАТЫ СОБСТВЕННЫХ ИССЛЕДОВАНИЙ
Сочетание ФСДЗ в комплексе с РДТ и ВЛГД использовалось у 44 больных
(35 женщин и 9 мужчин). В результате лечения, из 37 больных, имевших до
лечения боли в правом подреберье и эпигастрии, у 35 болевой синдром
купировался. Диспепсические явления в разной степени были выражены у
всех больных, после лечения сохранились у 3. Разгрузочный период РДТ в
среднем составил 8,21+0,42 дня, а восстановительный период - в среднем
4,41+0,38 дня. Масса тела уменьшилась в среднем на 4,48+0,59 кг (от 1,5 до
9,5 кг).
В общем анализе крови достоверно увеличился уровень гемоглобина (от
145,29+2,7 до 153,61+2,34 ммоль/л). По данным биохимического
исследования крови достоверно снизились уровни глюкозы (от 4,6+0,15 до
4,15+0,08 ммоль/л), мочевины (от 5,7+0,2 до 5,14+0,18 ммоль/л), холестерина
(от 6,02+0,27 до 5,31+0,31 ммоль/л), АсАТ (от 0,34+ 0,03 до 0,24+0,03
ммоль/л), натрия (от 149,32+2,2 до 142,27+1,98 ммоль/л); в то же время,
повысились уровни креатинина (от 0,08+0,006 до 0,1+0,004 мкмоль/л),
общего белка (от 73,23+1,87 до 78,63+0,93 г/л) и у-глобулинов (от 20,05+0,83
до 22,28+0,77%). Тем не менее, все изменения в анализах крови были в
пределах физиологической нормы, что могло отражать адаптационные
сдвиги в процессе лечения. По данным КЩР, достоверно отмечено
повышение рС02 (от 35,98+1,54 до 39,19+1,56 мм рт. ст.) и нарастание
дефицита щелочных оснований (BE) (от -0,19+0,54 до-3,44+0,96 ммоль/л). рН
плазмы крови статистически достоверно не изменялось, но у 2 больных после
ФСДЗ было снижение до 7,32.
По данным эхографии, наблюдалось достоверное уменьшение объема ЖП (от
27,3+2,44 до 20,65+1,42 см3), увеличение диаметра холедоха (от 3,95+0,15 до
4,3+0,1 мм), уменьшение толщины стенки ЖП (от 2,27+0,1 до 1,83+0,08 мм),
что
можно объяснить дренажным и противовоспалительным эффектами. Из 23
больных у которых в просвете ЖП определялось низкоэхопозитивная взвесь,
после лечения у 22 этот симптом исчез. У 21 больного обнаружено
уменьшение количества конкрементов в просвете ЖП не менее, чем на 1/3 от
первоначального количества. Среди этих больных, у 17 были мелкие
конкременты до 5 мм в диаметре, у 4-мелкие и средние (от 5 до 10 мм в
диаметре) конкременты. У остальных больных, в том числе у всех с
крупными (более 10 мм в диаметре) конкрементами, количество камней в
ЖП не изменилось. После ФСДЗ диаметр холедоха не превышал 6 мм, ни в
одном случае не возникала механическая желтуха. Также не было случаев
возникновения острого панкреатита, что подтверждается отсутствием
эхографических изменений поджелудочной железы и анализов мочи и крови
на а-амилазу.
Кроме 2 случаев кратковременного декомпенсированного ацидоза,
купировавшегося приемом щелочных растворов, имели место побочные
эффекты связанные с действием больших доз холекинетиков в первые 12-24
часа после ФСДЗ: рвота -у 4 больных, учащенный неоформленный стул - у
11 больных; у практически всех больных отмечалось умеренное снижение
артериального давления (на 10-15 мм рт. ст.) и ускорение пульса (на 10-15 в
минуту), а также общая слабость. В 4 случаях для купирования этих явлений
проводилась инфузионная терапия (5%раствор глюкозы, солевые растворы) в
объеме до 2-2,5 л в течение 1-2 суток. В остальных случаях применялся
обильный прием жидкости внутрь до 2-3 л в сутки и щелочного питья
(микстура Бурже до 150 мл в сутки) в течение 1-2 дней. При рвоте
применялся однократно внутримышечно церукал 2,5%- 2мл.
В зависимости от длительности клинической ремиссии после лечения
выделены подгруппы больных: а) с клинической ремиссией>6 месяцев-27
больных, в том числе 24 с калькулезом ЖП, из них у 15 уменьшилось
количество камней; б) с клинической ремиссией<6 месяцев-17 больных, все с
калькулезом ЖП, из них только у 6 уменьшилось количество конкрементов в
ЖП. У 3 больных из этой подгруппы (без уменьшения количества камней) в
период через 2 недели и более после окончания лечения в связи с
повторными приступами проведена холецистэктомия. При анализе
анамнестических данных установлено, что частота обострений в год
составляла: у больных с уменьшением количества конкрементов в ЖП - в
среднем 2,3+0,5 в год; с ремиссией>6 месяцев-3,7+0,4 в год; при неизменном
количестве камней в ЖП-5,1+0,6 в год; при ремиссии <6 месяцев-5,9+0,8 в
год.
При анализе данных КЩР, рост рСОа выявлен у больных с уменьшением
количества камней вЖП - до 44,03+0,13 мм рт. ст. (нормокапния) и в
подгруппе с " клинически ремиссией<6 месяцев-до 50,68+1,71 мм рт. ст.
(гиперкапния), а в
других подгруппах возникла умеренная гипокапния. Эти. данные, позволяют
сделать заключение о возможности применения ВЛГД„_ для коррекции
неблагоприятных патофизиологических сдвигов у больных с билиарной
патологией в разгрузочный период РДТ под контролем показателей КЩР, не
превышая верхнюю границу нормы рС02 в крови, с учетом, уровня BE при
возможной коррекции его приемом щелочных растворов.
В целом, длительность госпитализации в 1-ой группе с учетом
подготовительного периода составила в среднем 12,61+0,46 дня (от 8 до 21
дня), длительность последующей ремиссии - 8,11+0,43 месяца.
РДТ проведена у 17 больных (11 мужчин и 6 женщин). Длительность
разгрузочного периода колебалась от 6 до 13 дней { в среднем 9,76+0,94 дня),
восстановительный период составлял от 5 до 13 дней (в среднем 8,41+0,62
дня). Период ацидотического сдвига ( по данным реакции мочи на ацетон)
начинался не ранее конца 1-х суток и не позднее 5-х суток (в среднем на
2,58+0,29 сутки), ацидотический криз наступал в сроки от 3 до 9 суток (в
среднем на 6,25+0,4 сутки).Снижение массы тела в разгрузочный период
достигало от 2,9 до 9,6 кг (в среднем 6,16+0,43 кг), в период
восстановительного питания прибавка массы тела составляла от 1,4 до 6,8 кг
(в среднем 2,47+0,3 кг)
В результате РДТ у 15 больных купировался или значительно уменьшился
болевой синдром и диспепсические явления. Отмечено, по данным
биохимических анализов крови, снижение билирубина (от 19,65+2,39 до
13,28 +0,12 мкмоль/л ), мочевины (от 6,34+0,48 до 5,01+0,24 ммоль/л), АсАТ
(от 0,4+0,05 до 0,33+0,03 ммоль/л). Все изменения в анализах были в
пределах физиологической нормы. По данным эхографии, уменьшился объём
ЖП (от 36,52+3,34 до 23,1+3,08 см3) и количество низкоэхопозитивной
взвеси в просвете ЖП. Количество конкрементов в ЖП во всех случаях
осталась неизменной. Осложнения, требующих прерывания РДТ, не
возникали. Отмечалось временное усиление проявлений болевого,
диспепсического и астеноневротического синдромов в период
ацидотического сдвига у 14 больных и в начале восстановительного питания
(первые 2-3 дня) у 6 больных, что укладывается в типичную клинику
периодов РДТ (Николаев Ю.С.,1969; Бабенков Г.И.,1981). При лечении РДТ
к концу разгрузочного периода у 5 больных отмечено увеличение объема ЖП
(максимально в 3 раза-с62,1 до 188 см3) и в 2 случаях увеличивалось
количество "sludge" или вновь появлялось к концу разгрузочного периода,
что может объясняться неадекватным дренированием ЖП и ЖВП,
неэффективностью тюбажей и ухудшением коллоидных свойств пузырной
желчи в этот период у данных больных. Длительность госпитализации в
подгруппе РДТ с учетом подготовительного периода составила в среднем
21,35+1,22 дня, а последующая клиническая ремиссия - 7,44+0,51 месяца.
Лечение методом ФСДЗ на фоне недостаточно эффективной стандартной
консервативной терапии проведено у 15 больных (11 женщин и 4 мужчин).
Как правило, это были больные, которым нельзя было провести зондовое
дуоденальное зондирование из-за повышенного рвотного рефлекса или
отказа. В результате проведенного лечения у 12 больных существенно
уменьшились болевой и диспепсический синдромы. В общих и
биохимических анализах крови и мочи статистически достоверных
изменений не наблюдалось. По данным эхографии, обнаружено уменьшение
в просвете ЖП содержание низкоэхопозитивной взвеси и объема желчного
пузыря (недостоверно). Изменения со стороны холедоха и поджелудочной
железы не выявлены. Количество конкрементов в ЖП не изменялось
Побочные действия ФСДЗ -послабление стула, нерезкая слабость и снижение
АД на 10-15 мм рт. ст.- не требовали специального лечения, купировались
самостоятельно на фоне обильного питья. Длительность госпитализации в
подгруппе ФСДЗ в среднем составила 5,21+0,53 дня, а последующая
клиническая ремиссия колебалась от 2 до 9 месяцев ( в среднем 5,21+0,53
месяца).
Стандартное консервативное лечение с применением спазмохолеретика
оксафенамида проведено у 38 больных (11 мужчин и 27 женщин).
Наблюдалось постепенное улучшение клинической картины к 10-12 дням от
начала лечения без выраженных колебаний в проявлениях болевого и
диспепсического синдромов. Боли в проекции ЖП купировались или
значительно уменьшились у 27 из 30 больных, а диспепсические явления у 34
из 38 больных. Только в 1 случае наблюдалась отрицательная динамика
клинических проявлений. Побочные эффекты в лечении не наблюдались.
Длительность госпитализации в 3-ей группе составляла в среднем 17,53+0,76
дня, а последующая клиническая ремиссия -6,02+0,34 месяца.
Исследование функционального состояния билиарной системы при помощи
МФДЗ установило, что РДТ и лечение с применением ФСДЗ, также как и
стандартное консервативное лечение способствовали увеличению
печеночной холесекреции. В то же время, эффективность в отношении
пузырной холесекреции различалась. При РДТ скорость пузырной
холесекреции увеличилась с 1,3+0,05 до 1,61+0,02 мл/мин (р<0,05), при
лечении с применением ФСДЗ - от 1,51+0,08 до 2,5+0,5 мл/мин (р<0,1), тогда
как при стандартном лечении с использованием холеретика оксафенамида
увеличение менее выражено-от 1,44+0,08 до 1,54+0,09 мл/мин (р<0,05).
Можно считать, что влияние оксафенамида на пузырную холесекрецию
было, в большей мере, связано со спазмолитическим действием на тонус
сфинктера Одди. Так, в группе стандартного консервативного лечения
гипертонус сфинктера Одди устранен в 11 из 13, случаев. Нетрадиционные
методы ФСДЗ и РДТ оказывали более выраженное влияние на двигательную
активность желчного пузыря.
Исследование биохимического состава пузырной желчи выявило достоверно
более выраженное повышение холато-холестеринового коэффициента при
РДТ с 4,01+0,29 до 6,2+0,24, чем при стандартном лечении, соответственно с
4,45+0,11 до 5,59+0,09. Содержание холестерина в желчи "В" более заметно
снижалось при РДТ от 4,9+0,21 до 3,03+0,98 ммоль/л, чем при стандартном
консервативном лечении от 7,92+0,22 до 7,12+0,17 ммоль/л (р<0.005). Под
действием стандартной терапии увеличилось содержание желчных кислот в
желчи "В" с 34,74+0,72 до 39,52+0,69 ммоль/л. Снижение желчных кислот с
23,64+5,39 до 15,1+3,56 ммоль/л при РДТ на первый взгляд противоречит
литературным данным (Кузив П.П., 1993; Максимов В.А.,1993) о повышении
синтеза холатов в результате лечебного голодания. Однако в отсутствие
питания снижается синтез холатов в печени с последующим
сверхвосстановлением на 2025 сутки после завершения голода (Мирзоева М.,
1988), когда печень освобождается от метаболических шлаков, действующих,
как ингибиторы фермента-7-а-гидроксилазы, а также нормализуется при этом
синтез холестерина. В нашей работе повторное МФДЗ проводилось на 5-7
дни восстановительного питания. Таким образом, механизмы улучшения
коллоидных свойств пузырной желчи при РДТ и стандартном
консервативном лечении отличаются. При терапии холеретиками главную
роль играет повышение синтеза холатов печенью, а при РДТ, наряду со
снижением синтеза холестерина, в разгрузочный период происходит
некоторое снижение синтеза холатов с последующим сверхвосстановлением.
Обобщенные результаты сравнительной оценки динамики клинических,
лабораторных и инструментальных данных при различных видах лечения
при помощи коэффициента терапевтической эффективности представлена в
таблице.
Коэффициент терапевтической эффективности различных методов лечения.
ктэ ФСДЗ, РДТ, влгд РДТ ФСДЗ Стандартное лечение
по субъективным данным 2,52+0,06*** 2,20+0,08* 1,95+0,11* 2,12+0,05
по объективным данным 2,21+0,09*** 1,88+0,10* *** 1,57+0,11* **
1,71+0,06***
по лабораторным данным 1,45+0,18*** 1,0+0,27 0,71+0,26* 1,03+0,16
по УЗИ данным 1,19+0,11** 1,0+0,15* ** 0,92+0,15* ** 0,53+0,19*
Обобщенный 1,87+0,06** 1,67+0,08* 1,39+0,09* 1,66+0,05*
Примечания:
1. * - достоверно относительно группы ФСДЗ, РДТ, ВЛГД.
2. ** - достоверно относительно группы классического лечения.
3. *** - достоверно относительно подгруппы ФСДЗ.
При расчете коэффициентов терапевтической эффективности в отношении
основных групп симптомов установлено, что для всех видов лечения
отмечена более выраженная эффективность в отношении субъективной
симптоматики, чем данных объективного обследования и (по мере убывания
эффективности) лабораторных и эхографических симптомов. Обобщенный
КТЭ в 1-ой группе чем был статистически достоверно выше, чем в остальных
группах. Между ФСДЗ, РДТ и стандартным консервативным лечением по
обобщенному КТЭ не выявлено достоверных различий. Таким образом,
наиболее эффективным видом лечения является сочетание ФСДЗ, РДТ и
ВЛГД.
Для отбора больных и прогнозирования эффективности сочетания ФСДЗ,
РДТ и ВЛГД, а также комплексной оценки моторной функции и тонуса ЖП и
ЖВП, 64 больным (с хроническим холециститом -17, с хроническим
холециститом и калькулезом ЖП - 33, с диспепсией билиарного типа - 14)
проведены последовательно холеретическая и холекинетическая пробы. 36
больным желчегонные пробы были проведены перед лечением сочетанием
ФСДЗ, РДТ и ВЛГД. 28 больных составили контрольную пробу.
Холеретическая проба не оценивалась у 13 больных в связи с отсутствием
расширения просвета холедоха, что могло быть связано со спазмолитическим
действием оксафенамида, функциональным состоянием двенадцатиперстной
кишки или нарушением условий теста больным. В 5 случаях не оценивалась
холекинетическая проба из-за увеличения объема ЖП, что могло быть
связано с отсутствием реакции на сорбит на фоне сохраняющегося
холеретического эффекта. Холеретическая проба оценивалась: у 15 больных
как данные за гипотонию ЖП; у 21 больного как воспалительносклеротические изменения стенки ЖП; у 17 больных как нормальная реакция
. Холекинетическая проба оценивалась: у 18 больных как нормальная
сократительная функция, у 22 больных как гипокинезия ЖП, у 5 больных как
гиперкинезия ЖП. Были выявлены статистически достоверные различия
между объемами ЖП в группах больных с различной оценкой
последовательно проведенных холеретической и холекинетической проб. В
то же время, не выявлено достоверных различий в подгруппах больных,
прошедших лечение сочетанием ФСДЗ, РДТ и ВЛГД с различной
длительностью последующей клинической ремиссии и уменьшением или
неизменным количеством конкрементов при капькулезе ЖП, а также в
подгруппах больных с различным количеством и размерами камней в ЖП, у
женщин в различные фазы менструального цикла. Таким образом,
применение последовательно
холеретической и холекинетической проб не позволяет прогнозировать
эффективность лечения ФСДЗ, РДТ, ВЛГД (в сочетании), однако дает
возможность более полно оценить тонус и сократительную функцию ЖП при
хронических заболеваниях ЖП, в том числе и при калькулезе ЖП.
1. Методы форсированного слепого дуоденального зондирования в
сочетании с разгрузочно-диетической терапией и волевой ликвидацией
глубокого дыхания в 93,2%, разгрузочно-диетическая терапия в 88,2% и
форсированное слепое дуоденальное зондирование в 80,0% случаев
оказывают нормализующее действие на клинические проявления
хронических холециститов (в том числе с калькулезом желчного пузыря) и
диспепсии билиарного типа, улучшают дренаж желчного пузыря и
желчевыводящих путей, повышают коллоидную стабильность пузырной
желчи, способствуют удалению низкоэхопозитивной взвеси из просвета
желчного пузыря, а метод форсированного слепого дуоденального
зондирования в сочетании с разгрузочно-диетической терапией и волевой
ликвидацией глубокого дыхания - и мелких конкрементов до 5 мм в диаметре
в 55,3% случаев.
2. Метод форсированного слепого дуоденального зондирования в сочетании
с разгрузочно-диетической терапией и волевой ликвидацией глубокого
дыхания по клинической эффективности превосходит форсированное слепое
дуоденальное зондирование, разгрузочно-диетическую терапию и
стандартное консервативное лечение билиарной патологии.
3. Разгрузочно-диетическая терапия по клинической эффективности не
отличается от стандартного консервативного лечения, а форсированное
слепое дуоденальное зондирование - уступает стандартному
консервативному лечению.
4. Метод сочетания форсированного слепого дуоденального зондирования,
разгрузочно-диетической терапии и волевой ликвидации глубокого дыхания
может применяться при лечении хронического холецистита с калькулезом
желчного пузыря вне выраженного обострения воспалительного процесса,
при частоте обострений в прошлом не более 3-4 раз в год,
функционирующем желчном пузыре, конкрементах до 5 мм в диаметре и
занимающих до 1/2 объема желчного пузыря, наличии противопоказаний к
плановому хирургическому лечению.
5. Метод волевой ликвидации глубокого дыхания в сочетании с разгрузочнодиетической терапией и форсированным слепым дуоденальным
зондированием должен применяться под контролем показателей кислотно-
щелочного равновесия крови, не допуская повышения парциального
давления двуокиси углерода плазмы крови выше 45 мм рт. ст. и понижения
дефицита щелочных оснований ниже -4,0 ммоль/л.
6. Лечение методами форсированного слепого дуоденального зондирования в
сочетании с разгрузочно-диетической терапией и волевой ликвидацией
глубокого дыхания, а также форсированное слепое дуоденальное
зондирование и разгрузочно-диетическая терапия с учетом возможных
побочных эффектов и осложнений должно проводиться в условиях лечебного
учреждения , где имеются возможности исследования кислотно-щелочного
равновесия крови, эхографического обследования и оказания неотложной
хирургической помощи.
7. Применение последовательного холеретического и холекинетического
тестов позволяет более полно оценить тонус и сократительную функции
желчного пузыря при билиарной патологии, в том числе у больных с
калькулезом желчного пузыря.
1. Нетрадиционные методы лечения форсированное слепое дуоденальное
зондирование в сочетании с разгрузочно-диетической терапией и волевой
ликвидацией глубокого дыхания, разгрузочно-диетическая терапия и
форсированное слепое дуоденальное зондирование рекомендуются для
использования в лечении хронических холециститов, в том числе с
калькулезом желчного пузыря, и диспепсии билиарного типа в условиях
гастроэнтерологических и терапевтических отделений стационаров, где
имеется возможность контроля показателей кислотно-щелочного равновесия
крови, эхографического обследования и оказания неотложной хирургической
помощи.
2. Рекомендуется использование ультразвукового исследования с
применением последовательного холеретического и холекинетического
тестов для диагностики состояния тонуса и сократительной функции
желчного пузыря у больных с хроническими холециститами, в том числе с
калькулезом желчного пузыря, и диспепсией билиарного типа.
Непосредственно после оценки холеретического теста через 3 часа после
приема оксафенамида в дозе 12,5 мг/кг массы тела больного, принимается
20,0 г сорбита со 100 мл воды с последующей оценкой двигательной
функции желчного пузыря через 45 минут.
СПИСОК РАБОТ, ОПУБЛИКОВАННЫХ ПО ТЕМЕ ДИССЕРТАЦИИ
1. Лечение больных желчекаменной болезнью методом волевой ликвидации
глубокого дыхания, разгрузочно-диетической терапии и форсированного
слепого дуоденального зондирования II Заболевания органов брюшной
полости: Сб. науч. трудов.- Смоленск, 1992,- С. 87-92. Соавторы: Н.Е.
Федоров, В.А. Погорецкий.
-172. Лечение желчекаменной болезни методом разгрузочно-диетической
терапии, волевой ликвидации глубокого дыхания и слепого дуоденального
зондирования II Тез. докл. юбилейной конф., посвященной 125- летию
образования Белорусского научного общества терапевтов.- Минск, 1992 - С.
209210. Соавторы: Н.Е. Федоров, В.А. Погорецкий.
3. Использование танафпона в холеретическом тесте II Тез. докл. юбилейной
конф., посвященной 125- летию образования Белорусского научного
общества терапевтов - Минск, 1992.- С. 203-204. Соавторы: Т.М. Мажитов,
С.И. Пиманов.
4. Способ лечения заболеваний желчевыводящих путей методом волевой
ликвидации глубокого дыхания, разгрузочно-диетической терапии и
форсированного слепого дуоденального зондирования: Инструкция на
метод,-Витебск, 1994,- 8 с. Соавторы: Н.Е. Федоров, A.M. Компаненко, Е.Я.
Лебедева, B.B. Шваренок.
5. Разгрузочно-диетическая терапия: Инструкция на метод,- Витебск, 1994,10 с. Соавторы: Н.Е. Федоров, Е.Я. Лебедева, В В. Шваренок.
6. Применение разгрузочно-диетической терапии в клинике внутренних
болезней II Актуальные проблемы современной медицины: Материалы
научной конференции.- Витебск, 1994,- С. 45-46. Соавторы: Н.Е. Федоров,
Е.Я. Лебедева.
7. Применение холеретической и холекинетической пробы в обследовании
больных желчекаменной болезнью II Достижения в гастроэнтерологии:
Труды международного симпозиума.-Минск, 1995,-С. 65. Соавтор: Н.Е.
Федоров.
8. Холеретический и холекинетический тест в оценке желчеотделения и
моторики желчного пузыря у больных желчекаменной болезнью II Новые
направления в гепатологии: Тез. докл. N 218-655 Фальк симпозиума N 92,Санкт-Петербург, 1996 - С. 390. Соавтор: Н.Е. Федоров.
9. Немцов Л.М., Соболева Л.В. Изменение клинико-л.абораторных
показателей печени при разгрузочно-диетической терапии
гастроэнтерологических больных // Современные аспекты клинической
медицины: Сб. науч. трудов,- Витебск, 1996.- С. 60-62. Соавтор: Л.В.
Соболева.
10. Влияние разгрузочно-диетической терапии на динамику клиниколабораторных показателей печени у пациентов с гелатобилиарной
патологией // Актуальные вопросы гепатологии: Тез. докл. 2-го симпозиума
гепатологов Беларуси,- Гродно, 1996,- С. 179. Соавтор: Л.В. Соболева.
11. Влияние разгрузочно-диетической терапии на динамику клиниколабораторных показателей печени у пациентов с гепатобилиарной
патологией II Тез. докл. Девятого Республиканского съезда терапевтов,Минск, 1996.-С.144. Соавтор: Л.В. Соболева.
12. Применение форсированного слепого дуоденального зондирования при
билиарной патологии // Материалы 2-ой Российской Гастроэнтерологической
недели. Росс. журн. гастроэнтерол., гепатол., колопроктол..-1996, N 4, том 6,
Приложение ЫЗ.-С. 225. Соавтор: Л.В. Соболева.
13. Применение нетрадиционных методов лечения заболеваний билиарной
системы II Тез. докл. 1-ой Республиканской научно-практической
конференции "Валеология: формы и методы профилактики заболеваний
немедикаментозными средствами",- Минск, 1997. С. 67-68. Соавторы: Н Е.
Федоров, Л.В. Соболева.
14. Федоров Н.Е., Немцов Л.М., Хулуп Г.Я. Применение нетрадиционных
методов для лечения обменных, воспалительных и функциональных
заболеваний желчного пузыря и желчевыводящих путей: Методические
рекомендации.-Витебск, 1997.-36 с. Соавторы: Н.Е. Федоров, Г.Я. Хулуп.
Идеальное средство при болезнях желчевыводящих путей
>
Cредства
>
Лекарства
Болезни желчевыводящих путей — желчнокаменная болезнь, дискинезия
желчевыводящих путей — чрезвычайно широко распространены в наше
время. Желчнокаменной болезнью страдает более 10% взрослого населения
планеты. С чем это связано? По всей вероятности, большую роль играют
нервно-психические и эмоциональные перегрузки, присутствующие в
современной жизни. Нерегулярное питание и малоподвижный образ жизни
также вносят свою лепту. Этому сопутствуют нарушения обмена веществ,
эндокринные расстройства, распространенность которых в современном
мире продолжает нарастать. К сожалению, мы не можем коренным образом
повлиять на условия нашей жизни. А чтобы предупредить заболевания, мы
должны знать причины возникновения и закономерности их развития.
Как можно предупредить развитие заболеваний желчевыводящих
путей?
Каждому человеку полезно знать, развитие каких заболеваний ему угрожает
в большей степени. Если ваши родные страдают дискинезией
желчевыводящих путей или желчнокаменной болезнью, необходимо помнить
о том, что и у вас, возможно, имеется повышенный риск развития этих
заболеваний. Следует заранее позаботиться об их предупреждении. В первую
очередь, безусловно, нужно уделить внимание организации правильного
питания, поскольку «правильное» и дробное питание способствует
своевременному опорожнению желчного пузыря и предупреждает выпадение
желчных кристаллов. Пищу нужно принимать небольшими порциями 5—6
раз в день, желательно в фиксированное время. Следует ограничить
употребление жиров животного происхождения, жареной пищи,
копченостей, поскольку такая пища может нарушать согласованное
взаимодействие различных отделов желчевыводящих путей. Полезно ввести
в рацион растительное масло вместо животного. Нужно остерегаться психоэмоциональных перегрузок, переутомлений, так как они способны оказывать
негативное влияние на перистальтику кишечника и желчевыводящих путей.
Полезным является профилактическое применение минеральных вод, в
особенности обогащенных магнием, а также регулярное проведение тюбажей
(«слепых зондирований») желчного пузыря с минеральной водой, отваром
овса, растительным маслом. Если же вы прилагаете максимум усилий для
организации здорового образа жизни, но все же испытываете
симптомы заболевания желчевыводящих путей, то необходимо прибегнуть к
помощи лекарственных препаратов. Естественно, делать это нужно,
посоветовавшись с доктором. Лекарственные средства, оказывающие
влияние на моторику желчевыводящих путей («холекинетики»), можно
разделить на стимуляторы сократительной активности желчного пузыря
(«собственно холекинетики») и спазмолитики. Это подразделение достаточно
условно.
Можно ли устранить признаки дискинезии желчевыводящих путей, если
повысить сократимость желчного пузыря? Мы ведь имеем в арсенале
множество лекарственных растений, которые издавна зарекомендовали
себя как мощные желчегонные средства.
Существует достаточно большое число препаратов, обладающих свойством
стимулировать сократительную активность желчного пузыря. По
происхождению это флавоноиды, эфирные масла растений или
синтетические средства. Механизм их действия заключается в раздражении
рецепторов слизистой оболочки тонкой кишки, с последующим выделением
гормона холецистокинина. Холецистокинин вызывает сокращение желчного
пузыря и расслабление сфинктеров на пути оттока желчи. Однако, у части
больных наблюдается рассогласование двигательной активности желчного
пузыря и сфинктеров в ответ на холецистокинин — так называемый
парадоксальный ответ. При сокращении желчного пузыря не происходит
раскрытия «клапанов» на пути тока желчи. У препаратов растительного
происхождения, как правило, одновременно выражена способность
усиливать выработку желчи клетками печени. Все эти факторы в условиях
нарушенного оттока и мощного сокращения желчного пузыря могут вызвать
обратный эффект — нарастание выраженности болей. Такие препараты
категорически нельзя назначать больным с признаками механического
препятствия в желчевыводящих путях (камень, опухоли, рубцовое сужение).
Кроме того, воздействие на слизистую оболочку желудка может
сопровождаться тошнотой, появлением болей в эпигастральной области. При
подборе дозы препарата растительного происхождения трудно учитывать
индивидуальный ответ на его прием. Препараты, стимулирующие
сократимость желчного пузыря, нельзя применять при беременности: на их
фоне возможно изменение тонуса матки. С осторожностью необходимо
назначать их при ишемической болезни сердца, так как возможно изменение
тонуса коронарных артерий.
Может быть, тогда стоит применить спазмолитики?
Спазмолитики, действие которых направлено на снижение тонуса мышечных
волокон стенки желчного пузыря и сфинктеров протоков, являются
незаменимы ми в ситуации, когда пациент испытывает интенсивные боли в
эпигастральной области и правом подреберье во время желчной колики.
Расслабление стенки желчного пузыря и сфинктеров способствует снижению
внутрипротокового давления и уменьшению болевых ощущений.
Классические представители класса спазмолитиков — холиноблокаторы,
блокаторы кальциевых каналов, ингибиторы фосфодиэстеразы. Но
холиноблокаторы обладают рядом побочных эффектов, к которым относятся
негативное влияние на железистую секрецию, внутриглазное давление,
функцию сердечнососудистой системы, нарушение зрения, изменения
психики. На фоне применения кальциевых блокаторов возможно развитие
атонии кишечника и запоров. Ингибиторы фосфодиэстеразы способны
существенно снижать уровень артериального давления и вызывать
учащенное сердцебиение.
23.05.2014 - 11:48
Лечение соком заболеваний желчевыводящих путей
Всем известна полезность овощей, фруктов, ягод . Производимые из них
соки и нектары необходимы человеческому организму в не меньшей степени,
чем сами плоды. Смешанные фруктовые или плодоовощные соки успешно
используются для лечения холецистита.
Соки можно заправлять медом, глюкозой, мелко нарезанной зеленью
петрушки или укропа, мелко натертой лимонной или апельсиновой коркой,
тмином, ванилином и т. д.
Предлагаем вашему вниманию несколько рецептов приготовления соков,
которые помогут им справиться с заболеваниями желчевыводящих путей.
1. Рецепт лечения соком холецистита.
Морковный сок— 10 ч., шпинатный сок — 6 ч.
Употребление смеси морковного сока со шпинатным позволяет не только
очистить организм от шлаков, но и наладить работу желчевыводящей
системы и кишечника.
2. Рецепт лечения соком заболеваний желчевыводящих путей.
Морковный сок — 9 ч., сельдерейный сок — 5 ч., сок петрушки— 2 ч.
Сок сельдерея содержит большое количество неорганического кальция,
который способствует удалению из организма шлаков. Он повышает тонус,
улучшает аппетит, оказывает мочегонное и слабительное действие. Сок
стимулирует кроветворение, повышает физическую и умственную
работоспособность, действует болеутоляюще. Излечивает от склероза,
подагры, ожирения. В Древней Индии сок сельдерея целители
рекомендовали раковым больным.
3. Рецепт лечения соком холецистита.
Морковный сок — 10 ч, свекольный сок — 3 ч, огуречный сок — 3 ч.
Употребляя морковный сок в смеси с огуречным и свекольным 3 раза в день,
вы можете избавиться от только начавших образовываться камней в течение
нескольких дней или недель (в зависимости от их размера). Также эта смесь
является хорошей профилактикой камнеобразования, способствует
очищению печени и желчного пузыря.
4. Рецепт лечения соком заболеваний желчевыводящих путей
Морковный сок —11 ч., свекольный сок — 3 ч., сок кокосового ореха—2 ч.
Смесь свекольного сока с соком кокосового ореха содержит большое
количество калия, натрия, кальция, магния, много железа, фосфора, кремния
и хлора, причем в нужных организму соотношениях. Благодаря этому смесь
поставляет в организм строительный материал и служит весьма
эффективным очищающим средством для желчного пузыря и почек.
5. Рецепт лечения соком при желчнокаменной болезни.
Морковный сок — 9 ч., сок одуванчика —3 ч., сок салата латук — 4 ч.
Сок одуванчика способствует выведению желчи в тонкую кишку. Он
необходим для нормализации работы пищеварительной системы, укрепляет
кости скелета, предупреждает развитие остеопороза. Свежие листья и корни
нужно промыть холодной водой, 5 мин бланшировать, пропустить через
мясорубку.
Смеси этих соков играют важную роль в предупреждении возникновения
желчнокаменной болезни, очищении печени от шлаков и обогащении клеток
новыми необходимыми веществами.
6. Рецепт лечения соком заболеваний желчевыводящих путей
Сок сныти. Эта трава имеет очень приятные вкус и запах. Сушат траву во
время цветения. Зимой используют как чай, для ванн, а также как приправу.
Сок сныти пьют при желудочно-кишечных заболеваниях, болезнях почек,
желчного пузыря, в качестве мочегонного средства.