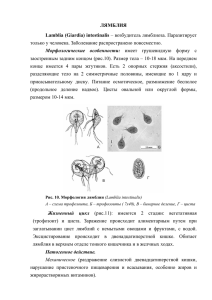
Оглавление - diplom
реклама

Оглавление Введение ................................................................................................................... 3 Глава 1. Специфика лямблиоза ............................................................................. 5 1.1. Эпидемиология .......................................................................................... 5 1.2. Патафизиология .......................................................................................... 10 1.3 Клиническая картина лямблиоза ................................................................ 13 1.4. Диагностика лямблиоза .............................................................................. 25 1.5. Лечение лямблиоза ..................................................................................... 27 Глава 2 Динамика распространения лямблиоза ................................................. 30 2.1. Распространение лямблиоза в России ...................................................... 30 2.2. Распространения лямблиоза в Республике Татарстан ............................ 37 2.3. Исследование внешней среды на цисты простейших ............................. 46 Заключение ............................................................................................................ 51 Список использованной литературы ................................................................... 57 Приложение 1 ........................................................................................................ 61 Приложение 2 ........................................................................................................ 62 Введение Тема курсовой работы актуальна, т. к. микробы и паразиты встречаются у большинства людей. Джеймс Дж. Плорд (1994) считает, что лямблиоз - космополитическая инфекция, особенно широко распространенная в районах с плохими санитарными условиями и среди людей с низким уровнем личной гигиены. Ведущим путем распространения лямблиоза он считает водный и иногда встречается прямая передача инфекции, особенно среди мужчин - гомосексуалистов. По данным ученого лямблиоз часто встречается среди людей с дефицитами иммуноглобулинов. Паразитарные болезни человека являются не только медицинской, но и общечеловеческой глобальной проблемой. Трудно измерить ущерб, наносимый паразитозами, здоровью человека и социально-экономическому развитию человечества в целом. Отсюда повышение эффективности мер, направленных против них, является одной из актуальных задач современной медицины (Бронштейн, Токмалаев, 2004; Онищенко, 2002). Высокая пораженность ряда групп населения мира (до 60-70%) паразитарными болезнями существенно снижает естественную устойчивость жителей ко многим другим инфекциям, в частности к бактериальным, а в условиях глубокой иммуносупрессии, в том числе ВИЧ/СПИДа, становятся маркерными лямблиоза, стронгилоидоза и др. (Лысенко, 2002). При установлении диагноза – острый лямблиоз, наряду с комплексом мероприятий по детоксикации (энтеросорбция, инфузионная терапия), восстановлении процессов пищеварения и всасывания (ферменты, витамины, биопрепараты) используются препараты с просбицидным действием (фурозолидон, трихопол, фазижин). Диагноз острого лямблиоза как у детей, так и у взрослых ставится крайне редко. практическому врачу, как правило, приходиться иметь дело с хроническими формами данного заболевания. 3 В настоящее время не установлены убедительные симптомы течения лямблиоза при рецидиве или реинфекции. Однако, в каждой семье или дошкольном учреждении, где выявлен больной лямблиозом, должны быть проведены противоэпидемические мероприятия. Кроме того, чрезвычайно важным для профилактики реинвазии является соблюдение всех гигиенических навыков с предварительным обучением им детей. Лямблиоз – распространенное протозойное заболевание инфекционное заболевание среди детей и взрослых. Лямблиоз относится к паразитарным заболеваниям возбудители, которых ведут зависимый образ жизни за счет хозяина (человека и некоторых животных). Лямблии (Lamblia Intestinalis Jiardia) впервые были описаны русским ученым Д. Ф. Лямблием (1859). Это простейшие, класс жгутиковых. В организме человека лямблии встречаются в виде двух форм – вегетативной (активная) и цист (неактивная). Целью курсовой работы является рассмотрение люмблиоза. Задачей курсовой работы будет изучение специфики лямблиоза, его распространения в России и в Республике Татарстан. 4 Глава 1. Специфика лямблиоза 1.1. Эпидемиология Лямблии распространены во всех частях света, уровень заболеваемости колеблется в пределах 0,5-18 % и заметно повышается. Лямблии существуют в виде вегетативных форм и в виде цист. Вегетативные формы размером 10–18 х 8–10 мкм имеют своеобразную форму, грушевидную в сагитальной проекции и ковшеобразную – в боковой. Лямблии имеют два крупных ядра и 4 пары жгутиков, а уплощенная вентральная поверхность микрорганизма покрыта жесткой кутикулой с отогнутыми краями, которые обеспечивают фиксацию и плотное прилегание лямблии к поверхности энтероцита. Цисты размером 8–12 х 7–10 мкм имеют овальную форму. Основная зона обитания лямблий в организме человека – проксимальные отделы тонкой кишки. Ранее предполагаемое обитание лямблий в желчевыводящих путях в настоящее время признается невозможным. Фиксируясь на поверхности энтероцитов, они получают питательные вещества, находящиеся в просвете кишки, на поверхности клеток, к которым прикрепляются, и даже из пространства между микроворсинками щеточной каймы. При этом избыток углеводов в пище, потребляемой хозяином, стимулирует рост лямблий, а преобладание белков – несколько тормозит, причем голодание также несколько снижает численность популяции лямблий в кишечнике. Патологическое воздействие лямблий на макроорганизм является многоплановым. С одной поверхность тонкой кишки стороны, они и закрывают всасывательную перехватывают поступающие в нее питательные вещества, что могло бы быть причиной нарушенного питания организма хозяина, однако ряд исследований показал, что значение этого механизма в разитии клинически явного заболевания не столь велико, т.к. площадь закрываемой лямблиями поверхности относительно невелика – лишь 5–6% от всей поверхности тонкой кишки [1]. С другой стороны, 5 лямблии вызывают как механическое, так и токсическое повреждение эпителия на значительно большей поверхности кишечника, с развитием субатрофии эпителия и укорочением ворсинок. Следствием этого является в большей или меньшей степени выраженная мальабсорбция практически всех пищевых компонентов: белков, жиров, углеводов, витаминов и минералов. Результатом выраженной лямблиозной инвазии становится тяжелое нарушение нутритивного статуса больного. Кроме того, повреждение гликокаликса и нарушение кишечного всасывания нарушает процессы переваривания и состояние микробиоценоза желудочно–кишечного тракта. Действие токсинов приводит также к нарушению барьерных функций и повышению проницаемости кишечной стенки, в результате чего в организм начинают поступать токсичные вещества из просвета кишки, обусловливая выраженное воздействие на центральную нервную систему, а также крупномолекулярные соединения, способные индуцировать иммунологические реакции. Таким образом, развивается интоксикация и создается благоприятный фон для аллергических состояний. В процессе своей жизнедеятельности вегетативные формы лямблий постепенно спускаются в дистальные отделы кишечника, где образуют цисты и в таком виде выводятся из организма. Процесс образования цист занимает около 10–12 часов. Циста является не только формой защиты лямблии от неблагоприятных факторов внешней среды – в ней происходит подготовка к продольному делению, в процессе которого происходит удвоение органоидов простейшего. Вновь попав в кишечник человека или животного, из цисты в течение 10–15 минут образутся два трофозоита (вегетативные формы лямблий), которые в дальнейшем способны к самостоятельному размножению путем бинарного деления. Среди детей пораженность лямблиями колеблется в пределах 27-70%. Цисты лямблий выделяются с калом больных и могут сохранять жизнеспособность во влажной среде до 66-70 дней. Жизнеспособность цист лямблий в увлажненном кале сохраняется до 3-х недель. В водопроводной воде цисты 6 сохраняются до 3-х месяцев. Установлено, что обычно используемые для очистки воды концентрации хлора не оказывают губительного воздействия на цисты лямблий. До недавнего времени считали, что человек является единственным резервуаром инфекции, но теперь установлено, они также паразитируют в организме собак, бобра, котят. Однако имеется мнение, что лямблии видоспецифичны и поэтому лямблии животных не патогенны для человека (А.Ф.Тумка). Наиболее частый путь заражения – вода, пищевые продукты, содержащие цисты лямблий. Лямблии могут передаваться и от человека к человеку, при наличии фекальных загрязнений окружающих предметов. Путь заражения фекально-оральный и контактный. Длительность периода инкубации 1-2 недели. От зараженного лямблиозом человека во внешнюю среду выделяется огромное количество цист лямблий. С одного грамма фекалий ребенка может, выделится 241800 цист, а взрослого – до 12 млн.цист (за сутки – более 18 млрд.) Цисты лямблий могут выделяться из организма как беспрерывно, так и прерывисто. По данным научной литературы, постоянное цистовыделение встречается лишь у 4,7% зараженных, а периодическое – у 95%. Длительность немых промежутков в среднем составляет по данным различных авторов 8-14 дней. Считается, что причина этого – изменение иммунореактивного состояния организма. Некоторые исследователи связывают цикличность выделения цист с сезонностью и характером питания (преимущественно углеводная пища способствует размножению лямблий). С учетом устойчивости цист лямблий к воздействию внешней среды, особенно с нарушением правил личной гигиены, имеется высокая степень вероятности заражения всех членов семьи, детей в дошкольных и школьных детских коллективах. Обращает на себя внимание то, что у всех детей, имеющих привычку, держать палец во рту, грызть ногти, карандаши, ручки и т.д. в 100% выявляются лямблии. 7 Итак, анализируя материалы клинической характеристики больных лямблиозом, следует отметить, что данный вид паразитоза протекает как самостоятельное, так и как сопутствующее заболевание других форм патологии системы пищеварения в виде острой и хронической формы. Когда лямблиоз проявляет себя в качестве самостоятельного заболевания, представляется возможным выделить (кроме общеизвестных кишечной, гепатобилиарной и смешанной) следующие формы: с клиническими проявлениями со стороны желудка, поджелудочной железы, сердечнососудистой и нервной системы (табл. 1). Таблица 1. Клиническая классификация лямблиоза по А.М. Семенову Форма Клинические Характер Исходы заболевания варианты течения Кишечная Дуоденит Острое Выздоровление, Хроническое переход в хронический: фаза ремиссии, обострение Энтерит Острое Выздоровление, переход в хронический с присвоением колита 8 Энтероколит Острое Выздоровление, Хроническое переход с в частыми хронический: рецидивами фаза ремиссии, обострение Гепатобилиарная Дискинезия Длительное Выздоровление, желчевыводящих переход в путей хр.холецистит, хр.холецистоанги огепатит Холецистит Острое Хроническое Выздоровление, с переход в частыми хронический рецидивами Обострение, фаза ремиссии, переход в хр.холецистоанги огепатит Холецистоангиог Хроническое епатит частыми с Обострение, фаза ремиссии рецидивами Кишечно- Комбинация 1-й и Хроническое гепатобилиарная 2-й форм частыми с Обострение, фаза ремиссии рецидивами Клинические проявления Функциональные со расстройства стороны желудка Длительное Выздоровление, Хроническое фаза ремиссии, желудка обострение, Гастрит переход хр.гастрит, 9 в гастродуоденит, язву Клинические проявления Панкреатит со Острое Выздоровление, Хроническое переход стороны хронический: поджелудочной ремиссия, железы обострение Клинические проявления Нейроциркулятор Длительное в Выздоровление со ная дистония по стороны гипертоническом сердечно- у типу сосудистой системы Клинические проявления Нейроциркулятор Длительное Выздоровление со ная дистония по стороны нервной гипотоническому системы типу. Невроз типа неврастении 1.2. Патафизиология Установлено, что при попадании в желудок жизнеспособных цист лямблий, их оболочки не разрушаются желудочным соком и они проникают в двенадцатиперстную кишку, где из каждой цисты образуется две вегетативные формы. С помощью присасывательного диска лямблии прикрепляются к ворсинкам эпителиальной оболочки двенадцатиперстной кишки и проксимального отдела тощей кишки, т.е. там, где имеется щелочная среда и идет интенсивное пристеночное пищеварение. Всей своей поверхностью лямблии всасывают продукты расщепления пищевых веществ 10 и таким образом вступают в конкурентные отношения с организмом человека за продукты питания. Если вопрос о паразитировании лямблий в тонком кишечнике является однозначно решенным, то пребывание и размножение их в других отделах пищеварительного тракта остается дискутабельным. Клинические и экспериментальные данные многих исследователей позволяют констатировать, что лямблии обитают в желчных путях, желчном пузыре, непосредственно воздействуя на их слизистую. Патологическая картина гепатобилиарной формы лямблиоза характеризуется развитием участков воспалительной инфильтрации печеночной ткани с образованием мелких абсцессов, формированием холангита, воспалительных и деструктивных изменений стенки желчного пузыря. Присутствие лямблий способствует переходу хронического гепатита в цирроз. Имеются сообщения о нахождении лямблий в слизи и изъязвленных участках толстой кишки и удаленных червеобразных отростках. Наиболее изучены изменения слизистой тонкой кишки при лямблиозе. Экспериментально установлено, что на одной ворсинке слизистой тонкой кишки содержится до 10 и более экземпляров лямблий. Кроме того, доказано, что лямблии проникают в глубину кишечной стенки, вызывая воспалительные изменения в верхних отделах тонкой кишки, а также фолликулярные и атрофические изменения в прямой кишке. Вследствие значительных количеств лямблий и бурном их размножения в кишечнике, особенно при нерациональном питании, резко изменяется микробный пейзаж кишечника. В первом варианте появляются микроорганизмы и грибы, которых в норме не бывает в кишечнике в обычных условиях и которые в свою очередь стимулируют процесс размножения простейших. Во втором варианте – резко снижается количество кишечной палочки, бифидумбактерий, лактобактерий, обеспечивающих нормальный процесс пищеварения и всасывания. Многочисленные 11 исследования доказывают, что у детей раннего возраста (до 3-х лет) чаще имеет место первый вариант, а у старших преобладает второй вариант. Очень часто при лямблиозе имеет место дискинезия гепатобилиарной системы и кишечника. Считают, что лямблиоз является наиболее частой причиной дискинезии желчного пузыря со спазмом и атонией сфинктернопапиллярной области и явлениями холестаза, особенно на первом году болезни. (К.Стоянов и соавт.). Основываясь на данных литературы и собственных многолетних наблюдений за больными с ляблиозами, можно утверждать, что в последние десятилетие повсеместно, и особенно в зоне Урала и Западной Сибири, при постоянном воздействии неблагоприятных факторов среды обитания и повышенного радиационного фона, резко изменяющих сопротивляемость организма и его реактивность, создались условия для усиления патогенного влияния лямблий на все системы организма. Если раньше высказывались мнения об инфицированности лямблиями (лямблионосительство), предполагающие адаптацию организма человека к паразиту без повреждающих его влияний(взаимососуществования по типу симбиоза), то в современных условиях, при резком снижении иммунитета, органно-тканевых нарушениях под влиянием вредных экологических факторов( воздух, вода, продукты питания и т.д.) лямблии следует рассматривать как один из значимых повреждающих факторов, приводящих к формированию эндогенной интоксикации с разнообразной клинической, метаболической и иммунной патологией. Последовательность развития основных звеньев патогенеза кишечной, гепатобилиарной и смешанной форм лямблиоза может быть представлена следующим образом: 1. Травматизация лямблиями слизистых кишечника и желчных путей; 2. Изменение клеточного биохимизма в тканях пораженных участков органов пищеварения и включения стресс-активирующих факторов, с развитием нарушения обмена белков, углеводов, липидов; 12 3. Повреждение тканей двенадцатиперстной кишки, тонкой кишки, желчных ходов, печени с развитием атрофии слизистых, образованием микроабсцессов и т.д.; 4. Изменение микробного пейзажа кишечника; 5. Усугубление ферментативной недостаточности и нарушение процесса метаболизма белков, жиров, углеводов; 6. Развитие процесса мальабсорбции; 7. Развитие моторно-эвакуаторных нарушений в билиарной системе и кишечнике, формирование стойких дискинезий; 8. Снижение выработки секреторных иммуноглобулинов-d, истощение иммунитета; 9. Накопление продуктов дисметаболизма, за счет распада продуктов жизнедеятельности простейших; 10.В результате длительного существования лямблий в организме, особенно при сниженной иммунной защите, способной ограничить их размножение, формируется синдром хронической эндогенной интоксикации, приводящей к повреждению практически всех органов и систем организма. 1.3 Клиническая картина лямблиоза С точки зрения клинических проявлений лямблиоз подразделяют на латентный и манифестный. Манифестный лямблиоз может проявляться в различных формах: кишечной, билиарно–панкреатической, с внекишечными проявлениями и смешанной (по классификации Н.П. Абалова и Ю.И. Староверова, 1998). Согласно классификации А.Л. Ланды и В.К. Илинича (1973) выделяют: А. Лямблионосительство, Б. Лямблиоз, как основное заболевание и В. Лямблиоз, как сопутствующее заболевание, причем вариант Б может иметь несколько клинических форм: кишечную, гепатобилиарную, желудочную, панкреатическую, сердечно–сосудистую и нервную. В течении лямблиоза выделяют инкубационный период (1–4 недели), период острых 13 клинических проявлений, который может отсутствовать, период хронизации и период реконвалесценции. Клинические признаки лямблиоза можно объединить в несколько групп. Во–первых, для заболевания характерны симптомы со стороны желудочно–кишечного тракта: диарея (частый, жидкий стул), метеоризм, боли в животе (у детей старшего возраста часто сильные, принимающие язвенноподобный характер), тошнота, рвота, снижение аппетита. Во–вторых, для лямблиоза характерна различной степени выраженности интоксикация, особой чертой которой является угнетенное, депрессивное состояние пациента. Не случайно Д.Ф. Лямбль называл открытый им микроорганизм «паразитом тоски и печали». Возможны также раздражительность, пласксивость, головные боли, головокружение, нарушение сна, субфебрилитет. В–третьих, при этом заболевании часто наблюдаются выраженные аллергические проявления. М.Ю. Денисов считает, что у 69% больных с аллергодерматозом обнаруживаются лямблии, у 16% – энтеробиоз, а у 3% – аскаридоз [3]. Наконец, четвертым симптомокомплексом является нарушение питания, как следствие мальабсорбции. Острый период заболевания обычно длится недолго, и через несколько дней клинические проявления несколько стихают с переходом заболевания в хроническую стадию. В целом для клинической картины лямблиоза характерен волнообразный характер с периодами нарастания и стихания гастроэнтерологической симптоматики, хотя нарушения нутритивного статуса, интоксикация и аллергические проявления могут нарастать. В анализах крови часто наблюдается эозинофилия, лимфоцитоз, а по мере прогрессирования заболевания нередко наблюдается гипохромная анемия. При биопсии слизистой оболочки тонкой кишки, которая может проводиться в связи со схожестью клинических проявлений с таковыми при целиакии, обнаруживается атрофия слизистой оболочки, укорочение ворсинок, углубление крипт, лимфоцитарная инфильтрация, что порой затрудняет дифференциальную диагностику. В отдельных случаях в биопсийном препарате обнаруживается и лямблия, но это не является 14 типичной находкой. Следует отметить, что в отличие от целиакии для лябмлиоза не характерно увеличение титров антител к глиадину и тканевой трансглутаминазе. На основании наблюдений в сопоставлении с данными литературы приводим клинико-лабораторные симптомы при лямблиозе у детей. При обследовании пациентов чаще всего выявляется: 1. Стойкая обложенность языка; 2. Метеоризм и урчание в кишечнике («вздутый живот»); 3. «шум плеска» при исследовании толстой кишки (синдром Образцова); 4. болезненность в пилородуоденальной зоне, мезогипогастрии; 5. увеличение печени (нередко стойкое и значительное, умеренная или выраженная плотность печени при пальпации); 6. положительный синдром Ортнера-Грекова, Мюсси-Георгиевского (1/3 больных); Жалобы на периодические боли, преимущественно в околопупочной области, в правом подреберье, внизу живота, на отрыжку, вздутие и урчание в животе, ощущение переполнения желудка, чувство тяжести в подложечной области, снижение аппетита, иногда значительное. Расстройства функции кишечника чаще всего выражаются в её неустойчивости. У детей раннего возраста чаще отмечается многократный кашицеобразный стул в течение суток, реже запоры, у детей старшего возраста и подростков преобладают запоры с краткими периодами поносов. В фекалиях могут быть видны элементы не переваренной пищи. Часто бывают клинические проявления с преимущественным вовлечением в патологический процесс нервной системы. Больные жалуются на общую слабость, утомляемость, раздражительность, неглубокий сон, тревожные сновидения, головные боли, головокружения, появление тиков, гиперкинезов. Возможно развитие гипотонических кризов с обморочными состояниями. Часта клиника вегето-сосудистых дистоний – эмоциональная лабильность, локальный гипергидроз, субфебрилитет; 15 Со стороны сердечно-сосудистой системы наиболее часто встречаются аритмии; При хроническом лямблиозе у детей, так и у взрослых выявляется полисимптоматика поражения кожи. Бледность кожных покровов, особенно кожи лица, отмечается у всех больных (что иногда считается парадоксальным при высоких показателях гемоглобина), что, вероятнее, обусловлено спазмом сосудов. Неравномерная окраска кожи («разноцветная кожа») и иктеричный её оттенок выявляются уже в первые годы заболевания. Иктеричный оттенок кожи в сочетании с субиктеричностью или иктеричностью склер может иметь различную интенсивность и является симптомом холестаза (при гепатобилиарной форме лямблиоза). Серый и серо-иктеричный оттенок кожи формируется обычно при стойких запорах и при сочетании лямблиоза и описторхоза. Буро-иктерично-коричневая окраска кожи шеи, боковых поверхностей живота, подмышечных складок отмечается на более поздних этапах хронического течения лямблиоза и обусловлена, вероятно, присоединением глюкокортикоидной недостаточности. Изменение кожи ладоней и подошв - в последние годы часто регистрируемый симптом при лямблиозе. На первых этапах кожа принимает кирпично-красный оттенок. В дальнейшем цвет кожи становиться иктерично-розовым, появляется сухость кожи. Поражение красной каймы губ – частый симптом при лямблиозе у детей и подростков. Степень выраженности бывает различной: от легкого шелушения и сухости, на которые больные не обращают внимание, до выраженного хейлита с трещинами, заедами, шелушением пероральной зоны. У больных имеются изменения волос – они истончены, замедлен их рост, имеется разноцветная окраска волос. При лабораторном обследовании детей с лямблиозом чаще всего выявляется: 1. дискинезии в гепатобилиарной системе с явлениями холестаза (УЗИ, дуоденальное зондирование, холецистография); 16 2. в биохимических анализах крови – гипоальбуминемия, гипогаммаглобулинемия, повышение уровня щелочной фосфотазы; 3. патологические копрологические синдромы; 4. нарушение кристаллизации желчи; 5. явления дисбактериоза; 6. в периферической крови имеет место лейкоцитоз, эозинофилия, моноцитоз, лейкопения, у детей старшего возраста, замедление СОЭ; По клиническому течению большинство исследователей выделяют острую и хроническую форму течения лямблиоза. Острая форма чаще встречается у младенцев и детей раннего возраста. Были случаи диагностики лямблиоза у детей уже в 2-3 месячном возрасте. При инфицировании лямблиями ребенка первых месяцев жизни (чаще от больных родителей или старших детей в семье) появляется острая диарея с невысокой лихорадкой, тошнотой, нарушением аппетита. Первоначально может быть стул до 10 раз за сутки, водянистый по консистенции, пенистый, позднее он становится жирным, зловонным. Повышается газообразование, живот вздут. Появляются абдоминальные спазмы, сопровождающиеся коликообразными болями. У значительной части зараженных появляются кожные проявления инфекционно-аллергического генеза в виде обильной отечной мелкопятнистой ярко-розовой сыпи, которая исчезает через 3-5 дней, или в виде усиления проявлений аллергического конституционального дерматита (краснота кожи век, голеней). К сожалению диагностика лямблиоза в этой стадии, практически не проводится из-за отсутствия целенаправленного обследования и настроенности врача на данную инфекцию. В связи с этим чаще мы имеем дело с хроническим лямблиозом, для которого характерны следующие симптомы: 1. симптомы со стороны желудочно-кишечного тракта – персистирующая диарея, чередование поносов и запоров, мальабсорбция, схваткообразные боли в животе, тошнота, снижение аппетита; 17 2. симптомы нарушения общего состояния – отставание в физическом развитии, потеря веса, недомогание, гипотрофия; 3. симптомы со стороны кожи – кроме описанных выше, крапивница, строфулюс, почесуха; При повышении защитных сил организма, правильном питании, достаточном отдыхе и т.д., ухудшаются условия для размножения лямблий, и происходит определенное очищение организма, уменьшается клиническая симптоматика. С другой стороны, воздействие всех факторов, ослабляющих иммунитет, нарушения в питании (особенно преобладание углеводистой пищи, сахаров) способствует быстрому размножению лямблий и развитию рецидива заболевания со всем комплексом симптомов, в том числе и со стороны кожи. Выявление особенностей клинической картины и течения лямблиоза было необходимо для совершенствования диагностики, терапии и реабилитации больных лямблиозом. Под наблюдением находилось 230 больных лямблиозом в условиях стационара и поликлиники, что позволило оценить в динамике течение лямблиоза. Все обследованные лица связывали свое заболевание с нарушением элементарных санитарно-гигиенических навыков: отсутствие мытья рук перед приемом пищи (41,2%), после посещения туалета (17,8%), питание на предприятиях общественного питания (51,8%), наличие семейно-квартирных очагов лямблиоза (31,4%). Следует отметить, что число заболевших лямблиозом женщин в 1,5 раза превышало количество мужчин и доминировал возрастной состав 21-50 лет (табл. 1). По социальному статусу наиболее поражены лямблиозом рабочие, служащие, студенты (табл. 2). 18 Таблица 1 Возрастной и половой состав больных лямблиозом Возраст Мужчины абс. 12 21 24 22 13 92 До 20 21-30 31-40 41-50 51-60 Всего Женщины абс. 25 34 47 23 10 138 % 13,1 22,8 26,1 23,9 14,1 40,0 % 18,1 24,2 34,1 16,5 7,1 60,0 Таблица 2 Распределение больных лямблиозом в зависимости от социального статуса Социальное положение Рабочие Служащие Студенты Пенсионеры Домохозяйки Частота абс. 75 69 42 24 20 % 32,6 30,0 18,3 10,4 8,7 Гепатобилиарная форма лямблиоза Лямблиозная патология гепатобилиарной системы от общего числа больных лямблиозом составляет 29,2% (67 чел.). Проявляется в виде дискинезии желчевыводящих путей, острого и хронического холецистита и хронического холангиохолецистита, хронического холангиогепатита. Гепатобилиарная форма имеет клинические варианты функционального и органического поражения. Больные с лямблиозной патологией желчевыводящих путей составляют 25,4%. Дискинезия желчевыводящих путей нередко предшествует холецистохолангиту, остается после ликвидации воспалительной патологии желчевыводящих путей и является клинической манифестацией ее. Больные лямблиозной дискинезией желчевыделительной системы испытывают умеренные, но достаточно упорные боли в правом подреберье, в 19 большей степени связанные с физическим или психическим напряжением. Доказана связь болевых ощущений с приемом жирной, острой пищи и алкоголя. При этом больные жалуются на периодически возникающие отрыжки горьким, чувство горечи во рту, метеоризм и вздутие живота, отмечается общая слабость, головные боли и умеренная анорексия, значительно реже отмечаются приступообразные боли в правом подреберье умеренной интенсивности, продолжительностью 20-30 минут. При объективном исследовании отмечается умеренная болезненность в правом подреберье, особенно в зоне проекции желчного пузыря. Симптомы Ортнера-Грекова и Мюсси-Георгиевского могут быть положительными. Увеличение печени незначительное (0,5-1 см). Нередко заболевание протекает с выраженными функциональными расстройствами нервной системы, проявляющимися в виде стойкого бледного дермографизма, повышенной потливости, раздражительности и умеренных головных болей. Перечисленные явления часто сочетаются с бледностью кожных покровов, периодически возникающими вздутиями кишечника и некоторой неустойчивостью стула (кашицеобразный, жидкий). Синдром хронического холангиогепатита выявлен у 11 (16,4%) больных. Средняя длительность болезни 6,3 ± 0,9 лет. Выявлялись неврологическая симптоматика (табл. 3), боли в правом подреберье – 77,6% с иррадиацией в правую ключицу – 24,7% и правое плечо – 31,2% больных. Тошнота отмечалась у 59,4% и рвота – у 21,7% больных. При обследовании у 37,2% выявлена желтуха ( табл. 4), которая сопровождалась кожным зудом у 20,1% больных (табл. 6), у всех 100% больных пальпировалась увеличенная в размерах печень (средние размеры по Курлову: по правой среднеключичной линии 13,8 ± 1,1; срединной - 9,8 ± 0,7 и левой доли – 8,9 ± 0,9 см). Положительный симптом Ортнера выявлялся у 21% больных, Кера – у 11,2% и френикус-симптом у 14,1%. Субфебрильная лихорадка наблюдалась у 100% больных; со стороны периферической крови лейкоцитоз, особенно в 20 период обострения, палочкоядерный сдвиг влево, лимфоцитоз, моноцитоз, ускоренная СОЭ. Таблица 3 Неврологические явления больных гепатобилиарной формой лямблиоза Симптомы Частота абс. 25 17 8 21 18 19 Общая слабость Бессонница Сонливость Эмоциональная неустойчивость Вегетососудистая дистония Непереносимость молочных продуктов % 100 68 32 84 72 76 Таблица 4 Характеристика некоторых биохимических показателей сыворотки крови больных гепатобилиарной формой Лабораторные признаки Сроки обследования до лечения после лечения Увеличение количества билирубина сыворотки крови, мкмоль/л: прямого, 13,2 ± 0,3 непрямого 21,4 ± 1,4 8,1 ± 0,2 22,1 ± 1,3 Тимоловая проба, ед. Сулемовая проба, мл. Аспартатаминотрансфераза, нкат/л Аланинаминотрансфераза, нкат/л 7,2 ± 0,8 1,71 ± 0,3 13,5 ± 1,2 12,7 ± 1,4 8,1 ± 0,9 1,62 ± 0,3 12,3 ± 1,1 11,1 ± 0,9 21 Таблица 5 Аллергические проявления у больных гепатобилиарной формой лямблиоза Аллергические проявления Крапивница Экзема Кожный зуд Нейродермит Непереносимость лекарств Частота абс. 6 4 9 8 14 % 24 16 36 32 56 У больных хроническим лямблиозным холангиогепатитом развитие желтухи можно связать не только с поражением печеночной клетки, но и с теми воспалительными и структурно-морфологическими изменениями в ЖВП, с которых берет свое начало этот процесс. Таким образом, желтуха в данном случае носит смешанный характер. При исследовании желудочного содержимого больных часто выявляется понижение как секреторной, так и кислотообразующей функций желудка. Таблица 6 Неврологические проявления больных кишечной формой лямблиоза Симптомы Общая слабость Раздражительность Плаксивость Быстрая утомляемость Повышенная потливость Гипергидроз локальный Акроцианоз Частота абс. 83 37 51 64 51 24 39 22 % 100 44,6 61,5 77,1 61,5 28,9 46,9 Таблица 7 Признаки нейроциркуляторной дистонии больных кишечной формой лямблиоза Симптомы Головные боли Боли в области сердца Сердцебиение Снижение работоспособности Повышенная потливостть Вегетососудистая дистония по: гипотоническому типу гипертоническому типу Частота абс. 51 38 44 65 51 % 61,4 45,8 53,0 78,3 61,5 22 29 26,5 34,9 При объективном обследовании выявляется тахикардия (96,4 ± 10,4 уд/мин), акцент второго тона над аортой (21%), экстрасистолы (19,2%). АД 150/90 – 160/100 мм рт.ст., у части больных гипотония АД 90/60 – 80/50 мм рт.ст. Изменения на глазном дне отсутствуют. Функциональная способность почек сохранена. Отчетливо выраженным дисбактериозом можно объяснить дисфункции кишечного тракта у 98,8% больных лямблиозом. Таблица 8 Количество энтеробактерий у больных кишечной формой лямблиоза и холецистохолангитом без инвазии Энтеробактерии Кишечные палочки: - типичные - гемолитические со слабыми ферментативными свойствами Лактозонегативные эшерихии Лактозонегативная флора Стафилококки: - эпидермальные - гемолитические Энтерококки: - непатогенные - гемолитические Микробы рода протея Лямблиоз частота обнаружения абс. % 56 93,3 среднее число (млн/г) 85,7 Холецистохолангит частота обнаружения абс. % 38 95,0 среднее число (млн/г) 179,1 3 19 5 31,7 16,7 50,9 8 20,0 28,5 4 10 6 6,67 16,7 10,0 26,4 5,9 9,1 2 2 - 5,0 5,0 - 9,0 5,8 - 3 2 5,0 3,67 11,5 5,7 1 1 2,5 2,5 7,0 5,0 2 2 3,3 3,3 2,3 - 2 1 5,0 2,5 1,5 - 23 Таблица 9 Количество типичных кишечных палочек в одном грамме фекалий больных лямблиозом и холецистохолангитом без инвазии (числитель – абс. числа, знаменатель - %) Группа и число больных Лямблиоз (n = 60) Хр.холцистох олангит (n = 40) Кишечная палочка обнаружена 56 93,3 38 95,0 Число кишечных палочек, млн/г до 50 51-100 101-150 151-200 36 60,0 7 17,5 9 15,0 1 2,5 10 25,0 3 5,0 7 17,5 201 и более 8 13,3 13 32,5 Таблица 10 Сопоставление количества типичных кишечных палочек с содержанием других условно-патогенных микроорганизмов в испражнениях больных лямблиозом (%) Показатель Число типичных кишечных палочек, млн/г 0-50 51-100 101-200 201 более Количество больных (чел.) 36 9 7 8 Гемолитические эшерихии 2,8 11,8 14,3 Лактозонегативные эшерихии 5,6 22,2 Эшерихии со сниженными 16,7 44,4 85,7 37,5 ферментативными свойствами Лактозонегативная флора 5,6 33,3 42,8 25,0 Гемолитические стафилококки 2,8 11,1 14,3 Эпидермальные стафилококки 5,6 22,2 28,6 Непатогенные энтерококки 2,8 11,1 Гемолитические энтерококки 5,6 - и Таблица 11 Частота обнаружения и количественные показатели бифидобактерий больных лямблиозом и холецистохолангитом (%) Группа больных Иссле дован о проб 60 В том Обнаружены в разведениях числе обнару жены 61,7 81,1 18,9 - Бифидобактерии обнаружены минимальных разведениях 38,3 Хронический лямблиоз Хронический холецистохолангит 40 77,5 22,5 41,9 45,2 24 12,9 не в Больные лямблиозом, у которых дисбактериоз сочетается со снижением секреторной функции желудка, составляют группу риска при различных инфекционных заболеваниях. У этой категории больных нередко формируется хроническое бактерионосительство, затяжное течение острых кишечных инфекций. 1.4. Диагностика лямблиоза Лабораторная диагностика лямблиоза многообразна, но и трудна, особенно если используются только копрологические методы исследования. Анализ неудач в выявлении лямблий при исследовании фекалий позволил систематизировать основные причины неудач, ложноотрицательных результатов. К ним отнесены: 1. неправильно собранный материал для исследования (твердые фракции фекалий из нижних отрезков толстой кишки); 2. представление в лабораторию кала на фоне приема медикаментов (антибиотики, антациды, антидиарейные средства, слабительные и т.д.), повреждающие морфологию паразитов; 3. погрешности лабораторного исследования (не используются все методы подготовки материала, некачественная подготовка мазка, отсутствие настойчивости при осмотре препарата); 4. исследование фекалий в так называемый «немой» период, когда прекращается выделение цист лямблий (сроком на 8-14 дней) При устранении данных причин при первом обследовании кала выявление лямблий возможно уже у 76% больных, после второго исследования вероятность увеличивается до 90 %. Однако, обнаружение цист лямблий в кале не всегда возможно при лямблиозе, подтвержденном другими методами. Непостоянное выделение цист с калом требует неоднократного 25 исследования фекалий, а также использование других методов лабораторного исследования. Копрологический метод наиболее доступный, но и наименее информативный, однако для повышения выявляемости лямблий в фекалиях можно внедрять следующие модификации: 1. использование жидких фракций фекалий из последней порции (прилежащей к тонкой кишке), собранной из 6-7 мест методом соскоба; не должны применяться медикаменты в течение 5-7 дней; для получения стула при запорах могут быть использованы свечи – глицериновые и бисаколдил); 2. консервация в стеклянной посуде с 10% формалином или мертиолатенодин-формалином MISE, поливинилалкоголем (ПВА) в течение нескольких дней порций ослабленного кала (консерванты не разрушают цисты лямблий); 3. различные методы окраски мазка фекалий – раствором Люголя или трихромом гаматоксилином железа. Трихром рекомендуется использовать с ПВА-фиксированными образцами кала. Больным с клиническими проявлениями лямблиоза, но при отрицательном результате исследования фекалий, целесообразно исследовать аспирант двенадцатиперстной кишки или верхнего отдела тощей. Как правило, в нем содержится большое количество лямблий, в том числе и трофозоитов (они видны в свежих мазках). Самым надежным методом диагностики лямблиоза является дуоденальная биопсия. Показанием для проведения дуоденальной биопсии являются: типичная клиническая картина лямблиоза, при отрицательных копрологических исследованиях и один из патологических симптомов: отек и сегментация тощей кишки при эндоскопическом исследовании, патологический лактозотолерантный тест, отсутствие секреторного Jgd, гипогаммаглобулинемия, ахлоргидрия. 26 Встречный иммуноэлектрофорез и ферментосвязывающий иммуносорбентный анализ используется многими исследователями для быстрого выделения антигена лямблий в кале. Для этого используется кроличья антисыворотка против лямблий. Чувствительность метода –92-98%. Серологические методы исследования доступны в настоящее время лишь на исследовательском уровне. 1.5. Лечение лямблиоза При установлении диагноза – острый лямблиоз, наряду с комплексом мероприятий по детоксикации (энтеросорбция, инфузионная терапия), восстановлении процессов пищеварения и всасывания (ферменты, витамины, биопрепараты) используются препараты с просбицидным действием (фурозолидон, трихопол, фазижин). Диагноз острого лямблиоза как у детей, так и у взрослых ставится крайне редко. практическому врачу, как правило, приходиться иметь дело с хроническими формами данного заболевания. Для лечения хронической формы лямблиоза используется следующий 3-х этапный метод лечения: Первый этап - ликвидация эндотоксикоза, механическое удаление лямблий, повышение защитных сил организма. Продолжительность этапа от 2 до 4 недель в зависимости от степени выраженности эндотоксикоза. На данном этапе комплекс мероприятий включает: 1. диету и режим питания, направленный на создание условий, ухудшающих размножение лямблий и введение продуктов, являющихся нутритивными сорбентами – каши, отруби, печеные яблоки, груши, сухофрукты, овощи, брусника, клюква, растительное масло, со значительным ограничением углеводов, особенно сахаров; 2. желчегонные травы и препараты (никодин, холензим, оксафенамид, энтеросгель); 27 3. очищение билиарной системы, желчного пузыря и кишечника один раз в 6-7 дней: прием натощак 25% раствора сернокислой магнезии (от 50 до 100 мл) или 30 – 50 % раствора сорбита или ксилита натощак с последующим обильным (до 300 мл) питьем кипяченой воды (но не минеральной!) в течение 2 часов. После освобождения кишечника в течение дня разгрузочная диета (отварной рис, печеные овощи и фрукты, высокожидкостной режим). 4. рисорбция в течение 2-4 недель – натощак принимается отварной рис, приготовленный по следующей методике: 2 столовые ложки риса вечером залить холодной водой, утром промыть, залить кипятком (250-3000 мл), кипятить 2 минуты (проделать так 3 раза). Откинуть рис на дуршлаг, промыть горячей водой, уложить на любимую тарелку и медленно начать есть рис, прожевывая каждую порцию до полного смачивания слюной. Не пить, не принимать пищу в течение 4 часов. В течение дня пить кипяченую воду 4-6 стаканов. Курс 40-45 дней. 5. прием энтеросорбентов – полифепан, холестирамин, СУМС, в течение 710 дней; 6. ферменты (по показаниям) 7. сера очищенная 0,1 – 0,3 три раза в день до еды 2 недели; 8. промывание кишечника кипяченой, слегка подкисленной лимоном водой комнатной температуры ( в объеме 1,5-2,0 литра) накануне 2-го этапа лечения; Второй этап – противопаразитарное лечение одним двумя курсами. Макмирор 1,5 г/кг веса в сутки. Детям раннего возраста проводится лечение фуразолидоном в возрастных дозировках. Курс длительностью 5-7 дней. При хроническом течение заболевания детям старшего возраста и взрослым проводится 2 курса лечения: 1- трихопол из расчета 25 мг на 1 кг массы тела в сутки 5-7 дней. Затем, после 3-х дневного перерыва – фуразолидон в течение 5 дней. После курса трихопола и фурозолидона рекомендуется тюбаж. В период противопаразитарной терапии необходимо следить за ежедневным освобождением кишечника. 28 Третий этап – повышение иммунитета и создание условий, ингибирующих размножение лямблий в кишечнике. На этом этапе также большое значение придается режиму и характеру питания (смотри выше). Рекомендуется ежедневное употребление салатов из свеклы и отвара свеклы, брусники, клюквы. Фитотерапия – прием отвара березовых почек в течение 2-3 недель, после перерыва – 10-12-дневный курс отвара толокнянки (по данным литературы, при этом создается среда, способствующая разрушению цист лямблий). Показано применение 20% спиртовой вытяжки прополиса по 5 капель 2 раза в день в течение 2 месяцев. Терапевтический эффект наблюдается у 92-95% больных. Однако, как показывает опыт, нередко при контрольных лабораторных анализах через 3-6 месяцев вновь обнаруживаются лямблии. Возникает вопрос о дифференцировании в этих случаях рецидива заболевания или реинфекции. В настоящее время не установлены убедительные симптомы течения лямблиоза при рецидиве или реинфекции. Однако, в каждой семье или дошкольном учреждении, где выявлен больной лямблиозом, должны быть проведены противоэпидемические мероприятия. Кроме того, чрезвычайно важным для профилактики реинвазии является соблюдение всех гигиенических навыков с предварительным обучением им детей. 29 Глава 2 Динамика распространения лямблиоза 2.1. Распространение лямблиоза в России Согласно определению Всемирной Организации Здравоохранения (1988) под лямблиозом подразумевается любой случай инвазии лямблиями, как клинически явный, так и бессимптомный. По имеющимся данным, на территории Российской Федерации ежегодно регистрируется более 130 тысяч новых случаев клинически явного лямблиоза, причем 70% из них приходится на детей младше 14 лет. Заболеваемость лямблиозом составляет в целом 95,0 на 100000 населения, а среди детей – 350,0 на 100000 [1]. По некоторым данным, лямблиозом болеют до 20% населения земного шара [2]. Примерно из 1420 известных медицине возбудителей болезней человека наибольшая доля - около 540 возбудителей - это бактерии и риккетсий, 20% составляют грибы и чуть больше 210 возбудителей - вирусы. Заболевания людей вызывают 287 видов гельминтов и около 70 видов патогенных простейших [14]. В России обнаружено около 70 видов гельминтов, паразитирующих у человека, из них более 30 имеют массовое распространение, но только 11 гельминтозов официально регистрируются. Среди болезней, вызываемых патогенными простейшими, официальному учету в России подлежат только малярия, лямблиоз и токсоплазмоз. Паразитарные болезни, обусловленные другими гельминтами или простейшими, учитываются суммарно в разделах формы 2 - "другие протозойные болезни" или "другие гельминтозы". По оценкам специалистов, ежегодно число заболевающих паразитарными болезнями в России превышает 20 млн. и имеет тенденцию к увеличению [7, 9]. Таким образом, по числу больных паразитарные болезни в России уступают только острым респираторным инфекциям. Однако массовое распространение паразитарных болезней регистрируется во всех регионах мира. Экспертная оценка ВОЗ свидетельствует, что по числу больных гельминтозы стоят в мире на третьем месте, а малярия на четвертом 30 среди всех наиболее значимых инфекционных и паразитарных болезней - 1,4 млрд. и 600 млн. больных соответственно. Для сравнения, ежегодное число больных гриппом и другими острыми респираторными инфекциями в мире составляет 395 млн. (шестое место) [16]. По величине ущерба, наносимого здоровью людей, кишечные гельминтозы входят в четыре ведущие причины среди всех болезней и травм [3]. Гельминтозы и малярия включены Постановлением Правительства Российской Федерации от 1 декабря 2004 г. №715 в Перечень заболеваний, представляющих опасность для окружающих. Особенностью большинства паразитарных болезней является хроническое течение, не сопровождающееся развитием острых симптомов. (Острые клинические проявления характерны для малярии, амебиаза и трихинеллеза). Вследствие этого в подтверждении диагноза при паразитозах важную роль играет лабораторное исследование. Коллегия Министерства здравоохранения России 21 декабря 2001 г. констатировала, что врачи недостаточно знают клинику и диагностику паразитарных болезней [6]. Поэтому официально регистрируемое число больных паразитарными болезнями в России (около 1 млн.) не соответствует реальной ситуации. Наиболее массовой из числа учитываемых официальной статистикой в России протозойных инфекций является лямблиоз. За 10 лет регистрации лямблиоза в целом по стране заболеваемость увеличилась в 2 раза. В последние годы число выявленных больных лямблиозом составляет около 130 тыс. Кроме детей, заболеваемость лямблиозом и другими кишечными протозоозами значительно выше у гомосексуалистов и других сексуальных меньшинств. Исследования сотрудников Института медицинской паразитологии и тропической медицины им. Е.И. Марциновского показали, что в воде открытых водоемов в районе водозаборов часто выявляются цисты лямблий. Выделяется этот возбудитель и из водопроводной воды. Вспышки лямблиоза, связанные с неудовлетворительным качеством водопроводной воды, регулярно регистрируются в США и других экономически развитых странах, 31 где проводятся необходимые исследования. В России единственная расшифрованная вспышка лямблиоза была зарегистрирована в г. Перми. Связанные с водопроводной водой вспышки кишечных протозойных инфекций возникают на сооружениях, где не проводится достаточная водоподготовка, в первую очередь фильтрация, а выполняется только обеззараживание воды хлором, который не действует на цисты патогенных простейших. Потепление климата на Земном шаре ведет к увеличению паразитарных заболеваний. Потепление на земле идет неравномерно – в России оно происходит быстрее, чем в тропиках. Например, в Восточной Сибири, Приамурье и Приморском крае температура повысилась на целых 3, 5 градусов. К середине текущего века в Западной Сибири ожидается повышение среднегодовой температуры воздуха на 3-4 градуса, на севере европейской части России, в Якутии и вдоль арктического побережья. Что касается южных регионов России, то летняя температура воздуха под сорок является уже обычным явлением для жителей Астраханской, Белгородской, Волгоградской, Воронежской, Омской, Оренбургской, Ростовской, Самарской, Саратовской областях, в Ставропольском и Краснодарском краях, Калмыкии, Башкортостане, республиках Северного Кавказа. По оценкам геологов площадь вечной мерзлоты может сократиться к середине ХХI века на 12-15%, а ее граница сместиться к северо-востоку на 160-200, а не некоторым оценкам и на 400 км. По данным кафедры инженерной геологии МГУ более четверти стандартных жилых пятиэтажек в Якутске, Воркуте, Тикси могут стать непригодными для эксплуатации уже в ближайшее десятилетие. Наибольший риск деградации вечной мерзлоты прогнозируется на территории Мурманской, частично Архангельской областей, республики Коми, Красноярском крае, северной части Тюменской области. Это значит, что инженерные коммуникации, в том числе водопроводно-канализационные сооружения, могут «поплыть», что приведет 32 к вспышке заболеваний, как это уже было в в 2001 г., когда ранняя весна в Якутии привела к наводнениям и вспышке брюшного тифа. Весьма острой проблемой является и заболеваемость населения такими кишечными инфекциями, как лямблиоз, криптоспоридоз и амебиаз. Что касается лямблиоза, здесь мы имеем настоящую эпидемию, так как на некоторых территориях заболеваемость лямблиозом выше средней по России в 8 раз. Высокая пораженность населения обусловлена прежде всего загрязнением открытых водоемов неочищенными канализационными стоками и несовершенством технологии очистки и обеззараживания питьевой воды. Более устойчиво ведет себя заболеваемость брюшным тифом, возбудитель которого может сохраняться в почве и воде до 1-5 месяцев. Бактерии брюшного тифа попадают в организм с инфицированной водой и пищевыми продуктами. При рассмотрении проблемы инфекционно-паразитарных заболеваний в России в целом нельзя не учитывать следующие показатели официальной статистики: - среди 96,0 млн. учтённых случаев заболеваемости населения страны инфекционные и паразитарные болезни среди взрослого населения составляют 36,6%, среди детей - 57,9%; - в структуре причин временной утраты трудоспособности работающих более 1/3 (34,6%) случаев и каждый пятый день трудопотерь (19,8%) вызывали инфекционные болезни; - среди всех госпитализированных на стационарное лечение (31,2 млн.) на долю взрослых больных инфекционными заболеваниями приходится 6,1%, а детей - 16%; - только по данным официальной статистики, без учета экспертной оценки, каждый пятый ребенок (19,6%) умирает от заболеваний инфекционной природы (энтеритов, сепсиса, менингита, ОРВИ и др.). С целью определения эпидемиологической характеристики паразитарных заболеваний нами проведен анализ распределения 33 административных территорий Российской Федерации по среднемноголетнему уровню заболеваемости данной патологии. За основу взяты рассчитанные среднемноголетние показатели заболеваемости (СМПЗ) на 100 тысяч жителей по каждой территории за последние годы. Одновременно проведено выравнивание динамических рядов заболеваемости за последние 7-11 лет по ряду нозоформ с целью определения тенденции развития эаболеваемости на определенной территории. Результаты расчетов нанесены на административно-территориальную карту России. Контурная карта территорий Российской Федерации представлена на рисунке 1 с перечнем номерных обозначений этих территорий. Для более доступного восприятия картограмм решено выделить административные территории с уровнями СМПЗ выше среднего и высоким. Тенденция к росту заболеваемости паразитарными болезнями показаны на отдельных картах. Рис. 1. Контурная карта Российской Федерации Примечания: 1А - европейская часть - рис. 1А перечень районов - см. табл. В соответствии с целью и задачами работы, нами было проведено изучение особенностей распространения по России основных групп гельминтозов и 34 заболеваний, вызываемых простейшими. В этом направлении была изучена заболеваемость по 12 нозоформам на 72 территориях России. Рис. 1а. Контурная карта территорий Российской Федерации (европейская часть) Перечень районов 25. Республика Марий-Эл 49. Оренбургская обл. 1. Архангельская обл. 26. Мордовская республика 50. Пермская обл. 2. Вологодская обл. 27. Чувашская республика 51. Свердловская обл. Северный район 3. Мурманская обл. Центр.Черноземный район 52. Челябинская обл. 4. Республика Карелия 28. Белгородская обл. 53. Удмуртская обл. 5. Коми республика 29. Воронежская обл. Север-западный район 30. Курская обл. Западно-Сибирский район 54. Алтайский край 6. г. Санкт-Петербург 31. Липецкая обл. 55. Кемеровская обл. 7. Ленинградская обл. 32. Тамбовская обл. 56. Новосибирская обл. 8. Новгородская обл. 9. Псковская обл. Поволжский район 33. Астраханская обл. 57. Омская обл. 58. Томская обл. Центральный район 34. Волгоградская обл. 10. Брянская обл. 35. Самарская обл. 59. Тюменская обл. 11. Владимирская обл. 36. Пензенская обл. 60. Красноярский край 12. Ивановская обл. 37. Саратовская обл. 61. Иркутская обл. 13. Тверская обл. 38. Ульяновская обл. 62. Читинская обл. 35 Восточно-Сибирский район 14. Калужская обл. 39. Республика Калмыкия 63. Республика Бурятия 15. Костромская обл. 40. Республика Татарстан 64. Республика Тыва 16. г. Москва Северо-Кавказский район Дальневосточный район 17. Московская обл. 41. Краснодарский край 65. Приморский край 18. Орловская область 42. Ставропольский край 66. Хабаровский край 19. Рязанская обл. 43. Ростовская обл. 67. Амурская обл. 20. Смоленская обл. 44. Республика Дагестан 68. Камчатская обл. 21. Тульская обл. 45. Кабардино-Балкарская республика 70. Магаданская обл. 22. Ярославская обл. 46. Северо-Осетинская республика Волго-Вятский район Уральский район 23. Нижегородская обл. 47. Республика Башкортостан 24. Кировская обл. 71. Сахалинская обл. Прибалтийский район 72. Калинградская обл. 48. Курганская обл. По проведению пропагативных стадий во внешней среде по отношению к человеку различают три типа гельминтозов: биогельминтозы, геогельминтозы (Скрябин К.И.,1946) и гельминты, передаваемые контактным путем. При оценке территориального распределения лямблиоза по России (рис.2) установлено, что высокий уровень СМПЗ (более 133,5) отмечен на 8 территориях страны с различным географическим расположением. К ним относится на востоке - Магаданская область - 150,0, Хабаровский край 135,0, в Западной Сибири: Томская - 171, Новосибирская - 142.0, Кемеровская области 149,0, в Европейской части - Мурманская область -180, Республика Дагестан - 145 и самый высокий СМПЗ отмечен в г. СанктПетербург - 205,0. Необходимо отметить 10 территорий с СМПЗ выше среднего уровня (84,9-133,5). На Дальнем Востоке - Приморский край - 92, в Восточной Сибири - Красноярский край-107, в Западной Сибири - Омская область - 99,0, на Урале - Свердловская - 114, Курганская области - 115,0, в Волго-Вятском регионе - Республика Мордовия 103, Республика Чувашия 120,0. Заболеваемость выше среднего уровня имелась в Архангельской -96, и Рязанской областях - 112,0. СМПЗ среднего уровня (от 35,5 до 84,5) имелись на 22 территориях, ниже среднего уровня от 0,2 до 35,4 на 32 территориях. 36 Рис. 2. Распространенность лямблиоза в России в 2005-2009 гг. (среднемноголетние показатели). Примечания: - высокий уровень, - выше среднего уровень, - средний, ниже среднего, низкий уровень 2.2. Распространения лямблиоза в Республике Татарстан По данным государственного учреждения здравоохранения Республиканского медицинского информационно-аналитического центра, на территории Республики Татарстан у человека зарегистрировано 13 видов паразитозов. В целом за последние годы как в Татарстане, так и в России наблюдается общее снижение заболеваемости населения паразитозами, но наряду с этим его темпы и уровень пораженности в разных регионах различаются. Неодинаковый уровень заболеваемости обусловлен ее зависимостью от ряда климатических, экологических, социальных и экономических факторов. Широкое распространение паразитарных болезней среди населения во многом зависит от эколого-географического состояния среды их обитания 37 (Романенко, 2000). Следовательно, актуальность инфицированности объектов внешней среды различными паразитами по- прежнему весьма актуальна. Необходимо отметить, что Республика Татарстан обладает рядом особенностей по распространению паразитарных заболеваний. 1. Видовой состав паразитофауны населения Республики Татарстан, определяющий заболеваемость населения, представлен 13 основными видами паразитозов, среди которых преобладают Enterobius vermicularis (в 2007 г. – 222,18 на 100 тыс. населения; пораженность 2,0%), Lamblia intestinalis (в 2007 г. – 45,09 на 100 тыс. населения; пораженность 0,12%). 2. Северо-западный регион Республики Татарстан имеет высокую степень загрязнения объектов внешней среды геогельминтами (яйца Ascaris lumbricoides) и цистами Lamblia intestinalis. При анализе данных пораженности населения Республики Татарстан основными паразитозами и степени загрязнения внешней среды показано, что заражение человека происходит при контакте с почвой, водой, стоками и сельхозпродуктами, т.е. при стечении благоприятных условий для распространения данных инвазий среди населения. Всего обследовано паразитологическим и иммунологическим методами 1636 человек (взрослых − 1186, детей − 450). Возрастная структура представлена в табл. 1. Мужчины и женщины среди обследованных лиц распределись соответственно по 420 и 1216 (26,0% и 74,0%) человек. 38 Таблица 1 Возрастная структура обследованных Возраст 3 мес – 1 год 1 – 3 года 3 – 6 лет 6 – 12 лет 12 – 17 лет Всего 18−30 лет 30−40 лет 40−50 лет 50−60 лет 60 лет и старше Всего При оценке Численность обследованного контингента в г. Казани в районах РТ Всего абс. % абс. % абс. % Дети 3 0,18 3 0,18 46 2,81 32 1,95 78 4,76 70 4,27 53 3,23 123 7,51 98 5,99 58 3,54 156 9,53 47 2,87 43 2,62 90 5,50 264 16,13 186 11,36 450 27,50 Взрослые 190 11,61 127 7,76 317 19,37 220 13,44 182 11,12 402 24,57 129 7,88 108 6,60 237 14,48 111 6,78 39 2,38 150 9,16 66 4,03 14 0,85 80 4,88 716 43,76 470 28,72 1186 72,50 социального статуса прослеживается следующая статистическая зависимость: неработающие – 28,83%, рабочие – 21,07%, руководители различного уровня – 12,98%, преподаватели – 10,79%, медицинские работники – 10,45%, учащиеся и студенты – 8,43%, продавцы с рынка – 7,41%. 2. Исследования объектов внешней среды (пробы почв, вод, стоков и различных овощей) на выявление яиц геогельминтов и цист простейших проводились в cеверо-западном (Верхнеуслонский, регионе Высокогорский, Республики Зеленодольский, Татарстан Лаишевский и Пестречинский районы). Всего было исследовано 1172 пробы почв, 575 − воды, 502 – стоков и 700 − сельхозпродуктов. Паразитологические исследования проводились при участии лаборанта-паразитолога диагностического центра «Биомед» Г.Р. Валевой. Зависимость паразитофауны от географических факторов выражается в том, что она испытывает влияние не одного какого-либо фактора, а их совокупности - это климатические и ландшафтные особенности, различия в составе почв, наличие или отсутствие промежуточных хозяев и т.д. 39 Зависимость подобного рода носит неопределенный и часто непредсказуемый характер (Кеннеди, 1978) . Паразитарная заболеваемость г. Казани с 1998 по 2007 г. снизилась в 3,8 раза (в 1998 г. - 724,38 случаев на 100 тыс. населения, в 2007 г. – 195,02 на 100 тыс.) за счет аскаридоза (в 1998 г. – 8,65, в 2007 г. – 3,67 на 100 тыс.), дифиллоботриоза (в 1998 г. – 5,61, в 2007 г . – 0,51 на 100 тыс.), энтеробиоза (1998 г. – 707,23, в 2007 г. – 117,85 на 100 тыс.), т.е. заболеваемость снизилась соответственно в 2,4; 11,0 и 6,0 раза (p<0,05). При изучении сезонной динамики заболеваемости паразитарными заболеваниями на территории г. Казани было установлено ее неравномерно распределение на протяжении года. Согласно индексам сезонности начало сезонного подъема паразитарными заболеваниями за многолетний период в г. Казани приходится на февраль, а окончание – на май. Длительность сезонного периода составляет 3 месяца с максимальной заболеваемостью в марте за счет таких инвазий, как энтеробиоз, аскаридоз и лямблиоз. Осенью подъем наблюдается в сентябре, окончание – в декабре. Длительность − 4 месяца, максимальная заболеваемость – в сентябре на протяжении 2003-2007 г. г. Результаты исследования по определению паразитарной пораженности населения г. Казани при выборочном обследовании здорового контингента (5120 чел.) были представлены 9 видами паразитозов, ведущим из которых, как и по всей республике, был E. vermicularis (0,17 %), сохранялась актуальность L. intestinalis, O. felineus, T. сanis. Северо-западный экономический регион включает административные районы, расположенные по обеим сторонам р. Волги (Верхнеуслонский, Высокогорский, Зеленодольский, Лаишевский, Пестречинский) и занимает площадь равную 10871 км2 (20% от территории республики). В регионе размещено 15,4% сельскоугодий республики, в том числе 15,2% пашни, 16,5% поголовья крупного рогатого скота. Возделываются яровая пшеница, озимая рожь, овес, гречиха, горох, картофель, овощи, кукуруза. В 40 Верхнеуслонском, Зеленодольском, Высокогорском и Лаишевском районах расположены значительные массивы садов. Из отраслей животноводства наиболее развиты молочно-мясное и мясное скотоводство, птицеводство, звероводство. Производится 18,9% продукции сельского хозяйства РТ, в том числе 15% зерна, 29% картофеля, 49% овощей, 17% мяса, 18% молока, 37% яиц, 7% шерсти. Таким образом, включение в исследование районов северо-западного региона связано в определенной мере с их влиянием на обеспечение сельхозпродуктами такого мегаполиса, как г. Казань. Верхнеуслонский район находится в северо-восточной части Приволжской возвышенности, на правобережье Волги и ее притока Свияги. По своим природно-климатическим условиям Верхний Услон характеризуется умеренным климатом и переходом почвенно-растительных зон от леса к степи. Почвы глинистые, имеются пески и песчаники. Лесистость − 17%. Обеспеченность населения водопроводными и канализационными сетями составляет 46,6% и 28,9% соответственно. Структура населения включает 17 007 человек: доля детей до 18 лет − 21,5%, лиц пожилого возраста – 25,4%. Паразитарная заболеваемость в Верхнеуслонском районе с 1998 г. по 2007 г. (в 1998 г. − 1640,23 на 100 тыс. населения, в 2007 г. – 360,65) снизилась в 4,5 раза, однако при сравнительном анализе с республиканскими показателями в течение изучаемого периода оставалась повышенной в 2-3 раза. Нозологический анализ заболеваемости показал случаи энтеробиоза и лямблиоза, уровень которых составлял соответственно в среднем 89,8% и 26,0% от общего числа зарегистрированных случаев в районе за изучаемый период. С введением в лабораторную диагностику серологических методов диагностики с 2003 г. начал регистрироваться токсокароз (всего 10 случаев за исследованный период). Согласно индексам сезонности, начало подъема паразитарными заболеваниями за многолетний период в районе приходится на февраль, окончание – на апрель. Длительность сезонного периода − 3 41 месяца с максимальной заболеваемостью в феврале, причем это длится на протяжении 2003−2007 г. г. В осеннем периоде − подъем в сентябре, окончание – в ноябре. Длительность − 3 месяца, максимальная заболеваемость – в ноябре. Выраженный пик сезонности приходит на сентябрь 2005 г. за счет энтеробиоза. В результате обследования (2484 чел.) наиболее высокая пораженность населения отмечалась L. intestinalis и E. vermicularis, что коррелировало с показателями заболеваемости энтеробиозом и лямблиозом (r=0,65; p<0,05), а также соответствовало республиканским данным о поражености населения различными паразитозами. Высокогорский район находится на юге пригорода к Казани, а на севере граничит с марийской тайгой. Территория представляет собой приподнятую равнину, преобладают дерново-подзолистые, светло-серые, серые слабоподзолистые, коричнево-серые и дерново-карбонатные почвы. Лесистость − 17%. Обеспеченность населения водопроводными и канализационными сетями − 58,4% и 46,5% соответственно. Численность населения − 46 204 человек, из них доля детей до 18 лет − 22,4%, лиц пожилого возраста – 26,3%. Анализ паразитарной заболеваемости в Высокогорском районе за десятилетний период (1998−2007 г. г.) показал значительное ее снижение – в 8 раз (если в 1998 г. она составляла 1520,18 на 100 тыс. населения, то в 2007 г. – 179,89 на 100 тыс.), но на уровне республиканских значений, за исключением 1998-1999 г. г., когда отмечалось превышение в 2,0-1,8 раза. В данном районе зафиксировано 4 вида паразтозов: лямблиоз, энтеробиоз, аскаридоз, токсокароз. За исследованный период всего было зарегистрировано 26 случаев лямблиозом, 40 – аскаридозом, поэтому паразитарная заболеваемость стабильно определяется энтеробиозом (на 98,0%; p<0,05). Сезонный подъем заболеваемости в районе начинается с февраля и продолжается по апрель. Длительность сезонного периода − 3 месяца. С 2003 42 по 2006 г. имел место пик сезонности за счет энтеробиоза и аскаридоза, с 2007 г. – к ним присоединились лямблиоз и токсокароз. При выборочном обследовании населения района (3621 человек) ведущим возбудителем паразитарной пораженности явился E. vermicularis (0,16%), которым определяется и заболеваемость (r=0,6; p<0,05). Однако сравнительный анализ пораженности населения Высокогорского района с республиканскими показателями показал значительно низкий уровень ее по L. intestinalis (в 6 раз), A. Lumbricoides (в 10 раз), E. Vermicularis (в 12,5 раз). Территория Зеленодольского района разделена руслом Волги на правобережную и левобережную части. На левобережье района почвы дерново-подзолистые, на правобережье–светло-серые, серые и темно-серые слабоподзолистые почвы, выщелоченные и оподзоленные черноземы. Лесистость − 25%. Основными источниками водоснабжения Зеленодольского района являются подземные воды (80,2% от общего водозабора) и Куйбышевское водохранилище (19,8%). В настоящее время 100% населения и 94,5% сельского населения Зеленодольского района пользуются централизованным водоснабжением. В сельских населенных пунктах для питьевого водоснабжения используются 178 артезианских скважин и вода из 94 колодцев. Численность населения − 160 102 человека, из них доля детей до 18 лет −19,3%, лиц пожилого возраста – 26,9%. Паразитарная заболеваемость населения Зеленодольского населения снизилась с 1998 г. по 2007 г. в 3,8 раза (в 1998 г. – 870,97 на 100 тыс. населения, в 2007 г. – 224,23 на 100 тыс.) и коррелировала с показателями заболеваемости по г. Казани и Республики Татарстан в целом. Анализ нозологических форм выявил 10 инвазий, среди которых превалировали энтеробиоз и лямблиоз, как и в других районах РТ. На фоне уровня заболеваемости наблюдалось повышение уровня пораженности лямблиоза в 2 раза. Ежегодно фиксировались случаи описторхозом и 43 дифиллоботриозом, а в определенные годы − единичные случаи токсокароза, эхинококкоза, гименолепидоза, тениаринхоза. Согласно индексам сезонности, начало подъема паразитарными заболеваниями – в сентябре, окончание – в декабре. Длительность сезонного периода − 3 месяца с максимальной заболеваемостью в ноябре за счет лямблиоза и энтеробиоза. Пораженность населения Зеленодольского района по L. intestinalis по сравнению с республиканскими показателями (0,06 − 0,11%) составила 0,025%, A. lumbricoides (0,13−0,06%) – 0,004, E. vermicularis (2,3−1,9%) – 0,11, T. canis (0,0007−0,0005%) – 0,002, O. felineus (0,004−0,006%) – 0,002, T. trichiuris (0,002−0,0005%) - 0,001, E. granulosus (0,001%) – 0,001). Лаишевский район расположен на берегу Куйбышевского водохранилища в 62 километрах к юго-востоку от Казани. Поверхность района равнинная с наклоном с севера на юг, преобладают дерновоподзолистые, светло-серые, серые и темно-серые слабоподзолистые почвы. Лесистость − 15%. Обеспеченность водопроводными и канализационными сетями − 76,7% и 47,6% соответственно. В районе проживают 36 720 человек, из них доля детей до 18 лет − 20,8%, лиц пожилого возраста – 21,7%. Лаишевский район представлен 9 нозологическими формами паразитозов. Паразитарная заболеваемость с 1998 по 2007 г. снизилась в 5,8 раза и достигала минимального показателя среди всех других районов Республики Татарстан (в 2007 г. – 44,72 на 100 тыс. населения). По нозологическим формам наблюдалось резкое снижение энтеробиозом (в 2001 г. – 275,87 на 100 тыс. населения, в 2007 г. – 16,77 на 100 тыс.), лямблиоз – всего 14 случаев за весь исследованный период, токсокароз, трихинеллез, тениаринхоз – по 1. Согласно индексам сезонности, начало подъема приходится на май и сентябрь за счет энтеробиоза. Пораженность республиканскими населения показателями по L. intestinalis (0,06−0,11%) 44 по составила сравнению с 0,076%, A. lumbricoides (0,13-0,06%) – 0,024, E. vermicularis (2,3-1,9%) – 0,44, T. canis (0,0007-0,0005%) – 0,0054, O. felineus (0,004-0,006%) – 0,011, D. latum (0,030,01%) - 0,005, H. nana (0,002-0,0006 %) – 0,003%. Пестречинский расположен в Предкамье. Наиболее значительным водным источником является река Меша. Поверхность района представляет собой невысокую, слегка всхолмленную равнину, сильно изрезанную речными долинами и оврагами. Преобладают дерново-подзолистые, светлосерые, серы и темно-серые слабоподзолистые почвы. Лесистость − 11%. Обеспеченность водопроводными и канализационными сетями распределилась в равном соотношении (92,9%). Население составляет 28 031 человек: 22,0% детей до 18 лет, 21,4% лиц пожилого возраста. Паразитарная заболеваемость с 1998 по 2007 г. снизилась в 2,2 раза (в 1998 г. - 684,59 на 100 тыс. населения, в 2007 г. - 310,37 на 100 тыс.). Данный район представлен 8 нозологическими видами паразитозов, из 13 встречается в Республике Татарстан. Энтеробиоз занимает ведущее положение (263,99 на 100 тыс. населения, пораженность 0,41%). Лямблиоз стал регистрироваться с 2000 г. и составил один случай в год, в 2007 г. – 12; зарегистрированы единичные случаи токсоплазмоза, описторхоза, тениоза, дифиллоботриоза, эхинококкоза. При выборочном обследовании населения района (2800 чел.) ведущим возбудителем паразитарной пораженности явился E. vermicularis (0,41%), которым определяется и заболеваемость (r=0,6; p<0,05). Однако сравнительный анализ пораженности населения Пестречениского района с республиканскими показателями показал значительно низкий уровень по A. Lumbricoides (в 3 раза), E. Vermicularis (в 5,5 раза). Сезонный подъем заболеваемости начинается в марте и продолжается по май, в осенний период – в ноябре и декабре. Данные пики сформированы за счет энтеробиоза и лямблиозной патологии. Длительность сезонного периода − 5 месяцев. 45 Таким образом, анализ заболеваемости населения в северо-западном регионе Республики Татарстан свидетельствует о стабильном видовом составе паразитозов с преобладанием E. vermicularis, L. intestinalis, A. lumbricoides. Исходя из таких характеристик районов мы поставили цель изучить эколого-паразитологическую обстановку внешней среды северо-западного региона Республики Татарстан, что позволит выделить объекты, оказывающие неблагоприятное влияние на заболеваемость и степень пораженности населения ведущими паразитозами. 2.3. Исследование внешней среды на цисты простейших Пробы почвы с последующей обработкой материала брали с территорий дворов жилого сектора (n=150), приусадебных участков (n=152), детских площадок (n=152), в том числе с песочниц и с территорий школ (n=132) − всего 586 проб. Наибольшей загрязненность цистами лямблий оказалась с территорий школ (22,0%) и приусадебных участков (21,7%). Степень загрязненности на 1 кг пробы почвы с территории школ составлял в среднем 35,6±3,6 без достоверных различий по всем районам (p>0,05). Однако значительные различия отмечались при сравнении со степенью загрязненности почвы детских площадок (преимущество песочниц) − в 1,6 раза (p<0,001), территорий дворов жилого сектора – в 2,0 раза (p<0,001). Степень загрязненности почвы цистами лямблий на приусадебных участках не отличалась достоверностью в сравнении с таковой с территорий дворов жилого сектора (p>0,05) во всех районах, но в 1,5-2,0 раза (p<0,001) была ниже, чем с территорий детских площадок и школ. Достоверное повышение степени загрязненности почвы цистами лямблий на территории детских площадок наблюдалось в Лаишевском районе по сравнению с 46 Зеленодольским (на 23,6%; p<0,05) приусадебных участков и детских площадок. Санитарно-паразитологические исследования сточных вод на цисты лямблий были проведены с учетом отсутствия очистных сооружений (200 проб, из них 100 с дворовых стоков и 100 − с приусадебных участков). Результаты исследования дворовых стоков показали высокий процент загрязненности (в среднем 95,0±0,06), а степень обсеменности цистами лямблий (в среднем 271,3±13,5 ц/л) достоверно различалась в пяти районах республики. Стоки с приусадебных участков имели также высокий процент загрязненности (в среднем 87,0±0,09), степень обсемененности цистами лямблий в 1 литре составляла в среднем 102,3±12,4 без достоверных различий (p>0,05). Исследовано 275 проб воды на цисты простейших, в т.ч. 125 − питьевой, 150 – из открытых водоемов. Результаты исследований питьевой воды выявили процент выше средней загрязненности цистами лямблий (17,2%±0,09 проб), степень загрязненности достоверных различий в обследованных районах не имела (1,8±0,5 ц/л, p>0,05). Вода из открытых водоемов имела зараженность ниже среднего (32,0±0,05), степень обсемененности цистами лямблий равнялась в среднем 1,34±0,4 цист/л без достоверных различий (р>0, 05). Однако при сравнительной характеристике числа загрязненных проб питьевой воды и воды из открытых водоемов выявлены достоверные различия в 1,8 раза (p<0,001). Результаты исследования 353 проб сельхозпродуктов (в т.ч. 122 – моркови, 116 − огурцов и 115 – помидор) показали число положительных проб с моркови в 2 раза больше (p<0,001), чем с огурцов, и в 5 раз (p<0,001) с помидоров, но с последних в 2 раза (p<0,001) меньше чем с огурцов. По степени обсемененности овощей цистами лямблий в 1 кг продукта отмечались те же достоверные различия: в 2,6 раза (p<0,001) выше с 47 моркови, чем с огурцов и в 1,8 раза – чем с помидоров; в последних – в 1,8 раза меньше, чем с огурцов. Таким образом, среди овощей наиболее загрязненной была морковь, которую выращивают непосредственно в почве, чем огурцы и помидоры, которые растут на ветвях кустарников. Степень загрязненности моркови и огурцов была достоверно выше (p<0,05) в Пестречинском и Лаишевском районах, а помидоров – равномерно во всех районах (p>0,05). Качественное и количественное исследования загрязненности объектов внешней среды обнаружили положительные пробы в 18,3% случаев из 586 (в том числе инвазированными формами цист в 48,6%); при этом степень обсемененности цистами лямблий составила 20,0±3,7 цист/кг/л. При анализе 275 проб воды выявлено 38,9% положительных образцов (из них 62,7% инвазированных форм); причем степень обсемененности инвазированными формами составила 1,0±0,06 цист/кг/л; из 200 образцов сточных вод установлено 91,0% положительных экземпляров, в том числе загрязненных инвазированными цистами 84,6% (в среднем 236,0±12,8 цист/л). По загрязненности сельхозпродуктов цистами лямблий 353 проб показали 11,6% положительных экземпляров (68,3% инвазированных форм); степень обсемененности составила 8,2±1,51 цист/кг. Таким образом, количественные и качественные показатели загрязненности объектов внешней среды и сельхозпродуктов цистами лямблий характеризовались высокой степенью обсемененности воды и сточных вод, что отразилось на обсемененности сельхозпродуктов. Следовательно, обсемененность объектов внешней среды яйцами гельминтов и цистами простейших, связанных с жизнедеятельностью людей, особенно с их хозяйствованием, весьма высока. Между степенью загрязнения окружающей среды и уровнем инвазированности населения наблюдается 48 закономерно высокая прямая корреляция, носящая наиболее выраженный характер в весенне-осенние месяцы года. Исходя из полученных результатов, нами была поставлена следующая задача по эпидемиолого-паразитологическому обследованию лиц, обращающихся в диагностические центры, по клиническим показателям, результаты которого представлены в следующем разделе. Социально - паразитологический статус обследованных пациентов В консультативно-диагностический центр при РКИБ г. Казани с 2004 по 2007 г. к врачу-паразитологу обратились на обследование 745 человек, у 518 пациентов было заподозрено на паразитарное заболевание. Набор материала проводился методом случайной выборки (по мере самостоятельной обращаемости пациентов за медицинской помощью). Выявлено 9 видов кишечных паразитов: из 2 видов простейших жгутиковые (L. Intestinalis) и кокцидии (T. gondii), из 7 видов гельминтов 1 вид трематод (O. Felineus), 3 вида цестод (T. solium, D. latum, E.granulosus), 3 вида нематод (E. vermicularis, A. lumbricoides, T. canis). Установлено, что зараженность кишечными простейшими и гельминтами неодинакова. Чаще встречались простейшие – у 358 человек (69,1%), тогда как гельминты − у160 (30,8%). Показано, что по частоте встречаемости L. intestinalis занимает значительное место (60,0%). Выявлено разное соотношение видов простейших у детей от одного года до 17 лет и у взрослых от 18 до 60 лет и старше, причем в последней группе намного выше. Паразитозы были обнаружены у женщин в 1,7 раза чаще, чем у мужчин. Прослеживалась отчетливая тенденция к росту инфицированности паразитозами у лиц старших возрастных групп, что, вероятно, связано с инволюционными изменениями организма и снижением иммунорезистентности. Анализ паразитофауны обследованных по возрастному критерию показал, что зараженность детей кишечными паразитами составила 190 49 человек (36,7%) в том числе простейшими – 120 (63,2%) и гельминтами – 70 (36,8%), причем из простейших доминировали L. intestinalis (22,3%), а из гельминтов – T. canis (9,8%). Зараженность кишечными паразитозами среди детей увеличивалась с возрастом: от 12 до 17 лет − 2,7 до 10,6%, в т.ч. у 121 человек (63,6%) детей школьного возраста. Число видов паразитозов с возрастом также увеличивалось среди детей от одного года до 6 лет было выявлено 6 видов и наибольшее число (8 видов) у детей старшего возраста. Во всех возрастных группах у детей по частоте встречаемости доминировали L. intestinalis (22,3%), T. canis (9,8%). При этом пик зараженности простейшими L. intestinalis приходился на возрастную группу от 6 до 12 лет, что объясняется отсутствием естественной иммунизации, высоким уровнем пристеночного пищеварения и расширением контакта с объектами внешней среды. 50 Заключение С точки зрения клинических проявлений лямблиоз подразделяют на латентный и манифестный. Манифестный лямблиоз может проявляться в различных формах: кишечной, билиарно–панкреатической, с внекишечными проявлениями и смешанной (по классификации Н.П. Абалова и Ю.И. Староверова, 1998). Согласно классификации А.Л. Ланды и В.К. Илинича (1973) выделяют: А. Лямблионосительство, Б. Лямблиоз, как основное заболевание и В. Лямблиоз, как сопутствующее заболевание, причем вариант Б может иметь несколько клинических форм: кишечную, гепатобилиарную, желудочную, панкреатическую, сердечно–сосудистую и нервную. В течении лямблиоза выделяют инкубационный период (1–4 недели), период острых клинических проявлений, который может отсутствовать, период хронизации и период реконвалесценции. Клинические признаки лямблиоза можно объединить в несколько групп. Во–первых, для заболевания характерны симптомы со стороны желудочно–кишечного тракта: диарея (частый, жидкий стул), метеоризм, боли в животе (у детей старшего возраста часто сильные, принимающие язвенноподобный характер), тошнота, рвота, снижение аппетита. Во–вторых, для лямблиоза характерна различной степени выраженности интоксикация, особой чертой которой является угнетенное, депрессивное состояние пациента. Не случайно Д.Ф. Лямбль называл открытый им микроорганизм «паразитом тоски и печали». Возможны также раздражительность, пласксивость, головные боли, головокружение, нарушение сна, субфебрилитет. В–третьих, при этом заболевании часто наблюдаются выраженные аллергические проявления. М.Ю. Денисов считает, что у 69% больных с аллергодерматозом обнаруживаются лямблии, у 16% – энтеробиоз, а у 3% – аскаридоз [3]. Наконец, четвертым симптомокомплексом является нарушение питания, как следствие мальабсорбции. Острый период заболевания обычно длится недолго, и через несколько дней клинические проявления несколько стихают с переходом заболевания в хроническую стадию. В целом для клинической картины 51 лямблиоза характерен волнообразный характер с периодами нарастания и стихания гастроэнтерологической симптоматики, хотя нарушения нутритивного статуса, интоксикация и аллергические проявления могут нарастать. В анализах крови часто наблюдается эозинофилия, лимфоцитоз, а по мере прогрессирования заболевания нередко наблюдается гипохромная анемия. При биопсии слизистой оболочки тонкой кишки, которая может проводиться в связи со схожестью клинических проявлений с таковыми при целиакии, обнаруживается атрофия слизистой оболочки, укорочение ворсинок, углубление крипт, лимфоцитарная инфильтрация, что порой затрудняет дифференциальную диагностику. В отдельных случаях в биопсийном препарате обнаруживается и лямблия, но это не является типичной находкой. Следует отметить, что в отличие от целиакии для лябмлиоза не характерно увеличение титров антител к глиадину и тканевой трансглутаминазе. 1. При десятилетнем (1998 − 2007 г. г.) анализе динамики заболеваемости и пораженности паразитозами населения северо-западного региона Республики Татарстан установлен видовой состав паразитов, представленный 13 видами с преобладанием E. vermicularis, L. intestinalis, что в 2-3 раза превышает данные республиканских официальной статистики. Индекс сезонности составляет 1,6, коэффициент сезонности колеблется от 50 до 68%. 2. Приоритетными (с высокой степенью ранжирования – от 4,9 до 4,7) медико-социальными и эпидемиологическими факторами, влияющими на формирование и активность очагов паразитарных инвазий являются: определенный возраст (4,9 r), наличие в семейном очаге паразитарной инвазии (4,9 r), дача с приусадебным участком и надворным туалетом (4,9 r), социальное положение, сопутствующие заболевания (4,8 r), неудовлетворительные жилищно-бытовые условия (4,8 r), наличие домашних животных (4,7 r). 52 3. Санитарно-паразитологические показатели объектов внешней среды (почва, вода, стоки, сельхозпродукты) характеризуются наличием яиц геогельминтов и цист лямблий с различной степенью их обсемененности, что указывает на благоприятные условия для их распространения среди населения. Установлены сильные прямые корреляции между заболеваемостью и содержанием геогельминтов в почве приусадебных участков (r=0, 83; p<0,01), цист лямблий в почве приусадебных участков (r=0, 98; p<0,001), в воде из открытых водоемов (r=0, 74; p<0,01), в стоках с приусадебных участков (r=0,48; p<0,05). 4. Сравнительная характеристика методов лабораторной диагностики паразитарных значимости инвазий указывает паразитологических на преобладание методов (в диагностической 48,0% случаев) над серологическим (в 38,0%) комплексных исследований (в 14,0%). После специфической терапии сохраняется диагностическая эффективность паразитологического метода лабораторного мониторинга в 74,0% случаев. 5. Паразитологическое и иммунологическое наблюдение в динамике за пациентами с длительной инвазией (на примере лямблиоза) отражает признаки вторичного иммунодефицитного состояния (T-клеточная недостаточность: уменьшение числа CD3+-лимфоцитов и их субпопуляций, CD4+, CD8+; активация NK-клеток (CD16+), CD95+, HLA-DH+; снижение функционально-метаболической активности нейтрофилов в НСТ-тесте), что служит основанием для включения в лабораторный мониторинг определения клеточных факторов иммунного ответа. ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ 1. С учетом уровня распространенности и значимости паразитозов в патологии человека при формировании временной и стойкой утраты трудоспособности руководителям ЛПУ различного уровня необходимо разрабатывать мероприятия по устранению медико-биологических, социально-гигиенических факторов риска, оказывающих пагубное влияние на формирование и активность очагов паразитарных инвазий. 53 2. Врачам-эпидемиологам рекомендуется оценивать паразитологическое состояние объектов внешней среды и пищевых продуктов в районах с высокой заболеваемостью паразитозами и гельминтозами. С учетом их крайне неблагоприятного влияния на заболеваемость необходимо проведение неотложных мероприятий по улучшению санитарно-технического состояния таких районов. 3. Для проведения специфической предложены терапии алгоритм рациональной больных диагностики паразитозами лабораторного и эффективной врачам-клиницистам обследования пациентов и мониторинга лечения (табл. 1). 4. На подготовительном этапе к специфической терапии паразитозов врачам-клиницистам ЛПУ рекомендуется изучение иммунного статуса пациентов с использованием широкой панели рецепторов к иммунокомпетентным клеткам макроорганизма. Совершенствование мер профилактики лямблиоза на основе анализа основных направлений социально-экономических условий развития страны является весьма актуальной задачей. Одним из важных факторов, которые необходимо учитывать при решении этой задачи, является все расширяющаяся миграция населения. Ведущей стратегией профилактики лямблиоза является организация комплексных оздоровительных мероприятий в детских дошкольных учреждениях, домах ребенка, психиатрических больницах; повышение уровня личной гигиены у населения всех возрастных групп, обеспечение качественной питьевой водой как жителей городов, так и сельского населения, оказание индивидуальной медицинской помощи больным, носителям и лицам, контактным с ними, широкая санитарно- просветительская работа среди населения, особенно школьников, студентов и различных профессиональных групп. Проведение санитарно-гигиенических мероприятий в детских учреждениях во многих случаях приводит к 54 значительному снижению пораженности лямблиозом в этих коллективах за сравнительно короткий срок. Санация больных и носителей в детских учреждениях дает быстрый и достаточно устойчивый эффект, если одновременно проводятся оздоровительные мероприятия по показаниям в семьях и домашних очагах инвазии. Учитывая высокую резистентность цист лямблий к хлорсодержащим препаратам, можно рекомендовать применение 3-5%-ного раствора лизола и фенола, 2-3%-ный водный раствор метасиликата натрия, кипячение отдельных вещей (нательного, постельного белья). Особое внимание обращается на чистоту рук детей и обслуживающего персонала. Следует обратить внимание на качество кулинарной и термической обработки пищевых продуктов в детских коллективах, больницах и на предприятиях общественного питания. Следует тщательно мыть овощи, используемые для приготовления салатов, не брать для этих целей воду из открытых водоемов, тщательно мыть руки после контакта с домашними животными, особенно кошками и собаками. Наиболее эффективным способом профилактики водного пути распространения лямблиоза является кипячение воды, употребляемой для питья и бытовых целей, использование высокоэффективных фильтров для дополнительной очистки воды. Нельзя использовать для питья и бытовых целей без кипячения воду из открытых водоемов. В открытые водоемы цисты лямблий попадают с фекально-хозяйственными сточными, паводковыми и ливневыми водами. В неочищенных сточных водах концентрация цист лямблий достигает 2000-8500 экз. на 400 г воды. Даже очищенные канализационные стоки содержат от 500 до 2000 цист. В воде открытых водоемов, особенно в летний период, в районе рекреационных зон (пляжей) цисты обнаруживаются в 45% взятых проб в водоемах, не используемых для рекреационных целей – в 10-16% проб. Поэтому охрана водоемов от 55 загрязнения хозяйственными водами является одним из важных мероприятий по профилактике лямблиоза. Гарантией очистки водопроводной воды является не ее хлорирование, а осаждение (коагуляция) и эффективное фильтрование через биофильтры. При некачественном проведении этих методов обработки воды цисты могут проникать в систему водопровода, то есть воду, используемую для питья населением. Не следует забывать, что возможным дополнительным резервуаром лямблий могут служить и домашние животные. Санитарное просвещение должно проводиться систематически, дифференцированно по группам населения в комплексе с профилактикой лямблиоза и всех кишечных заболеваний как инфекционной, так и неинфекционной природы, с учетом того, что многие заболевания, особенно пищеварительного тракта, являются разрешающим фактором для заражения и трансформации инвазии нередко в тяжелое и длительное заболевание. До сведения населения необходимо доводить противоэпидемических и профилактических мероприятий. 56 весь комплекс Список использованной литературы Библиографические данные 1. Федеральный закон "О санитарно-эпидемиологическом благополучии населения" N 52-ФЗ от 30.03.99. 2. СанПиН 3.2.1333-03 "Профилактика паразитарных болезней на территории Российской Федерации". 3. СП 3.1./3.2.1379-03 "Общие требования по профилактике инфекционных и паразитарных болезней". 4. СанПиН 2.1.5.980-00 "Гигиенические требования к охране поверхностных вод". 5. СанПиН 2.1.4.1074-01 "Питьевая вода. Гигиенические требования к качеству воды центральных систем питьевого водоснабжения. Контроль качества". 6. МУ 3.2.1022-01 "Мероприятия по снижению риска заражения населения возбудителями паразитозов". 7. МУК 4.2.796-99 "Методы санитарно-паразитологических исследований". 8. МУК 4.2.735-99 "Паразитологические методы лабораторной диагностики гельминтозов и протозоозов". 9. МУ 3.2.1757-03 "Санитарно-паразитологическая оценка эффективности обезвреживания воды ультрафиолетовым излучением". 10. МУК 3.2.1173-02 "Серологические методы лабораторной диагностики паразитарных заболеваний". 11. Паразитозы и дерматозы у детей и подростков. Торопова Н.П., Синявская О.А., Сафронова Н.А. и др. 12. Лямблиоз у детей. Эпидемиология, клиника, диагностика, лечение. Шабалов Н.П., Староверов Ю.И. / Новый мед. журнал, 1998. N 3. 13. Иммунологические аспекты взаимоотношений "хозяин-паразит" при лямблиозе. Осипова С.О. / Автореф. докт. дис. М., 1987. 38 с. 57 14. Строение и биология лямблий, их взаимоотношения с организмом хозяина. Соловьев М.М. / Автореф. докт. дис. М., 1973. 42 с. 1. Авдюкина Т.И., Горбунова Ю.Н. Лямблиоз. – М., 2006. – 85 с. 1. Авдюхина Т.И., Константинова Т.Н., Кучеря Т.В., Горбунова Ю.П. Лямблиоз. М., 2003.– 32 с. 2. Бандурина Т.Ю., Самарина В.Н. Лямблиоз у детей. М., 2002. – 40 с. 3. Денисов М.Ю. Лечение атопического дерматита.// Современные технологии реабилитации детей с аллергодерматозами. Под ред. Казначеевой.Л.Ф. – Новосибирск., 1999. 4. Кучеря Т.В., Макарова Т.А., Кочергина Е.А., Авдюхина Т.И. Лечение лямблиоза у детей в современных условиях: эффективность и выбор специфического препарата.// Мед.паразитол.и паразитарные болезни.– 2002.– N3.– С.33–35. 2. Артамошин А.С. Условия и особенности существования очагов некоторых биогельминтозов на Крайнем Севере России // Медицинская паразитология.-2003.-N 2.-С. 39-42. 3. Артамошин А.С., Ходакова В.И. Влияние хозяйственной деятельности, изменяющей водные факторы, на паразитологическую ситуацию // Медицинская паразитология.9. Белозёров Е.С., Шувалова Е.П. Описторхоз.-Л.: Медицина, 2001. - 128 с.. 23. Беэр С.А., Лысенко А.Я. Подходы к оценке паразитологического профиля России. Сообщение 1. Использование метода квантирования // Медицинская паразитология.-2004.-N 4.-С. 36-41. 24. Беэр С.А. Паразитологический мониторинг в России (основы концепции ) // Медицинская паразитология и паразитарные болезни. 2007.-N 1.-С. 3-8. 58 35. Лысенко А.Я., Беляев А.Е. Принципы эпидемиологического надзора при некоторых болезнях // Медицинская паразитология.-2000. -N2. -С. 3-5. 1. Соколина Ф.М. Нематодозы населения Республики Татарстан / Ф.М. Соколина, А.А. Белова // Труды ВИГИС АН СХ. – М.- т. 43. 2006 г., с. 20-25 2. Соколина Ф.М. Зараженность цестодозами населения Республики Татарстан / Ф.М. Соколина, А.А. Белова // Труды ВИГИС АН СХ. – М.- т. 44. 2006 г., с. 41-45. 3. Поспелова А.А. (Белова А.А.) Использование в практике эффективных методов диагностики для выявления стронгилоидоза / А.А. Поспелова // Материалы VIII научно-практической конференции молодых ученых: материалы докладов (2003 г.). – Казань: КГМУ, 2003. – с. 41. 6. Поспелова А.А. (Белова А.А.) Некоторые вопросы лабораторной диагностики лямблиоза / A.A Поспелова // Всероссийская научная конференция молодых ученых с международным участием «Актуальные вопросы инфекционной патологии - 2005» - Санкт-Петербург, 2005 – с. 67. 7. Поспелова А.А. (Белова А.А.) К вопросу лабораторной диагностики лямблиоза / A.A Поспелова // Материалы X Всероссийской научнопрактической конференции «Молодые ученые в медицине», посв. 1000летию Казани и 60-летию Победы в Великой отечественной войне – Казань, 2005 – с. 83. 9. Белова А.А. Паразитарные болезни в Республике Татарстан / A.A Белова, Ф.С. Гилмуллина, Е.Г. Козлова, В.Х. Фазылов // Актуальные проблемы и перспективы развития медико-профилактического дела в Российской Федерации (посвящается 75-летию медико-профилактических факультетов): Материалы научно-практической конференции / Под ред. Н.Х. Амирова. – Казань, 2006. – 392 с. 10. Гилмуллина Ф.С. Серологическая диагностика лямблиоза / Ф.С. Гилмуллина, A.A Белова, В.Х. Фазылов // Сборник Материалов VII Российского съезда инфекционистов «Новые технологии в диагностике и лечении инфекционных болезней». - Н. Новгород, 2006. – с. 215. 59 Плющева Г.Л., Герасимов И.В., Дарченкова Н.Н. Прогноз изменения паразитологической обстановки в зонах крупных и средних водохранилищ // Медицинская паразитология.-2003.-N 5.-С. 21-23. Черкасский Б.Л. Системный подход в эпидемиологии.-М.: Медицина, 2008.-260 с.. Шувалова Е.П. Инфекционные болезни.-М.: Медицина, 2000.-558 с.. 60 Приложение 1 Таблица 1 Алгоритм лабораторного обследования и мониторинга лечения при паразитозах 61 Приложение 2 Лямблиоз – заболевание, вызываемое лямблиями (Lamblia intestinalis; синонимы Giardia lamblia, Giardia intestinalis). Лямблиоз распространен во всем мире. По данным ВОЗ клиническими формами лямблиоза страдают около 500 000 человек в год во всем мире. В Российской Федерации ежегодно регистрируется более 100 000 человек, инфицированных лямблиями, при этом 90 % заболевших - это дети. Что испытывает человек, зараженный лямблиями? Это диарея, тошнота, рвота, при хронической инфекции выражено изменение окраски и структуры кожных покровов. Лямблии – это одноклеточные паразитические микроорганизмы с четырьмя парами жгутиков, паразитирующие в просвете тонкой кишки человека. Лямблии имеют выпячивание – «присоску», с помощью которой они прикрепляются к слизистой кишки. У лямблий выделяют две стадии развития - вегетативную форму и цисту. В вегетативной форме лямблии активно двигаются, размножаются, питаются. Рта у лямблий нет, они всасывают питательные вещества всей поверхностью своего одноклеточного тела. Цисты лямблий неподвижны и выполняют две основные функции - распространения и сохранения жизнеспособности в неблагоприятных условиях. Когда циста лямблии попадает в желудок человека, её оболочки растворяются, и из цисты выходит вегетативная форма лямблии. Нормальная жизнедеятельность лямблий зависит от состояния работы кишечника и питания человека. Так, быстрое увеличение количества лямблий в кишечнике возможно тогда, когда зараженный человек предпочитает богатую углеводами пищу и в его питании минимально количество белка. Белковая же диета и систематическое употребление в питание клюквы и брусники угнетают размножение лямблий. В окружающую среду цисты лямблий попадают с фекалиями зараженного человека. Установлено, что 1 г фекалий может содержать до 12 000 000 цист лямблий. Вред, который причиняют лямблии, заключается не только в изменении структуры слизистой кишечника, но и в нарушении микрофлоры кишечника. Так, при бурном увеличении количества лямблий появляются и размножаются бактерии (например, Helicobacter pylori) и грибы, которые в норме отсутствуют в кишечнике. Эти бактерии и грибы стимулируют в свою очередь размножение лямблий. В то же время резко сокращается количество полезной микрофлоры, которая помогает естественному физиологическому процессу пищеварения и всасывания. Как предотвратить заражение лямблиями? Человек заражается лямблиями при употреблении пищи и воды, зараженной цистами лямблий, при контактах с зараженными людьми. Некоторым из нас необходимо побороть привычку грызть ногти, держать во рту карандаши, ручки, надо от этого отучать и детей. Необходимо также отучать детишек держать пальцы во рту. И, конечно, нужно соблюдать правила личной гигиены. Помните, что цисты лямблий устойчивы к воздействию внешней среды. Соответственно, высока вероятность заражения всех членов семьи, а также детей в детских коллективах при несоблюдении правил личной гигиены. Основная мера профилактики лямблиоза – соблюдение гигиенических правил и обучение им детей. Методы диагностики. Микроскопия. Выявление лямблий в дуоденальном содержимом (вегетативная стадия) и в фекалиях (цисты). Серодиагностика (определение антител) Что должно послужить сигналом для сдачи анализов? Хроническая диарея, тошнота, рвота, атопический дерматит, поражение красной каймы губ (у детей и подростков), фолликулярный точечный кератоз, бледность кожи лица, волнистая пигментация кожи шеи, изменение кожи ладоней и подошв, истончение волос и их разноцветная окраска, 62 экстрасистолическая аритмия, юношеская гипертония; у детей и подростков - слабость, общая утомляемость, головные боли, головокружения, тики. ПРОФИЛАКТИКА ЛЯМБЛИОЗА. МЕТОДИЧЕСКИЕ УКАЗАНИЯ. МУ 3.2.1882-04 (УТВ. ГЛАВНЫМ ГОСУДАРСТВЕННЫМ САНИТАРНЫМ ВРАЧОМ РФ 03.03.2004) УТВЕРЖДАЮ Руководитель Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главный государственный санитарный врач Российской Федерации Г.Г.ОНИЩЕНКО Дата введения: с момента утверждения ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ БОЛЕЗНЕЙ ПРОФИЛАКТИКА ЛЯМБЛИОЗА МЕТОДИЧЕСКИЕ УКАЗАНИЯ МУ 3.2.1882-04 1. Разработаны: Федеральным центром госсанэпиднадзора Минздрава России (Т.Н.Цыбина, Т.Г.Сыскова), Институтом медицинской паразитологии и тропической медицины им. Е.И.Марциновского ММА им. И.М.Сеченова (В.П.Сергиев, Л.М.Гордеева, Т.В.Продеус, А.М.Бронштейн, Н.А.Романенко, А.И.Чернышенко, Г.И.Новосильцев, Л.В.Бабурина, В.И.Касьянов, М.Н.Лебедева, С.В.Трифонов, К.Ю.Кузнецова, Г.Г.Крылов, Р.К.Мирзоева), Уральским НИИ дерматовенерологии и иммунопатологии (Н.П.Торопова, Н.А.Сафронова), Пермским медицинским институтом (Н.Б.Мерзлова), Российской медицинской академией последипломного образования (Т.Н.Константинова, Т.И.Авдюхина), Кафедрой паразитологии, паразитарных и тропических болезней МПФ ППО ММА им. И.М.Сеченова (Т.В.Старкова, Е.А.Черникова), Департаментом госсанэпиднадзора МЗ РФ (С.С.Перель, З.С.Середа), Тюменским НИИ краевой и инфекционной патологии (Т.Ф.Степанова, К.Б.Степанова), Омским НИИ природноочаговых инфекций (В.К.Ястребов, О.Ю.Старостина), Уральской медицинской академией (Д.Н.Пономарев), Центром госсанэпиднадзора в Свердловской области (В.В.Романенко, Н.Л.Струин, С.И.Руколеева), Тушинской ГДКБ N 7 г. Москвы (Л.А.Катаева), Дерматологической клиникой "Псориаз-центр" МСО МИФИ (З.И.Мошнина), Курским государственным университетом (Н.В.Плехова, Н.А.Пехова, Е.А.Дмитриева, О.В.Ходзаева, М.К.Лунева, О.В.Емельянова, Н.С.Малышева), Белгород-Днестровским центром госсанэпиднадзора (Т.Я.Погорельчук, В.А.Олейник). 2. Утверждены и введены в действие Руководителем Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главным государственным санитарным врачом Российской Федерации Г.Г.Онищенко 3 марта 2004 г. 3. Введены впервые. 1. Область применения 1.1. Настоящие Методические указания устанавливают основные требования к комплексу организационных, санитарно-противоэпидемических (профилактических) мероприятий, обеспечивающих предупреждение заболевания лямблиозом. 1.2. Методические указания предназначены для специалистов органов и учреждений государственной санитарно-эпидемиологической службы, а также могут быть использованы для организации оздоровительных, лечебно-профилактических мероприятий всеми учреждениями здравоохранения, независимо от организационно-правовых форм и форм собственности. 2. Общие сведения о лямблиозе Лямблиоз - протозойное заболевание с различными вариантами течения: бессимптомным и манифестным, со спонтанной элиминацией паразитов или элиминацией, наступающей только после специфической терапии; возможно длительное персистирование паразитов, часто трудно поддающееся специфической терапии. Способность лямблий вызывать дисфункцию желудочно-кишечного тракта, наличие эпидемических вспышек диареи, обусловленных лямблиями, а также существование осложненных форм инфекции, особенно у лиц с общевариабельным иммунодефицитом (ОВИН), позволили ассоциировать лямблии как возбудителя заболевания человека. 63 Возбудитель лямблиоза Lamblia intestinalis (синонимы: Giardia lamblia, Giardia intestinalis, Giardia duodenalis) - широко известный протозойный организм, выделенный из кишечника человека и являющийся причиной диареи у людей. Помимо человека, этот вид лямблий может быть обнаружен у различных млекопитающих: собак, кошек, овец, крупного рогатого скота, медведей, барсуков и т.д., а также птиц и рептилий. Некоторые из животных, вероятно, являются резервуаром этой инфекции для человека. Жизненный цикл лямблий включает существование паразита в виде вегетативной стадии - трофозоит и стадии - цист. После того как цисты проглочены, они без изменения минуют желудок и только в верхнем отделе тонкого кишечника под воздействием дуоденального содержимого высвобождаются подвижные формы трофозоитов, способные к дальнейшему существованию, размножению и расселению в тонком кишечнике. При определенных условиях часть трофозоитов теряет свою характерную форму, округляется, покрывается оболочкой, вновь образуя покоящуюся стадию цисты. Цикл заканчивается, когда зрелые цисты, как правило, овальной формы с размерами 10-14 мкм в длину и 6-10 мкм в ширину попадают с фекалиями во внешнюю среду, уже способные заражать другого хозяина. В световом микроскопе под отчетливо выраженной оболочкой цисты различают 2 или 4 ядра и сложно свернутый жгутиковый аппарат лямблий (прилож. 3) <*>. Трофозоит, ответственный за разнообразие проявлений инфекции, - довольно крупный (12-18 мкм в длину и 8-10 мкм в ширину), подвижный одноклеточный организм грушевидной формы с билатеральной симметрией (2 ядра, 4 пары жгутов: передние, боковые, центральные и хвостовые). Тело трофозоита покрыто одинарной цитоплазматической мембраной, под которой на дорзальной поверхности обнаруживаются многочисленные вакуолеподобные образования - пиноцитарные (пищеварительные) вакуоли. -----------------------------------<*> Не приводится. Своеобразие биологии этих простейших заключается в том, что они существуют в тесном контакте с ворсинками щеточной каймы тонкого кишечника. Вследствие этого вентральная поверхность лямблии приспособлена для прикрепления к субстрату и несет ряд специальных органоидов: присасывательный диск, желоб хвостовой части тела, в котором заключены центральные жгуты и т.д. Особенности строения аппарата центральных жгутов связаны с функционированием его как "насоса", откачивающего жидкость изпод купола присасывательного диска. В отличие от вентральной дорзальная поверхность лямблии выпукла и шероховата. По краям клетки однослойная цитоплазматическая мембрана уплощается, образуя тонкую полоску с булавовидными выростами, также обеспечивающими прикрепление трофозоита. У основания хвостовой части тела, на уровне выхода боковых жгутов, различаются одно или два четких отверстия, как правило, не у свободно плавающей, а у прикрепившейся к ворсинкам лямблии. Именно в этом состоянии у лямблии отверстия способны функционировать, будучи связанными с аппаратом откачивающего "насоса". Таким образом, лямблии обладают весьма надежным механизмом закрепления на щеточной кайме тонкого кишечника: захват микроворсинок отогнутыми краями присасывательного диска и "приклеивание" к поверхности микроворсинок с помощью микровыростов краевой складки (полоски) цитоплазматической мембраны. Описанные механизмы позволяют лямблии как противостоять моторной функции кишечника, так и, удерживаясь на субстрате, осуществлять процессы питания и деления. Как известно, лямблии наиболее примитивные эукариоты с анаэробным метаболизмом и зависимостью от утилизации экзогенных нуклеотидов. В то же время в результате эволюционно возникшей приспособленности к обитанию только на поверхности щеточной каймы тонкого кишечника лямблии относятся к узкоспециализированным паразитам. Прикрепившись к щеточной кайме тонкого кишечника, трофозоиты откачивают содержимое промежутков между ворсинками. Они получают возможность использовать продукты мембранного пищеварения - процесса, происходящего на поверхности мембран микроворсинок. То есть возникает основа их экофизиологических взаимоотношений с организмом хозяина. Жизнедеятельность лямблий в кишечнике хозяина зависит от интенсивности мембранного пищеварения. Это подтверждается фактом преобладания лямблий у детей и молодых животных, а также особенностью распределения лямблий в кишечнике, обусловленной градиентом пищеварительной активности. Лямблии преобладают в верхней части кишечника со скоплением у основания ворсинок в сравнении с дистальным отделом кишечника, где они смещены к апикальной части ворсинок. Частота возникновения лямблиоза может изменяться при некоторых патологических состояниях желудочнокишечного тракта, способствующих снижению либо, наоборот, усилению биохимических процессов, проходящих на мембранах щеточной каймы. В связи с этим должны быть правильно оценены клинические данные о сочетании лямблиоза с дисфункцией поджелудочной железы, желудка и печени. Больные с подобными нарушениями входят в группу риска инфицирования лямблиями. Воздействие лямблий на процесс мембранного пищеварения показано в условиях эксперимента по заражению мышей. Начиная с 5-7-х суток после заражения (пик инфекции) эти изменения выражались в усилении регенерации кишечного эпителия, а с 14-х суток - в угнетении транспорта липидов. Одновременно с этим начинает снижаться интенсивность инфекции и в дальнейшем (к 21 суткам после заражения) у большинства животных обнаруживаются лишь единичные паразиты. 64 У людей инфекция, вызываемая Lamblia intestinalis, может протекать бессимптомно, со спонтанной элиминацией паразитов, завершающейся через 1-3 мес. При манифестном лямблиозе, независимо от характера течения инфекции (острое или хроническое), больные предъявляют жалобы на вздутие и урчание в кишечнике, боли в эпигастрии. У них выражены явления энтерита и стеатореи. Последняя возникает в результате нарушения всасывания липидов и является одним из немногих вполне достоверных патологических проявлений лямблиоза. При отсутствии лечения надежного самоизлечения не отмечается как при острой, так и хронической формах инфекции. Степень тяжести заболевания не связывают с интенсивностью инфекции. Более важную роль играют особенности макроорганизма. К факторам, обуславливающим восприимчивость к лямблиозу и определяющим характер его течения, относят нарушения секреторной деятельности пищеварительного аппарата, дисбиоз кишечника и нарушение иммунного статуса. Упорному, хроническому течению лямблиоза способствуют предшествующие хронические заболевания желудочно-кишечного тракта неинфекционной этиологии. Избыточная бактериальная колонизация тонкого кишечника также сопутствует упорному течению лямблиозной инфекции. Пониженная всасываемость жиров, ухудшение синтеза витаминов, повреждение энзиматической активности в тонком кишечнике чаще за счет снижения дисахаридазы, нарушения абсорбции протеина - все эти патологические изменения при лямблиозе в целом более заметны у больных с ОВИН и селективным иммунодефицитом JgA. Изменения микроворсинок могут варьировать у больного весьма существенно при наличии лимфоидной гиперплазии и бактериальной колонизации тонкого кишечника. После лечения лямблиоза архитектура микроворсинок восстанавливается, мальабсорбция и лимфоидная гиперплазия приобретают обратное развитие. Встречаются так называемые "внекишечные" проявления лямблиоза, протекающие как аллергодерматоз, артрит и ринит. Эти осложнения могут быть связаны с изменением иммунной реактивности хозяина за счет усиления Th 2 ответа. Причина столь широкого диапазона болезни до сих пор не выяснена и зависит от особенностей хозяина и от патогенности разных изолятов Lamblia intestinalis. К настоящему времени выделены штаммы и изоляты лямблий разной вирулентности, различающиеся по устойчивости к трипсину и хемотрипсину, продемонстрирован феномен антигенной вариации лямблий. Последний феномен позволяет трофозоитам существовать внутри кишечника различных хозяев и создает условия для хронизации и/или повторной инфекции. Выявленная протеазная активность JgA1 трофозоитов Lamblia intestinalis, которая может разрушать JgA хозяина, также способствует выживаемости лямблий в кишечнике. 3. Эпидемиология лямблиоза Лямблиоз распространен во всем мире. В большинстве стран, в т.ч. в России, случаи лямблиоза (жиардиазиса) подлежат обязательной регистрации и статистическому учету. Клиническими формами лямблиоза страдают около 500 тысяч больных в год во всем мире. В Российской Федерации ежегодно регистрируется более 100 тысяч больных, из них до 90 тысяч детей. Лямблиоз относится к контагиозным протозоозам. Факторами передачи возбудителя являются - грязные руки, вода, пища, содержащие цисты лямблий. Насекомые (мухи, тараканы, мучные хрущаки, навозные жуки) также могут способствовать распространению цист лямблий. Механизм передачи инвазии - фекальнооральный. Заражающая доза составляет порядка 10-100 цист. Восприимчивость людей к заражению различна. Ведущая роль в формировании устойчивости к инфицированию лямблиями отводится барьерной функции слизистой оболочки тонкой кишки, состоянию местного и активности клеточного иммунитета. Инвазии предшествует снижение резистентности слизистой оболочки тонкой кишки, нарушение ее защитных свойств. Существенное повреждающее действие на слизистую оболочку могут оказать ксенобиотики: консерванты, красители, некоторые вкусовые добавки, входящие в состав низкокачественных пищевых продуктов. Источником лямблиозной инвазии служит инвазированный человек или животные, однако человеку принадлежит ведущая роль. Паразитоносители представляют особую угрозу в качестве источников инвазии, т.к. они не получают лечения. Зараженные человек и животные выделяют зрелые инвазионные цисты, т.к. уже в дистальных отделах тонкой и ободочной кишки осуществляется инцистирование трофозонтов. Период выделения у человека цист начинается в среднем на 9-12 сутки после заражения и может длиться многие месяцы. Препатентный период укорачивается при заражении большими дозами возбудителя. Выделение цист происходит волнообразно, прерывисто. Периоды выделения чередуются с периодами затихания процесса, при этом продолжительность пауз между выделением цист может составлять от 1 до 17 суток. Наиболее опасен, как источник инвазии, больной в период стихания диареи, т.к. именно в это время начинает выделяться пропагативная стадия возбудителя цисты. В одном грамме фекалий может содержаться до 20 млн. инвазионных цист. Частота лямблиоза у детей в возрасте до 9 лет в 2-3 раза превышает таковую у взрослых. Дети начинают заражаться с 3-месячного возраста. Более высокий для них риск заражения объясняется отсутствием естественной иммунизации, высоким уровнем пристеночного пищеварения. Мальчики поражаются в 2-3 65 раза чаще, чем девочки. Зараженность лямблиями женского населения старше 16 лет превышает таковую у мужчин, и наиболее резкие различия с преобладанием зараженности женщин отмечаются в возрасте 28-37 лет. Относительно высокий риск инвазирования имеют лица, не имеющие навыков личной гигиены. Высокий риск заражения среди умственно отсталых и психически больных людей, гомосексуалистов и среди профессиональных групп риска (работники ассенизационной и ирригационной служб, работники зверопитомников, зоопарков и т.п.). Высокая степень вероятности заражения с учетом устойчивости цист лямблий к воздействиям внешней среды, особенно контактных в семьях, детей и персонала в детских коллективах и при нарушении гигиенических мероприятий, вредных привычек (держать палец во рту, грызть ногти, карандаши, ручки и т.д.). Вспышки лямблиоза или отдельные заражения могут быть связаны с водным путем распространения инвазии (загрязненная вода плавательных бассейнов, открытых водоемов, водопроводная вода). Так как лямблиозная инвазия приводит к нарушениям всасывания белков, нарушается и синтез протективных иммуноглобулинов, в связи с чем проводимые профилактические прививки на фоне лямблиоза могут оказаться малоэффективными. При наличии лямблиозной инвазии у детей выше частота случаев бактериальных инфекций (пневмонии, бронхиты, отиты, ангины, стоматиты и др.). Тяжелее протекают и поддаются лечению другие соматические болезни. Сезонность лямблиоза наиболее выражена в весенние месяцы (апрель - май), а также летом. Цисты лямблий устойчивы и способны сохраняться во внешней среде до 66 дней при условии увлажнения. Оптимальными являются температура 2-6 град. С и относительная влажность воздуха 80-100%. В водопроводной и прудовой воде цисты лямблий выживают в течение 1-3 месяцев при температуре воды от 4 до 20 град. С. В сточной воде в летнее время цисты лямблий выживают до 3-4 месяцев. На продуктах питания цисты сохраняются жизнеспособными несколько часов, а при большой влажности продукта и до нескольких суток. Кипячение приводит к мгновенной гибели цист, при температуре 55 град. С цисты погибают через 5 минут. Высушивание на воздухе в течение 24 ч приводит к полной гибели цист лямблий. Ультрафиолетовое излучение убивает цисты лямблий в окружающей среде при дозе облучения не менее 40 мДж/кв. см. Цисты лямблий более устойчивы к действию хлора, чем колиформные бактерии. Концентрации хлора, рекомендуемые для бактериального обеззараживания воды, неэффективны по отношению к цистам лямблий. 4. Выявление больных лямблиозом и паразитоносителей 4.1. Выявление больных или подозрительных на заболевание лямблиозом проводят медицинские работники всех организаций здравоохранения (ЛПУ, частные клиники, НИИ и другие лечебные и оздоровительные организации), независимо от организационноправовых форм и форм собственности, а также лица, занимающиеся частной медицинской практикой, при профилактических, плановых, предварительных при поступлении на работу и периодических обследованиях, при проведении медицинского наблюдения за лицами, общавшимися с больным или носителем лямблиозной инфекции и по эпидемическим показаниям. 4.2. Диагноз устанавливают на основании клинических признаков болезни, результатов лабораторного обследования, эпидемиологического анамнеза. 4.3. Каждый случай заболевания и носительства лямблиоза регистрируют в журнале регистрации инфекционных и паразитарных заболеваний установленной формы по месту их выявления во всех организациях здравоохранения, независимо от организационно-правовых форм и форм собственности, а также лица, занимающиеся частной медицинской практикой. 4.4. Информацию о выявленном случае направляют все организации здравоохранения, независимо от организационно-правовых форм и форм собственности, а также лица, занимающиеся частной медицинской практикой, в территориальный центр государственного санитарно-эпидемиологического надзора (центр госсанэпиднадзора) в течение 2 ч по телефону, а затем в течение 12 ч в письменной форме экстренным извещением установленной формы. Допускается передача информации при массовых заболеваниях суммарно в виде отчета по согласованию с территориальным центром госсанэпиднадзора. Первичная информация о выявленном больном (носителе) должна содержать необходимые сведения о подозрительных в качестве факторов передачи возбудителей инвазии (факторах риска и контактных). 4.5. Ответственными за полноту, достоверность и своевременность учета заболеваний лямблиозом, а также оперативное и полное сообщение о них в территориальный центр госсанэпиднадзора являются руководитель организации здравоохранения или лицо, занимающееся частной медицинской практикой. 4.6. Обследуемые контингенты: - дети, посещающие дошкольные образовательные учреждения, и школьники младших классов 1 раз в год при формировании коллектива или после летнего перерыва; - персонал дошкольных образовательных учреждений при приеме на работу и 1 раз в год; 66 - дети и подростки при оформлении в дошкольные и другие образовательные учреждения (организации), приюты, дома ребенка, детские дома, школы-интернаты, на санаторно-курортное лечение, в оздоровительные лагеря, в детские отделения больниц; - дети всех возрастов детских учреждений закрытого типа и круглосуточного пребывания при поступлении и 1 раз в год; - декретированные и приравненные к ним контингенты при поступлении на работу и периодически 1 раз в год (работники пищевой промышленности, общепита, в т.ч. детских образовательных учреждений, ассенизаторы и др.); - лица, общавшиеся с больным или паразитоносителем (контактные); - стационарные больные детских и взрослых больниц по показаниям; - амбулаторные больные по показаниям. 4.7. Показанием к обследованию на лямблиоз являются: - диарея неустановленной этиологии; - хронические заболевания желудочно-кишечного тракта; - дисбиоз кишечника; - гипотрофия, отставание в физическом развитии; - дерматиты, крапивницы, экземы, нейродерматиты; - иммунодефицитные состояния; - обструктивные бронхиты, бронхиальная астма; - аллергии неустановленной этиологии; - контактные с больным (паразитоносителем) лямблиозом. 5. Лабораторная диагностика лямблиоза 5.1. Исследование проводят в клинико-диагностических лабораториях лечебно-профилактических учреждений, лабораториях учреждений государственной санитарно-эпидемиологической службы или паразитологических подразделениях других лабораторий, лицензированных и имеющих санитарноэпидемиологическое заключение на проведение работ с возбудителем III-IV групп патогенности в установленном порядке. 5.2. Для выявления паразитических простейших лямблий исследуют биологический материал от людей дуоденальное содержимое, фекалии, сыворотка крови. Забор материала и исследование проводят в соответствии с Методическими указаниями МУК 4.2.735-99 "Паразитологические методы лабораторной диагностики гельминтозов и протозоозов" и МУК 3.2.1173-02 "Серологические методы лабораторной диагностики паразитарных заболеваний". Сбор биологического материала для лабораторных исследований осуществляют до начала этиотропного лечения. 5.2.1. Паразитологические методы используют для выявления вегетативных или цистных форм лямблий по морфологической идентификации при исследовании желчи или фекалий. Исследование дуоденального содержимого. При подозрении на лямблиоз исследуют порцию желчи "А", в которой присутствует содержимое просвета двенадцатиперстной кишки. В ней могут быть обнаружены вегетативные подвижные формы лямблий при условии исследования и микроскопии свежезабранной желчи. Исследование фекалий. Исследования проводят в соответствии с МУК 4.2.735-99 "Паразитологические методы лабораторной диагностики гельминтозов и протозоозов". Для выявления цистных форм лямблий в фекалиях применяют копропротозооскопические исследования. Вегетативные формы лямблий обнаруживаются крайне редко, в основном в разжиженных свежевыделенных фекалиях. Для обнаружения цист лямблий наиболее эффективно исследовать фекалии не позднее 2-3 часов после дефекации либо с использованием консерванта Турдыева. При запорах желательно подготовить больного накануне перед сдачей анализа путем дачи слабительного (сеннаде, гуталакс, солевых слабительных). Исследования при подозрении на лямблиоз при первом отрицательном анализе проводятся 3-4-кратно с интервалом 3-4 дня. 5.2.2. Серологические методы диагностики являются косвенными методами лабораторной диагностики лямблиоза, поэтому могут использоваться как дополнительные диагностические методы. Они основаны на обнаружении в крови антител, специфичных к антигенам лямблий. Уровень таких антител, относящихся к различным классам иммуноглобулинов (A, G, M), зависит от особенностей иммунной системы хозяина, интенсивности инвазии, формы течения заболевания и ряда других факторов. Антитела к антигенам лямблий появляются на 10-14 день после начала инвазии и присутствуют в крови и секретах человека практически на всех ее стадиях. Через 1-2 месяца после полной элиминации паразита концентрация специфичных IqG в крови человека резко снижается. Исследуется сыворотка венозной крови (забранной натощак) в соответствии с МУК 3.2.1173-02 "Серологические методы лабораторной диагностики паразитарных заболеваний" и инструкцией, используемой диагностической тест-системы. Серологические исследования при лямблиозе используют в т.ч. и для эпидемиологических целей, т.к. специфические антитела выявляются при манифестной и бессимптомной инфекции у лиц в разгаре болезни или перенесших болезнь в недавнем прошлом. Эти же обстоятельства затрудняют интерпретацию 67 серологической реакции в каждом конкретном случае и ограничивают диагностическую ценность циркулирующих антител. Значительно более высоким диагностическим потенциалом обладают методы обнаружения антигенов лямблий в фекалиях и биоптатах при использовании антител к цельным трофозоитам или моноспецифических антител к антигенам лямблий с молекулярной массой 65 кД (GSA-65). 5.3. Контроль эффективности лечения лямблиоза проводят через 5-6 дней после лечения. Критерии эффективности лечения: три отрицательных результата копропротозооскопического исследования с интервалом 1-2 дня. 6. Эпидемиологический надзор и профилактика лямблиоза Эпидемиологический надзор за лямблиозом включает постоянное наблюдение за заболеваемостью, пораженностью населения и выявлением цист лямблий в окружающей среде. 6.1. Сбор первичной информации осуществляют территориальные центры госсанэпиднадзора в рамках отчетно-учетных форм, а также в порядке, установленном на каждой конкретной территории. 6.2. Эпидемиологическую диагностику осуществляют на основе ретроспективного и оперативного (текущего) эпидемиологического анализа заболеваемости. Проводят анализ заболеваемости как суммой заболеваний лямблиозом, так и отдельными случаями (этиологический принцип). 6.2.1. Многолетний ретроспективный эпидемиологический анализ проводят не менее чем за последние 5 лет и предусматривают: - анализ многолетней и сезонной динамики заболеваемости; - анализ заболеваемости по территориям (макро- и микроучастки); - анализ заболеваемости по возрастным группам, полу, контингентам населения; - анализ этиологической структуры и ее изменений; - анализ очаговости и эпидемических вспышек; - анализ источников, путей и факторов передачи возбудителей; - анализ клинических проявлений; - состояние лабораторной диагностики; - оценку степени санитарно-эпидемиологической надежности эпидемически значимых объектов, расположенных на территории надзора; - оценку качества и эффективности проведенных профилактических и противоэпидемических мероприятий. 6.2.1.1. Анализ многолетней динамики заболеваемости направлен на выявление ее тенденций на территории надзора в целом и по отдельным макро- и микроучасткам, различающимся по степени активности водного, пищевого и бытового путей передачи. По результатам анализа дают оценку ситуации и прогноз заболеваемости. Анализ сезонного распределения позволяет выявить время риска их максимального распространения (как отражение повышения активности конкретных путей и факторов передачи возбудителей) для своевременного усиления профилактических и противоэпидемических мероприятий. Анализ заболеваемости по территории выполняют на основе расчета среднемноголетних показателей (контрольные уровни) по избранным территориальным единицам (районы, населенные пункты, макро- и микроучастки и т.п.). С учетом уровня и динамики заболеваемости выявляют контрастные территории, устойчиво неблагополучные и благополучные по уровням заболеваемости. Оценивают заболеваемость в разных возрастных и социально-профессиональных группах населения, выявляют группы риска, требующие осуществления специального надзора. Дают оценку санитарно-эпидемиологической надежности эпидемически значимых объектов (предприятия молочной, мясной и др. пищевых отраслей промышленности, общественного питания и торговли, водоснабжения, канализования и очистки населенных мест, детские и подростковые учреждения всех профилей и др.). Оценивают состояние водоснабжения, качество воды, пищевых продуктов. Это позволяет выделить организации (предприятия и учреждения), оказывающие неблагоприятное влияние на заболеваемость и требующие осуществления неотложных мероприятий по улучшению их санитарно-технического состояния. 6.2.1.2. Заключительным этапом ретроспективного анализа является эпидемиологическое заключение о действующих детерминантах эпидемического процесса, причинах и условиях, определяющих контрастность уровней заболеваемости на территориях надзора, среди возрастных групп и контингентов населения. Такой анализ должны обязательно выполнять в сопоставлении с результатами оценки санитарноэпидемиологической надежности эпидемически значимых объектов, анализом демографических данных и состояния медицинского обслуживания. Достоверность различий в уровнях заболеваемости, а также синхронность ее движения с динамикой изменений различных социальных и природных факторов оценивают с помощью статистических методов. 6.2.1.3. По результатам ретроспективного эпидемиологического анализа разрабатывают перспективный комплексный план санитарно-эпидемиологических (профилактических) мероприятий для снижения заболеваемости на территории надзора. План мероприятий корректируют в процессе оперативного (текущего)эпидемиологического анализа заболеваемости. 68 6.2.2. Оперативный (текущий) эпидемиологический анализ проводят ежедневно, за прошедшую неделю, месяц и т.д. и включают: - постоянное наблюдение за развитием эпидемического процесса (динамикой заболеваемости); - наблюдение за состоянием санитарно-эпидемиологического фона (пути и факторы передачи возбудителей инфекции); - оперативную эпидемиологическую оценку ситуации; - установление причин подъема, спада или отсутствия заболеваемости. 6.2.2.1. Наблюдение за развитием эпидемического процесса (динамикой заболеваемости) ведут по следующим параметрам: - уровням заболеваемости на территории надзора в целом и на контрастных по заболеваемости территориях (макро- и микроучастки); - уровням заболеваемости в различных возрастных группах и контингентах населения; - характеру очаговости и эпидемических вспышек по конкретным этиологическим формам; - источникам, путям и факторам передачи возбудителей; - лабораторной диагностике; - клиническим проявлениям. 6.2.2.2. Наблюдение за санитарно-эпидемиологическим фоном проводят с целью своевременного обнаружения ухудшения его показателей по следующим параметрам: - качество питьевой воды; - качество пищевой продукции; - случаи возникновения аварийных ситуаций на территории и эпидемически значимых объектах (молокозаводы, предприятия и объекты пищевой промышленности, водоочистные сооружения и др.). 6.2.2.3. Оперативную оценку эпидемиологической ситуации осуществляют путем сравнения эпидемиологических показателей, рассчитанных за определенный период времени для конкретной территории; с исходным и со среднемноголетним (нормативным) уровнями, а также с соответствующими периодами предыдущего года. Целесообразно вычислять нормативные показатели отдельно по годам с относительно высокими и низкими уровнями заболеваемости. Нормативные уровни заболеваемости рассчитывают применительно к конкретной территории и отдельным возрастным группам населения по данным первичной и окончательной регистрации. 6.2.2.4. Для выявления причин роста заболеваемости и обусловившего его ведущего пути (фактора) передачи инфекции проводят эпидемиологическое обследование возникших очагов и эпидемиологический анализ. Специально анализируют семейную (домашнюю) очаговость, множественные квартирные очаги с несколькими случаями заболеваний (групповую квартирную очаговость), заболеваемость в организованных коллективах. Эпидемиологическое обследование именно этих очагов позволяет достаточно быстро выработать предварительную версию (гипотезу) о действующем пути и факторе (факторах) передачи возбудителей инфекции. Конкретный фактор, как правило, выявляется на территориях с высокой заболеваемостью и отсутствует на территориях с низкой (обычной) заболеваемостью (метод различий). Кроме того, наблюдается совпадение данных по заболеваемости на территории с реализацией инвазии от людей, через пищевые продукты или воду (факторы передачи) с территориями повышенной заболеваемости (метод согласия). 6.2.2.5. Основой для подтверждения заключения о факторах передачи является оценка степени санитарногигиенической и эпидемиологической надежности эпидемически значимых объектов на конкретных территориях. Для этой цели необходимо иметь перечень эпидемически значимых объектов с характеристикой наиболее уязвимых мест технологического процесса в плане возможной контаминации воды и пищевых продуктов возбудителями при их приготовлении, транспортировании и реализации. Эпидемиологическое заключение должно подтверждаться результатами лабораторных исследований. 6.3. В целях предупреждения возникновения и распространения лямблиоза необходимо своевременно и в полном объеме проводить комплексные организационные, санитарно-гигиенические, профилактические, лечебно-диагностические и противоэпидемические мероприятия. 6.3.1. В комплексе профилактических мероприятий лямблиоза основная роль принадлежит санитарногигиеническим мероприятиям, проводимым с целью повышения степени санитарно-гигиенической и эпидемиологической надежности эпидемически значимых объектов. Территориальные центры госсанэпиднадзора совместно с органами исполнительной власти и заинтересованными организациями, независимо от организационно-правовых форм и форм собственности, деятельность которых направлена на осуществление профилактических мер по охране здоровья населения, на каждой административной территории разрабатывают конкретные мероприятия по совершенствованию профилактики лямблиоза. 6.3.2. Контроль за полнотой и своевременностью выполнения мероприятий осуществляют органы и учреждения санитарно-эпидемиологической службы. 69 6.4. При ухудшении эпидемиологической обстановки по заболеваемости населения лямблиозом разрабатывают комплексную программу оздоровления. 6.4.1. Разработка комплексных программ по оздоровлению должна предусматривать снижение заболеваемости на административных территориях с очень высокой пораженностью населения и в дальнейшем снижение пораженности лямблиозом среди населения территорий регионов с относительно благоприятной эпидемиологической ситуацией. 6.4.2. Профилактические и оздоровительные мероприятия при лямблиозе должны предусматривать: - анализ пораженности, заболеваемости взрослого и детского населения; - выявление больных и паразитоносителей лямблиозом; - лечение больных лямблиозом и химиопрофилактику паразитоносителей; - обследование контактных; - санитарно-паразитологический контроль в помещениях детских учреждений, организаций общественного питания и др.; - санитарно-гигиенические и дезинвазионные мероприятия, воздействие на факторы передачи (борьбу с мухами, кипячение питьевой воды, мытье рук, обработку помещений с дезинфекционными средствами); - выявление источника инфекции в семье и детском коллективе, окружающей среде (питьевые водоисточники), частота развития водных вспышек; - роль животных как резервуаров инвазии; - гигиеническое обучение медицинского и обслуживающего персонала детских коллективов, декретированных контингентов; - медицинскую информацию и санитарное просвещение различных групп населения, повышение уровня личной гигиены. 6.5. Осуществление государственного санитарно-эпидемиологического надзора за соблюдением санитарных правил и норм в организованных коллективах детей и взрослых, организациях здравоохранения, санаториях, домах отдыха и др. 6.5.1. В детских учреждениях при выявлении инвазированных лямблиозом проводят санитарноэпидемиологические (профилактические) мероприятия, как и при контактных гельминтозах с проведением соответствующей дезинфекции. Учитывая высокую резистентность цист лямблий к хлорсодержащим препаратам, рекомендуется применение моюще-дезинфекционных средств и УФО-облучение, как и при контагиозных гельминтозах (СП 3.2.1317-03 "Профилактика энтеробиоза"). Особое внимание уделяют личной гигиене персонала и детей, гигиеническому обучению, которое осуществляет медицинский персонал этих учреждений по программам, согласованным с территориальными центрами государственного санитарно-эпидемиологического надзора. Обучение декретированных контингентов, особенно работников общепита и других пищевых организаций, проводят специалисты центров государственного санитарноэпидемиологического надзора (Прилож. 1). 6.5.2. Предупреждение распространения лямблиоза в детских коллективах в эпидемически благополучный период обеспечивают соблюдением профилактического режима, предусматривающего проведение санитарно-гигиенических мероприятий, и профилактической дезинфекции согласно гигиеническим требованиям к санитарному содержанию помещений объектов и дезинфекционным мероприятиям, отраженным в соответствующих нормативно-методических документах. 6.5.3. Текущую и заключительную дезинфекцию проводят под контролем медицинского персонала этих учреждений. Дополнительные объемы и порядок проведения дезинфекции согласуют с центрами государственного санитарно-эпидемиологического надзора. 6.5.4. Контроль эффективности проведения противоэпидемических мероприятий и заключительной дезинфекции осуществляют санитарно-паразитологическими методами в соответствии с нормативнометодическими документами. 6.5.5. Организацию и проведение дезинфекционных (дезинвазионных) мероприятий, а также организацию лабораторного контроля за эффективностью противоэпидемических мероприятий на базе лабораторий, имеющих лицензию и санитарно-эпидемиологическое заключение на проведение работ с возбудителем IIIIV групп патогенности в установленном порядке, обеспечивает руководитель организации, независимо от организационно-правовых форм и форм собственности. 6.5.6. При контроле за соблюдением противоэпидемического режима по профилактике контагиозных протозоозов в детском или другом эпидемиологически значимом объекте учитывают результаты предыдущих актов проверок, наличие и результаты обследований на лямблиоз детей, обслуживающего персонала, контактных в семьях. Оценивают уровень и эффективность оздоровительных и дезинфекционных мероприятий при выявлении лямблиоза у детей и персонала. 6.6. При профилактике водного пути распространения лямблиоза наиболее эффективным способом является выполнение всех этапов очистки, производственный контроль на соответствующих объектах водоочистки. Снижение риска вспышек лямблиоза водного происхождения в значительной степени зависит от защиты водных объектов от загрязнения и эффективности лабораторного контроля в соответствии с СанПиН 70 2.1.4.1074-01 "Питьевая вода. Гигиенические требования к качеству воды центральных систем питьевого водоснабжения. Контроль качества". 6.6.1. При децентрализованном водоснабжении, в т.ч. из естественных водоемов, к методам профилактики относят: кипячение воды, применение фильтрующих устройств и дезинфицирующих средств. 6.6.2. Охрана водоемов от загрязнения сточными водами. Многоступенчатая защита поверхностных водоисточников, начиная с водосборных территорий, очистка коммунальных и животноводческих отходов направлены в т.ч. и на предотвращение и (или) снижение степени загрязнения цистами лямблий источников водоснабжения. Обычно применяемые фильтрационные технологии водоподготовки, в которых используются диатомовые, медленные песчаные, прямые или восходящие фильтры, способны понизить концентрации цист в десятки и сотни раз. 7. Противоэпидемические мероприятия 7.1. Противоэпидемические мероприятия представляют собой комплекс мер, проводимых при возникновении заболеваний лямблиозом или при потенциальной угрозе возникновения и распространения этих заболеваний. В отличие от профилактических, осуществляют во внеплановом порядке, исходя из сложившейся эпидемиологической обстановки на обслуживаемой территории. 7.2. Организацию противоэпидемических мероприятий осуществляют специалисты центров госсанэпиднадзора и медицинские работники лечебно-профилактических организаций под контролем специалистов учреждений государственной санитарно-эпидемиологической службы. 7.3. Выявление больных (носителей) лямблиоза осуществляют в установленном порядке (см. раздел 4). 7.4. Эпидемиологическое обследование очага проводят с целью установления границ очага, выявления источника возбудителей инфекции, контактных, путей и факторов передачи возбудителей инвазии и условий, способствовавших возникновению лямблиоза. 7.5. При возникновении групповой заболеваемости и эпидемических вспышек эпидемиологическое обследование проводит врач-паразитолог (эпидемиолог) с привлечением других профильных специалистов центров госсанэпиднадзора, а также врачей-инфекционистов, педиатров и других специалистов. 7.6. Больные и носители возбудителей лямблиоза подлежат лечению. Выписку больных и носителей и допуск их к работе проводят после окончания курса лечения и контрольных лабораторных исследований. 7.7. При установлении диагноза носительства возбудителей лямблиоза лиц, относящихся к работникам отдельных профессий, производств и организаций, при их согласии руководители организаций и индивидуальные предприниматели временно на период лечения и контрольных обследований после лечения переводят на другую работу, не связанную с риском распространения инвазионных заболеваний. При невозможности перевода на основании постановлений главных государственных санитарных врачей и их заместителей их временно на период лечения и обследования отстраняют от работы с выплатой пособий по социальному страхованию в соответствии с законодательством (п. 2 ст. 33 Федерального закона "О санитарно-эпидемиологическом благополучии населения"; п. 10. СП 3.1./3.2.1379-03 "Общие требования по профилактике инфекционных и паразитарных болезней", Постановление Фонда социального страхования Российской Федерации от 19.10.94 N 21). 8. Гигиеническое обучение и воспитание населения 8.1. Гигиеническое обучение работников отдельных профессий, производств и организаций, связанных непосредственно с процессом производства, приготовления, хранения, транспортирования и реализации пищевых продуктов, водоподготовки, обучением и воспитанием детей и подростков, в т.ч. при оформлении личных медицинских книжек, проводят по программам, разработанным территориальными центрами государственного санитарно- эпидемиологического надзора. 8.2. Гигиеническое обучение и воспитание населения мерам профилактики заболеваемости лямблиозом осуществляют органы и учреждения государственной санитарно-эпидемиологической службы, медицинские работники организаций здравоохранения с привлечением работников общеобразовательных организаций после предварительного инструктажа в территориальных центрах госсанэпиднадзора. 71