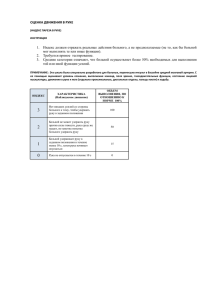
У мужчины 35ти лет на фоне сильного переохлаждения наблюдались следующие изменения в
реклама

У мужчины 35-ти лет на фоне сильного переохлаждения наблюдались следующие изменения в анализе крови: Эр. - 3,2 *1012/л, Нb - 105 г/л. Ретикулоц. - 15%, ЦП - 08, осмотическая резистентность эритроцитов: max - 0,34%, min - 0,56%, в мазке серповидные клетки. 1. Оцените состояние красной крови: назовите вид патологии по всем признакам (классификациям),дайте обоснование. 2. Характеризуйте этиологию и патогенез изменений в крови больной. 3. Какие еще изменения в крови наблюдаются в этом случае? 4. Каковы возможные пути патогенетической коррекции? 1. по этиологии -приобретенная по патогенезу по типу кроветворения - эритробластическая по ЦП - гипохромная по регенераторной способности - гиперрегенераторная по степени тяжести Hb - легкая 2. этиология - аномалия структуры гемоглобина патогенез - развивается в результате замены глютаминовой кислоты на валин в B-цепи гемоглобина -> изменение физико-химических свойств ->образование геля и кристаллов 3. анемия, снижение уровня гемоглобина, ЦП, пойкилоцитоз, анизоцитоз, ретикулоцитоз, повышение минимальной осмотической резистентности 4. переливание эритромассы, препараты гидроксимочевины, трансплантация костного мозга НЕ ОЦЕНЕНА При исследовании крови больной обнаружены следующие изменения. Количество лейкоцитов 20 *10%л; Б - 0, Э - 0, Мц - 3, Ю - 20, Пя - 25, Ся - 32, Л - 18, М - 2, СОЭ - 30 мм/час, 1. Какие патологические изменения периферической крови имеют место в данном анализе (системные или симптоматические)? 2. Как квалифицировать изменения в нейтрофилах? 3. Абсолютный или относительный характер носит лимфопения и моноцитопения? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе. 5. Назовите патологические процессы либо заболевания, при которых может наблюдаться такое изменение состава периферической крови, и объясните механизм возникающих изменений. 1. Лейкоцитоз, системные 2. Значительное повышение палочкоядерных форм и снижение сегментоядерных. 3. Относительная лимфопения и моноцитопения 4. У данного пациента лейкоцитоз, моноцитопения, повышенное содержание юных форм, повышение Пя, снижение С форм, лимфоцитопения, повышено СОЭ. 5. Бактериальные инфекции, воспалительные процессы(ожоги, РА, панкреатит и тп), интоксикация, онкологические процессы, НЕ ОЦЕНЕНА В результате эмоционального напряжения у человека зарегистрировано 126 сердечных сокращений в минуту. 1. Как оценить такую частоту сердечной деятельности? 2. Каков механизм возникших изменений? 3. Какие изменения возникнут на ЭКГ? 1. Тахикардия 2. Возникновение дисбаланса между симпатической и парасимпатической нервными системами. В данном случае у человек преобладает симпатическая нервная система (повышенный выброс катехоламинов). 3. Больше частота, меньшее расстояние RR. Изменений в зубцах не будет. ОЦЕНКА - 4 Больной жалуется на общую слабость, одышку, повышение температуры тела, которые возникли после переохлаждения. Отмечается цианоз губ, ЧД - 28/мин, ЧСС - 90 уд/мин. Рентгенологически обнаружен правосторонний экссудативный плеврит. 1. Какое нарушение дыхания наблюдается у больного? 2. Каков его механизм? 3. Объясните причины и механизмы возникающих проявлений? 4. Принципы патогенетической коррекции возникшего состояния. 1. У данного пациента тахипноэ 2.3. В результате экссудативного плеврита происходит уменьшение дыхательной поверхности легких (плевра менее подвижна) + сдавление легочной ткани экссудатом --> как следствие дыхание становится более поверхностным и количество вдыхаемого воздуха становится меньше --> гипоксия --> учащение дыхания. 4. Прежде всего лечение плеврита, использование мочегонных средств для уменьшения количества экссудата, в тяжелых случаях плевральная пункция и убирать экссудат. ОЦЕНКА - 4 У пациента с воспалительным процессом в полости рта наблюдается обильное отделение слюны (до 5 л в сутки). 1. Какие механизмы регулируют слюноотделение? 2. Характеризуйте возможные причины повышенного слюноотделения. 3. К каким последствиям приводит избыточное отделение слюны? 1. Слюноотделение регулируется парасимпатической и симпатической нервной системами. Симпатическая НС уменьшает выработку слюноотделения, но концентрация пищеварительных ферментов больше, в парасимпатике наоборот. + раздражение механо- и хеморецепторов влияет на выработку слюны. Так же можно сказать что регулируется условными и безусловными рефлексами. Например безусловный это все та же симпатическая и парасимпатическая НС, а условный связан с приемом пищи. 2. Поражение ЦНС (возбуждение центра слюноотделения), беременность, яды, воспалительные процессы полости рта, гельминтоз, тошнота и рвота. 3. Прежде всего при выделении слюны в таком количестве (5л) будет развиваться обезвоживание, будет происходить нейтрализация желудочного сока и нарушится процесс пищеварения, также будет нарушение речи, нарушение минерализации зубов, мацерация уголков рта ОЦЕНКА – 5 ПРИ МЕХАНИЧЕСКОЙ ЖЕЛТУХЕ ОТМЕЧАЕТСЯ СНИЖЕНИЕ СВЕРТЫВАЕМОСТИ КРОВИ. 1. ЗА СЧЕТ НАРУШЕНИЯ СИНТЕЗА КАКОГО ВЕЩЕСТВА ЭТО ПРОИСХОДИТ? 2. КАКИЕ НАРУШЕНИЯ ПРИ ЭТОМ ПРОИЗОЙДУТ И КАКОВ ИХ МЕХАНИЗМ? 1. В данной ситуации снижение свертываемости крови обусловлено дефицитом витамина К. Так как при обтурации нарушается желчевыведение и как следствие нарушается всасывание витамина К. 2. В печени не синтезируются факторы свертывания -> геморрагический синдром и гипопротромбинемия. Витамин К активирует синтез 2 (протромбин - предшественник тромбина, участвует в формировании тромба),7 (гамма-глобулин),9 (фактор Кристмаса),10 факторов(является активатором протромбина) и участвует в карбоксилировании этих факторов (Ф:карбоксилаза) и улучшает связывание с кальцием. НЕ ОЦЕНЕНО Пациент Л., 40 лет. При осмотре: лицо одутловатое, веки набухшие, кожа бледная, за последние 2 недели масса тела увеличилась на 6 кг. При исследовании выявлены артериальная гипертензия и расширение границ сердца. Анализ мочи: значительная протеинурия. Анализ крови: гипопротеинемия, альбумино-глобулиновый коэффициент снижен, незначительная гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента. 3. К каким осложнениям это может привести? 1. В результате воспалительного процесса происходит повреждение нефрона --> повышается проницаемость стенки гломерулярных капилляров --> протеинурия --> гипопротеинемия --> уменьшение онкотического давления плазмы крови --> уменьшается объем плазмы и приток крови к почкам --> включается ренин-ангиотензиновая система(альдостерон, ренин) --> увеличивается реабсорбция натрия и происходит задержка воды --> отеки 2. В результате повышенного выведения белков с мочой нарушается водно-солевой обмен (гипернатриемия) и снижается синтез белка --> несоответствие между поступлением белка и выведением --> отеки 3. Обезвоживание, почечная эклампсия, отек мозга, анасарка, ОПН, тромбозы ОЦЕНКА – 5 В поликлинику обратилась женщина 45-ти лет с жалобами на слабость, сонливость, забывчивость, выпадение волос. Объективно: увеличение щитовидной железы, отечность, ЧСС - 45 в минуту, АД - 100/60 мм рт.ст., температура тела - 35,9 °C. 1. Какая форма патология наиболее вероятно возникла у больной? 2. Объясните механизм наблюдаемых явлений. 1. У данной пациентки гипофункция щитовидной железы - гипотиреоз 2. В результате дефицита гормонов щитовидной железы нарушается основной обмен и другие. Основной обмен снижен --> зябкость, снижение температуры тела Нарушение углеводного обмена --> нарушение окисления --> снижение накопления энергии, снижение уровня глюкозы --> слабость, сонливость Нарушение белкового обмена --> белки в ЦНС не дифференцируются исходя из этого забывчивость и замедление мыслительных процессов Задержка воды в организме --> деструкция мукополисахаридов в клетке -->мукоидное набухание -> отек Снижен глюконеогенез из жиров --> ожирение + в результате нарушения жирового обмена гиперхолестеринемия, гипертриглицеридемия --> путь к атеросклерозу По поводу гипотонии: снижение уровня Т3 --> повышен вазопресин и снижен натрийуретический пептид -->задержка Na и воды --> артериальная гипотензия ОЦЕНКА- 5 У ДВАДЦАТИЛЕТНЕГО ЮНОШИ РОСТ РАВЕН 130 СМ, ДЛИНА ТУЛОВИЩА ПРЕОБЛАДАЕТ НАД ДЛИНОЙ КОНЕЧНОСТЕЙ, ЛИЦО МОРЩИНИСТОЕ, ПРИ НОРМАЛЬНОМ ПСИХИЧЕСКОМ РАЗВИТИИ УМСТВЕННАЯ РАБОТОСПОСОБНОСТЬ СНИЖЕНА. 1. КАКАЯ ЭНДОКРИННАЯ ПАТОЛОГИЯ НАБЛЮДАЕТСЯ В ЭТОМ СЛУЧАЕ? 2.ОБЪЯСНИТЕ ПАТОГЕНЕЗ ВОЗНИКШИХ НАРУШЕНИЙ ПРИ ДАННОЙ ПАТОЛОГИИ? 1. Гипофизарный нанизм (недостаточность соматотропного гормона) 2. Поражение аденогипофиза --> недостаточная выработка СТГ --> недостаток соматомедина С --> нет стимуляции ростковых факторов в тканях --> снижена продукция коллагена и синтез хрящевой ткани --> влияние на рост костной, хрящевой ткани и функцию других желез (ЩЖ, половые железы, поджелудочная железа) --> маленький рост ОЦЕНКА – 4 При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов 3,0*1012/л, концентрация гемоглобина - 100 г/л, ЦП- 0,9. Тромбоцитов - 140*109/л. Количество лейкоцитов - 30*10°/л; Б - 0, Э - 7, Ми - 0, Ю - 3, Пя - 8; Ся - 30, Л - 16, М - 33, монобластов - 3. Анизоцитоз, выраженный пойкилоцитоз, СОЭ – 40 мм/час. I. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. Системные . 2. Хронический монобластный лейкоз. 3. Лейкемическая форма. (> 20*109 /л) 4. О том, что другие ростки клеток красного костного мозга угнетены. При этом анемия и тромбоцитопения определяются только количественными изменениями. Качественные параметры красных клеток крови в норме. 5. Хронический моноцитарный лейкемический лейкоз. ОЦЕНКА – 5 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1.Сердечная недостаточность. Перегрузочная 2. Перегрузочная СН может быть вызвана увеличением сопротивления, или увеличением объёма притекающей к сердцу крови. 3. При возникающей СН, проявляется недостаточность кровообращения, это приводит к появлению отеков по вечерам. Повышение ЧСС и АД связаны с компенсаторными механизмами, которые пытаются сохранить постоянство определённых показателей. Нейрогуморальный ответ: выработка гормонов - адреналин и норадреналин(увелич. объём перекачиваемой крови); со стороны сердца - одышка(нарушение кровообращения) В связи с повышенным САД возможно развитие слабости и общего недомогания. 4. Для медикаментозной терапии сердечной недостаточности используются такие группы препаратов: диуретики, сердечные гликозиды, сосудорасширяющие средства (нитраты), блокаторы кальциевых каналов, бета-блокаторы. Наиболее важной при сердечной недостаточности является группа препаратов, производных растения наперстянки или «сердечные гликозиды». ОЦЕНКА – 4 Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. При каких заболеваниях у человека могут наблюдаться аналогичные изменения характера дыхания? 1.Дыхание замедлится, станет редким и глубоким 2. По блуждающему нерву к дыхательному центру идут волокна от рецепторов растяжения лёгких, что реализуется рефлексом геринга-Брейера. При перерезке афферентация нарушена, поэтому тормоз наступает раньше - замедление и увеличение глубины дыхания. 3. Такой тип дыхания может встречаться при лихорадке, пневмониях, застое в легких, ателектазе. ОЦЕНКА – 5 Больной жалуется на боли в эпигастральной области, изжогу. Титрование желудочного сока показало: общая кислотность - 80 т.е., свободная HCI - 50 т.е., связанная HCI - 25 т. е. 1. Оцените состояние кислотности желудочного сока данном случае. 2. При каких заболеваниях может встречаться? 3. Характеризуйте механизмы регуляции выработки желудочного сок 1.Кислотность желудочного сока повышена, гиперхлоридия 2. При гиперацидном гастрите, язве желудка 3. 3 фазы нейрогуморальных механизмов: Сложнорефлекторная (мозговая) фаза: Условнорефлекторный компонент - запальный желудочный сок (высокая кислотность и большая протеолитическая активность). Безусловнорефлекторный компонент. Желудочная фаза секреции: начинается с поступления пищевого комка в желудок. Кишечная фаза начинается при переходе кислого химуса в двенадцатиперстную кишку. Нервная регуляция: Блуждающий нерв (медиатор ацетилхолин) усиливает секрецию и моторику желудка. Симпатические нервы (медиатор норадреналин) тормозят. Гуморальная регуляция: Гастрин, гистамин, мотиллин стимулируют секрецию и моторику желудка; Соматостатин, ХЦК-ПЗ, гастрон, секретин - тормозят. ОЦЕНКА – 5 Больному 25-ти лет установлен диагноз хронического гепатита. Больной жалуется на потерю массы тела на 10 кг на протяжении 2-х месяцев. Объективно: кожа сухая, шелушащаяся, бледная с желтоватым оттенком, мелкоточечные кровоизлияния на коже, кровоточивость десен. 1. Нарушение каких функций печени наблюдается при этом заболевании? 2. Каков механизм описанных явлений? 1.Расстройства белоксинтетической и функции печени. 2. У данного пациента наблюдается геморрагический синдром (кровоточивость десен и мелкоточечные кровоизлияния на коже), который обусловлен нехваткой факторов крови, большая часть которых синтезируется в печени. Также признаки шелушения кожи и её сухость объясняются снижением синтеза коллагена и прочих белков, обеспечивающих здоровое состояние кожи. Бледность с желтоватым оттенком вероятнее всего вызваны повышенным содержанием в крови желчных пигментов, это в свою очередь обусловлено поражением гепатоцитов и повышением вследствие этого билирубина крови и желчных кислот крови. ОЦЕНКА – 5 Больная жалуется на головные доли, резкую слабость, одышку, тошноты, иногда с рвотой, частые носовые кровотечения. Несколько лет назад перенесла острый гломерулонефрит. Объективно: кожа сухая, бледная, отёков нет, АД повышено, в крови небольшая нормохромная анемия, остаточный азот - 3,1 г/л, креатинин - 0,044 г/л. Суточный диурез 2500 мл, плотность мочи - 1010, присутствует белок, лейкошиты, эритрошиты, шилиндры. 1. Дайте оценку состояния АД у больной и объясните механизм этого явления. 2. Каков механизм возникшей анемии? 3. Оцените характер изменения биохимического состава крови и качественного состава мочи? 4. Какой вид нарушения функционального состояния почек развился у больной вследствие заболевания? 1. Гипертензия с высоким уровнем ренина (высокорениновая). Основной ее механизм: поражения почек - нарушения почечного кровообращения - гипоксия юкстагломерулярного аппарата выделение ренина - активация ренин-ангиотензинной системы. 2. Механизм возникшей анемии - снижение уровня продуцируемого паренхимой эритропоэтина, что, собственно, приводит к анемии. Также через поврежденный почечный фильтр эритроциты выходят в мочу. 3. Креатинин - в норме, полиурия, в моче преобладают патологические элементы, такие как : эритроциты, цилиндры, белки. 4. Хронический нефрит в стадии хроничес кой почечной недостаточности. ОЦЕНКА – 4 Больная 27-ми лет часто болеет ангинами. На протяжении года наблюдается одышка, тремор пальцев рук, утомляемость. Похудела на 6 кг. Жалуется на чувство беспокойства, плохой сон, потливость, температура тела 37,30С. 1. Какая форма патологии шитовидной железы развилась у больной? Ответ обоснуйте данными из задачи 2. В чем причина ее возникновения и каковы механизмы развития? 3. Изменение продукции каких гормонов вызвало возникновение этого состояния? 1. Тиреотоксикоз, т.к. наблюдается одышка, тремор пальцев рук, утомляемость, плохой сон, потливость, повышенная температура тела. 2. Причины возникновения : диффузный токсический зоб (болезнь Грейвса); функциональная автономия щитовидной железы; йодиндуцированный тиреотоксикоз; аутоиммунный тиреодит, заболевания гипофиза. Механизм: считается, что токсический зоб это аутоиммунное заболевания. При этом возникают антитела, которые напоминают действие ТТГ, что приводит к стимуляции щитовидной железы и описанному симптомокомплексу. 3. Изменение продукции тиреоидных гормонов. ОЦЕНКА - 4 В анализе крови больного отмечаются следующие изменения: количество эритрошитов - 3,0*10/л, концентрация гемоглобина - 80 г/л, ЦП - 0,8. Ретикулошитов - 18%, анизоцитоз - выраженный микроцитоз. Пойкилоцитоз - выраженный сфероцитоз. Осмотическая резистентность эритроцитов: max - 0.38%, min - 0.68%. 1. О какой форме наследственной патологии можно думать при такой картине крови? 2. О чём свидетельствует такое изменение цветового показателя, количество ретикулопитов, осмотической резистентности эритроцитов, появление дегенеративных форм эритроцитов? 3. Дайте обоснованное гематологическое заключение. 1. Это анемия Минковского-Шоффара (является вариантом наследственных гемолитических мембранопатий) 2. Цветовой показатель соответствует норме (0.85-1,05), ретикулоцитоз свидетельствует о гиперрегенераторном типе анемии (если предшествует повышению количества эритроцитов и является важным показателем функционального состояния костномозгового эритропоэза, регенераторных возможностей эритрона). Такое изменение форм эритроцитов связано с дефектом примембранных белков цитоскелета эритроцита (из-за этого к мембране прикрепляется не спектрин, который обеспечивает форму двояковогнутого диска, а аникрин) из-за изменения формы меняется и осмотрическая резистентность(она снижена в норме макс.- 0,32-0,34%; мин.- 0,46-0,48%. Определяется по соотношению площади поверхности клетки к ее объему. Объемные эритроциты (сфероциты в нашем случае) характеризуются пониженной резистентностью). Так же сфероциты обычно живут всего 7-10 дней и очень чувствительны к осмотическому гемолизу 3. У больного наблюдается наследственная гемолитическая мембранопатия - Анемия МинковскогоШоффара. Ставится такой диагноз на основании анализа крови (Нормохромная, гиперрегенераторная анемия, с выраженным анизоцитозом и пойкилоцитозом. Из-за сфероцитоза и микроцитоза снижается и осмотрическая резистентность эритроцитов, они быстро погибают и чувствительны к осмотическому гемолизу. Эритроциты принимают форму сфероцитов из-за дефекта белков цитоскелета, которые аутосомно-доминантно наследуются НЕ ОЦЕНЕНО В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов 13*109/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симитоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз, эозинопения(анэозинофилия), сегментоядерный нейтрофилез, палочкоядерная нейтропения и лимфоцитопения 2. Сегментоядерный нейтрофилез, я думаю что с ядерным сдвигом нейтрофилов вправо, когда появлеется большое количество полисегментированных (свыше 5 сегментов в ядре) нейтрофилов на фоне уменьшения или исчезновения молодых клеток + общий лейкоцитоз. Вакуолизация цитоплазмы же может быть обусловлена тяжелой интоксикацией 3. Относительный, т.к количество сегментоядерных нейтрофилов увеличено за счет снижения количества палочкоядерных 4. Мне кажется, что имеет место быть тяжелое течение какого-либо инфекционного заболевания, но м.б и первичное угнетение гранулопоэза, возможно лучевая болезнь, б-нь Аддисона-Бирмера, цинга, фолиевый дефицит НЕ ОЦЕНЕНО В результате эмоционального напряжения у человека зарегистрировано 126 сердечных сокращений в минуту. 1. Как оценить такую частоту сердечной деятельности? 2. Каков механизм возникших изменений? 3. Какие изменения возникнут на ЭКГ? 1. Тахикардия (т.к ЧСС больше 90 ударов в минуту) 2. Из-за эмоционального напряжения (стресса) усиливается влияние на сердце симпатикоадреналовой системы(возбуждается симпатический отдел ВНС) Активация данной системы вызывает мобилизацию катехоламинов и возникает гиперкатехоламинемия, которая в свою очередь пагубно влияет на миокард и вызывает его гипоксию, с целью компенсации гипоксии миокард сокращается быстрее и мы видим тахикардию. Так же в ответ на возникшую гипоксию выделяются гормоны (например адреналин) с целью компенсации гипоксии. Так же при стрессе изменяются реологические свойства крови (увеличение ее вязкости и проницаемости стенок сосудов), что так же увеличивает нагрузку на миокард. 3. На ЭКГ это будет в виде укорочения интервала R-R (интервалы одинаковые) ОЦЕНКА – 4 Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. При каких заболеваниях у человека могут наблюдаться аналогичные изменения характера дыхания? 1. Нарушение центральной регуляции дыхания. Легкие не смогут полноценно расправляться и вдох будет длинным и глубоким (рестриктивная гиповентиляция) 2. Легкие расправляются благодаря возбуждению рецепторов растяжения легких, которые в свою очередь иннервируются блуждающим нервом. Рецепторы растяжения легких расположены в гладких мышцах воздухоносных путей и они миелинизированны волокнами блуждающего нерва. При перевязке блуждающих стволов, иннервация данных рецепторов страдает и из-за этого возникает ограничение способности легких расправляться и из-за этого увеличивается эластическое сопротивление легких. Это приводят к увеличению работы дыхательных мышц, повышаются энергозатраты на работу дыхательной мускулатуры, развивается инспираторная одышка, гипоксемия и гиперкапния, кривая диссоциации оксигемоглобина. 3. Возникает рестриктивная гиповентиляция из-за патологий плевры (плевриты, плевральные шварты, гидроторакс, пневмотроракс,гемоторакс); нарушенияподвижности грудной клетки из-за травмы ГК(например множественных переломов ребер, артритов реберных суставов, деформации позвоночного столба и тд); из-за травмы или воспаления диафрагмы (например при асците, парезе кишечника, перитоните, беременности, повреждении диафрагмального нерва), а так же при патологии иннервации дыхательной мускулатуры как в нашем случае ОЦЕНКА – 5 Больной жалуется на боли в эпигастральной области, диспепсические расстройства (изжогу, иногда рвоту). При титровании желудочного сока получены данные: общая кислотность - 85 титрационных единиц (ТЕ), свободная HCl - 50 TЕ, связанная HCl - 30 TЕ, кислые фосфаты и органические кислоты - 5 ТЕ. 1. Оцените состояние кислотообразующей функции желудка у больного? 2. Какие заболевания будут сопровождаться таким изменением кислотности желудочного сока? 3. Объясните механизм наблюдаемых диспепсических расстройств? 1. Кислотообразующая функция повышенная (гиперацидность) 2. Хеликобактерная инфекция, гиперацидный гастрит, язва желудка, неврозы, гипопаратириозы, болезнь Кушинга, стрессы, курение, длительное применение НПВС и тд 3. Изжога возникает при забрасывании желудочного сока в пищевод (рефлюкс) при открытом кардиальном сфинктере, это связанно с повышенной кислотностью желудочного сока. А рвота (рефлекторная в данном случае) возникает как защитный механизм в ответ на раздражение рецепторов пищевода кислотой, поступающей из желудка в пищевод при несостоятельности кардиального сфинктера ОЦЕНКА – 4 В хирургический стационар поступил больной с жалобами на значительное увеличение живота в объеме, одышку. При осмотре живот увеличен. При перкуссии определяется свободная жидкость в брюшной полости. На передней брюшной стенке имеется выраженное расширение венозной сети. 1. Для какого синдрома характерны такие изменения? 2. Объясните его патогенез. 3. Назовите возможные причины такого состояния больного. 1. Портальная гипертензия 2. Выделяют предпеченочную, внутрипеченочную, надпеченочную и смешанную портальную гипертензию, и в зависимости от формы гипертензии изменяется ее патогенез. При внутрипеченочной форме изменяется морфологическое строение печени, происходит изменение ангиоархитектоники -> повышение сопротивления оттоку крови из воротной вены>формируются прямые портопеченочные анастомозы, которые обеспечивают частичный сброс крови из воротной вены и печеночной артерии в систему печеночных вен -> это ведет к ишемии ткани печени и нарушению метаболизма в гепатоцитах. Возникает перераспределение его в системе чревного ствола, что приводит к увеличению объемного кровотока по селезеночной артерии >развитие спленомегалии. В развитии асцита участвует повышение лимфообразования в печени, снижение онкотического давления крови за счет гипоальбуминемии, нарушения водноэлектролитного баланса, замедление инактивации альдостерона и антидиуретического гормона. При предпеченочной форме синдрома уменьшается портальное кровоснабжение печени, расширяется селезеночная артерия и повышается давление в ней -> развивается спленомегалия(иногда гиперспленизм) Формируются портопортальные анастомозы. При этой форме давление во внутрипеченочных ветвях воротной вены не повышается и сильных нарушений со стороны функции печени не наблюдается. При надпеченочной форме повышается давление в печеночных венах -> ведет к застою крови в печени и повышения давления в воротной вене и ее притоках ->развивается цирроз печени. 3.Вероятнее всего у пациента внутрипеченочная форма портальной гипертензии (чаще всего это связано с нарушением оттока венозной крови по внутрипеченочным сосудам) причиной может быть цирроз печени(изменяется сосудистая архитектоника печени из-за формирования перегородок в синусоидальной сети), миелопролиферативные заболевания, опухоли печени, аномалии развития внутрипеченочного отдела портальной системы. Гепатиты, жировое перерождение печени, паразитарные заболевания и тд ОЦЕНКА – 5 У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Олигурия(менее 5мл мочи на 1 кг массы тела в сутки) или если мочи не более 50мл в сутки анурия. Вероятнее всего у женщины развилась шоковая почка (ОПН) 2. Резкое падение АД при шоке 3. Резкое снижение артериального давления приводит к резкому снижению кровотока в паренхиме почки -> в ответ на ишемию начинается некроз и отторжение эпителия проксимальных канальцев -> нарушается реабсорбция натрия -> стимулируется выработка ренина, который поддерживает спазм приносящих артериол -> снижается объем крови поступающий в почки -> снижается клубочковая фильтрация -> уменьшается объем выделяемой мочи ОЦЕНКА – 5 Пациент жалуется на сердцебиения, тремор рук, потерю веса, утомляемость. Ему поставлен диагноз болезни Грейвса. 1. Поясните патогенез этой болезни. 2. Охарактеризуйте механизмы указанных симптомов. 1. В основе данной болезни лежит аутоиммунное нарушение, которое обычно передается по наследству. На фоне врожденного дефицита Т-супрессорной функции лимфоцитов возникает аутоиммунная реакция по отношению к АГ ЩЖ -> В-лимфоцитами продуцируются АТ (тиреостимулирующие иммуноглобулины),которые приводят к гипертрофии и гиперфункции ЩЖ -> увеличивается продукция трийодтиронина (Т3) и тетрайодтиронина (Т4) -> гиперпродукция данных гормонов ведет к возникновению тиреотоксикоза 2. Тахикардия обусловлена тем, что тиреоидные гормоны подавляют монаминооксидазную активность миокарда и повышают его чувствительность к катехоламинам -> это ведет к постоянной активации симпатической системы -> азвивается стойкая синусовая тахикардия. Потерю веса и утомляемость можно объяснить тем, что усиливаются обменные процессы в организме (стимулируется глюконеогенез, гликогенолиз, лип и тд), ускоряется катаболизм ГКС и др. Я думаю, что причиной всех симптомов является развитие катаболического синдрома при гипертиреозе ОЦЕНКА – 5 У пациентки 50-ти лет выявлена базофильная аденома гипофиза. У нее круглое багрово- красное лицо, гипертрихоз, отложения жира в верхней части туловища, на коже живота, плеч, бедер, «полосы растяжения», пигментация. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез этой стадии возникшего у больной заболевания. 1. Болезнь Иценко-Кушинга 2. Характеризуется высоким содержанием в крови АКТГ и глюкокортикоидов. Изменяется контроль секреции кортиколиберина из-за снижения дофаминовой активности, которая в свою очереь оказывает ингибирующее влияние на синтез кортиколиберина и АКТГ, а также повышается тонус серотониновой системы -> нарушается механизм регуляции функции гипоталамогипофизарно-надпочечниковой системы и суточной секреции кортиколиберина, актг и кортизола -> перестает действовать механизм обратной связи и с одновременным повышением концентрации АКТГ, повышается концентрация кортизола, кортикостерона, альдостерона и тд -> это происходит на постоянной основе и повышенный уровень кортизола ведёт к развитию симптомокомплекса гиперкортицизма. Возникает АГ из-за сосудистых и других эффектов кортизола (задержка натрия), увеличенной выработки альдостерона. Возникает мышечная слабость, гиподинамия из-за гипокалиемии, уменьшения внутриклеточного калия и увеличение внутриклеточного натрия, снижение содержания глюкозы в мышечных волокнах, дистрофических изменений скелетных мышц. Стрии возникают изза активации катаболизма белков и угнетения протеосинтеза в коже -> дефицит в коже коллагена, эластина и тд. ОЦЕНКА – 4 У больной вследствие нарушения мозгового кровообращения развился паралич (гемиплегия). 1. Функция какой структуры головного мозга нарушена в этом случае? 2. Поясните патогенез гемиплегии и охарактеризуйте ее признаки. 1. Возникает при поражении центрального или периферического двигательного нейрона -> движения становятся невозможными. Скорее всего в данном случае, т.к нарушение мозгового кровообращения, повреждены центральные двигательные нейроны. 2. Гемиплегия развивается при поражении двигательного нейрона пирамидного пути(в нашем случае из-за нарушения кровообращения, возникает гипоксия), нейроны повреждаются из-за дефицита кислорода и глюкозы,АТФ и из-за накопление молочной кислоты, свободных жирных кислот, образование свободных радикалов. Симптомы - в конечностях отсутсвует движение, в парализованных конечностях повышаются сухожильные рефлексы и мышечный тонус(симптом перочинного ножа), суставные рефлексы снижены, а так же появляются патологические рефлексы (рефлексы Бабинского, Гордона, Оппенгейма и тд) . На парализованной стороне может быть отечность, цианоз, похолодание конечностей, возможно нарушение мимической мускулатуры на пораженной или противоположной стороне. ОЦЕНКА – 4 У больного с гипертонической болезнью появилась головная боль, шум в ушах, рвота, артериальное давление повысилось до цифр 220/160. При обследовании выявлена асимметрия лица справа, отсутствие произвольных движений, повышение сухожильных рефлексов и тонуса мышц правой руки и ноги. 1. Какая форма расстройства двигательной функции нервной системы возникла у больного? 2. Где локализуется очаг повреждения? 3. Объясните механизмы развития такого нарушения двигательной функции. 1. кровоизлияние за счет повышенного давления - инсульт и следсвтие ишемия данных мотонейронов, что подтверждает "+ симптом" - повышение сухожильных рефлексов и тонуса мышц. 2. двигательная зона коры слева 3. При повышении давления/слабости как таковой сосудистой стенки произошло кровоизлияние(опять же гипертоничесская болезнь а значи уже не первое время сосуды были под гипертонией и следствие появилась слабость стенки) после кровоизлияния на месте куда оно произошло прекратился как таковой ток крови + мотонейроны получили во первых изменение в проводимости во вторых ишемию и следствие снижение функции/или даже полное прекращение. Так как с правой стороны все в норме то идет +тонус, левая сторона не может давать этот тонус(перекрестный) следствие идет данное изменение. ОЦЕНКА - 5 У двадцатилетнего юноши рост равен 130 см, длина туловища преобладает над длиной конечностей, лицо морщинистое, при нормальном психическом развитии умственная работоспособность снижена. 1. Какая эндокринная патология наблюдается в этом случае? 2. Объясните патогенез возникших нарушений при данной патологии 1. так или иначе патология гипоталамо-гипофизарной системы. Гипофизарный наннизм. 2. за счет снижения СТГ идет снижение роста и следствие 130 см, (в литературе указано также 130) за счет того что в детском возрасте идет равномерное развитие до опеределенной точки - идет и ПРОПОРЦИОНАЛЬНОЕ развитие как туловища так и конечностей(зачастую детский возраст) но со временем так как СТГ снижен то трубчатые кости перестают расти в длину следствие конечности МОГУТ начать отставать в развитии(но не обьязательно, может сохранятся и относительная пропорциональность) Лицо морщинистое - следствие того, что СТГ в норме влияет на рост и Развитие всех тканей, СТГ снижен следствие Развитие Щитовидки остановилось на определенном уровне(опять же детство) - как следствие тиреодиной недостаточности(также в литературе указанна бледность и мраморность кожных покровов, скорее всего в данном условии это не указано) Нормальное психическое развитие НО умственная работоспособность снижена - Психо развитие говорит о том что определенные зоны коры и в целом мозг развит нормально - на что хватает того СТГ что был/есть. Умстенная работоспособность требует больших нейронных связей + в целом большей развитости головного мозна на что уже не хватает СТГ - другими словами для жизни в первую очередь нужен коллективизм(хотя и с особенностями(литература) но уже на умственную работоспособность идет меньше стг так как она относительно но второстепенна. ОЦЕНКА - 5 Пациентке с диффузным токсическим зобом по показаниям была назначена предельносубтотальная резекция щитовидной железы. После оперативного вмешательства у больной возникли фибриллярные подергивания мышц, приступы клонических судорог. 1. Что наиболее вероятно обусловило развитие симптоматики в данном случае? 2. Объясните механизм наблюдаемых симптомов. 1. В норме трийодкальцитонин(паратиреодиный гормон) регулирует обмен кальция, при условии Как в ДАННОМ случае субтотальной резекции скорее всего повреждена 1-несколько паращитовидных желез - следствие уровень трийодкальцитонина снижен и идут в первую очередь нарушения: в почках кальций перестает реабсорбироваться, фосфор наоборот начинает всасываться, в целом идет снижение уровня кальция в крови. Так как для нормальной функции мышц всегда длолжно быть "равновесие" по кальцию(депо кальция + так или иначе пополнение этого депо) то при условии нарушения обмена : депо не пополняертся, кальций вымывается с мочой, кальцитриол также перестает синтезироваться и следствие мышци не могут функционировать " в полном" обьеме а только попытки сократиться/напрячься. следствие подергивания(недостаток) и судороги невозможность за счет кальция сокращаться и расслабляться с нормальной скоростью = мышца то сократится то расслабится. 2. Описал в ответе №1. + Можно добавить что при норме фосфаты вымывались лишние а в данном случае наоборот начинают накапливаться в плазме крови и как следствие = повышение частоты сокращения мышц = опять же фибриллярные подергивания мышц(мышцы заставляют сократиться без поступления кальция - если своими словами) ОЦЕНКА – 5 Пациентка 25- ти лет, страдает хроническим тонзиллитом. Через две недели, после переохлаждения появились слабость, тошнота, ноющая боль в области поясницы, АД 185/90 мм.рт.ст., распространенные отеки, моча цвета «мясных помоев». Анализ мочи: диурез-500 мл, плотность 1028, эритроциты - 10-12 в поле зрения. 1. Какая форма патологии почек развилась у больной? 2. Каковы наиболее вероятна причина развития патологии почек? 3. Охарактеризуйте ключевые звенья механизмов развития синдромов: - гипертензивного; отечного. 1. острый гломерулонефрит(мочекам болезнь и опухоль почки скорее всего нет) 2. причина развития: сам по себе тонзилит - воспаление миндалин - особенно хроничесское после ангины - вытягивает из организма в целом какуюто часть "силы" часть иммунитета и в целом организм со временем привыкает но всеже ослаблен за счет длительного(хроничесского) тонзилита и следствие как причинный фактор: Переохлаждение дало воспаление почек - гломерулонефрит. 3. Гипертензивный: за счет того что клубочки разрушены/ повреждены - падает количество выделяемой мочи следствие идет нагрузка на левый желудочек - гипертрофия и дилатация повышение САД - и в дальнейшем при условии того что развивается олигурия(у пациента скорее всего стадия восстановления выделения мочи поэтому 500 мл сутки) будет также повышаться давление за счет того что жидкость и вцелом кровь не фильтруется и следствие в прежнем составе поступает в русло. Отечный: опять же повышение САД ведет к тому что так как кровь не может профильтроваться в почках то ей "куда-то" нужно поступать/идти и она начинает посредством градиента концентрации Онкотичесского и Гидропичесского посредством расширения капилляров выходит в ткани в целом, в легкие - отек легких и со временем Перикард - гидроперикард и отек головного мозга(при условии прогрессии) + второй механризм заключается в том что: почечные клубочки разрушены, белок выделяется + кровь с мочой и следствие идет потеря белка организмом, также в разрушенных клубочках подоциты не могут удержить тот белок которые всегда есть в крови следствие развивается гипоальбуминемия и следствие опять же разница концентраций, вода не удерживается теми белками которые были вымыты из крови и спокойно поступает в ткани = отек. ОЦЕНКА - 5 При механической желтухе отмечается снижение свертываемости крови. 1. За счет нарушения синтеза какого вещества это происходит? 2. Какие нарушения при этом произойдут и каков их механизм? 1.Синтеза Тромбина. 2. При механичесской желтухе идет снижение функции печени и следствие печеночная недостаточность. Так как витамин к, который прямо влияет на свертываемость крови за счет процессов: в частности протромбин в тромбин превращается только под действием витамина К. и исходя из этого, так как витамин к жирорастворимый то ему нужен жир в просвете кишечника, который может расщепится только посредством желчи, а если количество выделяемой желчи меньше чем норма то и меньше протромбина переходит в тромбин= функция снижена но осталась "частичной" Если углубиться то будет меньше фибриногена переходить в фибрин и следствие меньше будет скорость та и в целом тромбообразование. Также нашел информацию о участии именно витамина К в синтезе еще около 4 белков влияющих на свертываемость. ОЦЕНКА – 5 Больной, длительно принимающий НПВС по поводу ревматоидного артрита, жалуется на боли в эпигастрии и диспепсические расстройства (изжогу, тошноту, иногда рвоту). Во время фиброгастроскопии найдена язва малой кривизны желудка. 1. Объясните механизм развития язвенной болезни желудка у больного в данном случае? 2. Чем обусловлены диспепсические расстройства у больного? 1. скорее всего как я понял, то при приеме нпвс в первую очередь идет угнетение синтеза ПГ ПГЕ2, простациклинов, их метаболитов и в целом идет снижение защитных функций организма(при условии снижения воспалительных реакций) соответственно на желудок влияет так: так как ЦОГ, ПГ влияют на защиту именно обкладочного эпителия желудка а они ингибированы, то защита пропадает и по сути клетки и слой клеток разрушаются под действием соляной кислоты. 2. в подслизистой находится множество нервных окончаний, рецепторой и так далее которые при условии деструкции слизистой(что наблюдается у пациента - язва, дают следующие выводы: 1)боли в эпигастрии- как я понимаю, соляная кислота(далее СК) активирует нервные окончания, возбуждает, так или иначе затрагивая их, и следствие по нервным стволам сигнал идет в сторону брюшного сплетения. 2. изжога - в целом может быть недостаточность кардиального сфинктера, а так как на малой кривизне язва то вполне может быть. тошнота - активасия СК нервных окончаний которые связаны с мышечным слоем Желудка следствие мышцы активируются и идет рефлюкс содержимого(опять же изжога + тошнота/рфота) в пищевод. ОЦЕНКА – 5 В результате травматического повреждения больной в возрасте 36-ти лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД - 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. 1. Как называется подобное состояние? 2. Какова причина его возникновения? 3. Каков механизм описанных проявлений? 4. Каковы принципы патогенетической коррекции данного состояния? 1. Коллапс 2. В частности геморрагический коллапс, причина его - резкая потеря крови(2,7 литра) 3. так как стало меньше крови в системе, то будут следующие изменения: уменьшается притока венозной крови к сердцу исходя из этого сердце выбрасывает меньше крови, затем идет падение АД, меньше крови идет по сосудам во все системы организма(также и застой в мелких сосудах с отеками но в условии не говорится) помимо отеков бледность кожи и все клинические проявления застоев. Потеря сознания - кровь в меньшей степени поступает в мозг - гипоксия и следствие потеря сознания. повышение чсс при снижении АД - сердце пытается компенсировать хоть и меньшим обемом крови но с большей частотой выброса. давление малое - сужение сосудов и в целом потеря крови 4. в первую очередь цель сохранить "мозг" и недопустить дальннейшую потери крови. первым делом - остановить кровотечение и предотвратить дальнейшую кровопотерю. затем по возможности переливание крови и кровезаменителей и по мере это (скорее всего) можно повышать давление - адреналина гидрохлорид... также цель расширить сосуды(но с условем что у них и так был застой могли образовываться микротрмбы поэтому вместе с ращирением нужно вводить антикоагулянты. ОЦЕНКА – 5 Больная 12-ти лет поступила в кардиологическое отделение с жалобами на повышение температуры тела, боль и отечность коленных и голеностопных суставов, слабость. Объективно: девочка пониженного веса, бледная, пульс в покое - 80 уд/мин, при движении тахикардия. Границы сердца расширены, тоны приглушены. Поставлен диагноз ревматический эндомиокардит. 1. Какое состояние развилось у больного? 2. Каков его механизм? 3. Как можно объяснить описанные проявления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность(скорее всего смешанная) 2. в первую очередь при атаках ревмат эндомиокардита страдает функция кардиомиоцитов (если более подробно то так как есть причина(скорее всего инфекц агент/так как 12 лет то малая реактивность организма(относительная) причина вызвала бактеремию, патог организмы осели на клапанах сердца и следствие клапан приобрел морфофункц изменения: склероз(СТ) самого клапана и следствие сужение устья клапана(отверстия) и недостаточность, следствие сердцу нужно приложить больше усилий чтобы прокачать кровь и со временем идут системные нарушения организма.(дальше в (3) 3) А именно: отеки - мог быть ембол в почечной артерии/ изначально было возможно повышено/нормальное давление но со временем сердечная мышца теряет силу и способность к приспосолению следствие меньшее давление и почки не могут фильтровать кровь; границы расширены и тоны приглушены - тоже самое обьснение(тоны приглушены вполне из-за отека легких или из-за того что в той области опять же эмбол застой крови отек легкого и невозможно его выслушать. бледная - тоже самое(меньшее давление меньше крови по сосудам бежит - сосуды сужены и бледный цвет крови, пульс в покое в пределах нормы при движении тахикардия... скорее всего сердце на пределе работает в покое но при малейшей нагрузке изза суженого клапана и повышается чсс. повышение температуры - признак воспаления. насчет сниженого веса - не уверен, но скорее всего причина в истощении организма + малой реактивности в данном возрасте. 4скорее всего что-то что повысит силу сокращений и стабилизирует давление... Адреналин и схожие препараты... но в основном чтото направленое на лечение бактеремии .. ОЦЕНКА – 5 При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов 2,8*1012/л. концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромб . Тромбоцитов - 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней БоткинаГумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. системный, скорее всего. так как страдает система имунокомпетентности и следствие туморные клетки вырабатываются и не уничтожаются. 2. хронический лимфоцитарный лейкоз 3. лейкоциты повышены, лейкоцитоз, в основном с молодыми формами : лимфобласты, пролимфоциты. Б, Э, Мц,Ю,П отсутсвуют. 4. аутоиммунный гемолиз эритроцитов и тромбоцитов, а также вследствии нарушений - сокращение срока их жизни. Увеличенная селезенка быстрее и в большем обьеме разрушает еритро и тромбоциты, следствие приспособительные процессы ккм не могут компенсировать потери. также можно сказать о том что болезнь прогрессирует. вследствие отсутствия Б, Э, Мц,Ю,П и наличия при этом лимфоцитоза с преобладанием молодых форм - Лейкоз. так как есть тени Боткина Гемпрехта - Лимфоцитарный лейкоз(тени свидетельствуют о хрупкости лейкоцитов, и следствие ранних формах клеток) Болезнь у пациента имеет затяжной характер и организм не успевает выработать приспособительные механизмы. о чем также свидетельствует анемия и тромбоцитопения. ОЦЕНКА – 5 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов 13*10°/л; Б - 0, Э-0. Мц - 0. Ю - 0. Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симитоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. лейкоцитоз, эозинопения, юные +- норм но всеже пения, пя пения ся цитоз. л пения м пения(но в пределах нормы) + патология гиперсегм(более 5 ) и вакуоль ядер 2. нейтрофилы юные снижены и палочки точнее их нет. сегментояд повышены. лейкоцитоз но нейтрофило пения (в целом и остальное пении) 3. относ 4. Заключение: изменения заключаются несмотря на лейкоцитоз в большинстве он вызван только ся а остальные показатели на 0, в целом пения почти всех клетов вывод блокировка всех росткой лейкопоэза или нехватка факторов выработки/блокировка выработки. в Данном случае в12 дефицита и вс дефицита, мех: нарушение деления и дифференцировки клеток лейк ростка. (Еще не оценено) Больная находилась на стационарном лечении по поводу пневмонии, где принимала антибиотики. После выписки из стационара у нее участился стул (2-3 р/сутки), стал жидким, с гнилостным запахом. Через месяц у нее обнаружены изменения в крови: Hb - 105 г/л, Эр. - 3,2 *1012/л, ЦП - 1,2. Ретикулоц. - 0,2%. 1. Назовите причину изменений в картине крови этом случае. 2. Какой вид патологии в системе крови наблюдается у больной и какие качественные изменения эритроцитов бывают при этом? 3. Характеризуйте патогенез этого заболевания крови. 4. Укажите другие изменения со стороны крови, которые наблюдаются при данной патологии. 1. антибиотик уничтожил микрофлору кишечника и как следствие пища перестала перевариваться/всасываться = начала перегнивать в просвете кишки. 2. Анемия в частности В12 дефицитная, качественные изм Е:мегалобласты, мегалоциты, анизо-, пойкило-цитоз, макроцитоз, эритроциты с тельцами Жолли, кольцами Кабо, базофильной зернистостью, и снижены ретик. 3.внешний антианемический фактор или витамин в12 + гастромукопротеин(выд прокл клетками желудка) = комплекс которые действуя на низлижащую подвзд кишку позволяет акт всасывание в12. Далее из УМФ образуется ТМФ, входящий в состав ДНК(но для этого нужен В12 и Вс(но уже при переходе Т в ДНК) следствие если нет в12 ДНК не будет образовываться правильно или если и будет то в малых количествах .Влияет на еритроциты как акт дел клетки и следствие: нормобластический тип кроветворения переходит в мегалобластический,удлинение митотического цикла, ранняя гемоглобинизация мегалобластов, снижение осмотической резистентности мегалоцитов, сокращение продолжительности их жизни,сокращение продолжительности жизни эритроцитов, повышение активности гемолитических свойств плазмы крови, что ведет к развитию билирубинемии 4, лейкопения нейтропен, относительный лимфоцитоз, тромбоцитопен Синий км соэ увелич (Еще не оценено) При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов 3,0*1012/л, концентрация гемоглобина - 100 г/л, ЦП- 0,9. Тромбоцитов - 140*10°/л. Количество лейкоцитов - 30*10°/л; Б - 0, Э - 7, Мц - 0, Ю - 3, Пя - 8; Ся - 30, Л - 16, М - 33, монобластов - 3. Анизоцитоз, выраженный пойкилоцитоз, СОЭ – 40 мм/час. I. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? я? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные 2. Моноцитарный лейкоз, хронический 3. Лейкемическая 4. Об угнетении опухолевыми клетками тромбоцитарного и эритроцитарного ростков крови. Качественных изменений в других клетках не отмечается, наблюдаются лишь количественные изменения в показателях красной крови. 5. Лейкемическая форма хронического моноцитарного лейкоза ОЦЕНКА – 5 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД - 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Перегрузка объёмом 3. Развившаяся СН приводит к недостаточности кровообращения, что объясняет слабость, цианоз губ, бледность кожи, одышку. Показатели ЧСС и АД обосновываются компенсаторными механизмами, направленными на поддержание кровообращения в норме. 4. Основной принцип - симптоматическое лечение, т.е. устранение повышенного АД, ЧСС, снятие других симптомов. Используются такие группы препаратов: диуретики, сердечные гликозиды, сосудорасширяющие средства (нитраты), блокаторы кальциевых каналов, бета-блокаторы. ОЦЕНКА – 5 У больного с хроническим заболеванием органов дыхания на фоне одышки, тахикардии и цианоза при исследовании газового состава крови обнаружено явление гипоксемии и гиперкапнии. 1. Какое нарушение внешнего дыхания возникнет у больного? 2. Каков его механизм? 3. Чем объясняется цианоз и тахикардия у этого больного? 1. Дыхательная недостаточность, гиповентиляция. 2. При хронических болезнях лёгких наблюдается нарушение дифузии газов в альвеолах, перфузии в капиллярах лёгких, снижение эластичности ткани, приводящее к нарушениям вентиляции. 3. Цианоз - недостатком О2 в крови, и соответственно избытком СО2. Тахикардия - попыткой организма увеличить насыщаемость тканей кислородом, за счет большей прокачки менее богатой О2 кровью по организму. У пациента с воспалительным процессом в полости рта наблюдается обильное отделение слюны (до 5 л в сутки). 1. Какие механизмы регулируют слюноотделение? 2. Характеризуйте возможные причины повышенного слюноотделения. 3. К каким последствиям приводит избыточное отделение слюны? 1. Регуляция осуществляется Симпатической и Парасимпатической нервными системами. Основной центр слюноотделения расположен в продолговотам мозге. регуляция осуществляется в основном рефлекторно. При наличии безусловного или условного раздражителя: вкус, запах или вид пищи активация рецепторов приводит к цепочке реакций побуждающих выделение слюны. Отсутствие этих раздражителей приводит к постеменному торможению слюноотделения. 2. Часто гиперсаливация сопровождает гингивиты, стоматиты, пульпиты. периодонтиты. К основным факторам, вызывающим слишком интенсивную выработку слюны, относятся: интоксикация организма, гастрит, язва желудка, ангина, патологии ЦНС, болезни сосудов, заболевания щитовидной железы, инфекции в организме. 3. Сиалорея имеет негативные гигиенические и социальные последствия. Также она может вести к появлению мацераций на коже, кариесу, развитию инфекций, в особо тяжёлых случаях - к аспирации, дисфагии, обезвоживанию. Кроме этого она приводит к истощению слюнных желез, изменению состава слюны, что сказывается на обеспечиваемых слюной функциях. У пациентки, страдающей желчнокаменной болезнью, кожные покровы и слизистые имеют желтушную окраску. В крови повышен уровень общего билирубина. 1. Какой печеночный синдром наблюдается в данном случае? 2. Поясните его патогенез. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в этом случае в крови и моче? 1. Холемический, являющийся следствием обтурационной желтухи. 2. Механическое препятствие току желчи приводит к застою и повышению давления желчи. Это вызывает раширение и, в дальнейшем, разрыв желчных капилляров, откуда желчь (или ее компоненты) напрямую поступает в кровь. 3. В крови увеличивается содержание билирубина, в основном за счет прямого билирубина. Отмечается появление холалемии ( желчные кислоты в крови), гиперхолистеринемия, появляется липопротеид Х. В моче наблюдается билирубинурия, из-за чего она становится цвета тёмного пива. Также отмечается холалурия (желчные кислоты в моче) и исчезновение стеркобелиногена. ОЦЕНКА - 5 Больная жалуется на головные доли, резкую слабость, одышку, тошноты, иногда с рвотой, частые носовые кровотечения. Несколько лет назад перенесла острый гломерулонефрит. Объективно: кожа сухая, бледная, отёков нет, АД повышено, в крови небольшая нормохромная анемия, остаточный азот - 3,1 г/л, креатинин - 0,044 г/л. Суточный диурез 2500 мл, плотность мочи - 1010, присутствует белок, лейкоциты, эритроциты, цилиндры. 1. Дайте оценку состояния АД у больной и объясните механизм этого явления. 2. Каков механизм возникшей анемии? 3. Оцените характер изменения биохимического состава крови и качественного состава мочи. 4. Какой вид нарушения функционального состояния почек развился у больной вследствие заболевания? 1. Повышенное АД у пациентки может быть связано с ренин-ангиотензиновой системой, при которой увеличивается ОПСС и повышается давление, в пользу этого говорит отсутствие отёков, что исключает увеличение ОЦК. 2. На фоне болезни почки снизился уровень продуцируемого паренхимой эритропоэтина, что привело к анемии, также эритроциты выходят в мочу через поврежденный почечный фильтр. 3. Повышенный диурез, наличие в моче патологических элементов ( эритроциты, цилиндры, белок), креатинин крови в норме, однако повыше остаточный азот. 4. Наблюдается недостаточнось функций почек после перенесенного острого гломерулонефрита. ОЦЕНКА – 5 Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. 1. Снижение функции паращитовидных желез ( возможно случайное их удаление или повреждение при операции на Щитовидной железе) 2. Околощитовидные железы участвуют в поддержании гомеостаза уровней кальция и фосфора в крови. При нарушении их функций развивается гипокальцииемия, последствия которой по большей части и вызывают приведенный выше симптомокомплекс. В клинику госпитализирована пациентка 43-х лет с жалобами на мышечную слабость, постоянное чувство жажды, частое мочеотделение, временами судороги верхних и нижних конечностей. АД 160/100 мм рт.ст., которое не снижается в ответ на введение антигипертензивных препаратов. Результаты исследования: глюкоза крови - 6,4 ммоль/л, натрий - 162 ммоль/л, гипокалиемия. Диурез - 650 мл в сутки. 1. Какую патологию можно предположить у больной? 2. Объясните механизм наблюдаемых явлений. 1. Гиперальдостеронизм первичный - болезнь Конна (опухоль клубочковой зоны надпочечника). 2. При избытке альдостерона уровень натрия в крови повышается, что приводит к накоплению жидкости в организме и повышению давления. Также калий в значительных количествах выводится, гипокалиемия приводит к судорогам. При этом теряется чувствительность почек к вазопрессину, и развивается полиурия. Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? 1.Атетоз 2.Поражение стриарной системы. У пациентки в родах была массивная кровопотеря вследствие чего развился ДВС-синдром. 1. Какое грозное осложнение со стороны гипофиза может развиться? 2. Каковы принципы патогенетической коррекции этого состояния. 1.Острая надпочечниковая недостаточность. 2.Этиотропное лечение ,направленное на устранение причины недостаточности надпочечников . Симптоматическое лечение состоит в назначении кардиотропных, аналептических, седативных, витаминных препаратов. В гематологическое отделение клинической больницы поступила больная 56-ти лет, у которой были обнаружены следующие изменения в крови. Количество эритроцитов - 1,2* 1012/л, концентрация гемоглобина - 56 г/л, ЦП. - 1,4. Ретикулоцитов - 0,1 %. Анизоцитоз - выраженный макро- и мегалоцитоз. Пойкилоцитоз - выраженный овалоцитоз, встречаются единичные мегалобласты, эритроциты с тельцами Жолли и кольцами Кебота. Осмотическая резистентность эритроцитов: max - 0,40%, min - 0,66 %. Отмечается нейтропения, тромбоцитопения. 1. О какой патологии свидетельствуют описанные изменения? 2. Оцените изменения, наблюдающиеся в крови, используя все принципы классификации. 3. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. 1) В12- дефицитная анемия. 2) Высокий цветовой показатель, макроцитоз, эритроциты с тельцами Жолли и кольцами Кебота, ретикулоцитопения, гиперсегментация нейтрофилов, нейтропения, тромбоцитопения, повышенное содержание железа, низкий гемоглобин. 3) У больной наблюдается макроцитарная,гиперхромная анемия с средним содержанием гемоглобина в эритроцитах и выраженным анизо- пойкилоцитозом, тромбоцитопения, нейтропения с дегенеративным ядерным сдвигом влево. В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 3,0*1012/л, концентрация гемоглобина - 100 г/л, ЦП- 0,9. Тромбоцитов - 90*10°/л. Количество лейкоцитов - 60*10°/л; Б - 2, Э - 8, Мц - 5, Ю - 16, Пя - 20; Ся - 30, Л - 10, М - 0, промиелоцитов - 5, миелобластов - 4. Слабо выраженный анизоцитоз, выраженный пойкилоцитоз, единичные нормоциты. СОЭ - 25 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1) Снижено количество эритроцитов,снижена концентрация гемоглобина, снижено количество тромбоцитов. Высокое содержание палочкоядерных, базофилов. Присутствие миелоцитов( в норме их не должно быть). 2) Миелоцитарный лейкоз,хроническая форма. 3) Лейкемическая (выраженный лейкоцитоз). 4) Анемия и тромбоцитопения характеризуется тем,что незрелые(бластные) клетки вытесняют нормальные гемопоэтические ростки. 5) На основании данных у пациентки диагностирован хронический миелоцитарный лейкоз, с признаками анемии и тромбоцитопении. У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? 1) Сердечная недостаточность. 2) Гидродинамический. 3) Вследствие физической нагрузки возникла большая потребность сердца в АТФ и кислороде и изза недостатка кислорода возникла одышка, чувство стеснения в груди. Вследствие всего пострадал малый круг кровообращения, возникла гипертензия в сосудах легочного русла и из-за этого появился кашель с мокротой. Сердце не может обеспечить метаболические потребности организма из-за нарушения насосной функции. 4) Фармакотерапия включает в себя назначение препаратов для снижения АД, ингибиторов АПФ, диуретиков, бета блокаторов, сердечных гликозидов и т.д. У испытуемого, находящегося в барокамере при снижении атмосферного давления, постепенно нарастает амплитуда дыхания до максимума (до выраженного гиперпноэ), а затем уменьшается вплоть до апноэ. После паузы вновь возникают слабые дыхательные движения, которые постепенно усиливаются до максимума, затем ослабевают и наступает новая пауза. 1. Как называется такой тип дыхания? 2. Каков его механизм? 3. При каких заболеваниях либо состояниях может встречаться такой тип дыхания? 1) Дыхание Чейн-Стокса. 2) Характеризуется снижением чувствительности дыхательного центра к СО2: во время фазы апноэ снижается парциальное напряжение О2 в артериальной крови и нарастает парциальное напряжение СО2-гиперкапния. Это приводит к возбуждению дых. центра и запускает фазу гипервентиляции и гипокапнии (снижение РаСО2). 3) Встречается при тяжелой недостаточности кровообращения, кровопотере, тяжелом поражении легких, нарушении мозгового кровообращения, подъеме на большую высоту. У мужчины 75-ти лет после инсульта отсутствуют движения в верхней и нижней левой конечностях. Тонус мышц этих конечностей и рефлексы в них повышены. При осмотре выявлены патологические рефлексы. 1. Какая форма нарушения двигательной функции развилась у больного? 2. Укажите наиболее вероятный механизм развития данной дисфункции. 1. Форма нарушения - гемиплегия. 2.Гемиплегия (центральный паралич) возникает при повреждении двигательных нисходящих путей. Ведущую роль в развитии патологии играет уменьшение тормозных влияний вышерасположенных нервных центров на а-мотонейроны спинного мозга. Повреждение двигательных нисходящих путей зачастую вызвано нарушениями кровообращения (инсульты). ОЦЕНКА – 5 У пациента, который жалуется на диспептические явления (тошнота, изжога, запоры), после проведенной фиброгастроскопии выявлена язвенная болезнь желудка. 1. Назовите этиологические факторы этого заболевания. 2. Характеризуйте защитные механизмы и повреждающие факторы в течении этой болезни. 1) -Наследственная предрасположенность; - Влияние внешних факторов: ведущую роль занимает H.pylori; - Наличие дуоденогастрального рефлюкса; - Прием НПВП. - Стресс,погрешности в питании,курение; - Избыточная продукция соляной кислоты. 2) К факторам агрессии относят: соляную кислоту,пепсин,H.pylori,дуоденогастральный рефлюкс. К факторам защиты относят: образование слизи, резистентность слизистой, регенерацию эпителия, простагландины, имунную защиту,выработку панкреатических бикарбонатов. Из-за усиления выработки факторов агрессии происходит уменьшение выработки факторов защиты и вследствие этого происходит образование язвы. В хирургический стационар поступил больной с жалобами на значительное увеличение живота в объеме, одышку. При осмотре живот увеличен. При перкуссии определяется свободная жидкость в брюшной полости. На передней брюшной стенке имеется выраженное расширение венозной сети. 1. Для какого синдрома характерны такие изменения? 2. Объясните его патогенез. 3. Назовите возможные причины такого состояния больного. 1. Асцит. 2. Повышение гидростатического давления в синусоидах печени и капиллярах жкт -> гипоонкия крови -> пропотевание лимфы в брюшную полость -> активация ренин-ангиотензинальдостероновой системы (гиповоления) -> развитие вторичного альдостеронизма. 3. Цирроз печени. ЗКО опухоли и брюшины, недостаточность кровообращения. Окклюзия печеночных вен, Гипопротеинемия, туберкулез, бактериальный перитонит. Массивное длительное раздавливание мягких тканей пострадавшего в результате шахтного взрыва привело к появлению у больного олигурии, гипонатриемии. 1. Каков механизм возникшей олигурии? 2. Какое нарушение функции почек произошло в данном случае? 3. Чем можно объяснить возникшую гипонатриемию? 1. Уменьшение клубочковой фильтрации. 2. Фильтрационная функция в клубочках. 3. Возможно, обусловлена выходом жидкой части крови в "третье пространство". Т.к у больного краш-синдром и травмированная, воспаленная, инфицированная ткань способна накопить большое количество жидкости в интерстициальном пространстве, вызвать перемещение жидкости через серозные оболочки, а также гипоксия из-за плохого кровоснабжения сдавленной части тела. Пациентке с диффузным токсическим зобом по показаниям была назначена предельносубтотальная резекция щитовидной железы. После оперативного вмешательства у больной возникли фибриллярные подергивания мышц, приступы клонических судорог. 1. Что наиболее вероятно обусловило развитие симптоматики в данном случае? 2. Объясните механизм наблюдаемых симптомов. 1) Нарушение работоспособности ОЩЖ. Грубые нарушения функции ОЩЖ во время операции проявляются клинически хорошо известной симптоматикой (онемение губ, покалывания кончиков пальцев, судороги). Для купирования острого приступа судорог внутривенно медленно вводят 10— 20 мл (в тяжелых случаях — 40—50 мл и более) 10% раствора кальция хлорида или глюконата. Для предупреждения приступа внутримышечно вводят раствор кальция глюконата, тахистин, витамин D2. 2) Механизм заключается в избыточном выбросе в нервных синапсах недоокисленных продуктовглутамата и аспартата, предшественников тормозного медиатора ГАМК, нарушениях в рецепторах калиевых и натриевых каналов. У больного выявлена двусторонняя атрофия надпочечников туберкулезного происхождения, при этом отмечается слабость, утомляемость, анорексия, тошнота, гипотензия, гиперпигментация кожи. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез возникающих нарушений при этой патологии 1. Хроническая недостаточность - болезнь Аддисона (бронзовая болезнь). Частая причина - туберкулезное разрушение надпочечников и аутоиммунное их повреждение. 2.При атрофии коры снижается и продукция гормонов. При снижении альдостерона натрий выводится из организма и тянет за собой воду, в результате этого снижается артериальное давление и сгущается кровь - явными признаками этого являются утомляемость, слабость. Также вследствие потери натрия нарушается осмотический баланс в пищеварительном тракте, что приводит к тошноте, рвотам и поносам. Еще атрофия коры вызывает уменьшение выделения глюкокортикоидов, это приводит к голоданию и анорексии, также наблюдается мышечная слабость, утомляемость, эмоциональные нарушения. Пигментация обусловлена гиперпродукцией меланина в коже, вызванное повышением АКТГ гипофиза, которое развивается из-за недостатка глюкокортикоидов в крови. ОЦЕНКА – 5 В отделение интенсивной терапии доставлен пациент с клинической картиной кардиогенного шока. 1. Укажите, какой вид гипоксии развился в результате недостаточности сердца и нарушений системного кровообращения. 2.Какие изменения показателей газового состояния крови характерны для данного вида гипоксии. 3.Перечислите реакции экстренной адаптации к гипоксии. 1. Циркуляторная гипоксия. 2. Давление О2 и СО2 не изменяется, однако увеличивается артериовенозная разница по кислороду, кислородная емкость крови остаётся на прежнем уровне. Прочих газовых нарушений не наблюдается. 3. Увеличение: частоты и глубины дыхания, числа функционирующих альвеол; Увеличение: ударного выброса, числа сокращений; Региональное изменение: диаметра сосудов (увеличение в мозге и сердце). Выброс крови из депо; Механизмы адаптации к гипоксии: • Тахикардия. • Увеличение ударного выброса крови из сердца. • Возрастание интегративного показателя функции сердца — минутного объёма кровообращения (сердечного выброса крови). Если в покое он равен 4—5 л, то при гипоксии может достигать 30-40 л. • Повышение линейной и объёмной скорости кровотока в сосудах. Комментарий: "Возрастание интегративного показателя функции сердца — минутного объёма кровообращения (сердечного выброса крови). Если в покое он равен 4—5 л, то при гипоксии может достигать 30-40 л. Повышение линейной и объёмной скорости кровотока в сосудах." - при кардиогенном шоке невозможно!!!! ОЦЕНКА – 4 У больного В., на поверхности голени развился фурункул, который он смазал кремом. Через несколько дней гнойнички распространились по всей конечности, появились на теле. 1. Объясните возможную причину распространения инфекции. 2. Укажите какие факторы имеют значение для генерализации воспалительного процесса. 1. Генерализация воспалительного процесса. Возможно, из-за смазывания фурункула кремом, стал невозможным выход гнойного содержимого наружу и произошел выход гноя с бактериями в кровоток, что повлекло за собой развитие фурункулов по току крови. Распространение флогогенного фактора (гноеродных бактерий) с током крови из-за срыва компенсаторных механизмов воспаления. Например, развитие вазодилятации вместо вазоконстрикции, доминирование деструктивных процессов. 2. К факторам генерализации можно отнести каскад провоспалительных реакций, при уменьшении регуляции нейрогуморальными антивоспалительными агентами. За счёт этого чрезмерно расширяются сосуды микроциркуляторного русла, что позволяет возникнуть отдаленным очагам и генерализации процесса. ОЦЕНКА – 4 После проведения прививки АКДС мальчик 11-ти лет погиб при клинической картине анафилактического шока. При изучении истории развития ребенка установлено, что у него периодически отмечались петехиальные высыпания на коже рук и ног, экзема. 1. Вследствие чего погиб ребенок? 2. Каков механизм описанных явлений? 1. Ребенок погиб в следствии развития аллергической реакции немедленного типа гуморальной реакции 1 типа, т.е. анафилактическая реакция. 2. Антиген и антитело встречаются на поверхности тканевых базофилов, в которых из-за этого происходит дегрануляция. В результате этого высвобождаются медиаторы анафилактичесих реакций (гистамин, гепарин и т.д.). Эти вещества непосредственно действуют на клетки-мишени и вовлекают в аллергическую реакцию популяции клеток (эозинофилы, нейтрофилы, тромбоциты). ОЦЕНКА – 4 При различных воспалительных заболеваниях экссудат может отличаться: серозный, фибринозный, геморрагический, гнойный, гнилостный. 1. Что, по Вашему мнению, определяет характер экссудата? 2. От чего зависит его состав? 1. Характер экссудата зависит от состояния сосудистой проницаемости и глубины повреждения, что определяется видом и интенсивностью действия повреждающего фактора. 2. Состав экссудата зависит от соотношения его составных частей: - жидкая часть крови - белки плазмы (альбумины глобулины, фибриноген) - клетки крови (нейтрофилы, моноциты, лимфоциты, эозинофилы, эритроциты) ОЦЕНКА – 3 Пострадавший получил производственную травму. Сознание сохранено, реакция на внешние раздражители ослаблена, неадекватная. Отмечается бледность. Пульс слабого наполнения, частый. Дыхание поверхностное. АД - 80/50 мм рт. ст. Гематокрит - 25 %. 1. Какое состояние возникло у больного и какая стадия описана? 2. Каков механизм возникновения этого состояния? 3. Чем можно объяснить описанные проявления? 1. Травматический шок, стадия - торпидная. 2. Механизм возникновения травматического шока: -механическое раздражение и повреждение нервных элементов, вызывающих патологическую афферентную импульсацию; -кровопотеря из поврежденных сосудов; -резорбция токсичных и физиологически активных веществ, образующихся при повреждении мягких тканей; накопление метаболитов в тканях и общее воздействие продуктов нарушенного обмена; -нейрогуморальные изменения стрессорного характера (активация гормонов симпатоадреналовой системы), увеличение содержание АКТГ, вазопрессина, адреналина, глюкокортикоидов. 3. Потеря большого объёма крови или плазмы. Комментарий : ответ на 3й вопрос неполный. ОЦЕНКА – 4 Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1.Иммунокомплексного,преципитинового типа 2.3 тип 3.Реакция обусловлена растворимыми иммунными комплексами с участием IgG, реже - IgM. Антиген может быть экзогенный (хронические бактериальные, вирусные, грибковые или протозойные инфекции), или эндогенный.Первичными компонентами являются растворимые иммунные комплексы антиген-антитело и комплемент (анафилатоксины С4а, СЗа, С5а). Повреждения обусловлены тромбоцитами, нейтрофилами, иммунными комплексами, комплементом. Привлекаются провоспалительные цитокины, включая TNF-a и химокины. В поздних стадиях в процесс вовлекаются макрофаги. ОЦЕНКА – 4 Пациенту с острой постгеморрагической анемией потребовалось переливание крови. После процедуры у него появились желтушность кожи и видимых слизистых оболочек. При лабораторном исследовании кала и мочи выявлено повышенное содержание в них стеркобиилина. 1. Какой тип желтухи возник у больного? 2. Каков наиболее вероятный механизм указанных нарушений? 1.Гемолитическая желтуха 2.Гемолитическая желтуха характеризуется накоплением в крови большого количества непрямого (неконъюгированного) билирубина, в связи с неспособностью печени переводить его полностью в связанный (прямой, конъюгированный) билирубин. В кишечник выделяется много прямого билирубина, соответственно образуется больше уробилиногена и появление его в моче, а также стеркобилина. При гемолитической желтухе не происходит накопления в крови желчных кислот и холестерина ОЦЕНКА – 4 После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС 90, частота дыхания - 24. 1. Какая реакция возникла у больного? 2. Каковы механизмы описанных явлений? 3. В какой стадии возникшей реакции они наблюдаются? 1. Аллергическая реакция немедленного типа (анафилактический шок) 2. Антиген и антитело встречаются на поверхности тканевых базофилов, в которых из-за этого происходит дегрануляция. В результате этого высвобождаются медиаторы анафилактичесих реакций (гистамин, гепарин и т.д.). Эти вещества непосредственно действуют на клетки-мишени и вовлекают в аллергическую реакцию популяции клеток (эозинофилы, нейтрофилы, тромбоциты). 3. а) Иммунологическая б) Патохимическая в) Патофизиологическая (стадия клинических проявлений) ОЦЕНКА – 5 Микроскопия препарата брыжейки лягушки показала отсутствие кровотока в капиллярах, а за их пределами лейкоциты направляются в очаг воспаления. 1. Как называется эта стадия эмиграции лейкоцитов? 2. Объясните механизмы, которые обеспечивают это явление. 1. Стадия хемотаксиса, когда лейкоциты уже вышли из кровотока и движутся в очаг воспаления. 2. Лейкоциты по градиенту концентрации активно движутся к хемоаттрактантам. Это вещества, появляющиеся в очаге воспаления. Это вещество таким образом воздействует на мембрану лейкоцита, что тот за счет каскада внутриклеточных реакций перестраивает микротубулярную систему передвигая цитозоль к тому полюсу клетки, который обращен к очагу. Хемоаттрактанты общие для всех лейкоцитов. Экзогенные: липополисахариды бактерий, бактериальные пептиды, токсины микробов, антигены. Эндогенные: АЛФ, КБ, ЛТВ4, Сза, С5а, ТАФ Специализированные хемоаттрактанты: Интерлейкин - 8 - для нейтрофилов; МСР - 1 - для моноцитов; Эотаксин - для эозинофилов; Лимфотактин - для лимфоцитов. ОЦЕНКА – 4 В отделение интенсивной терапии доставлен пациент с клинической картиной кардиогенного шока. 1. Укажите, какой вид гипоксии развился в результате недостаточности сердца и нарушений системного кровообращения. 2.Какие изменения показателей газового состояния крови характерны для данного вида гипоксии. 3.Перечислите реакции экстренной адаптации к гипоксии. 1. Циркуляторная гипоксия. 2. В крови увеличивается артерио-венозная разница по кислороду, рО2 и рСО2 крови существенно не изменяются, КЕК (кислородная ёмкость крови) и КОС (кислотно-основное состояние) не изменяются. 3. Централизация кровообращения: спазм переферических сосудов и дилятация сосудов мозга и сердца, выход крови из депо. Вовлечение в дыхание резервных альвеол, за счет увеличения глубины и частоты. Реакции адаптации к гипоксии: - Увеличение ЧСС. - Повышение ударного объёма крови и МОК. - Ускорение кровотока в сосудах. Комментарий: У больного кардиогенный шок! как может наблюдаться: "Повышение ударного объёма крови и МОК. - Ускорение кровотока в сосудах"? ОЦЕНКА – 3 Больной в результате дорожно-транспортного происшествия получил закрытую травму бедра. При осмотре в приемном отделении: в области средней трети бедра - деформация, больной заторможен, кожные покровы бледные, пульс 140 в минуту, АД 70/50 мм рт. ст., дыхание частое, поверхностное. Был поставлен диагноз - шок. 1. Какой вид шока по патогенезу наблюдается у больного? 2. В какой стадии шока находится больной? 3. Какими механизмами можно объяснить развитие артериальной гипотензии? 1. Болевой шок, если точнее - травматический. 2. Фаза компенсации (стадия возбуждения). 3. Гипотензия развивается в следствие патологической централизации кровообращения (только жизненно важные органы), при этом спазм переферических сосудов. Также причиной может быть кровопотеря в результате травмы. Комментарий: это уже торпидная стадия травматического шока, централизация кровообращения - не причина, а следствие кровопотери, развивается как компенсаторная реакция ОЦЕНКА – 3 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов 12,6*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 1, Ся - 56, Л - 16, М - 26. СОЭ - 16 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Изменения какого вида лейкоцитов носит абсолютный, а какого - относительный характер? 3. Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4. При каких заболеваниях может встречаться и каков механизм возникающих изменений? 1. Патологические изменения: лейкоциты - повышены, базофилы - в норме, эозинофилы - снижены, миелоциты - в норме, юные нейтрофилы - снижены, палочкоядерные нейтрофилы - снижены, сегментоядерные нейтрофилы - в норме, лимфоциты - снижены, моноциты – значительно повышены, СОЭ - незначительно повышены. 2. Абсолютно повышены моноциты в крови, остальные формы изменены относительно. 3.Наблюдается сдвиг лейкоцитарной формулы вправо, что характерно для симптоматических изменений при хронических инфекционных заболеваниях. 4. Хронические инфекции (туберкулез, бруцеллез), инфекционный мононуклеоз, инфекции, вызванные риккетсиями и простейшими (сыпной тиф, малярия). Характерно для аутоиммунных заболеваний, а также опухолевых заболеваниях крови - лейкозах. Механизм - повышение продукции лейкоцитов для противостояния инфекции. ОЦЕНКА – 5 У больного 58-ми лет клиническая картина острого панкреатита. 1. Какое вещество, являющееся диагностическим, появляется в моче при данном заболевании? 2. Каков механизм появления его в моче? 3. Каковы основные проявления острого панкреатита и механизмы его возникновения? 1. Альфа-амилаза - один из ферментов, продуцируемых поджелудочной железой. 2. При остром панкреатите наблюдается разрушение паренхимы железы, при этом из железистой ткани выходят пищеварительные ферменты и попадают в интерстиций. Оттуда ферменты всасываются в кровь и далее почками выводятся с мочой. 3. Болевой синдром (очень выраженный) - возникает в результате действия пищеварительных ферментов на ткань органа, что вызывает активацию болевых рецепторов. Часто наблюдается болевой шок. Тошнота и рвота - возникают в результате нарушения переваривания пищи, т.к. ферменты не выходят в просвет кишки. Коллапс (артериальная гипотензия) - возникает в результате болевого шока (расширение сосудов и угнетение сердца). Также отмечается ДВС-синдром в результате вызода ферментов железы в кровь. Высокая температура - результат генерализации острого воспаления (альтеративного). ОЦЕНКА – 5 При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Чем объясняются описанные явления? 1- престаз 2- объясняется феноменом краевого стояния лейкоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах. ОЦЕНКА – 5 Введение обезболивающего препарата перед экстракцией зуба привело к развитию анафилактического шока. У больного объективно АД 80/50 мм.рт.ст, пульс нитевидный, затрудненное дыхание, а также наблюдается олигурия. 1. Какой вид шока по патогенезу у больного? 2. Охарактеризуйте первичное звено патогенеза в данном случае. 3. Какой патогенетический механизм обусловил снижение диуреза в данной клинической ситуации? 1. Сосудистый вид шока. 2. В основе патогенеза анафилактического шока лежит так называемая гиперчувствительность иммунной системы, развивающаяся по немедленному типу. 3. На фоне анафилактического шока происходит резкое снижение АД, приводящее к недостаточности кровоснабжения почек, что в свою очередь сказывается на их работе и дальнейшем выведении мочи. ОЦЕНКА – 3 В зависимости от соотношения потери воды и электролитов различаю различные виды обезвоживания (дегидрататции). Трое больных доставлены в стационар, у первого больного — дегидратация изотоническая, у второго — гипотоническая, у третьего -—гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. 1. При изотонической происходит примерно одинаковое уменьшение в организме и воды, и солей. Гипотоническая - отрицательный водный баланс: преобладание потерь воды над её поступлением в организм. Гипертоническая - преобладают потери организмом жидкости по сравнению с потерями солей. 2. Изотоническая: ожоги, полиурия, расстройствах деятельности кишок, а также в первое время после острой кровопотери. Гипотоническая: развивается при потере секретов желудка и кишок (понос, рвота), а также при повышенном потоотделении, если потеря воды возмещается питьем без соли. Гипертоническая: при гипервентиляции, профузном потоотделении, потере слюны, понос , рвота, сахарном и несахарном диабете. ОЦЕНКА – 5 В приемный покой доставлен больной в бессознательном состоянии. У больного глубокое, шумное дыхание, кожа и слизистые сухие. В выдыхаемом воздухе запах ацетона. Глюкоза крови — 25 ммоль/Л, повышение кетоновых тел в крови. 1. Какое патологическое состояние наблюдается у больного? 2. Каков механизм избыточной продукции кетоновых тел в данном случае, и каково их значение в патогенезе клинических проявлений у больного? 3. Объясните патогенез этого состояния. 1) Кетоацидотическая кома (гипергликемическая) 2, 3) Гипергликемия, как и кетоацидоз являются результатами действия глюкагона в печени при инсулиновой недостаточности, которая вызывает усиленный распад жира в собственных жировых депо. Избыток глюкозы, стимулируя осмотический диурез, приводит к опасной для жизни дегидратации что ведет к внутриклеточной и внеклеточной) дегидратации и гиповолемической недостаточности кровообращения Клинически: выраженная дегидратация, проявляется сухость кожи и слизистых оболочек, снижением тургора кожи. Вследствие уменьшения объема циркулирующей крови, может развиваться ортостатическая гипотензия ОЦЕНКА – 3 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов — 13*10%/л; Б- 0, Э — 0, Мц-0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симптоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз , нейтрофилёз, незначительная лимфопения 2. Ядерный свиг нейтрофилов вправо - нейтрофилёз (значительное увеличение сегментоядерных нейтрофилов), лейкоцитоз 3. Абсолютная лимфопения 4. Изменение в составе белой крови отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции. Развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. Мужчина 38-ми лет обратился в клинику с жалобами на отрыжку, изжогу, частые запоры. При исследовании желудочного сока получили следующие данные: общая кислотность - 90 млмоль/л., общая соляная кислота (НС|) - 85 млмоль/л, свободная НС! - 51 млмоль/л, связанная НС - 34 млмолыьл, органические кислоты и кислые фосфаты – 4 млмоль/л. Оцените состояние кислотности желудка. Назовите причины и чем обусловлено данное состояние? 1. Кислотность желудка повышена 2. Причинами данного состояния могут быть: гастрит, злоупотребление кофе, спиртными напитками, влияние хеликобактерий, диеты с длительным воздержанием от пищи, стресс Воздействую на слизь и саму слизистую оболочку желудка, соляная кислота оказывает агрессивное воздействие на целостность структур стенок желудка. ОЦЕНКА – 4 У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1. Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2. Поясните патогенез этого состояния. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и моче в этом случае? 1.Желтушную окраску обусловил холемический синдром,возникающий при холестазе внутрипеченочного либо внепеченочного происхождения и обусловленный как собственно холемией (задержкой в крови составляющих компонентов желчи), так и ахолией (отсутствием или снижением поступления компонентов желчи в кишечник). 2. При попадание желчных пигментов в кровь происходит окрашивание кожи и слизистых, а также желчные кислоты воздействуя на нервные окончания кожи приводят к кожному зуду. Причиной брадикардии и снижения АД является стимуляция блуждающего нерва и воздействие желчных кислот на сердце и кровеносные сосуды. 3.В крови будут наблюдаться: желчные кислоты, АЛТ, гипербилирубинемия, АСТ. В моче можно будет обнаружить билирубин в малых количествах. ОЦЕНКА – 4 Пациент К., 48-ми лет, в течение 5-ти лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Каков патогенез артериальной гипертензии у данного пациента? Опишите её механизмы. 2. К каким осложнениям у данного пациента она может привести? 1. Патогенетический механизм АГ при хроническом гломерулонефрите заключается в активации ренин-ангиотензиновой системы, которая приводит к уменьшению способности почек вырабатывать вазодилататорные и натрийуретические вещества, а они в свою очередь приводят к увеличению реабсорбции натрия и воды. 2. Может привести к острой сердечной недостаточности, гипертрофии левого желудочка, а также нарушению зрения. ОЦЕНКА – 3 На ЭКГ у больного обнаружено удлинение РО интервала до 0,4 сек. 1. Какое свойство сердечной мышцы нарушено? 2. Как называется это нарушение, какова степень его выраженности? 3. При каких состояниях может встречаться? 1. Нарушение проводимости 2. Атриовентрикулярная блокада 1 степени 3. Наблюдается как у людей, имеющих здоровое сердце, у больных с сердечной патологией, например ИБС, миокардитом, пороками сердца, а также при передозировке сердечных гликозидов. Также встречается при функциональных расстройствах у спортсменов, молодых людей с вегетативной дистонией на фоне синусовой брадикардии ОЦЕНКА – 5 Двум больным, у которых выявлено скопление жидкости в плевральной полости произведена пункция плевральной полости. У одного получен мутноватый пунктат с относительной плотностью 1,030; содержанием в нем белка 38 г/л, высокой активностью лактатдегидрогеназы и значительным количеством форменных элементов, (преимущественно нейтрофилов, микробная флора располагается внутри- и внеклеточно). У второго получен прозрачный пунктат светложелтого цвета с относительной плотностью 1,014; содержанием белка 16 г/л и низкой активностью лактатдегидрогеназы, имеется незначительное количество клеток (главным образом лимфоцитов). 1. Объясните наблюдаемые отличия в экссудатах этих больных. 2. Чем можно объяснить такие отличия? 1. Отличия зависят от характнра и течения воспаления: у первого - воспалительный процесс вызван микрофлорой, а наличие значительного количества нейтрофилов указывает на то, что это острое воспаление, а у второго больного в пунктате содержится большое количество лимфоцитов, что указывает на хронический воспалительный процесс. 2. Разный характер жидкости: в первом находится большое количества форменных элементов и это получается хроническое гнойное экссудативное воспаление, во втором незначительное количество главных образом лимфоцитов, следовательно, серозное экссудативное воспаление. ОЦЕНКА – 4 Во фтизиатрическое отделение был направлен больной с диагнозом костный туберкулез. Лечащий врач принял решение для лечения применить пиротерапию. После введения пирогенала у пациента наблюдалось побледнение кожных покровов, сухость слизистых, озноб, сопровождающийся «гусиной кожей». 1. Какую стадию лихорадки характеризуют данные симптомы? 2. Каков их патогенез? 3. С какой целью фтизиатр применил пиротерапию 1. 1 стадия лихорадки 2. Происходит резкое уменьшение теплоотдачи. В результате активации симпатоадреналовой системы суживаются кровеносные сосуды кожи и конечностей, сокращаются гладкие мышцы, поднимающие волосы. Теплопродукция превышает теплоотдачу. Также происходит возбуждение подкорковых двигательных центров, в результате чего повышается тонус скелетных мышц, развивается дрожь (озноб). Увеличивается сократительный термогенез. 3. Повышается проницаемость гематоэнцефалического барьера при повышении температуры тела, при котором поднимается общая реактивность и улучшается течение болезни Комментарий: зачем при костном туберкулезе повышать проницаемость гематоэнцефалического барьера? цель пиротерапии - повысить чувствительность палочки Коха к антибиотикам и снизить размножение батктерий ОЦЕНКА – 4 У больного крупозной пневмонией при резком падении температуры в период кризиса на фоне тахикардии артериальное давление составляет: систолическое - 75 мм рт. ст., диастолическое - 55 мм рт ст. 1. Какой вид патологии развился у больного? 2. Объясните механизм этого процесс и возможные последствия для организма больного. 1. Инфекционно-токсический шок 2.Возникает в ОТВЕТ на массивное поступление в кровь большого количества чужеродных полисахаридов. Основным процессом этого шока являются гипоксия, дисволемия, метаболический ацидоз, расстройства микроциркуляции; наблюдается острая недостаточность кровообращения. Последствием может быть развитие тотальной дисфункции всех органов. Комментарий: падение давление из-за критического снижения температуры! ОЦЕНКА – 3 У больного инфекционной желтухой в дожелтушном периоде отмечается интенсивное окрашивание мочи за счет уробилина. В третьем периоде болезни Боткина такое окрашивание практически исчезает. 1. С чем связано появление уробилина в моче в желтушный период? 2. Почему он исчезает в третьем периоде инфекционного гепатита? 1. из-за повреждения ферментных механизмов захвата и окисления уробилина 2. в 3 периоде способность гепатоцита захватывать и коньюгировать билирубин ухудшается, поэтому пропадает уробилин ОЦЕНКА – 4 У ребенка 7-ми лет после приема сока манго внезапно возникла быстро нарастающая ограниченная припухлость области мягкого неба, мешающая глотанию, а позже и дыханию. Слизистая оболочка в области припухлости гиперемирована, болезненности нет; в крови умеренная эозинофлия. Температура тела нормальная. Известно, что у старшей сестры были приступы бронхиальной астмы. 1. Какое состояние возникло у ребенка? 2. Каков патогенез данного типа патологии? 3. С чем связано развитие данного вида отека и можно ли считать его жизненно опасным? 1) Отек Квинке 2) В основе отека Квинке лежит аллергическая реакция немедленного типа. Отечность тканей связана с повышенной сосудистой проницаемостью, вызванной высвобождением медиаторов (гистамина, простагландинов, лейкотриенов, цитокинов и др.) из сенсибилизированных тучных клеток, базофилов при их контакте с аллергеном. 3)I.Иммунологические.:-образование Антител или сенсибилизирующих Т-лимфоцитов при первичнои контакте с аллергеном; -образование комплексов аллерген+Антитело. II. Патохимическая – харак-ся высвобождением, активацией, синтезом БАВ – медиаторов аллергии. III. Патофизиологическая– структурурные и функциональные изменения в органах и тканях: вазомоторные реакции, приводящие к изменениям артериального давления, периферические кровообращения и микроциркуляции;-повышение проницаемости стенок сосудов,ведущее к развитию отеков: -спастические сокращ.глад.мышц бронхиол, кишечника; -дисбаланс м/у факторами свертывающей, противосвертывающей и фибринолитической системами крови; раздражение нерв.рецепторов,приводящее к развитию чувства боли, зуда, жжения;воспалительные реакции. Оценка – 4 Спустя некоторое время после действия на ткань флогогенного фактора в очаге воспаления обнаруживается большое количество вышедших из просвета микрососудов лейкоцитов. 1. Назовите стадии процесса эмиграции лейкоцитов 2. Объясните их механизм. 3. Перечислите функции нейтрофилов в очаге воспаления. 1) Эмиграция проходит в три стадии: 1.Краевое стояние лейкоцитов у внутренней поверхности эндотелия капилляров воспаленной стенки; 2.Прохождение их через эндотелиальную стенку; 3.Собственно продвижение в очаг воспаления (хемотаксис). 2) На мембране эндотелиоцитов посткапиллярных венул экспрессируются особые молекулы адгезии ( селектины, интегрины и молекулы, относящиеся к так называемому семейству иммуноглобулинов). Начинается сложный процесс взаимодействия эндотелиальных клеток с циркулирующими лейкоцитами, а затем лейкоцитов с элементами межклеточного матрикса, который приводит в конечном счете к накоплению лейкоцитов крови в очаге воспаления. Первыми в очаг воспаления эмигрируют нейтрофилы, спустя несколько часов моноциты, и затем лимфоциты. Временная последовательность выхода разных видов лейкоцитов в очаг воспаления обусловлена стадийностью появления факторов хемотаксиса. В очаге воспаления моноциты крови превращаются в весьма активные макрофаги .В участке воспаления они поглощают антигенные вещества, доставляют их в соответствующие лимфатические узлы, где в измененном виде представляют лимфоцитам. Гранулоциты через межэндотелиальные щели и агранулоциты путем цитопемфиза – трансэндотелиального переноса проходят через сосудистую стенку и продвигаются к объекту фагоцитирования. Хемотаксис – ориентированное движение лейкоцитов под влиянием химических раздражителей – хемоатрактантов. В хемотаксисе лейкоцитов большую роль играют три группы хемоатрактантов : продукты распада микроорганизмов в очаге воспаления (особенно пептиды, липополисахариды) хемоатрактанты плазмы крови, поступающие в очаг воспаления в результате экссудации (компоненты системы комплемента, особенно С3а, С5а; кинины) -продукты жизнедеятельности и разрушения лейкоцитов и клеток тканей (эйкозаноиды, цитокины, лимфокины, фактор хемотаксиса нейтрофилов, фактор хемотаксиса эозинофилов, ДНК, АТФ, фибронектин, коллаген) 3)Основная функция – фагоцитоз. Из кровяного русла нейтрофилы активно движутся к участкам воспаления и тканевого распада, к очагам бактериальных и вирусных инфекции, где они выполняют свою главную функцию – фагоцитируют микробы и продукты распада тканей, а затем разрушают их своими гранулярными включениями, например, лизосомными ферментами. ОЦЕНКА – 5 Больной 52-х лет поступил в клинику с жалобами на головные боли. При объективном осмотре: больной повышенного питания. Кода и видимые слизистые гиперемированы, склеры инъецированы. АД - 150/100 мм рт.ст. Спленомегалия. В анализе крови: Эр. - 10,2*10 12/л, Hb 177 г/л, ЦП - 0,51. Ретикулоц. - 10%, Тромбоц. - 800*10°/л. Количество лейкоцитов - 20*10°/л; Б - 2, Э - 3, Мц - 3, Ю - 4, Пя - 6, Ся - 66, Л - 10, М - 6. СОЭ – 1 мм/час. Большое количество полихроматофилов, нормоцитов, единичные эритробласты. Выраженный анизоцитоз, пойкилоцитоз, гипохромия. 1. Какие патологические изменения состава периферической крови имеют место в данном анализе? 2. Какие качественные и количественные изменения наблюдаются со стороны красной крови и о чем они свидетельствуют? 3. О какой патологии свидетельствуют описанные изменения? 4. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. ОТВЕТ 1. эритроцитоз, повышен гемоглобин, гипохромия, тромбоцитоз, лейкоцитоз, увеличены базофилы, не должны присутствовать Мц, Ю. Лимфоцитопения. 2. наблюдается эритроцитоз и повышен гемоглобин. Это свидетельствует о том, что затронут эритробластический росток костного мозга. 3. это свидетельствует о том, что у больного полицитемия. 4. эритроцитоз, повышен гемоглобин, гипохломия, тромбоцитоз, лейкоцитоз, ретикулоциты - норма, увеличены базовилы, эозинофилы-норма, не должны присутствовать Мц, Ю. Лимфоцитопения. моноциты -норма, соэ – норма При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. ОТВЕТ: 1. Эритропения, снижен гемоглобин, тромбоцитопения, лейкоцитоз, Ся понижены, лимфоцитоз. Системные изменения. 2. Хроническя форма. хронический лимфолейкоз 3. Обострение хронического лимфолейкоза . Лимфоцитарная форма. 4. Анемия вследствие нарушения красного ростка кроветворения . Анемия и тромбоцитопения характеризуется пониженным содержанием эритроцитов 5. В данном случае - хронический лимфолейкоз, так как наблюдается гиперлейкоцитоз, лимфоцитоз. В мазке обнаружены тени Боткина-Гумпрехта. Эритропения, тромбоцитопения. У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? ОТВЕТ: 1. Гидродинамический отек легких. (гипертоническая болезнь) 2. на фоне повышенного давления в микрососудах не происходит резорбция интерстициальной жидкости в сосудистое русло и развивается отек тканей. Это происходит при повышении ОЦК и АД. 3. объясняется тем , что происходит резкое нарушение газообмена в легких, развивается гипоксия, легкие отекают из-за резкого повышения давления в кровеносных сосудах, недостаточного количества белка или невозможности удерживать воду в жидкой части крови, которая не содержит клеток. 4. Кардиотонические средства, диуретики, ганглиоблокаторы, глюкокортикостероиды, опиаты и опиоиды, пеногасители, оксигенотерапия Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. При каких заболеваниях у человека могут наблюдаться аналогичные изменения характера дыхания? ОТВЕТ: 1. Дыхание будет глубокое и редкое. Вагусная отдышка. 2. Углубление дыхания после перерезки блуждающих нервов происходит благодаря тому, что прерываются афферентные волокна, вызывающие торможение дыхательного центра. исчезает рефлекс Геринга-Брейера. Выключается рецепторы растяжения легких. У человека это состояние называется дыхание Куссмауля 3. Диабетическая кома, эмфизема, бронхит Больной жалуется на боли в эпигастральной области, диспепсические расстройства (изжогу, иногда рвоту). При титровании желудочного сока получены данные: общая кислотность - 85 титрационных единиц (ТЕ), -50 TЕ, связанная HCl - 30 ТЕ, кислые фосфаты и свободная HCl органические кислоты - 5 ТЕ. 1. Оцените состояние кислотообразующей функции желудка у больного? 2. Какие заболевания будут сопровождаться таким изменением кислотности желудочного сока? 3. Объясните механизм наблюдаемых диспепсических расстройств? Ответ: 1. Гиперацидное состояние кислотообразующей функции 2. при дуодените, язве двенадцатиперстной кишки, при гастритах, при повышенной возбудимости парасимпатической нервной системы, при частом употреблении сильных стимуляторов желудочной секреции (острая пища, мясо, алкоголь), при частом курении, гастроэзофагеальная рефлюксная болезнь, хеликобактерный гастрит, язвенная болезнь желудка 3. повышена кислотность желудочного сока. ОЦЕНКА – 3 Пациент 49-ти лет доставлен в клинику в состоянии алкогольного опьянения с жалобами на диспепсические расстройства, мелену. Объективно: спленомегалия, асцит, расширение поверхностных вен передней брюшной стенки. 1. Для какого синдрома характерны данные симптомы? 2. Объясните механизм возникших проявлений. ОТВЕТ: 1. Портальная гипертензия 2. наличие препятствия для оттока портальной крови, увеличение объема портального кровотока, повышенное сопротивление ветвей воротной и печеночных вен, отток портальной крови через систему коллатералей (потртокавальных анастомозов) в центральные вены. механизм связан с повышением гидромеханического сопротивления. Механизмы: механическое препятствие оттоку крови, увеличение объёмного кровотока в сосудах портальной системы, увеличение резистентности сосудов в воротной и печеночных вен, наличие коллатералей между сосудами системы воротной вены и системный кровотоком У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? ОТВЕТ: 1. Олигурия 2. Падение артериального давления 3. Олигурия свидетельствует о снижении скорости клубочковой фильтрации, т.е. происходит нарушение выделения продуктов азотистого обмена, что приводит к их накоплению в организме У больного обнаружено равномерное увеличение щитовидной железы, резвившееся через 2 года после увольнение со службы на атомной подводной лодке. Основной обмен, температура тела, пульс, частота дыхания - снижены. Пациент сонлив, речь медленная, невнятная. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? ОТВЕТ: 1. Гипотиреоз 2. снижение обменных процессов, потребления кислорода, интенсивности окислительного фосфорилирования и синтеза аденозинтрифосфата в каждой системе организма с поэтапным развитием целого ряда нарушений. 3. снижение основного обмена - уменьшение потребления кислорода тканями - замедление утиоизации энергетических субстратов - торможение работы клеточных ферментов - мукоидное набухание соединительнотканных структур за счет пониженного основного обмена - понижение температуры тела. нарушенны1й углеводный обмен - нарушено окисление - мышечная слабость Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. ОТВЕТ: 1. Гипопаратиреоз 2. В основе патогенеза гипопаратиреоза лежит дефицит паратгормона или паратирина. Абсолютная недостаточность развивается вследствие удаления паращитовидных желез во время струмэктомии, аутоиммунного поражения, врожденной атрофии, относительная - обусловлена продукцией биологически неактивного паратирина или резистентностью тканей к его действию. Мало кальция - гипокальциемия - повышается проницаемость клеточных мембран - судорги У пациента после черепно-мозговой травмы нарушена координация, плавность, сила, скорость и направленность движения. 1. Какое нарушение двигательной функции имеет место в данном случае? 2. Поясните его патогенез. ОТВЕТ: 1. атаксия (мозжечковая) 2. вследствие поражения червя мозжечка, его полушарий и ножек У больной наблюдается воспаление в области левой голени вследствие укуса собакой, который сопровождается болью, жаром, покраснением и припухлостью. 1. Объясните механизм возникающих признаков воспаления. 2. Дайте им латинское название. ОТВЕТ: Боль(dolor) вследсвие сдавления нервов и выброса различных БАВ которые также раздражают нервы. Жар(Color) выброс БАВ, венозная и артериальная гиперимия, активная миграция клеток к месту воспаления. Покраснение( rubor) артериальная гиперимия , вследвие увеличения просвета сосудов и их проницаемости Отек(tumor) экссудация , изменение онк давления, изменение проницаемотси сосудов У животного, находящегося в состоянии полного голодания, рефлексы отсутствуют, животное резко заторможено. Дыхательный коэффициент равен 0,8. Происходит усиленный распад жизненно важных белков. В моче содержится азот и фосфор. 1. Какой период голодания описан? 2. Сколько он длится? 3. Каковы механизмы описанных изменений? ОТВЕТ: Терминальный период Длительность 1-3 дня В этот период происходит резкое усиление процесса распада белка, снижение теплопродукции, угнетение нервной и эндокринной систем и заканчивается гибелью организма В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП- 1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты - 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. ОТВЕТ: 1. Эритроцитопения, снижен НВ, тромбоцитопения, лекоцитопения, снижены Ся, лимфоцитоз, лимфобласты повышены, СОЭ повышена, 2. Острый 3. Острый лимфобластный лейкоз 4. Свидетельствует о нарушении красного кровяного ростка 5. острый лимфобластный лейкоз, т.к. в крови присутствуют бластные формы, наблюдается эритропения, снижение НВ, тромбоцитопения, лейкоцитопения, увеличение лимфобластов, увеличение СОЭ. Утром после сна длительно болеющий человек быстро встал с постели и почувствовал слабость, головокружение, нарушение равновесия. Через 2 - 3 минуты эти явления исчезли, хотя некоторое время у него были учащенными дыхание и сердечная деятельность. 1. Как называется это явление? 2. Каков механизм возникших при этом нарушений? 3. Каков принцип патогенетической коррекции данного состояния? ОТВЕТ: 1. Ортостатический коллапс 2. Механизм ортостатического коллапса связан с уменьшением венозного возврата крови к сердцу, что ограничивает кровоснабжение головного мозга при переходе в вертикальное положение. 3. Лечение направлено на прекращение действия экстремального фактора или снижение степени его повреждающего влияния: останавливают кровотечение, вводят антитоксины, антидоты, антимикробные ЛС. ОЦЕНКА – 3 Больной жалуется на боли в эпигастральной области, диспепсические расстройства (изжогу, иногда рвоту). При титровании желудочного сока получены данные: общая кислотность - 85 титрационных единиц (ТЕ), -50 TЕ, связанная HCl - 30 ТЕ, кислые фосфаты и свободная HCl - органические кислоты - 5 ТЕ. 1. Оцените состояние кислотообразующей функции желудка у больного? 2. Какие заболевания будут сопровождаться таким изменением кислотности желудочного сока? 3. Объясните механизм наблюдаемых диспепсических расстройств? ОТВЕТ: 1. Гиперацидное 2. Хеликобактерный гастрит, язвенная болезнь желудка, гастроэзофагеальная рефлюксная болезнь 3. Повышение кислотности желудочного сока К стоматологу обратилась пациентка, у которой наблюдается желтушность кожных покровов и видимых слизистых. Женщина отрицает наличие у нее вирусных гепатитов, так как недавно проходила обследование в диагностическом центре методом ПЦР (полимеразной цепной реакции). После экстракции зуба наблюдалось длительное кровотечение. 1) Какие Вы знаете виды желтух? 2) Почему при заболеваниях печени и желчевыводящих путей наблюдается нарушение свертывания крови? 3) Почему может развиваться недостаточность витамина К при заболеваниях печени и желчевыводящих путей? ОТВЕТ: 1. Надпеченочная (гемолитическая) желтуха, печеночная (паренхиматозная) желтуха, подпеченочная (механическая) желтуха. 2. Нарушение функции тромбоцитов, повышение ингибирования тромбоцитов аксидом азота, низкий уровеньб факторов свертываемости ( 2. 5, 7, 9, 10, 11), нарушение образования фибриногена, тромбоцитопенрия. 3. Из-за нарушения всасывания жиров (при билиарной обструкции или фистуле, недостаточности поджелудочной железы, целиакии и региональном энтерите), тяжелых заболеваний печени (при отсутствии нормально функционирующих тканей печени (например, при циррозе), витамин К не может быть преобразован в активную форму. У пациентки 22-х лет, через 2 нед после перенесенной в тяжелой форме ангины появились боли в области поясницы, одышка, чувство сердцебиения, головня боль. Объективно: лицо одутловатое, голени и стопы пастозны, границы сердца расширены, АД - 140/95 мм. рт. ст., диурез резко снижен, в моче в большом количестве эритроциты, лейкоциты, зернистые цилиндры. В крови повышены титры антистрептолизина О. 1. Какая форма патологии развилась у больной? Ответ обоснуйте данными из задачи. 2. Назовите причину нарушения функции почек данной пациентки? 3. Каковы механизмы указанных симптомов? ОТВЕТ: 1. Острый гломерулонефрит (нефритический синдром)- после перенесенной ангины, присутствуют отеки лица и пастозность голеней и стоп, что указывает на нефритический синдром, повышение АД, снижение диуреза и большое кол-во эритроцитов( признак гломерулонефрита), лейкоциты. 2. Стрептококковая инфекция. 3.После инфекционного воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы. Больная 35 лет жалуется на бессонницу, быструю утомляемость, раздражительность, беспричинное беспокойство, рассеянность, плаксивость, повышенную потливость, плохую переносимость тепла. Больная суетлива, делает много быстрых ненужных движений, многословна, резко выражено пучеглазие. Кожа теплая, влажная, тонкая. Подкожно- жировой слой развит слабо, артериальное давление 130/50 мм рт. ст., пульс - 108 в мин. 1. Какую патологию можно заподозрить у больной и какие дополнительные исследования это подтвердят? 2. Объясните патогенез этой патологии. ОТВЕТ: 1. Гипертиреоз. ОАК, биохимия крови, гормональное исследование крови, УЗИ, доплерография, биопсия. 2. Избыток тиреоидных гормонов резко повышает поглощение кислорода в тканях. Усиливаются окислительные процессы и, как следствие, возрастает потребность в энергетическом материале. ОЦЕНКА – 3 У пациентки 50-ти лет выявлена базофильная аденома гипофиза. У нее круглое багрово- красное лицо, гипертрихоз, отложения жира в верхней части туловища, на коже живота, плеч, бедер, «полосы растяжения», пигментация. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез этой стадии возникшего у больной заболевания. ОТВЕТ: 1. Болезнь Иценко- Кушинга 2. Основу патогенеза болезни Иценко-Кушинга составляет нарушение гипоталамо-гипофизарнонадпочечниковых взаимоотношений. Снижение тормозящего влияния дофаминовых медиаторов на секрецию КРГ (кортикотропного рилизинггормона) приводит к гиперпродукции АКТГ (адренокортикотропного гормона). Повышенный синтез АКТГ вызывает каскад надпочечниковых и вненадпочечниковых эффектов. Девочка 10-ти лет обратилась к врачу с жалобами на постоянное непроизвольное подергивание века правого глаза. 1. Какой вид патологии отмечается у ребенка? 2. Каковы возможные механизмы ее происхождения? ОТВЕТ: 1. Миокимия 2. Обусловлено повышением возбудимости мотонейронов передних рогов спинного мозга. ОЦЕНКА –3 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД - 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? ОТВЕТ: 1.Состояние гипоксии и сердечной недостаточности 2. Увеличение постнагрузки на ЛЖ 3. Цианоз , бледность - неспособность нормального газообмена. Быстрая утомляемость- сердечная недостаточность. АД-специфический для данной патологии увеличен систол и уменьшено диастол. В связи с частичным возвратом крови в ЛЖ . 4. Вылечить саму патологию клапана можно только хирургическим путем. Но необходимо следить за давление и принимать антигипертензивные препараты. Также в целях профилактики инф. эндокардита необходимо принимать антибиотики. У испытуемого, находящегося в барокамере при снижении атмосферного давления, постепенно нарастает амплитуда дыхания до максимума (до выраженного гиперпноэ), а затем уменьшается вплоть до апноэ. После паузы вновь возникают слабые дыхательные движения, которые постепенно усиливаются до максимума, затем ослабевают и наступает новая пауза. 1. Как называется такой тип дыхания? 2. Каков его механизм? 3. При каких заболеваниях либо состояниях может встречаться такой тип дыхания? ОТВЕТ: 1.Дыхание Чейна-Стокса 2. ДЦ функционирует до момента пока не наступит гипокапния. Затем во время паузы наступает гиперкапния и так по кругу. 3. Атеросклероз сосудов головного мозга, гидроцефалией, дети мл возраста, ночью итд Крысу, предварительно голодавшую 24 часа, иммобилизировали и поместили на 4 часа в холодильную камеру с температурой +4°С. Результаты анализа желудочного содержимого крысы через 24 часа: общая кислотность-90 т.е., свободная HCl - 60 т.е. На вскрытии обнаружено, что слизистая оболочка желудка гиперемирована, имеется несколько эрозий. 1. Какое состояние возникло у животного и каковы его причины? 2. Объясните механизм наблюдаемых явлений. 1.Гиперхлоргидрия . Так как крыса голодала , то была усиленная выработка жел.сока . 2. Жел.сок вырабатывался в связи с тем , что усиленно работа парасимпатическая НС. Также был стимул от ГМ, так как присутствовала нехватка пит. веществ. Слизистая гиперимирована, так как повышенная кислотность привела к повреждению ее и воспалительной реации. Эрозии возникли когда слой слизистой перестал быть насыщенным должным количеством бикорбанатов и тогда соляная кислота стала повреждать непосредственно саму стенку желудка. ОЦЕНКА – 3 При механической желтухе отмечается снижение свертываемости крови. 1. За счет нарушения синтеза какого вещества это происходит? 2. Какие нарушения при этом произойдут и каков их механизм? ОТВЕТ: 1. Желчь не поступает в ДПК. Нарушается всасывание витамина K . Который затем не сможет участвовать в свертывании крови Витамин К необходим для нормальной работы факторов свертывания. ОЦЕНКА -3 При обследовании больного обнаружена выраженная протеинурия низкомолекулярных белков, гематурия с выщелоченными эритроцитами. 1. О каком нарушении и какой функции почек это свидетельствует? 2. При какой патологии встречаются такие изменения? 3. Каков их механизм? ОТВЕТ: 1.Нарушена фильтрационная функция почек. 2.При паталогиях связанных с воспалением и поражение нефрона, часто капсулы БоуменаШумлянского. Гломерулонфрит, интерстициальный нефрит итд 3.Чаще всего воспаление связано с попадание АГ , на который вырабатываюся АТ , которые в свою очередь повреждают паренхиму почек. Также реже может быть непосредственное действие агента ( вируса итп) на клетку. Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. ОТВЕТ: 1.Гипопаратериоз 2. Все симптомы связаны с нехваткой кальция в организме ОЦЕНКА – 3 Больная жалуется на сильную головную боль, повышенную утомляемость, психическую лабильность, плохой сон. При осмотре - гиперстеническая конституция, подкожная жировая клетчатка чрезмерно выражена, на коже - полосы растяжения красно- фиолетового цвета. Тоны сердца приглушены, пульс 80 - уд/мин, АД - 160/100 мм рт.ст. Повышено содержание глюкозы в крови. Экскреция17-кетостероидов и 17- оксикортикостероидов в суточной моче увеличена. 1. Какая форма эндокринной патологии развилась у больной? Ответ обоснуйте. 2. Каковы механизмы развития симптомов, имеющихся у больной? ОТВЕТ: 1.У больной повышенное выделение глюкокортикостероидов корой надпочечноков. Вследствие этого у больной наблюдается ожирение, стрии, повышенное давление, учащение пульса , так же в связи с усиленным глюконеогенезом и гликогенолизом повышен уровень глюкозы в крови. Синдром Кушинга ( опухоль коркового слоя надпочечников) 2.Увеличение глюкозы ( повышен глюконеогенез) Ожирение , стрии ( отложение избыточного жира , нарушение жирового обмнена вследствие повышения стероидов) Повышение АД ( стероиды усиливаю сродство рецептров сосудов к катехоламинам) Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? ОТВЕТ: 1.Атетоз 2.Базальные структуры головного мозга У больной наблюдается воспаление в области левой голени вследствие укуса собакой, который сопровождается болью, жаром, покраснением и припухлостью. 1. Объясните механизм возникающих признаков воспаления. 2. Дайте им латинское название. ОТВЕТ: 1. покраснение - увеличивается приток крови с повышенным содержанием О2, увеличивается колво функционирующих капилляров ( артериальная гиперемия ). припухлость - эмиграция лейкоцитов , эксудация . жар- усиление обмена ве-в на ранних стадиях воспаления, приток крови с повышенной температурой, усиление теплоотдачи . боль - раздражение рецепторов в очаге воспаления медиаторами воспаления, изменение ph, осмотического давления, раздражение рецепторов в результате припухлости . нарушение функции - нарушение обмена веществ , повреждение клеток , накопление медиаторов воспаления, изменение электролитного баланса . осмотического и онокотического давления . 2. покраснение - rubor, припухлость- tumor, жар- calor, боль- dolor, нарушение функции- function leasa . При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. ОТВЕТ: 1.Системные изменения. 2. Хроническая форма 3. Лимфоцитарная 4. Анемия и тромбоцитопения характеризуется пониженным содержанием эритроцитов, повышенная концентрация гемоглобина . 5.Хронический лимфоцитарный лейкоз. ОЦЕНКА – 3 У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? ОТВЕТ: 1.Кардиогенный отек легких . 2.Гидродинамический 3.Кардиогенный шок развивается, когда сердце теряет возможность перекачивать достаточное крови к остальной части вашего тела. Чаще причиной развития кардиогенного шока является повреждение левого желудочка, основной насосной камеры сердца, связанного с недостатком кислорода из-за сердечного приступа.На фоне повышенного давления в микрососудах не происходит резорбции интерстициальной жидкости в сосудистое русло и развивается отек тканей .Это происходит при повышении ОЦК и АД. 4.Оксигенотерапия, снижение давления в легочных капиллярах , диуретики В кардиологическое отделение поступил больной 82-х лет с уровнем АД - 195/115 мм рт. ст. Был диагностирован гипертонический криз. 1. Каков ведущий механизм возникновения гипертензии у этого больного? 2. Какие звенья патогенеза гипертензивного состояния включаются в качестве вторичных? 3. Принципы фармакоррекции данного состояния. ОТВЕТ: 1.Выделяют сосудистый и кардиальный механизм развития гипертонического криза. Сосудистый развивается при возрастании общего периферического сосудистого сопротивления при повышении вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол. Кардиальный механизм обусловлен увеличением сердечного выброса, а так же увеличением объема кровотока при повышении частоты сердечных сокращений, увеличением объема циркулирующей крови, сократимости миокарда, увеличением наполнения камер сердца. 2.ВТоричные АГ не являются самостоятельными заболеваниями. Их рассматривают лишь как одно из проявлений другой патологии, например, заболеваний почек (пиелонефрита, гломерулонефрита, стеноза почечных артерий и др.), эндокринной системы (гипертиреоза и др.), заболеваний ЦНС (посттравматической энцефалопатии и др.), сосудистой патологии (коарктации аорты, атеросклероза аорты и т.п.). 3.Диуретики , ингибиторы АПФ. блокаторы рецепторов ангиотензина 2, бетаадреноблокаторы,альфа-блокаторы, антогонисты кальция В эксперименте после внутримышечного введения животному гистамина происходит повышение перистальтики желудка, т.е. повышение его двигательной функции. 1. Объясните механизм возникающего гиперкинеза. 2. При каких заболеваниях желудка встречается это явление? ОТВЕТ: 1. в желудке находятся гистаминовые рецепторы , при воздействии на эти рецепторы усиливается секреция желудочного сока, повышается его кислотность и перистальтика. 2.язвенная болезнь, гиперацидный гастрит Женщина, которая имеет резус-отрицательный фактор крови, родила резус-положительного ребенка. В результате лабораторного исследования у новорожденного обнаружили повышенную концентрацию билирубина в крови. 1. Какая патология развилась у новорожденного? 2. Объясните ее патогенез? 3. Какие изменения в анализе мочи и кала характерны для такого состояния ребенка? ОТВЕТ: 1.Гемоллитическая желтуха 2.Патогенетическую основу составляют процессы, вызванные иммунологической (антиген-антитело) несовместимостью крови плода и матери. В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. 3.Можно увидеть анемию (снижение количества эритроцитов), ретикулоцитоз (увеличение количества клеток-предшественников эритроцитов), изменение формы эритроцитов.Отмечают прогрессирующее повышение уровня непрямого билирубина, снижение уровня альбуминов и т. д. У больного, страдающего хроническим гломерулонефритом, наблюдается гипертензия, отеки, протеинурия, липидурия. 1. Какой почечный синдром развился у больного? 2. Поясните патогенез этого синдрома и указанных признаков. ОТВЕТ: 1.Нефритический синдром . 2.Отложение иммунных комплексов в почечных клубочках в промежутке между базальными мембранами и отростками подоцитов. Возникает выраженная воспалительная реакция, снижается скорость клубочковой фильтрации, в организме задерживаются вода и соли. ОЦЕНКА – 3 У пациента обнаружены равномерное увеличение щитовидной железы, повышение основного обмена, субфебрильная температура тела, пульс - 140 в минуту, ЧДД - 22 в минуту, тремор рук, повышенная потливость, расширение глазной щели. Уровни Т3 и Т4 повышены. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? ОТВЕТ: 1.Гипертириоз. Т.к. повышены гормоны Т3 и Т4. 2.Избыток тиреоидных гормонов разобщает процессы тканевого дыхания и окислительного фосфорилирования, что ведѐт к повышенному образованию тепла, снижению энергетических запасов организма в макроэргических связях АТФ 3.Энергетический дефицит восполняется за счѐт ускорения всех метаболических процессов, что в итоге и определяет клиническую картину тиреотоксикоза. Выраженность синдрома тиреотоксикоза зависит от тяжести и продолжительности заболевания. Изменения происходят почти во всех органах и системах. Больной 58-ми лет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенес внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничные рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1. Какие нарушения наблюдаются у больного? 2. Каков механизм их происхождения? ОТВЕТ: 1.Левосторонний гемипарез 2.Растормаживание α-мотонейронов спинного мозга, повреждение кортикоспинального пирамидного пути, поза Вернике–Манна. Через 20 минут после инъекции антибиотика пациенту с флегмоной голени у него возникли беспокойство, чувство страха, длительное возбуждение, сильная пульсирующая головная боль, зуд кожи, покраснение лица, потливость; АД - 180/99 мм рт. ст., пульс - 120/мин. Врач предложил лечь в постель. Однако еще через 20 минут состояние больного резко ухудшалось: появились слабость, бледность лица, нарастающее чувство удушья с затруднением выдоха, спутанность сознания, клонико-тонические судороги; резко снизилась АД до 75/55 мм рт. ст. Потребовалось неотложная медицинская помощь. 1. Какое патологическое состояние развилось у пациента после введения ему антибиотика? 2. Назовите и охарактеризуйте стадии возникшего состояния. 3. Каковы основные звенья механизма его развития? 1. Аллергическая реакция немедленного типа(анафилактический шок) 2. Патофизиологическая стадия : патогенетическое действие БАВ в различных органов и системах. Период времени от начала действия медиаторов на клеточные и тканевые структуры организма до полного появления клинических признаков. 3. Продукты дегрануляции тканевых базофил-нарушение микроциркуляции-гипоксия- нарушение функций дыхательного и сердечно-сосудистого центров-смерть ОЦЕНКА - 3 Больной 52-х лет поступил в клинику с жалобами на головные боли. При объективном осмотре: больной повышенного питания. Кода и видимые слизистые гиперемированы, склеры инъецированы. АД - 150/100 мм рт.ст. Спленомегалия. В анализе крови: Эр. - 10,2*1012/л, Hb - 177 г/л, ЦП - 0,51. Ретикулоц. - 10%, Тромбоц. - 800*10°/л. Количество лейкоцитов - 20*10°/л; Б - 2, Э 3, Мц - 3, Ю - 4, Пя - 6, Ся - 66, Л - 10, М - 6. СОЭ - мм/час. Большое количество полихроматофилов, нормоцитов, единичные эритробласты. Выраженный анизоцитоз, пойкилоцитоз, гипохромия. 1. Какие патологические изменения состава периферической крови имеют место в данном анализе? 2. Какие качественные и количественные изменения наблюдаются со стороны красной крови и о чем они свидетельствуют? 3. О какой патологии свидетельствуют описанные изменения? 4. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. 1. эритроцитоз, повышен гемоглобин, гипохромия, тромбоцитоз, лейкоцитоз, увеличены базофилы, не должны присутствовать Мц, Ю. Лимфоцитопения. 2. наблюдается эритроцитоз и повышен гемоглобин. Это свидетельствует о том, что затронут эритробластический росток костного мозга. 3. это свидетельствует о том, что у больного полицитемия. 4. эритроцитоз, повышен гемоглобин, гипохломия, тромбоцитоз, лейкоцитоз, ретикулоциты - норма, увеличены базовилы, эозинофилы-норма, не должны присутствовать Мц, Ю. Лимфоцитопения. моноциты -норма, соэ – норма НЕ ОЦЕНЕНО Через 20 минут после инъекции антибиотика пациенту с флегмоной голени у него возникли беспокойство, чувство страха, длительное возбуждение, сильная пульсирующая головная боль, зуд кожи, покраснение лица, потливость; АД - 180/99 мм рт. ст., пульс - 120/мин. Врач предложил лечь в постель. Однако еще через 20 минут состояние больного резко ухудшалось: появились слабость, бледность лица, нарастающее чувство удушья с затруднением выдоха, спутанность сознания, клонико-тонические судороги; резко снизилась АД до 75/55 мм рт. ст. Потребовалось неотложная медицинская помощь. 1. Какое патологическое состояние развилось у пациента после введения ему антибиотика? 2. Назовите и охарактеризуйте стадии возникшего состояния. 3. Каковы основные звенья механизма его развития? 1)У мужчины развилась аллергическая реакция реагионвого типа (анафилактический шок). Причиной - сенсибилизация (повышенная чувствительность) к антибиотику 2)Имунная стадия-от момента первичного контакта организма с аллергеном до развития сенсибилизации Патохимическая - начинается при повторном контакте иммунной системы с аллергеном, при этом высвобождается большое количество биологически активных веществ. Патофизиологическая - нарушение функционирования клеток и тканей вплоть до их повреждения БАВами, выделенными иммунной системой во время патохимической стадии. 3) Сенсебилизация которая характеризовалась наличием антител IgE класса, которые своим Fc фрагментом фиксировались на тучных клетках, при введении антибиотика образовался комплекс АГ – IgE, изменились физико – химические характеристики мембраны тучных клеток, произошла их дегрануляция и выход преформированных медиаторов, эффект этих медиаторов на специфические рецепторы приводит к развитию клинических проявлений анафилактического шока Комментарии Комментарий: патофизиологическая стадия описана не корректно, ответ на 3й вопрос скачан из интернета ОЦЕНКА 3 У больного, страдающего раком легких, при пункции плевральной полости получено 500 мл прозрачной жидкости ярко-розового цвета. Данные ее лабораторного анализа следующие: относительная плотность -1018, общее содержание белка - 0 -7 г/л, лейкоциты - 0-3, эритроциты 910 в поле зрения, рH - 6,0. 1. Каков характер жидкости, обнаруженный у больного? 2. При каких заболеваниях может встречаться? 3. Обоснуйте механизм полученных изменений. 1. Это геморрагический экссудат, содержит много эритроцитов. 2. При аллергическом воспалении, злокачественных новообразованиях. 3. Повышение кол-ва эритроцитов из-за повышения проницаемости сосудов. Комментарий: для хорошей оценки нужно детально объяснять механизмы ОЦЕНКА 3 При тиреотоксикозе возможно длительное повышение температуры тела в субфебрильных пределах. 1. Объясните патогенетические механизмы повышения температуры в данном случае. 2. Можно ли назвать это лихорадкой? Ответ обоснуйте. 1. Гормоны щитовидной железы при тиреотоксикозе разобщают механизмы окисления и тканевого дыхания и из-за этого нарушается теплообмен. 2. Да, т.к. при тиреотоксикозе есть выраженная реакция на пирогены, не зависит от окружающей среды. Комментарий: сами себе противоречите: читайте ответ 1: разобщение окисления и фосфорилирования, где пирогены? их нет! ппри тиреотоксикозе развивается не лихорадка. а гипертермия! ОЦЕНКА - 3 Потерпевшего доставили в больницу из гаража, где он находился без сознания при работающем моторе автомобиля. Предварительный диагноз - отравление угарным газом. 1. Какой вид гипоксии наблюдается в данном случае? 2. Образование какого соединения в крови явилось причиной этого состояния? 3. Как изменятся показатели газового состава крови при этой гипоксии? 1. Гемическая гипоксия 2. Карбоксигемоглобин 3. Карбоксигемоглобин вытесняет кислород из гемоглобина ОЦЕНКА – 5 В результате травматического повреждения больной в возрасте 36-ти лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин. , АД - 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. 1. Как называется подобное состояние? 2. Какова причина его возникновения? 3. Каков механизм описанных проявлений? 1. Травматический шок 2. Травмирование, быстрая потеря крови или плазмы, инфаркт 3. Уменьшение ОЦК, снижение ударного объема сердца, централизация кровообращения, шунтирование сосудов, гипоксия клеток Комментарий: все верно, но для более высокой оценки следовало дать более детальное объяснение ОЦЕНКА - 3 Больная 12-ти лет поступила в кардиологическое отделение с жалобами на повышение температуры тела, боль и отечность коленных и голеностопных суставов, слабость. Объективно: девочка пониженного веса, бледная, пульс в покое - 80 уд/мин, при движении тахикардия. Границы сердца расширены, тоны приглушены. Поставлен диагноз ревматический эндомиокардит. 1. Какое состояние развилось у больного? 2. Каков его механизм? 3. Как можно объяснить описанные проявления? 4. Каковы принципы фармакоррекции данного состояния? 1. Ревматизм 2. Попадание стрептококка, в результате чего иммунная система начинает вырабатывать антитела 3. В сердце имеются такие же молекулы и организм "лечит" здоровые ткани 4. Назначаются пенициллиновые антибиотики, глюкокортикоиды противовоспалительные средства ОЦЕНКА – 3 В эксперименте после внутримышечного введения животному гистамина происходит повышение перистальтики желудка, т.е. повышение его двигательной функции. 1. Объясните механизм возникающего гиперкинеза. 2. При каких заболеваниях желудка встречается это явление? 1. При введении гистамина возбуждаются гистаминовые рецепторы и под его действием образуется HCl в желудке 2. Гастрит, язвенная болезнь, сужении пилорической части желудка, ОЦЕНКА – 3 У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1. Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2. Поясните патогенез этого состояния. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и моче в этом случае? 1. При вирусном гепатите в крови большое количество билирубина, из-за этого и желтушность 2. Накопление в крови непрямого билирубина из-за нарушения функций гепатоцитов 3. Нарушение обмена веществ. Повышение непрямого билирубина в крови, появление билирубина в моче ОЦЕНКА – 3 У пациентки в родах была массивная кровопотеря вследствие чего развился ДВС-синдром. 1. Какое грозное осложнение со стороны гипофиза может развиться? 2. Каковы принципы патогенетической коррекции этого состояния. 1. Развитие острой надпочечниковой недостаточности 2. Заместительная терапия кортикостероидами, коррекция электролитных расстройств ОЦЕНКА – 3 Больной острой бронхопневмонией была произведена внутримышечная инъекция пенициллина. Через 30 минут у нее появился цианоз губ, гиперемия лица, тахикардия, снижения АД. 1. Какое явление возникло у больной? 2. Каковы механизмы описанных проявлений? 3. Что из биологически активных веществ играет при этом ведущую роль? 1. Анафилактический шок 2. сильное повреждение тканей под действием БАВ высвободившихся из клеток организм 3. Гистамин ОЦЕНКА – 4 У больного наблюдается синдром Ди Джорджи, в основе которого лежит гипоплазия вилочковой железы. 1. К какой форме иммунной патологии относится это заболевание? 2. Каковы причины и механизмы возникновения данного синдрома? 3. Чем оно характеризуется? 1. Генетическое заболевание, относится к группе первичных иммунодефицитов 2.Биологической основой синдрома является делеция (или выпадение) участка длинного плеча 22 пары хромосом. Чаще всего это происходит спонтанно в результате мутации. Заболевание развивается в результате повреждения закладки 3-4 жаберных карманов, в результате которого нарушается закладка паращитовидных желез и тимуса. 3.Этот синдром характеризуется полным или частичным недоразвитием.Также ему характерно снижение выработки паратгормонов и гипокальциемия, ослабление иммунитета, врожденные пороки сердца, аномалии развития лица, расщелиной неба, умственной отсталостью разной степени выраженности, катарактой,низкое расположение ушных раковин. ОЦЕНКА – 4 Через 20 минут после инъекции антибиотика пациенту с флегмоной голени у него возникли беспокойство, чувство страха, длительное возбуждение, сильная пульсирующая головная боль, зуд кожи, покраснение лица, потливость; АД - 180/99 мм рт. ст., пульс - 120/мин. Врач предложил лечь в постель. Однако еще через 20 минут состояние больного резко ухудшалось: появились слабость, бледность лица, нарастающее чувство удушья с затруднением выдоха, спутанность сознания, клонико-тонические судороги; резко снизилась АД до 75/55 мм рт. ст. Потребовалось неотложная медицинская помощь. 1. Какое патологическое состояние развилось у пациента после введения ему антибиотика? 2. Назовите и охарактеризуйте стадии возникшего состояния. 3. Каковы основные звенья механизма его развития? 1. У пациента возник анафилактический шок 2. 1 стадия -иммунологическая в нее происходит 1) поглощение, переработка и презентация антигена макрофагами; 2) активация соответствующих антигенспецифичных Т-хелперов; 3) активация клонов антигенспецифичных В-лимфоцитов, их бласттрансформация и превращение в плазматические клетки; 89 4) образование плазматическими клетками цитофильных антител - реагинов. Реагины представлены двумя группами иммуноглобулинов - IgE и IgG4; 5) распространение реаrинов в организме и фиксация их на поверхности клеток, главным образом тканевых базофилов и базофилов крови. Процесс синтеза реагинов и распространение их в организме с фиксацией на поверхности тканевых базофилов составляют сущность сенсибwzизации организма к данному антигену. Минимальная продолжительность периода сенсибилизации - 5-7 сут; 6) взаимодействие антигена с фиксированными на поверхности клеток реаrинами. Такая реакция антиген+антитело происходит при повторном поступлении антигена в уже сенсибилизированный организм 2 стадия патохимическая-состоит в дегрануляции тканевых базофwzов, на поверхности которых происходит реакция антиген+антитело. В результате освобождаются так называемые первичные медиаторы анафwzактических реакций. Они определяют ход событий в первые полчаса после повторного поступления антигена, т.е. раннюю фазу анафилактической реакции. 3 стадия- патофизиологическая Иммунные и патохимические механизмы анафилактических реакций в конечном итоге приводят к развитию функциональных изменений, которые составляют сущность патофизиологической стадии анафилактического шока 3.в основе патогенеза анафилактического шока лежит так называемая гиперчувствительность иммунной системы, развивающаяся по немедленному типу (в период от 30 секунд до 60-90 минут).Причем это генерализованная (то есть общая) реакция со стороны всего организма, связанная с выделением большого количества реагинов – иммуноглобулинов типа Е на фоне образования комплекса аллерген-антитело. Реагины стимулируют быстрый выброс в кровь воспалительных медиаторов (веществ, провоцирующих острое воспаление) – особенно гистамина, лейкотриенов, брадикинина и факторов хемотаксиса. Эти вещества влияют на стенки сосудов, состав крови, реакции нервной системы, сердца, пищеварения и кожи. В следствие чего возникает гипоксия. Из-за острой гипоксии страдает работа пищеварения, кожи, органов малого таза, синтез гормонов и функции головного мозга. Без оказания немедленной помощи прогрессирующее течение анафилактического шока может закончиться летальным исходом ОЦЕНКА – 4 При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*109/л. Количество лейкоцитов - 40*109/л; Б - 0, - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, а? хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1) системное 2)злокачественные иммунопролиферативные болезни 3) острая 4) о нарушении функций красного костного мозга( его подавлении) , сниженным содержанием в крови тромбоцитов и эритроцитов 5) системное заболевание, относящееся к злокачественно иммунопролиферативным заболевания, находящийся в острой стадии ОЦЕНКА – 4 В результате автомобильной аварии у пострадавшего имеется перелом 3-7 ребер слева. 1. Какие клинические признаки появятся со стороны внешнего дыхания? 2. Каков их механизм? 3. Возникнет ли дыхательная недостаточность и какого типа? 1) частое поверхностное дыхание при дыхании участок грудной клетки движется парадоксально 2)маятникообразного движения воздуха из лёгкого на здоровой стороне в противоположное скомпрометированное лёгкое и обратно 3) есть шанс возникновения, рестриктивная ОЦЕНКА – 4 У пациентки 50-ти лет, страдающей бронхиальной астмой, появились боли в эпигастральной области и диспепсические расстройства. При сборе анамнеза установлено, что больная длительное время принимала глюкокортикоиды. Кислотность желудочного сока повышена. Какую форму патологии можно заподозрить у данной больной? Какой механизм обусловил повышение секреции в желудке в данном случае? 1)язвенную болезнь 2) снижение синтеза простогландинов ОЦЕНКА – 4 Пациент Л., 40 лет. При осмотре: лицо одутловатое, веки набухшие, кожа бледная, за последние 2 недели масса тела увеличилась на 6 кг. При исследовании выявлены артериальная гипертензия и расширение границ сердца. Анализ мочи: значительная протеинурия. Анализ крови: гипопротеинемия, альбумино-глобулиновый коэффициент снижен, незначительная гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента. 3. К каким осложнениям это может привести? 1)гломерулярное поражение почек. Потеря белка с мочой-- снижение синтеза альбумина в печени-гипоальбумения-- снижение онкотического давления плазмы -- перемещение жидкости в интерстициальное пространство 2)Повышение фильтрации белка из плазмы через клубочковый фильтр 3) отеку мозга, сетчатки. ТЭЛА, тромбозы ОЦЕНКА – 5 В клинику госпитализирована пациентка 43-х лет с жалобами на мышечную слабость, постоянное чувство жажды, частое мочеотделение, временами судороги верхних и нижних конечностей. АД 160/100 мм рт.ст., которое не снижается в ответ на введение антигипертензивных препаратов. Результаты исследования: глюкоза крови - 6,4 ммоль/л, натрий - 162 ммоль/л, гипокалиемия. Диурез - 650 мл в сутки. 1. Какую патологию можно предположить у больной? 2. Объясните механизм наблюдаемых явлений. 1) Первичный гиперальдостеронизм ( синдром Кона) 2) Увеличение синтеза минералокортикостероидов -- гипернатриемия-- гипокалиемия-гипохлорэмия-- метаболический алколоз ОЦЕНКА – 4 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1.Сердечная недостаточность по правожелудочному типу 2.Измеение минутного обЪема сердца 3.Патогенез развития отечного синдрома при ХСН. В основе формирования отечного синдрома при СН лежит снижение сократительной способности миокарда с уменьшением сердечного выброса и увеличением конечно-диастолического объема и давления. При этом повышается давление в левом предсердии и легочных венах с последующим развитием явлений венозного застоя в малом круге кровообращения, отека легких 4.Лекарственная терапия чаще всего включает применение кардиотонических средств (обычно сердечных гликозидов), мочегонных средств, а также периферических вазодилататоров или ингибиторов ангиотензинпревращающего фермента (АПФ). По показаниям назначают также противоаритмические препараты калия. ОЦЕНКА – 5 Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. При каких заболеваниях у человека могут наблюдаться аналогичные изменения характера дыхания? 1.Двусторонней ваготомии 2.Влияние раздражения центрального конца блуждающего нерва на дыхание, влияние раздражения шейного симпатического ствола на дыхание 3.Применяемая для лечения язвы желудка и двенадцатиперстной кишки, а также рефлюксэзофагита и других заболеваний пищевода и заключающаяся в пересечении блуждающего нерва или его отдельных ветвей, стимулирующих секрецию соляной кислоты в желудке. ОЦЕНКА – 4 У пациентки, страдающей желчнокаменной болезнью, кожные покровы и слизистые имеют желтушную окраску. В крови повышен уровень общего билирубина. 1. Какой печеночный синдром наблюдается в данном случае? 2. Поясните его патогенез. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в этом случае в крови и моче? 1.Механическая желтуха 2.Происходит закупорка протоков и это приводит к гипертензии желчи 3.Отсутствует уробилин, много желчных пигментов;биохимический анализ крови – повышение уровня билирубина за счёт прямой фракции, повышение ЩФ, ГГТП, холестерина; при длительной желтухе повышение трансаминаз и диспротеинемия, появление патологического липопротеида Х, снижение протромбина, диспртеинемия. ОЦЕНКА – 5 В клинику обратился мужчина 28-ми с жалобами на ноющую боль в поясничной области слева, повышение температуры тела до 37,2 °С на протяжении месяца. В анамнезе хронический тонзиллит. Объективно: АД - 170/110 мм рт.ст., пульс - 90 в минуту, симптом Пастернацкого слева слабо положительный. В анализе крови - азотемия. В моче - белок, эритроциты. Диурез - 700 мл. 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1.Гломерулонефрит 2.Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности. ОЦЕНКА – 4 Больная 35 лет жалуется на бессонницу, быструю утомляемость, раздражительность, бес беспричинное беспокойство, рассеянность, плаксивость, повышенную потливость, плохую переносимость тепла. Больная суетлива, делает много быстрых ненужных движений, многословна, резко выражено пучеглазие. Кожа теплая, влажная, тонкая. Подкожно- жировой слой развит слабо, артериальное давление 130/50 мм рт.ст., пульс - 108 в мин. 1. Какую патологию можно заподозрить у больной и какие дополнительные исследования это подтвердят? 2. Объясните патогенез этой патологии. 1.Увеличеная щитовидная железа, Базедовая болезнь Дополнительные исследования: биопсию железы,общий анализ крови, биохимический анализ крови, гормональные пробы - ТТГ, свТ4, свТ3, УЗИ щитовидной железы, иммунологические исследования - Ат к рецептору ТТГ, радиоизотопное сканирование - сцинтиграфия щитовидной железы. 2.Патогинез- в результате нарушения иммунологической толерантности аутореактивные лимфоциты ( CD4+ , CD8 + Т-лимфоциты инфильтрируют паренхиму ЩЖ, где распознают ряд антигенов, которые презентируются дендритными клетками, макрофагами, В- лимфоцитами, HLA-DR фолликулярными клетками. Стимуляция В- лимфоцитов>AТ крецептору ТТГ ( LATS/ long-acting thyroid stimulator, IgG) -> активное состояние р ТТГ-> стимуляция захвата йода, синтеза тиреоидных гормонов -> тиреотоксикоз ОЦЕНКА – 4 Больной жалуется на голодные, вечерние и ночные боли в пилородуоденальной зоне, изжогу, отрыжку. Аппетит сохранен и даже повышен. Боли с юношеских лет, обострения наступают в осеннее время года, много курит, питается нерегулярно, кислотность и секреция натощак и после стимуляции повышена. 1. Какое заболевание развилось у больного? 2. Какие факторы могли стать причиной возникновения болезни? 3. Объясните механизм развития? 1)язвенная болезнь привратника желудка или луковицы 12-типерстной кишки . 2) нерегулярное питание, стресс, курение натощак, наследственная предрасположенность 3) нарушение баланса между фактора агрессивности желудочного сока и факторов защиты 12-ти перстной кишки в сторону преобладания факторов агрессии. ОЦЕНКА – 4 В результате автомобильной аварии у пострадавшего имеется перелом 3-7 ребер слева. 1. Какие клинические признаки появятся со стороны внешнего дыхания? 2. Каков их механизм? 3. Возникнет ли дыхательная недостаточность и какого типа? 1) частое поверхностное дыхание при дыхании участок грудной клетки движется парадоксальн 2)маятникообразного движения воздуха из лёгкого на здоровой стороне в противоположное скомпрометированное лёгкое и обратно 3) есть шанс возникновения, рестриктивная ОЦЕНКА - 4 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1)Недостаточность правожелудочкового типа 2)Повышение венозного давления 3) снижением функциональности миокарда правого желудочка, нарушениями в большом круге кровообращения 4) уменьшение обьема крови в большом круге кровообращения( введение мочегонных) усиление сократительной способности миокарда ( применяются сердечные гликозиды) ОЦЕНКА – 5 У пациента диагностирован ДВС-синдром. 1. Какое грозное осложнение со стороны надпочечников может развиться? 2. Каковы принципы патогенетической коррекции этого состояния. один из основных органов, которые поражает синдром диссеминированного внутрисосудистого свёртывания. Орган увеличивается в размерах, его ткань пропитана кровью, а граница между корковым и мозговым слоем неразличима. Отмечаются кровоизлияния в капсулу и окружающую жировую ткань. В просвете сосудов нередкой находкой является обнаружение фибриновых микротромбов, но их стенка в большинстве случаев интактна (не повреждается). Длительное нарушение микроциркуляции ведёт к некробиотическим изменениям в мозговом и корковом веществе надпочечников. Отмечаются множественные кровоизлияния, от точечных до массивных, в толщу органа, нередко развивается синдром Уотерхауса – Фридериксена (острая надпочечниковая недостаточность ввиду двустороннего кровоизлияния); ОЦЕНКА – 4 Пациентке с диффузным токсическим зобом по показаниям была назначена предельносубтотальная резекция щитовидной железы. После оперативного вмешательства у больной возникли фибриллярные подергивания мышц, приступы клонических судорог. 1. Что наиболее вероятно обусловило развитие симптоматики в данном случае? 2. Объясните механизм наблюдаемых симптомов. 1.Наиболее вероятное- это повышение содержания кальция в крови 2.ТГ увеличивает уровень кальция в сыворотке, повышая его абсорбцию в почках и кишечнике, быстро мобилизует кальций и фосфат из костной ткани (костная резорбция), увеличивает дистальную периферическую реабсорбцию кальция и стимулирует преобразование витамина Д в его наиболее активную форму, кальцитриол (что увеличивает всасывание в кишечнике поступающего с пищей кальция). ОЦЕНКА – 4 При механической желтухе отмечается снижение свертываемости крови. 1. За счет нарушения синтеза какого вещества это происходит? 2. Какие нарушения при этом произойдут и каков их механизм? Желчь не поступает в кишечник, нет эмульгирования жиров, не поступает жирорастворимые витамины, витамин К –жирораст витамин, зависимый фактор свертывания, поэтому снижается свертывание кровь. ОЦЕНКА – 4 У юноши 15-ти лет после вакцинации против дифтерии через 2 недели появились отёки на лице. При обследовании обнаружено: креатинин крови 1,12 ммоль/л. В моче значительное количество белка, много лейкоцитов и эритроцитов. 1. Какое поражение почек отмечается у юноши? 2. Каков механизм возникающих изменений? 3. Как называются имеющиеся изменения состава мочи? 1.гломерулонефрит 2.Почечные отеки- отеки, развивающиеся за счет нарушения проницаемости капилляров и повышенной продукции альдостерона корой надпочечников. Кроме того, важное значение в возникновении отеков имеет понижение онкотического давления белков плазмы крови (за счет их усиленного выведения с мочой) и повышение внутрикапиллярного давления, которое способствует усиленной фильтрации жидкости в ткани и понижает ее обратную реабсорбцию. 3. Протеинурия ОЦЕНКА – 5 В результате эмоционального напряжения у человека зарегистрировано 126 сердечных сокращений в минуту. 1. Как оценить такую частоту сердечной деятельности? 2. Каков механизм возникших изменений? 3. Какие изменения возникнут на ЭКГ? 1)Данную частоту сердечных сокращений мы можем оценить как синусовая тахикардия. Синусовая тахикардия- это увеличение в покое частоты генерации импульсов возбуждения в СА-узле выше нормы (более 90 импульсов в мин) с одинаковыми интервалами между ними 2) ускорение спонтанной диастолической деполяризации мембраны клеток СА-узла 3)Для синусовой тахикардии характерно: -увеличение ЧСС больше 100 в мин -сохранение правильного синусового ритма; -положительный зубец P в отведениях I, II, aVF, V4-V6; -при выраженной СТ: наблюдается укорочение интервала P-Q(R)(но не меньше 0.12 с) и продолжительность интервала Q-T, увеличение амплитуды P в отведениях I, II, aVF, увеличение или снижение амплитуды зубца T косовосходящая депрессия сегмента RS-T (но не более 1,0 мм ниже изолинии ОЦЕНКА – 5 У больной хроническим гломерулонефритом отмечается повышение уровня АД до 180/120 мм рт. ст., тахикардия, боли в области сердца, отеки на нижних конечностях. Днагностирована гипертоническая болезнь. 1. Какой механизм является ведущим в развитии данной формы гипертензивного состояния? 2. Как можно объяснить механизм возникших при этом симптомов? 3. Каковы принципы фармакоррекции данного состояния? 1)в клетках юкстагломерулярного аппарата, в области приводящих артерий почек, где имеются гранулярные клетки, вырабатывается вещество, названное ренином и выделяющееся непосредственно в просвет сосуда. сам ренин не вызывает повышения АД, а реализует свое прессорное действие через белки крови. Реакция протекает по следующему механизму: ренин реагирует с альфа глобулином крови (гипертензиногеном) и образуется ангиотензин I; ангиотензин I взаимодействует с превращающим фактором плазмы, что приводит к образованию ангиотензина II, обладающего прессорным действием на сосудистую стенку. 2) ишемия почек - выброс ренина- спазм сосудов 3)основное внимание уделено препаратам – ингибиторам ангиотензин-конвертирующего фермента и блокаторам кальциевых каналов. ОЦЕНКА – 5 Крысу, предварительно голодавшую 24 часа, иммобилизировали и поместили на 4 часа в холодильную камеру с температурой +4°С. Результаты анализа желудочного содержимого крысы через 24 часа: общая кислотность-90 т.е., свободная HCI - 60 т.е. На вскрытии обнаружено, что слизистая оболочка желудка гиперемирована, имеется несколько эрозий. 1. Какое состояние возникло у животного и каковы его причины? 2. Объясните механизм наблюдаемых явлений. 1)У животного наблюдается повышение кислотности желудочного содержимого(гиперхлоргидрия), то есть дисбаланс между защитными и повреждающими факторами . Гиперсекреция и гиперацидитас вызывают задержку пищевых масс в желудке (спазм привратника), что приводит к брожению, затем отрыжке, изжоге, рвоте. Выпадают стимулы для перестальтики – возникают запоры. 2)вследствие этого возникли повреждения и эрозии слизистой оболочки желудка ОЦЕНКА – 4 Больная 58-ми лет находилась на лечении в краевой больнице с диагнозом: рак Фатерова сосочка, желтуха, желудочно-кишечное кровотечение. Вопросы: 1) Поясните, что послужило причиной развития данной желтухи. 2) Назовите, какие желчные пигменты можно обнаружить в крови и моче при данной желтухе. 3) Как изменяется содержание желчных кислот в крови и в кишечнике? 1)Механическая желтуха при раке Чаще всего синдром проявляется при метастазах в печень, поскольку именно она отвечает за очистку организма — сюда попадают раковые клетки из венозной крови, что повышает риск появления вторичных узлов 2)прямого билирубина (более 20 мкмоль/л);щелочной фосфатазы;аминотрансферазы (повышаются незначительно);холестерина. 3) Содержание повышается ОЦЕНКА – 5 Больная жалуется на головные доли, резкую слабость, одышку, тошноты, иногда с рвотой, частые носовые кровотечения. Несколько лет назад перенесла острый гломерулонефрит. Объективно: кожа сухая, бледная, отёков нет, АД повышено, в крови небольшая нормохромная анемия, остаточный азот - 3,1 г/л, креатинин - 0,044 г/л. Суточный диурез 2500 мл, плотность мочи - 1010, присутствует белок, лейкоциты, эритроциты, цилиндры. 1. Дайте оценку состояния АД у больной и объясните механизм этого явления. 2. Каков механизм возникшей анемии? 3. Оцените характер изменения биохимического состава крови и качественного состава мочи. 4. Какой вид нарушения функционального состояния почек развился у больной вследствие заболевания? 1) АД повышенно .Ишемия почки приводит к образованию в юкста-гломерулярном аппарате ренина, вследствие действия которого ангиотензин-1 превращается в ангиотензин-2, что приводит повышению сосудистого тонуса и повышению АД (гипертензии 2)недостаточная продукция эритропоэтина, появление в плазме больных ингибитора эритропоэтина; наличие в крови фактора, гемолизирующего эритроциты; дополнительно угнетение костного мозга азотсодержащими веществами; гематурия; проявления геморрагического диатеза; дефицит железа; потеря трансферрина с мочой при протеинурии; дефицит цианкобаламина 3)Цилиндрурия ,гематурия, лейкоцитурия, протеинурия 4)Нефротический синдром возникший вследствие перенесенного острого гломерулонефрита ОЦЕНКА – 5 В клинику детских болезней поступил мальчик 3 лет. При осмотре: ребенок намного ниже возрастной нормы роста; с короткой шеей, руками и ногами; большим животом; голова крупная, лицо одутловатое, бледное, маскообразное. АД - 80/50 мм. рт.ст., пульс - 45 в минуту. Щитовидная железа при пальпации не увеличена. В крови снижено содержание Т3 и Т4. 1. Какая форма патологии развилась у ребенка? Ответ обоснуйте данными из задачи? 2. В чем причина ее возникновения и каковы механизмы развития? 1)У мальчика гипофункция щитовидной железы (гипотиреоз).Об этом свидетельствуют данные осмотра ( маленький рост , короткие шея и конечности ,одутловатое лицо ,гипотензивный синдром , брадикардия) , а также данные лабораторного исследования- в крови снижена концентрация т3 и т4 2)Возможны наследственные дефекты биосинтеза тиреоидных гормонов, тиротропного гормона и/или тиротропин-рилизинг-фактора гипоталамуса, пороки развития, Патогенез гипотиреоза связан с недостатком в организме тиреоидных гормонов, что приводит к снижению основного обмена, накоплению гликогена, снижению интенсивности липолиза и синтеза белков, а также к общему снижению уровня биоэнергетики организма. ОЦЕНКА – 5 Во время осмотра больной 25-ти лет было обнаружено: рост средний, лицо лунообразное, кожа на нем с багровым оттенком, избыточное отложение жира на животе и бедрах, кости тонкие. Отмечаются красные полосы растяжения на коже живота и плеч. Артериальное давление 160/90 мм рт. ст., сахар крови 7,0 ммоль/л. Рентгенологически: турецкое седло расширено. Был поставлен диагноз болезнь Иценко Кушинга. 1. Назовите, нарушение функции какой железы можно заподозрить у пациента? 2. Перечислите гормоны, синтезируемые поражённой железой. 3. Объясните механизм развития описанных симптомов 1)Мы можем заметить нарушение функции надпочечников (гиперкортицизм) 2)В клубочковой зоне образуются гормоны, называемые минералокортикоидами. К ним относятся:Альдостерон ,Кортикостерон ,Дезоксикортикостерон В пучковой зоне образуются глюкокортикоиды, к которым относятся: Кортизол Кортизон В сетчатой зоне производятся половые гормоны Клетки мозгового вещества вырабатывают катехоламина- адреналин и норадреналин 3)Артериальная гипертензия. Выявляется у пациентов с гиперкортизолизмом. Причины: сосудистые и другие эффекты кортизола (включая задержку натрия), увеличение выработки альдостерона в клубочковой зоне коры надпочечника и его уровня в крови Мышечная слабость, гиподинамия. Причины: гипокалиемия, уменьшение внутриклеточного [К+] и увеличение внутриклеточного [Na+], снижение содержания глюкозы в мышечных волокнах (обусловлено контринсулярным эффектом избытка кортизола), дистрофические изменения скелетных мышц. Гипергликемия и нередко – сахарный диабет. . Причина: контринсулярные эффекты избытка кортизола. ОЦЕНКА – 5 У женщины 45-ти лет после травмы в результате автокатастрофы возник паралич верхней и нижней конечности слева, потеря болевой и температурной чувствительности справа, частичное снижение тактильной чувствительности с двух сторон. 1. Для поражения какого отдела нервной системы указанные изменения являются наиболее характерными? 2. Объясните механизм наблюдаемых явлений 1) Данные поражения наиболее характерны для центрального отдела ЦНС 2)Параплегия – отсутствие произвольных движений в двух конечностях. Наблюдается при поражении на уровне грудного или поясничного отдела спинного мозга. Сразу после повреждения спинного мозга возникает неврологический синдром, получивший название «спинальный шок». Для этого состояния характерно снижение тонуса и полное отсутствие произвольных и рефлекторных движений мышц, иннервируемых сегментами спинного мозга ниже места повреждения . Наблюдается необратимая потеря всех видов чувствительности тех участков тела, чувствительность которых обеспечивалась нервами, входящими в спинной мозг ниже уровня перерезки и обратимая потеря регуляции вегетативных функций крестцовых сегментов. ОЦЕНКА – 5 Утром после сна длительно болеющий человек быстро встал с постели и почувствовал слабость, головокружение, нарушение равновесия. Через 2 - 3 минуты эти явления исчезли, хотя некоторое время у него были учащенными дыхание и сердечная деятельность. 1. Как называется это явление? 2. Каков механизм возникших при этом нарушений? 3. Каков принцип патогенетической коррекции данного состояния? 1)ортостатической гипотензии 2)нейрогенный 3)?? ОЦЕНКА – 4 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ, ЧСС - 78/мин, АД - 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Перегрузка сердца объёмом 3. Обусловлены сердечной недостаточностью 4. Улучшить трофику трикуспидального клапана ОЦЕНКА – 4 В эксперименте на белой крысе была воспроизведена модель электротравмы. 1. Как при этом измениться дыхание? 2. Каков механизм таких явлений? 1)остановка дыхания 2) поражение дыхательного центра-- спазм вертебральных артерий-- спазм дыхательной мускулатуры -- нарушение прохожимости дыхательных путей из-за ларингоспазма ОЦЕНКА – 4 Больную доставили в хирургическую клинику с приступом острого калькулезного холецистита. При поступлении у нее отмечаются явления раздражения брюшины, которые постепенно нарастают. Выражена желтушность кожных покровов. Общий билирубин крови составляет 80 ммоль/л. В моче стеркобилина нет. Кал обесцвеченный. 1. Какой вид желтухи развился у больной? 2. Укажите за счет какой фракции билирубин крови повышен? Ответ обоснуйте. 3. Объясните механизм указанных нарушений. 1) Механическая 2) прямой . непрямой билирубин преобразованный в прямой не может попасть вместе с желчью в просвет кишечника из-за сдавливания выводных проток поэтому через сосуды печени он попадает в кровь 3)Пусковым моментом развития механической желтухи является застой желчи, связанный с отсутствием, недоразвитием желчных ходов, их сужением, обтурацией изнутри или сдавливанием извне ОЦЕНКА – 4 У больного 20-ти лет через три недели после перенесенной стрептококковой ангины развился острый диффузный гломерулонефрит, вследствие которого нормализация функции почек произошла только после проведения десенсибилизирующей терапии. 1. Каков механизм возникновения и развития такой патологии? 2. Почему этот гломерулонефрит возник через три недели после перенесенной ангины? 3. Какие функции почек и как нарушаются при этой форме патологии? 1)Патогенез острого гломерулонефрита заключается в том, что при развитии стрептококковой инфекции и попадании экзогенного антигена в организм, антителообразующие клетки в увеличенном количестве начинают продуцировать антитела для связывания с антигеном и формирования иммунного комплекса. Часть этих комплексов реутилизируется непосредственно клетками гранулоцитарного ряда в периферическом русле, оставшаяся часть попадает в ткань клубочка и откладывается там. Далее наблюдается активация системы комплемента, что в свою очередь привлекает в зону клубочка нейтрофилы. Нейтрофилы при фагоцитозе иммунных комплексов в зоне базальной мембраны выбрасывают лизосомальные ферменты, тем самым, повреждая эти участки мембраны. Помимо нейтрофилов в гломерулярную зону приходит большое количество моноцитов. Моноциты появляются в ткани раньше других клеток, образуют моноцитаный инфильтрат, который участвует в продукции ИЛ-1бета, последний запускает пролиферацию мезангиальных клеток, вследствие чего развивается состояние патологической пролиферации гломерулярных клеток. В дальнейшем большое внимание уделяется механизму апоптоза. На высоте пролиферации гломерулярных клеток, а также нейтрофилов, моноцитов и пришедших Т-лимфоцитов активный апоптоз быстро восстанавливает и очищает структуру клубочка. 2)инкубационный период 3) снижается фильтрационная и реабсорбционные функции почек ОЦЕНКА – 4 У больного обнаружено равномерное увеличение щитовидной железы, резвившееся через 2 года после увольнение со службы на атомной подводной лодке. Основной обмен, температура тела, пульс, частота дыхания - снижены. Пациент сонлив, речь медленная, невнятная. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1)гипофункция. температура тела пульс частота дыхания снижены 2)недостаток йода в организме-- уменьшение синтеза тиреоидных гормонов-- компенсаторное увеличение синтеза тиреотропина-- гиперплазия ткани щитовидной железы—зоб 3)из-за недостатка выработки тиреотропных гормонов наблюдается угнетение в головном мозге центров дыхания и теплорегулирования, снижение тонуса симпатических нервов ОЦЕНКА – 4 Больной 52-х лет поступил в клинику с жалобами на головные боли. При объективном осмотре: больной повышенного питания. Кода и видимые слизистые гиперемированы, склеры инъецированы. АД - 150/100 мм рт.ст. Спленомегалия. В анализе крови: Эр. - 10,2*10 12/л, Hb 177 г/л, ЦП - 0,51. Ретикулоц. - 10%, Тромбоц. - 800*10°/л. Количество лейкоцитов - 20*10°/л; Б - 2, Э - 3, Мц - 3, Ю - 4, Пя - 6, Ся - 66, Л - 10, М - 6. СОЭ – 1 мм/час. Большое количество полихроматофилов, нормоцитов, единичные эритробласты. Выраженный анизоцитоз, пойкилоцитоз, гипохромия. 1. Какие патологические изменения состава периферической крови имеют место в данном анализе? 2. Какие качественные и количественные изменения наблюдаются со стороны красной крови и о чем они свидетельствуют? 3. О какой патологии свидетельствуют описанные изменения? 4. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. 1. эритроцитоз, повышен гемоглобин, гипохромия, тромбоцитоз, лейкоцитоз, увеличены базофилы, не должны присутствовать Мц, Ю. Лимфоцитопения. 2. наблюдается эритроцитоз и повышен гемоглобин. Это свидетельствует о том, что затронут эритробластический росток костного мозга. 3. это свидетельствует о том, что у больного полицитемия. 4. эритроцитоз, повышен гемоглобин, гипохломия, тромбоцитоз, лейкоцитоз, ретикулоциты - норма, увеличены базовилы, эозинофилы-норма, не должны присутствовать Мц, Ю. Лимфоцитопения. моноциты -норма, соэ – норма ОЦЕНКА – 4 При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритропения, снижен гемоглобин, тромбоцитопения, лейкоцитоз, Ся понижены, лимфоцитоз. Системные изменения. 2. Хроническя форма. хронический лимфолейкоз 3. Обострение хронического лимфолейкоза . Лимфоцитарная форма. 4. Анемия вследствие нарушения красного ростка кроветворения . Анемия и тромбоцитопения характеризуется пониженным содержанием эритроцитов 5. В данном случае - хронический лимфолейкоз, так как наблюдается гиперлейкоцитоз, лимфоцитоз. В мазке обнаружены тени Боткина-Гумпрехта. Эритропения, тромбоцитопения. ОЦЕНКА – 4 У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? ответ: 1. Гидродинамический отек легких. (гипертоническая болезнь) 2. на фоне повышенного давления в микрососудах не происходит резорбция интерстициальной жидкости в сосудистое русло и развивается отек тканей. Это происходит при повышении ОЦК и АД. 3. объясняется тем , что происходит резкое нарушение газообмена в легких, развивается гипоксия, легкие отекают из-за резкого повышения давления в кровеносных сосудах, недостаточного количества белка или невозможности удерживать воду в жидкой части крови, которая не содержит клеток. 4. Кардиотонические средства, диуретики, ганглиоблокаторы, глюкокортикостероиды, опиаты и опиоиды, пеногасители, оксигенотерапия ОЦЕНКА – 4 Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. При каких заболеваниях у человека могут наблюдаться аналогичные изменения характера дыхания? Ответ: 1. Дыхание будет глубокое и редкое. Вагусная отдышка. 2. Углубление дыхания после перерезки блуждающих нервов происходит благодаря тому, что прерываются афферентные волокна, вызывающие торможение дыхательного центра. исчезает рефлекс Геринга-Брейера. Выключается рецепторы растяжения легких. У человека это состояние называется дыхание Куссмауля 3. Диабетическая кома, эмфизема, бронхит ОЦЕНКА – 4 Больной жалуется на боли в эпигастральной области, диспепсические расстройства (изжогу, иногда рвоту). При титровании желудочного сока получены данные: общая кислотность - 85 титрационных единиц (ТЕ), -50 TЕ, связанная HCl - 30 ТЕ, кислые фосфаты и свободная HCl органические кислоты - 5 ТЕ. 1. Оцените состояние кислотообразующей функции желудка у больного? 2. Какие заболевания будут сопровождаться таким изменением кислотности желудочного сока? 3. Объясните механизм наблюдаемых диспепсических расстройств? 1. Гиперацидное состояние кислотообразующей функции 2. при дуодените, язве двенадцатиперстной кишки, при гастритах, при повышенной возбудимости парасимпатической нервной системы, при частом употреблении сильных стимуляторов желудочной секреции (острая пища, мясо, алкоголь), при частом курении, гастроэзофагеальная рефлюксная болезнь, хеликобактерный гастрит, язвенная болезнь желудка 3. повышена кислотность желудочного сока. ОЦЕНКА – 3 Пациент 49-ти лет доставлен в клинику в состоянии алкогольного опьянения с жалобами на диспепсические расстройства, мелену. Объективно: спленомегалия, асцит, расширение поверхностных вен передней брюшной стенки. 1. Для какого синдрома характерны данные симптомы? 2. Объясните механизм возникших проявлений. 1. Портальная гипертензия 2. наличие препятствия для оттока портальной крови, увеличение объема портального кровотока, повышенное сопротивление ветвей воротной и печеночных вен, отток портальной крови через систему коллатералей (потртокавальных анастомозов) в центральные вены. механизм связан с повышением гидромеханического сопротивления. Механизмы: механическое препятствие оттоку крови, увеличение объёмного кровотока в сосудах портальной системы, увеличение резистентности сосудов в воротной и печеночных вен, наличие коллатералей между сосудами системы воротной вены и системный кровотоком. ОЦЕНКА – 4 У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Олигурия 2. Падение артериального давления 3. Олигурия свидетельствует о снижении скорости клубочковой фильтрации, т.е. происходит нарушение выделения продуктов азотистого обмена, что приводит к их накоплению в организме ОЦЕНКА – 4 У больного обнаружено равномерное увеличение щитовидной железы, резвившееся через 2 года после увольнение со службы на атомной подводной лодке. Основной обмен, температура тела, пульс, частота дыхания - снижены. Пациент сонлив, речь медленная, невнятная. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? ответ: 1. Гипотиреоз 2. снижение обменных процессов, потребления кислорода, интенсивности окислительного фосфорилирования и синтеза аденозинтрифосфата в каждой системе организма с поэтапным развитием целого ряда нарушений. 3. снижение основного обмена - уменьшение потребления кислорода тканями - замедление утиоизации энергетических субстратов - торможение работы клеточных ферментов - мукоидное набухание соединительнотканных структур за счет пониженного основного обмена - понижение температуры тела. нарушенны1й углеводный обмен - нарушено окисление - мышечная слабость ОЦЕНКА – 4 Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. ответ: 1. Гипопаратиреоз 2. В основе патогенеза гипопаратиреоза лежит дефицит паратгормона или паратирина. Абсолютная недостаточность развивается вследствие удаления паращитовидных желез во время струмэктомии, аутоиммунного поражения, врожденной атрофии, относительная - обусловлена продукцией биологически неактивного паратирина или резистентностью тканей к его действию. Мало кальция - гипокальциемия - повышается проницаемость клеточных мембран - судорги ОЦЕНКА – 4 У пациента после черепно-мозговой травмы нарушена координация, плавность, сила, скорость и направленность движения. 1. Какое нарушение двигательной функции имеет место в данном случае? 2. Поясните его патогенез. ответ: 1. атаксия (мозжечковая) 2. вследствие поражения червя мозжечка, его полушарий и ножек ОЦЕНКА – 4 У больной наблюдается воспаление в области левой голени вследствие укуса собакой, который сопровождается болью, жаром, покраснением и припухлостью. 1. Объясните механизм возникающих признаков воспаления. 2. Дайте им латинское название. Ответ: Боль(dolor) вследсвие сдавления нервов и выброса различных БАВ которые также раздражают нервы. Жар(Color) выброс БАВ, венозная и артериальная гиперимия, активная миграция клеток к месту воспаления. Покраснение( rubor) артериальная гиперимия , вследвие увеличения просвета сосудов и их проницаемости Отек(tumor) экссудация , изменение онк давления, изменение проницаемотси сосудов, ОЦЕНКА – 4 У животного, находящегося в состоянии полного голодания, рефлексы отсутствуют, животное резко заторможено. Дыхательный коэффициент равен 0,8. Происходит усиленный распад жизненно важных белков. В моче содержится азот и фосфор. 1. Какой период голодания описан? 2. Сколько он длится? 3. Каковы механизмы описанных изменений? Ответ: Терминальный период Длительность 1-3 дня В этот период происходит резкое усиление процесса распада белка, снижение теплопродукции, угнетение нервной и эндокринной систем и заканчивается гибелью организма . ОЦЕНКА – 4 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП- 1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты - 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритроцитопения, снижен НВ, тромбоцитопения, лекоцитопения, снижены Ся, лимфоцитоз, лимфобласты повышены, СОЭ повышена, 2. Острый 3. Острый лимфобластный лейкоз 4. Свидетельствует о нарушении красного кровяного ростка 5. острый лимфобластный лейкоз, т.к. в крови присутствуют бластные формы, наблюдается эритропения, снижение НВ, тромбоцитопения, лейкоцитопения, увеличение лимфобластов, увеличение СОЭ. ОЦЕНКА – 4 Утром после сна длительно болеющий человек быстро встал с постели и почувствовал слабость, головокружение, нарушение равновесия. Через 2 - 3 минуты эти явления исчезли, хотя некоторое время у него были учащенными дыхание и сердечная деятельность. 1. Как называется это явление? 2. Каков механизм возникших при этом нарушений? 3. Каков принцип патогенетической коррекции данного состояния? ответ: 1. Ортостатический коллапс 2. Механизм ортостатического коллапса связан с уменьшением венозного возврата крови к сердцу, что ограничивает кровоснабжение головного мозга при переходе в вертикальное положение. 3. Лечение направлено на прекращение действия экстремального фактора или снижение степени его повреждающего влияния: останавливают кровотечение, вводят антитоксины, антидоты, антимикробные ЛС. ОЦЕНКА – 3 Больной жалуется на боли в эпигастральной области, диспепсические расстройства (изжогу, иногда рвоту). При титровании желудочного сока получены данные: общая кислотность - 85 титрационных единиц (ТЕ), -50 TЕ, связанная HCl - 30 ТЕ, кислые фосфаты и свободная HCl - органические кислоты - 5 ТЕ. 1. Оцените состояние кислотообразующей функции желудка у больного? 2. Какие заболевания будут сопровождаться таким изменением кислотности желудочного сока? 3. Объясните механизм наблюдаемых диспепсических расстройств? ответ: 1. Гиперацидное 2. Хеликобактерный гастрит, язвенная болезнь желудка, гастроэзофагеальная рефлюксная болезнь 3. Повышение кислотности желудочного сока ОЦЕНКА – 3 К стоматологу обратилась пациентка, у которой наблюдается желтушность кожных покровов и видимых слизистых. Женщина отрицает наличие у нее вирусных гепатитов, так как недавно проходила обследование в диагностическом центре методом ПЦР (полимеразной цепной реакции). После экстракции зуба наблюдалось длительное кровотечение. Вопросы: 1) Какие Вы знаете виды желтух? 2) Почему при заболеваниях печени и желчевыводящих путей наблюдается нарушение свертывания крови? 3) Почему может развиваться недостаточность витамина К при заболеваниях печени и желчевыводящих путей? ответ: 1. Надпеченочная (гемолитическая) желтуха, печеночная (паренхиматозная) желтуха, подпеченочная (механическая) желтуха. 2. Нарушение функции тромбоцитов, повышение ингибирования тромбоцитов аксидом азота, низкий уровеньб факторов свертываемости ( 2. 5, 7, 9, 10, 11), нарушение образования фибриногена, тромбоцитопенрия. 3. Из-за нарушения всасывания жиров (при билиарной обструкции или фистуле, недостаточности поджелудочной железы, целиакии и региональном энтерите), тяжелых заболеваний печени (при отсутствии нормально функционирующих тканей печени (например, при циррозе), витамин К не может быть преобразован в активную форму. ОЦЕНКА – 4 У пациентки 22-х лет, через 2 нед после перенесенной в тяжелой форме ангины появились боли в области поясницы, одышка, чувство сердцебиения, головня боль. Объективно: лицо одутловатое, голени и стопы пастозны, границы сердца расширены, АД - 140/95 мм. рт. ст., диурез резко снижен, в моче в большом количестве эритроциты, лейкоциты, зернистые цилиндры. В крови повышены титры антистрептолизина О. 1. Какая форма патологии развилась у больной? Ответ обоснуйте данными из задачи. 2. Назовите причину нарушения функции почек данной пациентки? 3. Каковы механизмы указанных симптомов? ответ: 1. Острый гломерулонефрит (нефритический синдром)- после перенесенной ангины, присутствуют отеки лица и пастозность голеней и стоп, что указывает на нефритический синдром, повышение АД, снижение диуреза и большое кол-во эритроцитов( признак гломерулонефрита), лейкоциты. 2. Стрептококковая инфекция. 3.После инфекционного воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы. ОЦЕНКА – 4 Больная 35 лет жалуется на бессонницу, быструю утомляемость, раздражительность, беспричинное беспокойство, рассеянность, плаксивость, повышенную потливость, плохую переносимость тепла. Больная суетлива, делает много быстрых ненужных движений, многословна, резко выражено пучеглазие. Кожа теплая, влажная, тонкая. Подкожно- жировой слой развит слабо, артериальное давление 130/50 мм рт. ст., пульс - 108 в мин. 1. Какую патологию можно заподозрить у больной и какие дополнительные исследования это подтвердят? 2. Объясните патогенез этой патологии. ответ: 1. Гипертиреоз. ОАК, биохимия крови, гормональное исследование крови, УЗИ, доплерография, биопсия. 2. Избыток тиреоидных гормонов резко повышает поглощение кислорода в тканях. Усиливаются окислительные процессы и, как следствие, возрастает потребность в энергетическом материале. ОЦЕНКА – 3 У пациентки 50-ти лет выявлена базофильная аденома гипофиза. У нее круглое багрово- красное лицо, гипертрихоз, отложения жира в верхней части туловища, на коже живота, плеч, бедер, «полосы растяжения», пигментация. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез этой стадии возникшего у больной заболевания. ответ: 1. Болезнь Иценко- Кушинга 2. Основу патогенеза болезни Иценко-Кушинга составляет нарушение гипоталамо-гипофизарнонадпочечниковых взаимоотношений. Снижение тормозящего влияния дофаминовых медиаторов на секрецию КРГ (кортикотропного рилизинг-гормона) приводит к гиперпродукции АКТГ (адренокортикотропного гормона). Повышенный синтез АКТГ вызывает каскад надпочечниковых и вненадпочечниковых эффектов. ОЦЕНКА – 3 Девочка 10-ти лет обратилась к врачу с жалобами на постоянное непроизвольное подергивание века правого глаза. 1. Какой вид патологии отмечается у ребенка? 2. Каковы возможные механизмы ее происхождения? ответ: 1. Миокимия 2. Обусловлено повышением возбудимости мотонейронов передних рогов спинного мозга. ОЦЕНКА – 3 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД - 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? Ответ: 1.Состояние гипоксии и сердечной недостаточности 2. Увеличение постнагрузки на ЛЖ 3. Цианоз , бледность - неспособность нормального газообмена. Быстрая утомляемость- сердечная недостаточность . АД-специфический для данной патологии увеличен систол и уменьшено диастол. В связи с частичным возвратом крови в ЛЖ . 4. Вылечить саму патологию клапана можно только хирургическим путем. Но необходимо следить за давление и принимать антигипертензивные препараты. Также в целях профилактики инф. эндокардита необходимо принимать антибиотики. ОЦЕНКА – 4 У испытуемого, находящегося в барокамере при снижении атмосферного давления, постепенно нарастает амплитуда дыхания до максимума (до выраженного гиперпноэ), а затем уменьшается вплоть до апноэ. После паузы вновь возникают слабые дыхательные движения, которые постепенно усиливаются до максимума, затем ослабевают и наступает новая пауза. 1. Как называется такой тип дыхания? 2. Каков его механизм? 3. При каких заболеваниях либо состояниях может встречаться такой тип дыхания? ответ: 1.Дыхание Чейна-Стокса 2. ДЦ функционирует до момента пока не наступит гипокапния. Затем во время паузы наступает гиперкапния и так по кругу. 3. Атеросклероз сосудов головного мозга, гидроцефалией, дети мл возраста, ночью итд ОЦЕНКА – 4 Крысу, предварительно голодавшую 24 часа, иммобилизировали и поместили на 4 часа в холодильную камеру с температурой +4°С. Результаты анализа желудочного содержимого крысы через 24 часа: общая кислотность-90 т.е., свободная HCl - 60 т.е. На вскрытии обнаружено, что слизистая оболочка желудка гиперемирована, имеется несколько эрозий. 1. Какое состояние возникло у животного и каковы его причины? 2. Объясните механизм наблюдаемых явлений. 1.Гиперхлоргидрия . Так как крыса голодала , то была усиленная выработка жел.сока . 2. Жел.сок вырабатывался в связи с тем , что усиленно работа парасимпатическая НС. Также был стимул от ГМ, так как присутствовала нехватка пит. веществ. Слизистая гиперимирована, так как повышенная кислотность привела к повреждению ее и воспалительной реации. Эрозии возникли когда слой слизистой перестал быть насыщенным должным количеством бикорбанатов и тогда соляная кислота стала повреждать непосредственно саму стенку желудка. ОЦЕНКА – 3 При механической желтухе отмечается снижение свертываемости крови. 1. За счет нарушения синтеза какого вещества это происходит? 2. Какие нарушения при этом произойдут и каков их механизм? ответ: 1. Желчь не поступает в ДПК. Нарушается всасывание витамина K . Который затем не сможет участвовать в свертывании крови Витамин К необходим для нормальной работы факторов свертывания. ОЦЕНКА – 3 При обследовании больного обнаружена выраженная протеинурия низкомолекулярных белков, гематурия с выщелоченными эритроцитами. 1. О каком нарушении и какой функции почек это свидетельствует? 2. При какой патологии встречаются такие изменения? 3. Каков их механизм? ответ: 1.Нарушена фильтрационная функция почек. 2.При паталогиях связанных с воспалением и поражение нефрона, часто капсулы БоуменаШумлянского. Гломерулонфрит, интерстициальный нефрит итд 3.Чаще всего воспаление связано с попадание АГ , на который вырабатываюся АТ , которые в свою очередь повреждают паренхиму почек. Также реже может быть непосредственное действие агента ( вируса итп) на клетку. ОЦЕНКА – 4 Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. ответ: 1.Гипопаратериоз 2. Все симптомы связаны с нехваткой кальция в организме ОЦЕНКА – 3 Больная жалуется на сильную головную боль, повышенную утомляемость, психическую лабильность, плохой сон. При осмотре - гиперстеническая конституция, подкожная жировая клетчатка чрезмерно выражена, на коже - полосы растяжения красно- фиолетового цвета. Тоны сердца приглушены, пульс 80 - уд/мин, АД - 160/100 мм рт.ст. Повышено содержание глюкозы в крови. Экскреция17-кетостероидов и 17- оксикортикостероидов в суточной моче увеличена. 1. Какая форма эндокринной патологии развилась у больной? Ответ обоснуйте. 2. Каковы механизмы развития симптомов, имеющихся у больной? ответ: 1.У больной повышенное выделение глюкокортикостероидов корой надпочечноков. Вследствие этого у больной наблюдается ожирение, стрии, повышенное давление, учащение пульса , так же в связи с усиленным глюконеогенезом и гликогенолизом повышен уровень глюкозы в крови. Синдром Кушинга ( опухоль коркового слоя надпочечников) 2.Увеличение глюкозы ( повышен глюконеогенез) Ожирение , стрии ( отложение избыточного жира , нарушение жирового обмнена вследствие повышения стероидов) Повышение АД ( стероиды усиливаю сродство рецептров сосудов к катехоламинам) ОЦЕНКА – 4 Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? ответ: 1.Атетоз 2.Базальные структуры головного мозга ОЦЕНКА – 4 У больной наблюдается воспаление в области левой голени вследствие укуса собакой, который сопровождается болью, жаром, покраснением и припухлостью. 1. Объясните механизм возникающих признаков воспаления. 2. Дайте им латинское название. Ответ: 1. покраснение - увеличивается приток крови с повышенным содержанием О2, увеличивается колво функционирующих капилляров ( артериальная гиперемия ). припухлость - эмиграция лейкоцитов , эксудация . жар- усиление обмена ве-в на ранних стадиях воспаления, приток крови с повышенной температурой, усиление теплоотдачи . боль - раздражение рецепторов в очаге воспаления медиаторами воспаления, изменение ph, осмотического давления, раздражение рецепторов в результате припухлости . нарушение функции - нарушение обмена веществ , повреждение клеток , накопление медиаторов воспаления, изменение электролитного баланса . осмотического и онокотического давления . 2. покраснение - rubor, припухлость- tumor, жар- calor, боль- dolor, нарушение функции- function leasa . ОЦЕНКА – 4 При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. ответ: 1.Системные изменения. 2. Хроническая форма 3. Лимфоцитарная 4. Анемия и тромбоцитопения характеризуется пониженным содержанием эритроцитов, повышенная концентрация гемоглобина . 5.Хронический лимфоцитарный лейкоз. ОЦЕНКА – 3 У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? ответ: 1.Кардиогенный отек легких . 2.Гидродинамический 3.Кардиогенный шок развивается, когда сердце теряет возможность перекачивать достаточное крови к остальной части вашего тела. Чаще причиной развития кардиогенного шока является повреждение левого желудочка, основной насосной камеры сердца, связанного с недостатком кислорода из-за сердечного приступа.На фоне повышенного давления в микрососудах не происходит резорбции интерстициальной жидкости в сосудистое русло и развивается отек тканей .Это происходит при повышении ОЦК и АД. 4.Оксигенотерапия, снижение давления в легочных капиллярах , диуретики ОЦЕНКА – 4 В кардиологическое отделение поступил больной 82-х лет с уровнем АД - 195/115 мм рт. ст. Был диагностирован гипертонический криз. 1. Каков ведущий механизм возникновения гипертензии у этого больного? 2. Какие звенья патогенеза гипертензивного состояния включаются в качестве вторичных? 3. Принципы фармакоррекции данного состояния. ответ: 1.Выделяют сосудистый и кардиальный механизм развития гипертонического криза. Сосудистый развивается при возрастании общего периферического сосудистого сопротивления при повышении вазомоторного (нейрогуморальные влияния) и базального (при задержке натрия) тонуса артериол. Кардиальный механизм обусловлен увеличением сердечного выброса, а так же увеличением объема кровотока при повышении частоты сердечных сокращений, увеличением объема циркулирующей крови, сократимости миокарда, увеличением наполнения камер сердца. 2.ВТоричные АГ не являются самостоятельными заболеваниями. Их рассматривают лишь как одно из проявлений другой патологии, например, заболеваний почек (пиелонефрита, гломерулонефрита, стеноза почечных артерий и др.), эндокринной системы (гипертиреоза и др.), заболеваний ЦНС (посттравматической энцефалопатии и др.), сосудистой патологии (коарктации аорты, атеросклероза аорты и т.п.). 3.Диуретики , ингибиторы АПФ. блокаторы рецепторов ангиотензина 2, бетаадреноблокаторы,альфа-блокаторы, антогонисты кальция ОЦЕНКА – 4 В эксперименте после внутримышечного введения животному гистамина происходит повышение перистальтики желудка, т.е. повышение его двигательной функции. 1. Объясните механизм возникающего гиперкинеза. 2. При каких заболеваниях желудка встречается это явление? ответ: 1. в желудке находятся гистаминовые рецепторы , при воздействии на эти рецепторы усиливается секреция желудочного сока, повышается его кислотность и перистальтика. 2.язвенная болезнь, гиперацидный гастрит ОЦЕНКА – 4 Женщина, которая имеет резус-отрицательный фактор крови, родила резус-положительного ребенка. В результате лабораторного исследования у новорожденного обнаружили повышенную концентрацию билирубина в крови. 1. Какая патология развилась у новорожденного? 2. Объясните ее патогенез? 3. Какие изменения в анализе мочи и кала характерны для такого состояния ребенка? Ответ: 1.Гемоллитическая желтуха 2.Патогенетическую основу составляют процессы, вызванные иммунологической (антиген-антитело) несовместимостью крови плода и матери. В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. 3.Можно увидеть анемию (снижение количества эритроцитов), ретикулоцитоз (увеличение количества клеток-предшественников эритроцитов), изменение формы эритроцитов.Отмечают прогрессирующее повышение уровня непрямого билирубина, снижение уровня альбуминов и т. д. ОЦЕНКА – 4 У больного, страдающего хроническим гломерулонефритом, наблюдается гипертензия, отеки, протеинурия, липидурия. 1. Какой почечный синдром развился у больного? 2. Поясните патогенез этого синдрома и указанных признаков. ответ: 1.Нефритический синдром . 2.Отложение иммунных комплексов в почечных клубочках в промежутке между базальными мембранами и отростками подоцитов. Возникает выраженная воспалительная реакция, снижается скорость клубочковой фильтрации, в организме задерживаются вода и соли. ОЦЕНКА – 3 У пациента обнаружены равномерное увеличение щитовидной железы, повышение основного обмена, субфебрильная температура тела, пульс - 140 в минуту, ЧДД - 22 в минуту, тремор рук, повышенная потливость, расширение глазной щели. Уровни Т3 и Т4 повышены. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? ответ: 1.Гипертириоз. Т.к. повышены гормоны Т3 и Т4. 2.Избыток тиреоидных гормонов разобщает процессы тканевого дыхания и окислительного фосфорилирования, что ведѐт к повышенному образованию тепла, снижению энергетических запасов организма в макроэргических связях АТФ 3.. Энергетический дефицит восполняется за счѐт ускорения всех метаболических процессов, что в итоге и определяет клиническую картину тиреотоксикоза. Выраженность синдрома тиреотоксикоза зависит от тяжести и продолжительности заболевания. Изменения происходят почти во всех органах и системах. ОЦЕНКА – 4 Больной 58-ми лет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенес внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничные рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1. Какие нарушения наблюдаются у больного? 2. Каков механизм их происхождения? ответ: 1.Левосторонний гемипарез 2.Растормаживание α-мотонейронов спинного мозга, повреждение кортикоспинального пирамидного пути, поза Вернике–Манна. Через 20 минут после инъекции антибиотика пациенту с флегмоной голени у него возникли беспокойство, чувство страха, длительное возбуждение, сильная пульсирующая головная боль, зуд кожи, покраснение лица, потливость; АД - 180/99 мм рт. ст., пульс - 120/мин. Врач предложил лечь в постель. Однако еще через 20 минут состояние больного резко ухудшалось: появились слабость, бледность лица, нарастающее чувство удушья с затруднением выдоха, спутанность сознания, клонико-тонические судороги; резко снизилась АД до 75/55 мм рт. ст. Потребовалось неотложная медицинская помощь. 1. Какое патологическое состояние развилось у пациента после введения ему антибиотика? 2. Назовите и охарактеризуйте стадии возникшего состояния. 3. Каковы основные звенья механизма его развития? ответ : 1. Аллергическая реакция немедленного типа(анафилактический шок) 2. Патофизиологическая стадия : патогенетическое действие БАВ в различных органов и системах. Период времени от начала действия медиаторов на клеточные и тканевые структуры организма до полного появления клинических признаков. 3. Продукты дегрануляции тканевых базофил-нарушение микроциркуляции-гипоксия- нарушение функций дыхательного и сердечно-сосудистого центров-смерть ОЦЕНКА – 3 Больной 52-х лет поступил в клинику с жалобами на головные боли. При объективном осмотре: больной повышенного питания. Кода и видимые слизистые гиперемированы, склеры инъецированы. АД - 150/100 мм рт.ст. Спленомегалия. В анализе крови: Эр. - 10,2*1012/л, Hb - 177 г/л, ЦП - 0,51. Ретикулоц. - 10%, Тромбоц. - 800*10°/л. Количество лейкоцитов - 20*10°/л; Б - 2, Э 3, Мц - 3, Ю - 4, Пя - 6, Ся - 66, Л - 10, М - 6. СОЭ - мм/час. Большое количество полихроматофилов, нормоцитов, единичные эритробласты. Выраженный анизоцитоз, пойкилоцитоз, гипохромия. 1. Какие патологические изменения состава периферической крови имеют место в данном анализе? 2. Какие качественные и количественные изменения наблюдаются со стороны красной крови и о чем они свидетельствуют? 3. О какой патологии свидетельствуют описанные изменения? 4. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. ответ: 1. эритроцитоз, повышен гемоглобин, гипохромия, тромбоцитоз, лейкоцитоз, увеличены базофилы, не должны присутствовать Мц, Ю. Лимфоцитопения. 2. наблюдается эритроцитоз и повышен гемоглобин. Это свидетельствует о том, что затронут эритробластический росток костного мозга. 3. это свидетельствует о том, что у больного полицитемия. 4. эритроцитоз, повышен гемоглобин, гипохломия, тромбоцитоз, лейкоцитоз, ретикулоциты - норма, увеличены базовилы, эозинофилы-норма, не должны присутствовать Мц, Ю. Лимфоцитопения. моноциты -норма, соэ – норма ОЦЕНКА – 4 Больному ввели в мышцу 500 тыс. ед. стрептомицина. Через 5 мин он почувствовал тошноту, слабость, боли в животе, сердцебиение, после чего появились кашель, затруднение дыхания, высыпания на коже в виде сливающихся волдырей. 1. Как называется такое состояние у больного? 2. Почему оно возникло? 3. Каков механизм возникших проявлений? 1. Патофизиологическая стадия аллергической реакции 2. Из-за непосредственного воздействия иммунологической реакции на клетки организма, так и многочисленные биохимические посредники 3. а)активированный комплемент, свободные радикалы, пероксиды повреждают клетки и вызывают их гибель( причиной развития воспаления). б)если количество антител, реагирующих с антигеном, небольшое и является недостаточным чтобы вызвать повреждение следовательно эффект стимуляции функциональной активности клеток. Во время патофизиологической стадии ал.реакции 3 типа происходят местные изменения, которые характеризуются тем, что иммунные комплексы откладываются на поверхности эндотелия, на базальных мембранах сосудов, в тканях. В результате активации комплемента и действия продуктов, секретируемых макрофагами, происходит повреждение клеток и развивается воспаление. Комментарии Комментарий: не объяснили механизм возникновения симптомов: слабость, затруднение дыхания, сердцебиение и т.д. Оценка – 3 Двум кроликам, у которых предварительно путем термического ожога вызвали локальное воспаление на одной из задних конечностей, ввели одну и ту же дозу стрихнина. Причем, одному кролику стрихнин ввели в область воспаления, другому - вне очага воспаления. Один из кроликов погиб от отравления стрихнином. 1. Укажите, какой кролик погиб и почему? Погибнет второй кролик(вне очага). Потому что при воспалении происходит альтерация (выделение медиаторов воспаления) следовательно нарушается питание и обмен веществ на пораженном участке и из-за этого стрихнин будет действовать местно, у второго кролика стрихнин попадет в системный кровоток, что и вызовет отравление. Оценка – 3 Инфекционное заболевание протекает с высокой температурой тела (выше 38°C). Внезапно температура на фоне лечения снизилась до нормальных значений (36,2°C). 1. Как называется такое снижение температуры тела? 2. Поясните механизм этого явления. 3. К каким последствиям для целостного организма это приводит? 1 Критическое падение. 2 При резком расширении периферических сосудов, снижении сосудистого тонуса и АД. 3 Может привести к резкому падению АД, острой сосудистой недостаточности(коллапсу). Комментарии Комментарий: а почему про потоотделение ни слова? Оценка - 4 Летчик 40-а лет поступил в госпиталь для определения годности к летной работе. С этой целью был подвергнут испытанию в барокамере. Через 5 минут после «подъема» на высоту 5 тыс.м стал жаловаться на головную боль, головокружение. Появились одышка, цианоз кончиков пальцев, лицо побледнело. АД повысилось до 130/75 мм рт.ст., пульс 120 в мин., слабого наполнения. Внезапно пульс и дыхание стали урежаться, АД снизилось, испытуемый потерял сознание. 1. Какой тип гипоксии развился у летчика (ответ аргументируйте)? 2. Как изменяются уровни рO2 и рCO2 при данном виде гипоксии? 3. Объясните патогенез наблюдаемого ухудшения состояния летчика. 1 Гипоксическая гипоксия( потому что она возникает при снижении парциального давления кислорода во вдыхаемом воздухе, в условиях разреженной атмосферы( развивается болезнь летчиков)) 2 Уменьшается рО2 и увеличивается рСО2 в крови 3 Снижение барометрического давления->снижение рО2 во вдыхаемом воздухе-> артериальная гипоксемия-> гипоксия-> альвеолярная гипервентиляция-> гипокапния-> газовый алкалоз Комментарии Комментарий: вы же сами пишете в 3-м ответе "гипокапния", почему тогда во 2-м ответе увеличивается рСО2 в крови? в 3-м ответе, объясняя патогенез, нет разъяснения механизма потери сознания ОЦЕНКА – 3 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП- 1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2. Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз, Нормоциты 5:100 лейкоцитов. СОЭ - 55 мм/час. I. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, а? хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1 симптоматические 2 острый так как имеются бластные клетки 3 лейкопеническая, так как содержание лейкоцитов ниже нормы 4 анемия свидетельсвует о отсром лейкозе и наличием бластных клеток в периферической крови тромбоцитопения нарушениях в работе костного мозга 5 ООЛ(Острый лимфобластны лейкоз) Оценка – 4 В результате эмоционального напряжения у человека зарегистрировано 126 сердечных сокращений в минуту. 1. Как оценить такую частоту сердечной деятельности? 2. Каков механизм возникших изменений? 3. Какие изменения возникнут на ЭКГ? 1 Синусовая тахикардия 2 Происходит в результате повышения активности синусового узла(ускорение спонтанной диастолической деполяризации мембраны клеток СА-узла).Развивается постепенно. Является нормой 3 На ЭКГ выглядит как уменьшение интервала между комплексами PQRST Оценка – 4 У больного вследствие отравления развился токсический отек легких. 1. Какой тип дыхательной недостаточности возник при этом? 2. Каковы его механизмы? 1 Нарушения диффузии газов через альвеоло-капиллярную мембрану. Развилось реструктивная недостаточность дыхания 2 Появляется артериальная гипоксемия, гипокапния, повышается вязкость крови,изменяется микроциркуляции, снижается активность сурфактанта,развивается гиповентиляция альвеол,нарастает метаболический ацидоз Оценка 3 В эксперименте на животном моделируют язву желудка путем введения больших доз катехоламинов. 1. Назовите какой вид язвы желудка моделируют в данном случае? 2. Какие еще существуют способы моделирования таких язв в эксперименте? 1 Трофическая язва так так в результате нарушается питание слизистой оболочки 2 Экзогенная- в результате непосредственного действия на слизистую(химические,физические,инфекционные) Пептическая- в результате переваривающего действия желудочного сока (повышение агрессии,снижение защитной функции) Гипорегенераторные (белковое голодание,яды,глюкокортикоиды) Оценка 4 Больная 57-ми лет, медсестра, поступила в инфекционную больницу с жалобами на слабость, отсутствие аппетита, тошноту, рвоту, озноб, повышение температуры, головную боль, боли в суставах. На 2-й день пребывания в больнице появилась желтушность, обнаружено слегка болезненное увеличение печени. В крови: прямой билирубин - 32,5 мкмоль/л, непрямой билирубин - 35 мкмоль/л, АЛТ - 2,05 ЕД/л, АСТ- 1,9 ЕД/л. Поставлен диагноз: вирусный гепатит. 1) Какой вид желтухи развился у данной больной? 2) Как изменяется окрашивание мочи и кала при данном виде желтухи? 3) Какие Вы знаете гепатиты? 1 Печеночная желтуха(паренхиматозная) 2 Моча цвета пива, кал- обесцвечен или частично окрашен 3 Гепатит В,С,D,E Оценка 3 При обследовании больного обнаружена выраженная протеинурия за счёт низкомолекулярных белков, гематурия с выщелоченными эритроцитами. 1. О каком нарушении и какой функции почек это свидетельствует? 2. При какой патологии встречаются такие изменения? 3. Каков их механизм? 1при нарушении фильтрационного барьера, повышение проницаемости клубочков 2 гломерулонефрит 3 при повышенном образовании плазменных низкомолекулярных белков, которые фильтруются клубочками в количестве, превышающем способность канальцев к реабсорбции. Выщелоченные эритроциты связаны с повреждением эритроцитов при прохождении сквозь элементы почечных клеток. Оценка 3 У пациента обнаружены равномерное увеличение щитовидной железы, повышение основного обмена, субфебрильная температура тела, пульс - 140 в минуту, ЧДД - 22 в минуту, тремор рук, повышенная потливость, расширение глазной щели. Уровни Т3 и Т4 повышены. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1 Тиреотоксикоз 2 1)избыточная продукция ТТГ вследствие дефицита Т3 и Т4 2)нарастающая острая надпочечниковая недостаточность 3)избыточная активация симпатикоадреналовой системы 3 Уменьшение синтеза АТФ увеличивает концентрацию АДФ и неорганического фосфата следовательно усиливает окислительные процессы и тем самым рассеивание энергии, что и ведет к увеличению основного обмена. Увеличение глазной щели происходит за счет ретракции верхнего века (так как находится в состоянии спазма) Оценка – 3 При исследовании крови больного обнаружены следующие изменения. Количество лейкоцитов 12*10*9/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 35, Ся - 42, Л - 18, М - 5. Среди нейтрофилов палочкоядерные с выраженным пикнозом ядра. СОЭ - 18 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Какой характер носит лимфопения (абсолютный или относительный)? 4. Назовите примеры заболеваний либо патологических процессов, при которых могут наблюдаться такие явления, и объясните механизм таких изменений. й. 1 Дегенеративный ядерный сдвиг влево. Так как выражен пикноз ядер,который характерен для дегенерации. Наблюдается истощение гранулопоэза 2 Наблюдается базопения, анэозинопения, 3 Отностельная, так как уменьшается количество Б,Э,Мц, Ся,Л,но увеличевается количество Пя 4Наблюдается при агранулоцитозе, который может сопровождаться синдромом какого-то общего заболевания Оценка – 3 Больная жалуется на сильную головную боль, повышенную утомляемость, психическую лабильность, плохой сон. При осмотре - гиперстеническая конституция, подкожная жировая клетчатка чрезмерно выражена, на коже - полосы растяжения красно- фиолетового цвета. Тоны сердца приглушены, пульс 80 - уд/мин, АД - 160/100 мм рт.ст. Повышено содержание глюкозы крови. Экскреция17-кетостероидов и 17- оксикортикостероидов в суточной моче увеличена. 1. Какая форма эндокринной патологии развилась у больной? Ответ обоснуйте. 2. Каковы механизмы развития симптомов, имеющихся у больной? 1 синдром Иценко-Кушинга, потому что при данной патологии наблюдается полосы растяжения,чрезмерно выраженная подкожно-жировая клетчатка, наличие оксикортикостероидов и кетостероидов в моче 2 из-за увеличения продукции АКТГ происходит хроническая повышенная выработка кортизола следовательно меняется жировой обмен. На теле происходит избыточное отложение, также наблюдается атрофия жировой клетчатки. Нарушения углеводного обмена заключаются в стойкой стимуляции глюконеогенеза и гликогенолиза в мышцах и печени, что приводит к гипергликемии. Также происходит выробатка оксикортикостероидов( производные кортизола) они являются продуктами метаболизма мужских половых гормонов андрогенов. Оценка 3 У ребенка 8-ми лет наблюдаются быстрые, аритмичные, непроизвольные движения конечностей и туловища. Он гримасничает, причмокивает, часто высовывает язык. Тонус мышц конечностей снижен. 1. Как называется описанный синдром? 2. Какие структуры головного мозга при этом поражены? 1 Хорея 2 Поражены базальные структуры головного мозга: полосатое тело, черное вещество, бледный шар, подталамическое ядро. Оценка 3 У больного наблюдается синдром Ди Джорджи, в основе которого лежит гипоплазия вилочковой железы. 1. К какой форме иммунной патологии относится это заболевание? 2. Каковы причины и механизмы возникновения данного синдрома? 3. Чем оно характеризуется? 1.Первичный иммунодефицит, связанный с гипо-, аплазией тимуса( дефицит Т-лимфоцитов) 2. Внутриутробные нарушения развития. Генетической причиной синдрома является делеция центрального участка длинного плеча хромосомы 22. 3.У младенцев с синдрома Ди Джорджи наблюдается низкое расположение ушных раковин, срединная расщелина лица, слабое недоразвитие нижней челюсти, гипертелоризм, короткий губной желобок, задержка развития и врожденные заболевания сердца ОЦЕНКА – 4 У мужчины 32-х лет после лечения хинином выявлены желтушность кожи, изменения в картине крови: Эр. - 3,5 *1012/л, Hb - 112 г/л, ЦП - 0,8. Ретикулоц. - 15%, осмотическая резистентность эритроцитов: max - 0,36%, min - 0,52%, СОЭ - 26 мм/час. 1. Оцените состояние красной крови: назовите вид патологии по всем признакам (классификациям), дайте обоснование. 2. Характеризуйте этиологию и патогенез изменений в крови больной. 3. Какие еще изменения в крови наблюдаются в этом случае? ? 4. Каковы возможные пути патогенетической коррекции? 1.Гипохромная, гиперрегенераторная, снижение осмотической резистентности, увеличение СОЭ. Гемолитическая анемия( приобретенная). 2. Этиология- лек. средства. Патогенез- гемолиз эритроцитов на фоне приема препаратов, физический фактор разрушения эритроцитов. 3. Увеличение непрямого билирубина, анизоцитоз, повышенная активность ЛДГ, сниженный (или не определяется) уровень гаптоглобина, повышенный уровень несвязанного билирубина (обычно <4 мг/дл), снижение осмотической резистентности эритроцитов. 4. Детоксикация организма от хинина, увеличение регенераторных свойств крови, диета ОЦЕНКА – 4 При исследовании крови больного обнаружены следующие изменения, Количество эритроцитов 2,8*10*12/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов - 120*10*9/л. Количество лейкоцитов - 40*10*9/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4, В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, a? хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные 2. Хронический лимфоидный лейкоз 3.Сублейкемическая 4. Увеличение кол-ва опухолевых клеток препятствует нормальному гемопоэзу в костном мозге, что приводит к угнетению ростков кроветворения Характеризуется геморрагическим синдромом( наличие петехии, кровоточивость, головокружение и слабость). 5. Исходя из анализа( анемия, тромбоцитопения, наличие бластных форм лимфоцитов, лейкоцитоз, много теней Боткина-Гумпрехта) можно сделать заключение о хроническом лимфоцитарном лейкозе с сублейкемической степенью лейкемии. ОЦЕНКА – 4 Больной с пневмонией испытывает чувство нехватки воздуха. Объективно дыхание частое и поверхностное. 1. Как называется такое нарушение дыхания? 2. Каков механизм возникающих нарушений? 3. Каков принцип патогенетической коррекции данного состояния? 1. Диспноэ(одышка) 2.Низкое содержание кислорода вызывает раздражение дыхательного центра в головном мозге, в результате этого появляется чувство нехватки воздуха, дыхание непроизвольно учащается. Причина гипоксии- пневмония у больного, которая является внутрилегочной причиной и затрудняет газообмен. 3. Лечение причины- пневмонии. Вдыхание кислорода в повышенной концентрации позволяет устранить гипоксию и гипоксемию, что облегчит состояние больного. ОЦЕНКА – 3 Массивное длительное раздавливание мягких тканей пострадавшего в результате шахтного взрыва привело к появлению у больного олигурии, гипонатриемии. 1. Каков механизм возникшей олигурии? 2. Какое нарушение функции почек произошло в данном случае? 3. Чем можно объяснить возникшую гипонатриемию? 1. Связан с токсемией( действие продуктов распада тканей на организм), поэтому наблюдается нарушение фильтрации и реабсорбции в почках. 2.Токсическое поражение канальцев почек 3. Связана с декомпенсацией и нарушением активного переноса натрия в почечных канальцах. ОЦЕНКА – 3 Больной жалуется на сильную слабость, быструю физическую утомляемость, потемнение кожи, потерю аппетита, тошноту, рвоту, поносы. При обследовании - больной истощен, апатичен. Тургор кожи снижен, она имеет золотисто-коричневую окраску. Температура тела 36,00С. Артериальное давление 90/60 мм рт.ст. Пульс - 82 в мин., слабого наполнения. В крови: анемия, умеренная нейтропения, лимфоцитоз, гипонатриемия, гипохлоремия, гиперкалиемия, гипогликемия. Содержание кортикотропина повышено, а кортизола снижено. При специальном методе исследования выявлен высокий титр антител к надпочечниковой ткани. 1. Какая форма эндокринной патологии возникла у больного? 2. Каковы причины и механизмы развития данной патологии у больного? 3. Объясните, с чем связано изменение показателей крови больного 1. Болезнь Аддисона( гипокортицизм) 2. Хроническая гипофункция коры надпочечников, которая может быть связана с приемом глюкокортикоидов, аутоимунных процессов, где антитела поражают надпочечники( кору) снижение чувствительности с адреналину. 3. Сдвиг ионного состава связан с нарушением выработки альдостерона, гипогликемия- снижение глюконеогенеза, снижение кортизола вызывает повышение уровня лейкоцитов, низкий уровень кортизола связан с поражением коры надпочечников или ее не чувствительности к АКГТ, высокий кортикотропин связан с низком кортизолом в крови. ОЦЕНКА – 3 В опыте Конгейма на брыжейке тонкого кишечника лягушки отмечено выраженное расширение артериол, увеличение числа функционирующих капилляров, ускорение кровотока. 1. Укажите, для какой стадии сосудистой реакции при воспалении характерны эти изменения? 2. Объясните механизм наблюдаемых явлений? 1, Артериальная гиперемия 2. 1). В воспалительном очаге образуется большое количество медиаторов воспаления, что вызывают расслабление мышечных элементов стенки артериол и капилляров (из-за этого снижается тонус сосудов и они расширяются) 2). Избыточный синтез медиаторов вызывает раздражение сосудорасширяющих нервов 3). Недостаток кислорода в крови и в стенке сосудов, избыток углекислоты в крови и в стенке сосудов и избыток местных биологически активных веществ на фоне воспаления вызывают расширение сосудов так же 4) Из-за нарушения обмена веществ в очаге воспаление происходит накопление неспецифических метаболитов (аденозин, пировиноградная, молочная кислота, ионы натрия, калия и тд), что вызывает ацидоз (ацидоз способствует расширению сосудов благодаря повышению чувствительности сосудистой стенки к аденозину) 5) Расширение артериол наблюдается так же из-за уменьшения сопротиаления току крови 6) Повышается гидростатическое давление на артериальном конце МЦР и градиент давлений между артериолами и венулами, поэтому возрастает объемная скорость кровотока. 7)Увеличение количества функционирующих капилляров происходит как компенсаторный механизм для увеличения поверхности транскапиллярного обмена, поэтому скопления жидкости в тканях не происходит. ОЦЕНКА – 4 Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1. Сывороточная болезнь 2. Гиперчувствительность немедленного типа (3 (иммунокомплексный) тип по Джеллу и Кумбсу) 3. Ответственны антитела класса IgG и IgM ОЦЕНКА – 4 У новорожденных крысят в эксперименте была удалена вилочковая железа. При этом развилась болезнь, которая характеризуется резким снижением в крови лимфоцитов, ов, развитием инфекций, спленомегалией, остановкой роста и летальным исходом. 1. Как называется описанное заболевание? 2. Какое нарушение функции иммунной системы при этом наблюдается? 3. С чем связаны описанные явления? 1. Иммунодефицит и лимфопения 2. Нарушение системы Т-лимфоцитов 3. Из-за удаления тимуса нарушается выработка Т-лимфоцитов (Т-хелперы) которые в свою очередь обеспечивают иммунный ответ против чужеродных агентов. Как следствие нарушается иммунитет. В детском возрасте тимус обеспечивает иммунитет. ОЦЕНКА – 4 После перелома плечевой кости у пострадавшего снизились трицепсрефлекс и карпорадиальный рефлекс, возникла анестезия тыльной поверхности предплечья и кисти. 1. Какие нервные структуры пострадали? 2. Какая форма расстройства двигательной функции нервной системы возникла? 3. Объясните механизм этих расстройств. 1. Периферические двигательные мотонейроны. 2. Монопарез. 3. Повреждения мотонейронов характеризуется низким мышечным тонусом, снижением рефлексов, атрофией мышц. ОЦЕНКА – 4 У пациента диагностирован ДВС-синдром. 1. Какое грозное осложнение со стороны надпочечников может развиться? 2. Каковы принципы патогенетической коррекции этого состояния. 1. Острая надпочечниковая недостаточность (затяжной коллапс, понос, электролитные нарушения, обезвоживание). 2. Регидратация, коррекция электролитных расстройств, заместительная терапия кортикостероидами. ОЦЕНКА – 4 В поликлинику обратилась женщина 45-ти лет с жалобами на слабость, сонливость, забывчивость, выпадение волос. Объективно: увеличение щитовидной железы, отечность, ЧСС - 45 в минуту, АД - 100/60 мм рт.ст., температура тела - 35,9 °С. 1. Какая форма патология наиболее вероятно возникла у больной? 2. Объясните механизм наблюдаемых явлений. 1. Предполагаю, что у больной гипотиреоз. 2. Патогенез гипотиреоза связан с недостатком в организме тиреоидных гормонов - в результате снижается основной обмен и общий уровень биоэнергетики организма. По этой причине у пациента снижается температура тела, снижение тонуса мышц, вялость, снижение уровня интеллекта со стороны ЦНС. НЕ ОЦЕНЕНО Больной 30-ти лет поступил в терапевтическое отделение городской больницы с жалобами на озноб, повышение температуры тела до 400С, головную боль, нарастающую слабость. Накануне больной ел грибы. В крови обнаружено Эритроциты - 3x1012/л, непрямой билирубин - 45 мкмоль/л. Стеркобилин в кале выявляется в большом количестве. Вопросы: 1) Какой вид желтухи развился у данной больного? 2) Почему повышен стеркобилин в кале? 3) Назовите другие заболевания или патологические состояния, при которых может наблюдаться данный вид желтухи. 1) Гемолитическая желтуха. 2) Стеркобилиноген является конечным продуктом катаболизма гемоглобина в кишечнике. Соответственно, в результате преобладания эритроцитолиза над эритропоэзом, показатель стеркобилина в кале будет увеличен. 3) Заболевания крови (анемии); интоксикации; инфекции (сепсис, малярия); резус-конфликт; аутоиммунные заболевания; энзимопатии. ОЦЕНКА – 4 У пациента с воспалительным процессом в полости рта наблюдается обильное отделение слюны (до 5 л в сутки). 1. Какие механизмы регулируют слюноотделение? 2. Характеризуйте возможные причины повышенного слюноотделения. 3. К каким последствиям приводит избыточное отделение слюны? 1. Безусловный (раздражение пищей механо-, термо- и хеморецепторов ротовой полости) и условно-рефлекторный (раздражение зрительных и обонятельных рецепторов). 2. Причины: 1) поражение ЦНС; 2) воспалительные процессы; 3) заболевания пищевода; 4) тошнота и рвота; 5) гельминтозы; 6) беременность; 7) яд. 3. Последствия: мацерация кожи вокруг рта, воспаление слизистой губ, нейтрализация желудочного сока и как следствие - нарушение функции ЖКТ, нарушение минерализации зубов, нарушение водного обмена (обезвоживание), гипопротеинемия. ОЦЕНКА – 5 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД - 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность. 2. Перегрузочная СН (в результате повышенной нагрузки на миокард - сердечная мышца претерпевает перегрузку объёмом). 3. Периферические органы и ткани находятся в состоянии гипоксии по причине того, что с кровью они не получают достаточного количества кислорода. 4. Обеспечить достаточную перфузию органов и тканей, устранить задержку жидкости в организме. НЕ ОЦЕНЕНО У больного, длительно применявшего сульфаниламидные препараты, обнаружены следующие изменения в периферической крови. Количество лейкоцитов - 2,4 *10°/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 1, Ся - 19, Л -70, M - 10. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Изменения каких форм лейкоцитов носят абсолютный, а каких - относительный характер? 3. Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4. При каких формах патологии она может встречаться и каков при этом механизм возникающих изменений? 1. Лейкопения, аэозинофилия, моноцитопения, нейтропения, лимфоцитоз. 2. Абсолютный - лейкоциты, относительный - Б, Э, нейтрофилы, лимфоциты, моноциты. 3. Лейкопения. 4. Нарушение поступления в кровь - повреждение кроветворных клеток (цитолитический, антиметаболический, идиосинкразический), нарушение митоза, нарушение созревания лейкоцитов, нарушение выхода из ККМ в кровь, нарушение плацдарма лейкэпоэза. Сокращение времени пребывания в периферической крови (деструкция и т.д.) Перераспределительные лейкопении. ОЦЕНКА – 5 В анализе крови больного острой лучевой болезнью обнаружены следующие изменения. Количество эритроцитов - 2,3 * 1012/л, концентрация гемоглобина - 67 г/л, ЦП. -1,0. Ретикулоциты отсутствуют. Лейкоцитов - 2,0 *10° /л. В лейкоцитарной формуле наблюдается агранулоцитоз. Количество тромбоцитов резко снижено. 1. Как называется такое состояние? 2. Каковы его основные количественные и качественные гематологические изменения, о чем они свидетельствуют. 3. Дайте полное гематологическое заключение по данному анализу крови. 1. Апластическая анемия. 2. Нормохромная анемия, снижен уровень гемоглобина, снижение или отсутствие ретикулоцитов (арегенераторная анемия), панцитопения. В костном мозге - аплазия. Повреждение стволовой клетки с глубоким угнетением гемопоэза. Гематологические изменения свидетельствуют о депрессии ростков кроветворения. 3. Панцитопения как следствие угнетения гемопоэза из-за острой лучевой болезни, апластическая анемия. НЕ ОЦЕНЕНО После длительного приема алкоголя и наркотиков учеловека участились заболевания гнойничкового характера на коже и слизистых. 1. С чем связана повышенная заболеваемость у этого человека? 2. Каков механизм возникших проявлений? 1. Повышенная заболеваемость связана со снижением реактивности и резистентности организма изза употребления ядовитых веществ. 2. При приёме алкоголя и наркотиков происходит снижение барьерной функции печени внутреннего биологического барьера; нарушается антитоксическая функция органа. В результате ядовитые вещества не обезвреживаются, а накапливаются. Одним из вариантов проявления является появление гнойничков на коже и слизистых - внешнем биологическом барьере. ОЦЕНКА – 4 Через 20 минут после инъекции антибиотика пациенту с флегмоной голени у него возникли беспокойство, чувство страха, длительное возбуждение, сильная пульсирующая головная боль, зуд кожи, покраснение лица, потливость; АД - 180/99 мм рт. ст., пульс - 120/мин. Врач предложил лечь в постель. Однако еще через 20 минут состояние больного резко ухудшалось: появились слабость, бледность лица, нарастающее чувство удушья с затруднением выдоха, спутанность сознания, клонико-тонические судороги; резко снизилась АД до 75/55 мм рт. ст. Потребовалось неотложная медицинская помощь. 1. Какое патологическое состояние развилось у пациента после введения ему антибиотика? 2. Назовите и охарактеризуйте стадии возникшего состояния. 3. Каковы основные звенья механизма его развития? 1. Анафилактический шок. 2. 1) Иммунологическая - период от первого контакта аллергена с организмом до его взаимодействия с антителами или Т-лимфоцитами. Происходит сенсибилизация организма повышенная чувствительность к антигену (активация антигенспецифических лимфоцитов, их пролиферация и образование антител или сенсибилизированных Т- эффекторов). 2) Патохимическая - период от начала взаимодействия аллергена с эффекторами иммунной системы до появления медиаторов аллергических реакций. 3) Патофизиологическая - период времени от начала действия медиаторов на клеточные и тканевые структуры организма до полного появления клинических признаков. После собственно анафилактического шока происходит стадия десенсибилизации. 3. Образование комплекса "антиген-антитело" - иммунная реакция немедленного типа дегрануляция тучных клеток и базофилов, высвобождение из них БАВ - накопление к крови гистамина и вазоактивных веществ - расширение сосудов - снижение АД - нарушение микроциркуляции - гипоксия (+ спазм бронхиол - нарушение легочной вентиляции - гипоксия). ОЦЕНКА – 4 Физиологическая артериальная гиперемия заканчивается нормализацией кровообращения в микроциркуляторном русле. При воспалении после артериальной гиперемии нормализации кровообращения не происходит, она сменяется венозной гиперемией. 1. Чем можно объяснить обязательный переход артериальной гиперемии в венозную при воспалении в отличии от физиологической артериальной гиперемии? Венозная гиперемия - истинная воспалительная гиперемия по Конгейму. Переход артериальной гиперемии в венозную происходит по мере прогрессирования воспаления. БАВ, ацидоз, лизосомы лейкоцитов и бактериальные ферменты разрушают венозные десмосомы. Из тучных клеток высвобождается гистамин. В результате капилляры и вены расширяются из-за высокого артериального давления, теряя тонус. Таким образом, внутрисосудистыми факторами венозной гиперемии являются: набухание клеток эндотелия, загустение крови, тромбообразование, нарушение структуры вен. Внесосудистыми факторами - отёк ткани и сдавление сосудов экссудатом. НЕ ОЦЕНЕНО Внешними признаками воспаления являются: краснота, припухлость, жар, боль, нарушение функции. 1. Дайте их латинское название. 2. Объясните, какие факторы и процессы при воспалительной реакции обусловливают их. 1. краснота - rubor припухлость - tumor жар - calor боль - dolor нарушение функции - functio laesa 2. Краснота возникает в результате образования медиаторов воспаления и как следствие повышенного притока артериальной крови обогащенной кислородом (артериальная гиперемия) и за счет увеличения количества функционирующих капилляров(раскрываются не функционирующие капилляры), повышается капиллярное давление. Припухлость обусловлена экссудацией, которая возникла в результате артериальной и венозной гиперемии и эмиграции лейкоцитов и ацидоза. При ацидозе повышается онкотическое давление. При гиперемии повышается проницаемость сосудистой стенки. Жар обусловлен гиперемией - повышен приток, температура повышается, усиленный распад обмена веществ. Боль вызвана механическим раздражением рецепторов за счет сдавление нервных окончаний экссудатом(отеком) + раздражение рецепторов медиаторами воспаления (кинины и простагландины). Нарушение функции возникает в результате нарушения микроциркуляции, нарушения обмена веществ, за счет повреждения клеток, накопления медиаторов воспаления, + отек(изменение электролитного баланса, pH и онкотического давления) + процессы пролиферации. ОЦЕНКА – 4 В отделение токсикологии поступил больной 27-ми лет. При осмотре наблюдаются судорожные подергивания мышц, повышенная ригидность мышц, одышка, тахикардия, резко выраженная серо-синяя окраска губ, носа, ушных раковин, ногтей и видимых слизистых оболочек. Кровь имеет "шоколадный " оттенок. Со слов сопровождающего больной выпил какую-то жидкость, после чего появились выше перечисленные симптомы. В крови концентрация метгемоглобина 65%, кислородная емкость крови резко снижена. Качественный анализ выпитой жидкости указал на присутствие нитробензола. 1. Какой вид гипоксии развился у больного (ответ аргументируйте) 2. Какие Вы знаете патологические формы гемоглобина? 3. Приведите другие примеры, при которых может развиваться данный тип гипоксии. 1. Гемическая гипоксия. В основе развития гемической гипоксии лежит уменьшение кислородной емкости организма, уменьшение количества функционирующего гемоглобина. В данном случае у пациента большое количество метгемоглобина в крови(65%) + характерный цвет крови, что существенно нарушает транспортную функцию эритроцитов - поэтому гипоксия гемическая. 2. Hbs - гемоглобин серповидно-клеточной анемии MetHb - метгемоглобин HbCO - карбоксигемоглобин HbA1c - гликозилированный гемоглобин 3. Гемическая гипоксия развивается в результате: - анемии, когда снижается содержание общего гемоглобина в крови и нарушается транспорт кислорода - кровопотери - гемолиза эритроцитов при отравлении мышьяком, уксусной эссенцией - при отравлении угарным газом, в результате образования HbCO. НЕ ОЦЕНЕНО У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? 1. врожденной(потомучто действует фактор внешней среды и действует в течении беременности) 2. влиянием патогенного фактора внешней среды - алкоголя, которы действует в течении всей беременности - тератогенный фактор. скорее всего это фенопатия, поскольку ребенок жив но отстает в развитии , причина в том, что алкоголь активирует алкоголь дг и идет каскад реакций разрушающих его в печени, а так как кровь матери через плаценту идет к плоду, то печень плода делает тоже самое (но она еще не развита в должной степени как у взрослого организма)следствие угнетение функции печени и следствие снижение выработки белков(одна из основных функций печени до 70 процентов белков организма) следствие отставание физическое, а ЦНС отстает в развитии так как алкоголь нарушает рецепцию плода и базальных ядер коры головного мозга + идет изменение состава крови и чувствительный плод будет давать реакцию в виде отставания в развитии ОЦЕНКА – 4 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло учеловека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1. Аллергичесская реакция, или другими словами ответ уже сенсибилизированного организма на аллерген: тополинный пух. 2,Гуморальной реакции, скорее всего немедленного типа. 3. гуморальные антитела фиксиловалисть к поверхности тканевых базофилов, а антиген(пух) в свободном состояние в легких(как это понимаю я) при приближении пуха к поверхности альвеол и к стенкам альвеол, тучные клетки контактировали с антигеном и в итоге была реагиновая реакция. По началу были взаимодействия антигенов + имунокомпетентными клетками и проходил процесс формирования специфичесских плазм клеток и шел синтез имуноглобулинов Е и G . Антитела фиксировались к тучным базофилам и при повторном попадании антигена шла аллергичесская реакция. после реакции идет выделение гранул базофилов и уже сами первичныеБАВ дают механизмы реакций на клетки мишени(лимфоциты гранулоциты и т д...) а Бав который выделяют они дает свои реакции в различных системах организма: в легких желание откашлять и т д = воздействию на мускулатуру (сократительный аппарат) + влияние на нервную систему (симпатическую парасимпатическую) повышение чсс(прогон крови) и рефлексы чихания. + повышение проницаемости микрососудов(гистамин) - влияние на газообмен) сужение просвета бронхиол(уменьшение контактной поверхности) повреждение клеток, в целом идет нарушение гемодинамики и микроциркуляции как побочный но не менее важный эфэкт антигенов ОЦЕНКА – 3 При микроскопии препарата брыжейки лягушки обнаружено, что просвет артериол, капилляров и венул значительно расширен, они переполнены медленно текущей кровью темно-красного цвета. При микроскопии с большим увеличением обнаружено, что в системе капиллярных сосудов на их внутренней поверхности скапливаются и фиксируются лейкоциты. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Как называются наблюдаемые внутри сосудов явления? 3. Объясните механизм наблюдаемых явлений. 1. Венозная гиперемия. 2. в первую очередь сами сосуды расширены. скопление и фиксация к внутренней стенке лейкоцитов - фиксация(адгезия к мембране) и после нее эмиграция лейкоцитов в саму ткань через сосуд. 3. Расширение сосудов - во первых есть застой крови темнокрасного цвета - венознорй крови, следствие крови некуда идти и идет ее накопление в сосудах мцр, следствие повышается давление, следствие расширяются сосуды. Если есть лейкоциты есть воспаление к которому они идут, следствие есть влияние воспаления на Брыжейку которая иннервирована и на саму нервную систему, идет нервная регуляция сосудов в частности симпатичесской нервной системы. При расширении также замедляется ток крови. при условии что кровь замедлилиась лейкоциты могут мигрировать к внутренней стенке. дойдя до внутренней стенки лейкоциты могут фиксироватьсяч посредством связывания CD15 лейкоцитов с Е-селектином эндотелия. итог идет зайток крови и образование застоя крови изза агрегации эритроцитав(уменьшение скорости кровотока) и начинается выход плазменных элэментов в ткань ОЦЕНКА – 4 У больного с воспалением указательного пальца на 3-е сутки усилилась боль, появилось воспаление регионарных лимфоузлов, повысилась температура тела до 38 C. 1. Какой характер носят возникшие нарушения? 2. Какой механизм этих нарушений? 1 Воспалительный характер. Воспаление -типический пат. процесс, возникающий в рез-те повреждения тк. и проявлении нарушений(комплексных, структурных, функциональных) 2 проницаемость эндотелия сосудов( процесс экссудации) При действии биологически активных веществ (гистамина, серотонина и др.) увеличивается поницаемость сосудов. Процесс экссудации при воспалении носит защитный характер: - экссудат разбавляет и вымывает токсические вещества; - эмиграция лейкоцитов; - активация протеолитических и амилоллитических ферментов в очаге воспаления, расплавление и гибельь флогогенных факторов и повреждение клеток зачастую с образованием гноя и выходом его наружу; - сдавливание лимфатических и кровеносных сосудов, экссудат препятствует всасыванию в общий кровоток токсинов и отграничивает воспаление У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1. Кровяная инфекция. Хроническое заболевания кровеносной системы. 2. Изменение иммунной системы 3. Хроническое заболевание артерий эластического и мышечноэластического типа, возникающее вследствие нарушения липидного и белкового обмена и сопровождающееся отложением холестерина и некоторых фракций липопротеинов в просвете сосудов. Пернициозная анемия— заболевание, характеризующееся мегалобластным кроветворением и изменениями нервной системы вследствие дефицита витамина B12, который возникает при тяжелом атрофическом гастрите. В следствие этого можно говорить о нарушении иммунной и нервной системы. Иммунна сист.я даёт свой ответ, в след за ней активируются и кровянная и нервная системы, на которые идёт упор заболевания. В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системное заболевание. 2. Острый лимфобластный лейкоз. 3. Острая форма. 4. В картине крови при ОЛЛ отмечаются анемия, тромбоцитопения, гранулоцитопения, лимфобласты; значительно снижено содержание дифференцированных лимфоцитов — абсолютная лимфопения. При низком уровне лейкоцитов не всегда выявляются бласты. присутствуют анемический, геморрагический симптомы. 5. Снижен уровень эритроцитов, гемоглобина, тромбоцитов, СОЭ повышен. 5/5 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Абсолютная или относительная перегрузка кардиальных структур. Вследствие увеличения объема притекающей к сердцу крови или повышении периферического сопротивления на него возрастает нагрузка, из-за чего бывает перегрузка сердца. кардиальные структуры вынуждены гиперфункционировать, т.е перегрузка кардиальных элементов ведет к гиперфункции энергообразующие системы, и выработка энергии в миокарде повышается. Разрушающиеся в процессе перенасещения энергией митохондрии не восстанавливаются,а вследствие этого возникает энергетическое истощение миокарда. 3. Одышка возникает как компенсаторное явление в результате гипоксии, гипотонии и ацидоза.Отёчный синдром- снижение сократительной способности миокарда с уменьшением сердечного выброса,повышение давления. 4. Этиотропный принцип. Используются вазодилататоры, альфаадреноблокаторы, диуретики. Используются для уменьшения нагрузки на миокард , а также снижения возврата венозной крови к сердцу. Патогенетический принцип. Используются адреномиметики, ингибиторы фосфодиэстеразы. Для повышение сократительной функции миокарда. Уменьшение нарушения энергообеспечения кардиомиоцитов – антигипоксанты, антиоксиданты, коронародилятаторы Больной с пневмонией испытывает чувство нехватки воздуха. Объективно дыхание частое и поверхностное. 1. Как называется такое нарушение дыхания? 2. Каков механизм возникающих нарушений? 3. Каков принцип патогенетической коррекции данного состояния? 1. Одышка, связанная с рестриктивным типом альвеолярной гиповентиляции. 2. При пневмонии происходит формирование очага воспаления и образование обильной мокроты, что, в свою очередь, снижает приток кислорода в легкие и ведет к появлению одышки. Снижение сурфактанта уменьшает способность легких растягиваться во время вдоха. Это сопровождается увеличением эластического сопротивления легких. В результате глубина вдохов уменьшается, а частота дыхания увеличивается. Возникает поверхностное частое дыхание - инспираторная одышка, гипоксемия и гиперкапния, кривая диссоциации оксигемоглобина 3. Оксигенотерапия через маску, катетеры или ИВЛ( в зависимости от степени). 4/5 Больной, длительно принимающий НПВС по поводу ревматоидного артрита, жалуется на боли в эпигастрии и диспепсические расстройства (изжогу, тошноту, иногда рвоту). Во время фиброгастроскопии найдена язва малой кривизны желудка. 1. Объясните механизм развития язвенной болезни желудка у больного в данном случае? 2. Чем обусловлены диспепсические расстройства у больного? 1. Торможение синтеза простагландинов. Торможение синтеза простагландинов в слизистой оболочке уменьшает выработку защитной слизи и бикарбонатов, в следстиве чего возникают язвы( язвенная болезнь), которые могут осложняться кровотечением и перфорацией, что характерно после употребления нестероидных противовоспатичельных препаратов. 2. Имеет чаще всего условно-рефлекторную природу. В отсутствие соляной кислоты в желудке усиленно развивается микрофлора. С этим связана активация процессов гниения и брожения в желудке в следствие чего можно наблюдать такие диспептические расстройства как изжога, отрыжка, тошнота 4/5 Больная 58-ми лет находилась на лечении в краевой больнице с диагнозом: рак Фатерова сосочка, желтуха, желудочно-кишечное кровотечение. Вопросы: 1) Поясните, что послужило причиной развития данной желтухи. 2) Назовите, какие желчные пигменты можно обнаружить в крови и моче при данной желтухе. 3) Как изменяется содержание желчных кислот в крови и в кишечнике? 1. Механическая желтуха. Развивается в результате механического препятствия оттоку желчи, в данном случае мешает рак Фатерова сосочка(дуоденального)\ 2. Повышение содержания билирубина и щелочной фосфатазы (фермента, который служит основным показателем фосфатно-кальциевого обмена).В моче отсутствует желтый пигмент уробилин. Повышение числа липидов, лецитина и холестерина в крови. Ухудшается свертываемость крови. 3. В крови появляются желчные кислоты (холалемия), нарушение выделения конъюгированного билирубина в просвет кишечника. Пациент К., 48 лет, в течение 5 лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента, к каким осложнениям это может привести? 1. Связаны с уменьшением клубочковой фильтрации и воспалением их,активация ренин-ангиотензинной системы, усилением выработки альдостерона и АДГ, задержка натрия в организме и повышение осмотического давления крови, повышением проницаемости капилляров, гиперволемия. 2. Расстройства транспортных систем, обеспечивающих реабсорбцию и секрецию. К примеру, отравление флоридзином, угнетающим гексокиназу и глюкозо-6фосфатазу, развивается ренальная глюкозурия. 3/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1. Паратгормона 2. Понижение его активирует, а увеличение тормозит секрецию паратиреоидного гормона кальцитонина. Сопровождается нарушениями фосфорно-кальциевого обмена. В следствие этого идёт деминерализацией костной ткани и зубной эмали. 4/5 Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120-150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. Вторичный гиперальдостеронизм. Это состояние проявляется: а) артериальной гипертензией (высокорениновой); б) отеками (гиперволемическими); в) гипокалиемией; г) негазовым алкалозом. Отеки не характерны для первичного гиперальдостеронизма, т.к. полиурия и накопление натрия внутри клетки, а не в интерстиции не способствует удержанию жидкости в межклеточных пространствах. Отеки. Роль натрия (осмотический фактор) сводится к привлечению воды в ткани, если в организм длительное время поступает избыточное количество натрия. Так же процесс связан с повышенной проницаемостью клубочков почек для белка. Протеинурия приводит к развитию гипопротеинемии, падению онкотического давления крови и перемещению жидкости в межклеточное пространство. Судороги вследствие снижения концентрации ионов кальция в плазме крови Депрессия вследствие гипокалиемии, а сама гипокалиемия как следствие вторичного гиперальдостеронизма, возникающего при снижении участия пораженной печени в метаболизме альдостерона. 5/5 Больной 58-ми лет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенес внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничные рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1. Какие нарушения наблюдаются у больного? 2. Каков механизм их происхождения? 1. Левосторонний гемипарез. 2. Уменьшение тормозных влияний вышерасположенных нервных центров на амотонейроны (двигательные эфферентные нейроны) спинного мозга, повреждение кортикоспинального пирамидного пути, поза Вернике–Манна. После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС - 90, частота дыхания - 24. 1. Какая реакция возникла у больного? 2. Каковы механизмы описанных явлений? 3. В какой стадии возникшей реакции они наблюдаются? 1. Анафилактическая реакция 2. На начальных стадиях осуществляется взаимодействие антигена(аллергена) с иммунокомпетентными клетками, формирование специфичных по отношению к аллергенам клонов плазматических клеток, синтезирующих IgE и IgG. Эти антитела фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокочувствительных рецепторов к ним 3. Иммунологическая первая стадия 4/5 В зоне воспаления через несколько минут после действия флогогенного агента обнаружено: ацидоз, повышение концентрации лактата и пирувата. 1. Как называется описанное явление? 2. Следствием чего оно является? 3. К каким последствиям приводит? 1. Вторичная альтерация 2. Вторичная альтерация– возникает под воздействием как флогогенного раздражителя, так и факторов первичной альтерации. Если первичная альтерация является результатом непосредственного действия воспалительного агента, то вторичная не зависит от него и может продолжаться и тогда, когда этот агент уже не оказывает влияния 3.В результате вторичной альтерации развиваются метаболические, физикохимические и дистрофические изменения 4/5 При воспалительных процессах наблюдается эмиграция лейкоцитов в очаг воспаления. Длительное течение воспалительного заболевания обуславливает в очаге воспаления инфильтрацию тканей различными видами лейкоцитов. 1. От чего зависит, какие лейкоциты будут находиться в очаге воспаления? 2. Приведите примеры. 1. Эмиграция лейкоцитов в очаг воспаления характеризуется определенной очередностью: сначала эмигрируют нейтрофильные гранулоциты, затем моноциты и наконец - лимфоциты. Более позднее проникновение моноцитов объясняется их меньшей хемотаксической чувствительностью. Нейтрофилы-вызывают фагоцитоз, попав в очаг воспаления. Моноцитыстановятся фагоцитами способными секретировать медиаторы воспаления, организуют ответ иммунной системы. Лимфоциты-распознают чужеродные агенты и нейтрализуют их. Эозинофилы-дегранулируют и формируют главный механизм защиты от паразитарных инфекций. 2.эозинофилы (при воспалении,обусловленном аллергическими процессами немедленного типа),лимфоциты (при аллергии замедленного типа). При инфаркте миокарда возможно повышение температуры тела в субфебрильных пределах. 1. Нужна ли при том жаропонижающая терапия? 2. Будет ли она эффективной? Ответ обоснуйте. 1. Нет не нужна 2. Она будет не эффективной, потому что не будут образовывать интерлейкины 4/5 У жителей высокогорья обнаруживаются повышение числа эритроцитов и количества гемоглобина, дыхательный алкалоз. 1. Какой патологический процесс стал причиной этих изменений в данной ситуации? Назовите его разновидность согласно классификации. 2. Поясните механизм указанных нарушений. 3. Какое значение они имеют для жизнедеятельности целостного организма? 1. Гипоксическая гипоксия. Первая классификация гипоксии была предложена Баркрофтом. Он предложил выделить в зависимости от уровня нарушении функции переноса кислорода: 1) аноксигенную форму (недостаток кислорода в воздухе и/или нарушение газообмена в легких); 2) анемическую (нарушение способности гемоглобина связывать и транспортировать кислород); 3) застойную форму (нарушение циркуляции крови) Вторая патогенетическая классификация Баркрофта-Ван Слайка. Согласно этой классификации, получившей название Киевской, выделяют следующие формы гипоксии: гипоксическая, дыхательная,тканевая, гемическая. И.Р. Петров предложил еще одну классификацию кислородного голодания: 1. Гипоксия от недостаточности парциального давления кислорода во вдыхаемом воздухе; 2. Гипоксия при патологических процессах: а) дыхательная; б) сердечно-сосудистая; в) кровяная; г) тканевая; д) смешанная 2.В основе гипоксической гипоксии лежит уменьшение насыщения артериальной крови кислородом (гипоксемия), возникает при снижении парциального давления кислорода в воздухе. При этом состав крови и ее количество не изменяются. Причины, которые ведут к развитию гипоксической гипоксии: - подъем в горы, полеты на летательных аппаратах; - увеличение парциального давления других газов, которые вытесняют кислород из окружающего воздуха, например, при работе в шахтах (метан), в колодцах (углекислый газ), при наркозе закисью азота (азот 3. Так как парциальное давление ниже, нужно увеличить количество эритроцитов, для того чтобы переносить кислород При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миоглобинурии, гиперкалиемии, гипонатриемии. 1. Какая патология возникла у больного? 2. Каков основной ведущий механизм нарушения функции почек в данном случае? 3. Объясните механизм наблюдаемых явлений. 1. Почечная недостаточность 2. Хроническая почечная недостаточность на фоне гибели нефронов 3.Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие - к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови. Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию). В гематологическое отделение клинической больницы поступила больная 56ти лет, у которой были обнаружены следующие изменения в крови. Количество эритроцитов - 1,2* 1012/л, концентрация гемоглобина - - 56 г/л, ЦП. - 1,4. Ретикулоцитов - 0,1 %. Анизоцитоз - выраженный макро- и мегалоцитоз. Пойкилоцитоз - выраженный овалоцитоз, встречаются единичные мегалобласты, эритроциты с тельцами Жолли и кольцами Кебота. Осмотическая резистентность эритроцитов: max - 0,40%, min - 0,66 %. Отмечается нейтропения, тромбоцитопения. 1. О какой патологии свидетельствуют описанные изменения? 2. Оцените изменения, наблюдающиеся в крови, используя все принципы классификации. 3. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. 1. Железодефицитная анемия 2. Снижение уровня эритроцитов в норме 3,7-4,7* 10^12/л; так же снижение гемоглобина, при норме 120-140 г/л. . 3. Изменение количества эритроцитов, значительное снижение, так же они поменяли форму(овальные) При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритроциты снижены, гемоглобин повышен, лейкоциты выше нормы,Соэ повышено 2. Хронический лейкоз 3. Алейкемический лейкоз 4. Анемия вызыввет прогрессирующую слабость, бледность и одышку 5. Хроническая лимфоцитарная лейкемия 4/5 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии. 3. В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках. Нейрогуморальный ответ. Первой реакцией организма на стресс, в том числе вызванный острой сердечной недостаточностью, является выработка гормонов: адреналина и норадреналина. Они помогают сердцу увеличить объём перекачиваемой крови и, таким образом, компенсировать нарушение сократительной способности сердца. Однако со временем сердце перестаёт отвечать на гормоны, а повышенная нагрузка приводит к дальнейшему ухудшению его функции [14] . Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя. Реакции со стороны почек. При сердечной недостаточности, как правило, уменьшается объём мочи, пациенты ходят в туалет в основном в ночное время суток. К вечеру появляются отёки нижних конечностей, начинаются со стоп, а затем "поднимаются" вверх, скапливается жидкость в брюшной полости — асцит, грудной клетке — гидроторакс, перикарде — гидроперикард [3]. Кожа стоп, кистей, мочек ушей и кончика носа становится синюшного оттенка. При сердечной недостаточности снижается приток крови к почкам, что в конечном итоге может вызвать почечную недостаточность. Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром. Гемодинамические изменения. Со временем при сердечной недостаточности нарушается кровообращение во всем организме, приводя к быстрому утомлению при физических и умственных нагрузках. Снижается масса тела, уменьшается двигательная активность, происходит нарастание одышки и отёков. Слабость увеличивается, пациент уже не встаёт с постели, сидит или на лежит на подушках с высоким изголовьем. Иногда больные насколько месяцев находятся в тяжёлом состоянии, после чего наступает смерть 4. Лекарственные препараты назначают в любом случае. Их количество зависит от стадии, выраженности симптомов сердечной недостаточности, а также причины ее возникновения. В некоторых случаях врач прописывает один препарат, в других же необходима их комбинация. Каждый человек индивидуален - его анализы, история болезни не идентичны, поэтому выбирает вариант лечения только лечащий доктор, поскольку слишком много нюансов по взаимодействию между медикаментозными средствами, которые просто не под силу понять человеку, не знакомому с фармакологическим действием тех или иных веществ. Ингибиторы АПФ Их следует считать препаратами первой линии (их назначают обязательно при отсутствии противопоказаний) в лечении сердечной недостаточности. Они доказали свою эффективность в огромном количестве клинических исследований. Самыми частыми в использовании являются каптоприл, эналаприл, лизиноприл, периндоприл. Бета-адреноблокаторы Рекомендуют использовать в сочетании с гликозидами, благодаря чему больше снижается риск возникновения жизнеугрожающих аритмий, а также явлений коронарной недостаточности (признаков стенокардии). Кроме того Бетаадреноблокаторы снижают частоту сердечных сокращений, уменьшают толщину стенок желудочков сердца, улучшают прогноз заболевания. Наиболее популярными являются бисопролол, метопролола сукцинат, небиволол. Антагонисты минералокортикоидных рецепторов Эта группа препаратов по праву входит в тройку основных групп для лечения сердечной недостаточности (вместе с иАПФ и бетаадреноблокаторами). Спиронолактон и эплеренон следует назначать только после анализов крови на калий и креатинин, поскольку оба являются калийсберегающими. Во время лечения также необходимо следить за уровнем калия и креатинина. В случае их превышения высок риск возникновения нарушений ритма сердца, опасных для жизни, и ухудшения функции почек. Гликозиды Дигоксин - наиболее часто применяемый препарат из группы сердечных гликозидов. Принимать препарат следует очень осторожно и только по рекомендации лечащего врача. Самостоятельное его назначение чревато появлением жизнеугрожающих нарушений ритма из-за неправильно подобранной дозировки. Диуретики Мочегонные средства (диуретики) необходимы при наличии избыточного содержания жидкости в организме, проявляющегося отеками. Исключением для лечения является лишь 1 стадия заболевания. К основным препаратам этой группы относят гидрохлортиазид, индапамид, торасемид, фуросемид. Сартаны Препараты второй линии - валсартан, лозартан. Назначаются при наличии у больного противопоказаний к приему иАПФ (двусторонний стеноз почечных артерий, непереносимость иАПФ, упорный сухой кашель, связанный с приемом иАПФ и так далее). У больного вследствие отравления развился токсический отек легких. 1. Какой тип дыхательной недостаточности возник при этом? 2. Каковы его механизмы? 1. Рестриктивный тип 2. Это тип альвеолярной гиповентиляции обусловлен ограничением расправления легких в результате действия внутрилегочных и внелегочных причин. При рестриктивной гиповентиляции наблюдаются снижение ОЕЛ, ЖЕЛ и МОД, уменьшение ДО и РОвд. Индекс Тиффно остается в пределах нормы или превышает нормальные значения. Ограничение способности легких расправляться и увеличение эластического сопротивления легких приводят к увеличению работы дыхательных мышц, повышаются энергозатраты на работу дыхательной мускулатуры, развивается инспираторная одышка, гипоксемия и гиперкапния, кривая диссоциации оксигемоглобина У пациента, который жалуется на диспептические явления (тошнота, изжога, запоры), после проведенной фиброгастроскопии выявлена язвенная болезнь желудка. 1. Назовите этиологические факторы этого заболевания. 2. Характеризуйте защитные механизмы и повреждающие факторы в течении этой болезни. 1. Этиологические факторы: -социальные (нейрогенные и психогенные факторы): стрессы, переутомление, высокий темп жизни, курение, алкоголь. -алиментарные: продукты повышающие пептическую активность желудочного сока (мясо), нерегулярное питание, раздражающие (специи) вещества. -физиологические: повышенная желудочная кислотность, повышение выработки гастрина, рефлюкс желчи (снижение защиты). -генетические: предрасположенность к данному заболеванию людей, имеющих группу крови О (I), ближайших родственников, страдающих язвенной болезнью. -инфекция: (H. pylori) - разрушает защитный слизисто-бикарбонатный барьер, вызывая тем самым образование в инфицированной слизистой воспалительных медиаторов (ФНО, ИЛ и тд.) -лекарственные факторы (аспирин и другие нестероидные противовоспалительные препараты подавляющие выработку простагландинов; кортикостероиды, подавляющие образование слизи и угнетающие регенерацию слизистой.) -патологическая импульсация из пораженных внутренних органов (хронический аппендицит, хронический холецистит, желчекаменная болезнь 2. Защитные факторы: Слизистая оболочка желудка постоянно подвергается воздействию кислоты и пепсина. В защитном барьере желудка клетки слизистой оболочки являются первой линией защиты от повреждающих факторов, особенно поверхностные клетки, секретирующие слизь и бикарбонаты, создающие физико-химический барьер для эпителиальных клеток желудка. Этот барьер представляет собой гель, имеющий в норме градиент рН у клеточной поверхности. Гель состоит из неперемешивающегося слоя слизи, бикарбонатов, фосфолипидов и воды. Установлено, что факторы регуляции, стимулирующие синтез пепсина и соляной кислоты, одновременно стимулируют выделение слизи и синтез бикарбонатов. Бикарбонаты необходимы для поддержания рН близким к нейтральному у поверхности эпителия. Все поверхностные эпителиальные клетки, выстилающие желудок и двенадцатиперстную кишку, синтезируют и секретируют бикарбонаты. В поддержании устойчивости слизистой оболочки желудка и двенадцатиперстной кишки к повреждающим факторам важную роль играют способность клеток к регенерации, хорошее состояние микроциркуляции и секреция некоторых химических медиаторов защиты, таких как простагландины и факторы роста. Слизистая оболочка желудка и двенадцатиперстной кишки способна после повреждения очень быстро (в течение 15-30 мин.) восстанавливаться. Этот процесс обычно проходит не за счет деления клеток, а в результате движения их из крипт желез базальной мембраны и закрытия таким образом дефекта в участке поврежденного эпителия. Простагландины, имеющиеся в слизистой оболочке желудка, могут секретироваться главными, добавочными (шеечными) и париетальными (обкладочными) клетками. Простагландины (простагландин Е2) способствует защите слизистой оболочки желудка посредством угнетения активности париетальных клеток, стимулирования секреции слизи и бикарбонатов, увеличения кровотока в слизистой оболочке, снижения обратной диффузии ионов Н+ и ускорения клеточного обновления. Повреждающие факторы: Соляная кислота. Правило Шварца «нет кислоты - нет язвы» в принципе верно для большинства случаев язвенной болезни. Клетки, в которых происходит образование и секреция соляной кислоты, называются париетальными (обкладочными). Они преимущественно локализуются в железах слизистой оболочки дна желудка. Основные стимуляторы секреции кислоты в желудке - гистамин, гастрин и ацетилхолин. Многие факторы угнетают секрецию кислоты, наиболее важными среди них являются простагландины и соматостатин. Как стимуляторы, так и ингибиторы процесса секреции кислоты в желудке действуют через специфические рецепторы, находящиеся в обкладочных клетках. Гистамин, выделяющийся в основном из энтерохромаффиноподобных клеток слизистой оболочки желудка, стимулируют секрецию кислоты через Н2-рецепторы, связанные с циклической АМФ (цАМФ). Гастрин и ацетилхолин активируют специфические рецепторы, связанные с системой кальций/протеинкиназа С. После активации соответствующих происходит стимуляция водородно-калиевых (Н+/К+) АТФазных каналов, приводящая к продукции и выделению ионов водорода. Базальная секреция кислоты у больных с язвенной болезнью двенадцатиперстной кишки либо нормальная, либо повышена. В то же время максимальная стимулирующая секреция кислоты у таких больных (по сравнению со здоровыми людьми) значительно повышена. Небольшое число больных с дуоденальной язвой имеют очнь высокие показатели базальной секреции соляной кислоты. Пепсин. Главные клетки, также преимущественно находящиеся в железах слизистой оболочки дна желудка, вырабатывают пепсиноген - неактивный предшественных протеолитического фермента пепсина. Патогенетическая роль нарушений выработки пепсиногена в механизме язвенной болезни пока не ясна. Helicobacterpylori. Достижения гастроэнтерологии в последнее время доказали связь между развитием язвенной болезни и инфицированностью Helicobacterpylori в желудке. Helicobacterpylori является грамотрицательной аэробной палочкой, имеющей жгутики и способной образовывать уреазу.Helicobacterpylori часто обнаруживается в слизистой оболочке желудка. Этот возбудитель иногда выявляют и у здоровых людей, без каких-либо патологических проявлений, хотя значительно реже (>95%) он обнаруживается у больных гастритом и язвенной болезнью двенадцатиперстной кишки. Лечение гастрита и дуоденальной язвы препаратами, действующими на Helicobacterpylori, например висмутсодержащими препаратами и антибиотиками, приводит к клиническим и морфологическим признакам выздоровления. Хотя наличие данного микроорганизма четко коррелирует с гастритом и язвенной болезнью двенадцатиперстной кишки, механизмы его влияния на процесс развития язвенной болезни остаются неизвестными. Первые исследования показали возможность как прямого, так и непрямого повреждения слизистой оболочки желудка этими организмами. Helicobacterpylori вырабатывает уреазу, липополисахариды и цитоксин, которые, в свою очередь, могут привлекать и активировать клетки воспаления. Кроме того, последние исследования invivo и invitro показали, что местное воспаление, вызванное Helicobacterpylori, сочетается с умеренной гипергастринемией. Стресс. Хронический стресс вызывает формирование застойного очага воспаления в коре головного мозга , что приводит к растормаживанию подкорковых структур, регулирующих желудочную секрецию. В результате активации парасимпатической нервной системы происходит усиление секреции HCl и пепсина, снижение образования бикарбонатов и слизи, возможен заброс желчи в желудок(дуоденогастральный рефлекс). Активация симпатической нервной системы вызывает нарушение кровоснабжения стенки желудка вследствие сужения артериол ( эффект катехоламинов) , что в свою очередь приводит к ишемическому повреждению стенки желудка( из -за образования активных форм кислорода и липидных перекисей).Глюкокортикоиды , уровень которых в крови повышен в результате стресса , также вызывают усиление секреции HCl и пепсина , подавляют регенеративные процессы в слизистой желудка и снижают секрецию биокарбонатов и слизи К стоматологу на прием обратился пациент, нуждающийся в удалении зуба. Из анамнеза известно, что больной перенес гепатит С, вследствие которого в дальнейшем развился цирроз печени. Вопросы: 1) Почему у данного пациента наблюдается склонность к повышенной кровоточивости, как это связано с поражением печени? 2) Какие еще возможны изменения в организме больного в связи с нарушением функций печени? происхождения; дистрофические изменения вследствие первичного нарушения обмена веществ (гепатозы); цирротическое поражение печени (вследствие диффузного разрастания соединительной ткани на фоне дистрофии печеночной паренхимы); опухолевые поражения печени; паразитарные поражения; генетические дефекты гепатоцитов; иммунные (и аутоиммунные) процессы печени; расстройства кровообращения; наследственная патология печени Массивное длительное раздавливание мягких тканей пострадавшего в результате шахтного взрыва привело к появлению у больного олигурии, гипонатриемии. 1. Каков механизм возникшей олигурии? 2. Какое нарушение функции почек произошло в данном случае? 3. Чем можно объяснить возникшую гипонатриемию? 1. Из-за уменьшения количества первичной мочи в силу снижения гидростатического давления в капиллярах клубочков, т.к. их просвет суживается за счет тромбов, агрегатов тромбоцитов, лейкоцитов, пролиферации эндотелия, а также в силу сдавливания за счет пролиферации мезангиоцитов и увеличения количества мембраноподобного вещества в пространстве между основанием капиллярных петель и за счет полулуний. Канальцевый же аппарат не претерпевает больших изменений и продолжает реабсорбцию с прежней силой, но из меньшего количества первичной мочи. 2. Токсическое поражение канальцев почек 3. Натрий является одним из наиболее важных катионов, обеспечивающих нормальное функционирование многих клеток, особенно нервных и мышечных. При снижении его содержания уменьшается возбудимость нейронов и миоцитов как следствие изменения их мембранного потенциала. За счет этого тормозится образование и проведение волны возбуждения в нервной системе, снижается тонус скелетных мышц, сосудов и миокарда, что обусловливает клинические симптомы. Гипонатриемия приводит к гипоосмолярности плазмы, вода по градиенту концентрации устремляется из межклеточного пространства в клетки. В результате возникает отек и набухание клеток, что нарушает их нормальное функционирование. Объем циркулирующей крови (волемия) может быть разным. Это определяется причиной, вызвавшей гипонатриемию. При гиповолемии уменьшается ОЦК, компенсаторно увеличивается секреция АДГ, что еще больше усугубляет патологию. ??? Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. К операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после 1. Рецидивный токсический зоб 2. -При значительных размерах зоба он может сдавливать гортань и верхнюю часть трахеи, приводя к изменениям голоса и расстройству внешнего дыхания. -При гипертиреозе отмечается, как правило, артериальная гипертензия, для которой характерно увеличение разницы между систолическим и диастолическим давлением. Систолическое давление возрастает в связи с увеличением сердечного выброса, а диастолическое снижено из-за увеличения объема микроциркуляторного русла под воздействием тиреоидных гормонов. Для тиреотоксикоза характерна также гипертермия: под действием тиреоидных гормонов образуется повышенное количество тепла (калоригенный эффект). Со стороны желудочно-кишечного тракта наблюдается снижение секреторной активности желудка и поджелудочной железы, что вместе с повышением перистальтики кишечника приводит к развитию поносов. Относительно постоянным симптомом гипертиреоза является тремор – непроизвольные колебательные движения всего тела или отдельных его частей. Характеризуются ритмичностью, стереотипностью и обычно малым размахом; чаще охватывают пальцы рук, веки, язык, нижнюю челюсть, голову. При тиреотоксикозе наблюдается выраженная мышечная слабость, нарастающая по мере развития заболевания. Психический статус больных при тиреотоксикозе претерпевает существенные изменения, вплоть до развития психозов. Вначале отмечаются повышенная психическая возбудимость и раздражительность, сменяющиеся на поздних стадиях заболевания заторможенностью, апатией, угнетением психической деятельности ??? У пациентки 50-ти лет выявлена базофильная аденома гипофиза. У нее круглое багрово- красное лицо, гипертрихоз, отложения жира в верхней части туловища, на коже живота, плеч, бедер, «полосы растяжения», пигментация. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез этой стадии возникшего у больной заболевания. 1. Болезнь Иценго-Кушинга. 2. патогенез; активация катаболизма белков и угнетение протеосинтеза в коже. Это ведёт к дефициту в коже коллагена, эластина и других белков, формирующих структуры кожи. Просвечивание в области стрий микрососудов подкожной клетчатки. Багровый или фиолетовый цвет стрий обусловлен застоем венозной крови в микрососудах клетчатки. Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1.У ребенка развилась сывороточная болезнь 2.Сывороточная болезнь относится к гинерчувствительности немедленного типа (к III типу аллергических реакций по Gell & Cooms). 3.За развитие этой аллергической реакции ответственны антитела относящиеся к классу Ig G и Ig M. 4.Иммуннокомплексный тип реакций связан с отложением образовавшихся в сосудистом русле иммунных комплексов в сосудистой стенке и паравазально. 5.Комплемент, который фиксируется на отложившихся в сосудистой стенке иммунных комплексах и активируется по классическому пути. 4/5 У больного тонзиллитом отмечается озноб, слабость, боль в горле, температура тела - 37,7°С. 1. Какие клетки крови участвуют в патогенезе лихорадки? 2. Характеризуйте их патогенетическую функцию при лихорадке. Где локализуется первичное звено патогенеза? 1)вторичные лейкоцитарные пирогены (ИЛ-1), ПГЕ1, ПГЕ2 2)Синтез под их влиянием вторичных лейкоцитарных пирогенов (ИЛ-1). Проникновение лейкоцитарных пирогенов в кровь и образование ПГЕ1, ПГЕ2 и других медиаторов лихорадки, влияющих на центр терморегуляции. 5/5 В анализе крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 85 г/л, ЦП- 0,9. Тромбоцитов 120*10°/л. Количество лейкоцитов - 20*10°/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 3; Ся - 8, Л - 20, М - 2, лимфобласты - 67. Ретикулоцитов - 0,8%. СОЭ - 52 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следуетотнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов впериферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритроцитопения. Анемия нормохромная. Тромбоцитопения. Лейкоцитоз и СОЭ повышена – Системные изменения 2. Острый лимфобластный лейкоз 3 Лейкемическая форма 4. Анемия тромбоцитопения вызвана появлением бластных клеток. Подавление ими нормальных ростков кроветворения( эритроцитарного, мегокорецитарного) 5. Лейкимическая форма острого лимфобластного лейкоза. Сопутствующей нормохромной анемией и тромбоцитопенией. При исследовании крови больного обнаружены следующие изменения. Количество лейкоцитов - 12*109/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 35, Ся - 42, Л - 18, М - 5. Среди нейтрофилов палочкоядерные с выраженным пикнозом ядра. СОЭ - 18 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Какой характер носит лимфопения (абсолютный или относительный)? 4. Назовите примеры заболеваний либо патологических процессов, при которых могут наблюдаться такие явления, и объясните механизм таких изменений. 1. увеличено количество лейкоцитов, повышено СОЭ 2. Дегенеративный нейтрофилез. Наряду с увеличенным числом палочкоядерных лейкоцитов в крови появляется большое количество деструктивно измененных сегментоядерных нейтрофилов (токсическая зернистость, пикноз ядер). Свидетельствует об угнетении функциональной активности костного мозга. Характерен для разгара тяжелых инфекций. 3. относительная лимфопения 4. Лейкоцитоз наблюдается при следующих заболеваниях и состояниях: инфекции ( бактериальные, грибковые, вирусные и др.), воспалительные состояния, злокачественные новообразования, травмы, лейкозы, уремия, результат действия адреналина и стероидных гормонов ??? У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? 1. Отёк легких 2. Механизм, повышение гидростатического давления в капиллярах легких и вследствии этого потеря жидкой части крови в альвеоле 3. это объясняется тем, что у пациента левожелудочковая недостаточность, она может быть вызвана либо аортальными, либо митральными пороками. Следствие этого увеличивается давление в левом желудочке, потом в левом предсердии, потом происходит увеличение давления в малом кругу кровообращения. Происходит рефлекс Китаева 4. Необходимое для отека легких лечение включает в себя: мочегонные препараты ингаляцию легких кислородом анальгетики тромболитики сосудораширяющие препараты инъекции белковых и коллоидных растворов антибиотики (для профилактики присоединения вторичной инфекции) лечение основного заболевания, вызвавшего отек легких 4/4 У : У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Анурия 2. В большинстве случаев анурия является следствием тяжелого поражения почек при гломерулонефрите, переливании несовместимой крови, отравлении ядами, сепсисе, ш оке. В ряде случаев анурия может быть связана с нарушением оттока мочи изза камней, сдавления мочеточников опухолью, случайной перевязки или пересечения мочеточников при операциях 3.Почки одними из первых страдают при шоке. Вазоконстрикция почечных сосудов развивается на ранних стадиях этого патологического состояния, что приводит к резкому снижению почечной фильтрации и мочевыделения вплоть до анурии. Развивается преренальная острая почечная недостаточность. Ауторегуляторные механизмы в состоянии поддерживать постоянный почечный кровоток лишь при уровне системного АД выше 80 мм рт.ст. Продолжительное снижение почечной перфузии ведёт к повреждению канальцевого эпителия, гибели части нефронов и нарушению выделительной функции почек. При синдроме длительного сдавления и гемотрансфузионном шоке к тому же происходит и обтурация почечных канальцев выпадающими белковыми преципитатами. В исходе развивается острая ренальная почечная недостаточность ??? Больной жалуется на жжение в области языка, тяжесть в надчревной области, отрыжку воздухом, понос, утомляемость одышку. Объективно: кожа и слизистые бледные, язык малиновый. В желудочном соке отсутствует свободная HCl. Общая кислотность - 12 т.е. В крови - гиперхромная анемия, в мазке - анизо- и пойкилоцитоз, мегалобласты. Диагностирована В12-дефицитная анемия. 1. Как называется возникшее в желудке явление? 2. Как можно объяснить наблюдаемые диспептические симптомы? 3. Каков их патогенез? 1. Гастрит 2. причины и значение гипотонических дискинезии желудка. Уменьшение двигательной (моторной) активности желудка может быть обусловлено: а) алиментарными факторами (жирная пища); б) уменьшением желудочной секреции (гипоацидные гастриты); в) уменьшением тонуса блуждающего нерва; г) действием подавляющих моторику желудка гастроинтестинальных гормонов гастроингибирующего пептида, секретина и др.; д) удалением привратниковой части желудка; е) общим ослаблением организма, истощением, гастроптозом (опущением желудка). 3. Наличие на слизистой оболочке антрального отдела желудка бактерий H.pylori Больная 48-ми лет находилась под наблюдением в больнице в течение 2 месяцев. Жалобы на желтушное окрашивание кожи и слизистых, слабость, тошноту, зуд. Печень увеличена, болезненна. Билирубин в крови повышен за счет прямой фракции (82 мкмоль/л), обнаружен билирубин в моче. Уробилина и стеркобилина в крови и в моче нет. Эритроциты - 3,8 • 1012/л, НВ - 110 г/л. Вопросы: 1) Какой вид желтухи развился у данной больной? 2) Какие заболевания могут привести к данному виду желтухи? 3) Почему в данном случае не обнаруживаются уробилин и стеркобилин? 1. механическая желтуха 2. Внутрипротоковые препятствия: желчнокаменная болезнь; стриктуры (сужения) протоков; злокачественные образования (опухоль Клацкина, замещение ткани эпителия протоков желчевыводящих путей и т. п.); глистная инвазия. Препятствия вне протоков: злокачественные образования (опухоли привратника желудка, головки поджелудочной железы, двенадцатиперстной кишки, метастазы); панкреатит. 3. Поскольку при полной механической обтурации желчь не поступает в кишечник и не подвергается дальнейшей трансформации, в кале и моче не определяется уробилин. Из-за отсутствия стеркобилина стул становится обесцвеченным. 4/5 У больного выявлена двусторонняя атрофия надпочечников туберкулезного происхождения, при этом отмечается слабость, утомляемость, анорексия, тошнота, гипотензия, гиперпигментация кожи. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез возникающих нарушений при этой патологии 1. Болезнь Аддисона 2. Мышечная слабость, утомляемость. Механизмы – дисбаланс ионов в биологических жидкостях и мышцах: уменьшение Nа, избыток К; нарушение транслокации Са через плазматическую мембрану, мембраны саркоплазматической сети и митохондрий в мышцах. Причина: недостаточность альдостерона. Гипогликемия, дефицит глюкозы в миоцитах, недостаточность их энергообеспечения. Причина: недостаточность глюкокортикоидов. Уменьшение массы миоцитов, дистрофические изменения в них. Причина: недостаточность анаболического эффекта надпочечниковых андрогенов. Артериальная гипотензия. Полиурия. Механизм: снижение реабсорбции жидкости в канальцах почек вследствие гипоальдостеронизма. Гипогидратация организма и гемоконцентрация. Причина этих проявлений – снижение объёма жидкости в сосудистом русле, приводящее к гиповолемии. Нарушение полостного и мембранного пищеварения, нередко приводящее к развитию синдрома мальабсорбции. Причины: недостаточность секреции желудочного и кишечного сока, обусловленная нарушениями кровоснабжения стенок желудка и кишечника, а также дефицитом кортикостероидов, и профузные поносы. Механизмы: экскреция избыточного количества Nа+ в просвет кишечника в связи с гипоальдостеронизмом, повышение осмоляльности кишечного содержимого, что вызывает транспорт жидкости в кишечник и так называемый осмотический понос. При этом теряется не только жидкость, но и питательные вещества, не всосавшиеся через стенку кишечника. Гипогликемия. Причина: дефицит глюкокортикоидов, приводящий к торможению глюконеогенеза. Гиперпигментация кожи и слизистых. Характерны для первичной надпочечниковой недостаточности, при которой гипофиз не поражён. Механизм – повышение (в условиях дефицита кортизола) секреции аденогипофизом как АКТГ, так и меланоцитостимулирующего гормона. Уменьшение оволосения тела, особенно в подмышечной области и на лобке. Причина – недостаточность надпочечниковых андрогенов. 4/5 После проведения прививки АКДС мальчик 11-ти лет погиб при клинической картине анафилактического шока. При изучении истории развития ребенка установлено, что у него периодически отмечались петехиальные высыпания на коже рук и ног, экзема. 1. Вследствие чего погиб ребенок? 2. Каков механизм описанных явлений? 1. Мальчик погиб в следствие сывороточной болезни, которая развилась на фоне введения вакцинации акдс 2. аллергическая реакция 3 типа ( иммунокомплексного) антиген и антитело находтся в крови в несвязанных состояниях, а их взаимодействие происходит в крови и тканевой жидкости с образованием иммунных комплексов, которые оседают на стенках капилляров. Вследствие этого развивается системная (генерализованная) форма аллергии. Во время патофизиологической стадии аллергических реакций данного типа происходит повреждение клеток, развивается воспаления, которые могут переходить в некротические изменения. Активация биохимических систем крови во время патохимической стадии может приводить к ДВС-синдрому, а также цитопении В результате травматического поражения произошло кровоизлияние в переднюю камеру глаза. 1. Какое явление и через какое время может возникнуть в хрусталике здорового глаза? 2. Каков механизм этого явления? 1. гифема вызывает повышенное внутриглазное давление, и в следствие этого глаукому и необратимую потерю зрения хрусталик на втором глазу начинает обострять зрение адаптация 4/5 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. 1. кратковременный спазм сосудов, артериальная гиперемия, венозная гиперемия, престатическая фаза расстройств микроциркуляции, стаз 2. кратковременный спазм сосудов имеет рефлекторный характер и длится до 30 минут артериальная гиперемия возникает как следствие гиперкалийионии, ацидоза, выделения медиаторов венозная гиперемия возникает микротромбоза, потери эластичности сосудов, набухания эндотелия, выхода жидкой части крови в воспаленную ткань, сдавления экссудатом, краевого стояния лейкоцитов, несоответствие притока оттоку, сладжирование крови Престатическая фаза характеризуется феноменом краевого стояния лимфоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах Стаз возникает когда движение кров в сосудах прекращается полностью 4/5 В экссудате обнаружено высокое содержание эозинофилов. 1.Для какого типа воспаления (инфекционного, асептического, аллергического) характерен указанный клеточный состав экссудата? 2. Ответ обоснуйте. 1. наличие эозинофилов характеризует воспаление аллергического типа 2. т.к. эозинофилы это маркеры аллергии. В основе подобной инфильтрации лежит специфическое IgE-презентирование эозинофилами при аллергии и иммунокомплексных реакциях, возникающих при контакте с аллергенами паразитов, лекарств, опухолей и т.д. 4/5 При назначении комплексной терапии больному ОРВИ с температурой тела 37.2С, врач не рекомендовал принимать жаропонижающие средства. 1. Объясните, почему врач не рекомендует принимать жаропонижающие средства больному? 2. В каком случае будет целесообразно применение жаропонижающих средств? 1. Так как повышение температуры (лихорадка) у больного имеет не только патологические, а и защитно-приспособительные факторы, которые ускоряют течение болезни и позволяют организму бороться с пирогенами - угнетается размножение многих вирусов, усиливается образование интерферонов; - увеличивается фагоцитарная активность макрофагов и нейтрофилов; - повышается интенсивность синтеза антител; - возрастает чувствительность многих инфекционных возбудителей к действию лекарственных веществ. 2. При подъеме температуры выше 39 градусов возникают патологические изменения в организме, такие как · повышение нагрузки на сердце (тахикардия, увеличение сердечного выброса) или уменьшение артериального давления при критическом падении температуры; · расстройства центральной нервной системы, которые могут проявляться бредом, галлюцинациями, а у детей до 5 лет — развитием фебрильных судорог. · если температура превышает 40ºС, ослабляется фагоцитоз, нарушается жизнедеятельность и функциональная активность лимфоцитов, увеличивается чувствительность организма к действию некоторых экзотоксинов; · у беременных возможно нарушение развития плода, тератогенные эффекты Поэтому пр повышении температуры выше 39 градусов целесообразно применение жаропонижающих средств 4/5 Летчик 40-а лет поступил в госпиталь для определения годности к летной работе. С этой целью был подвергнут испытанию в барокамере. Через 5 минут после «подъема» на высоту 5 тыс.м стал жаловаться на головную боль, головокружение. Появились одышка, цианоз кончиков пальцев, лицо побледнело. АД повысилось до 130/75 мм рт.ст., пульс 120 в мин., слабого наполнения. Внезапно пульс и дыхание стали урежаться, АД снизилось, испытуемый потерял сознание. 1. Какой тип гипоксии развился у летчика (ответ аргументируйте)? 2. Как изменяются уровни рО2 и рCО2 при данном виде гипоксии? 3. Объясните патогенез наблюдаемого ухудшения состояния летчика. 1. Гипоксическая гипоксия, так как она возникает при увеличении парциального давления других газов, которые вытесняют кислород, а также при подьеме в горы и испытании летчиков. 2. При гипоксической гипоксии уменьшается напряжение кислорода в артериальной крови(гипоксемия), насыщение гемоглобина кислородом и общее его содержание в крови, а также гипокапния в следствие компенсаторной гипервентиляции легких 3. Выраженная гипокапния приводит к ухудшению кровоснабжения мозга и сердца (сужение сосудов), респираторному алкалозу. В итоге можем наблюдать повышение давления, ухудшение состояния, потеря сознания, одышка.Нарушается диффузия кислорода из крови в клетки. ??? У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук. 1. Какой патологический процесс развился у больного? 2. Поясните патогенез этого процесса и его последствия для целостного организма. 1. Панкреатогенный шок 2. По своей природе этот шок является эндотоксиновым. При аутолизе поджелудочной железы (при панкреатите) в кровь выделяются токсические вещества, которые отравляют организм, дестабилизируют гемодинамику и затрудняет нормальную работу организма. ??? В анализе крови больного острой лучевой болезнью обнаружены следующие изменения. Количество эритроцитов - 2,3 * 1012/л, концентрация гемоглобина - 67 г/л, ЦП. -1,0. Ретикулоциты отсутствуют. Лейкоцитов - 2,0 *109 /л. В лейкоцитарной формуле наблюдается агранулоцитоз. Количество тромбоцитов резко снижено. 1. Как называется такое состояние? 2. Каковы его основные количественные и качественные гематологические изменения, о чем они свидетельствуют. 3. Дайте полное гематологическое заключение по данному анализу крови. 1. апластическая анемия 2. - уменьшение объема гемопоэтической ткани; - замещение костного мозга жировой тканью; - панцитопения в периферической крови (выраженная анемия, нормохромия, макроцитоз, сниженное количество ретикулоцитов, повышенное содержание HbF, лейкопения, абсолютная нейтропения, относительный лимфоцитоз, тромбоцитопения, повышенная СОЭ); - общеанемический синдром (бледность, вялость, одышка и др.); - иммунодефицитный синдром (инфекции, сепсис); - геморрагический синдром (петехии, кровоподтеки, кровотечения); - гемолитический синдром (короткоживущие эритроциты); - увеличение содержания железа в сыворотке крови как следствие нарушения включения железа в гемоглобин (насыщение им трансферрина достигает 100 %); - высокий уровень эритропоэтина в крови при сниженной эффективности его действия на костный мозг 3. пангемоцитопения, агранулоцитоз, апластическая анемия в следствие лучевой болезни 3/5 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов - 12,6*109/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 1, Ся - 56, Л - 16, М 26. СОЭ - 16 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Изменения какого вида лейкоцитов носит абсолютный, а какого – относительный характер? 3. Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4. При каких заболеваниях может встречаться и каков механизм возникающих изменений? 1. Нейтрофилия с дегенеративным сдвигом влево 2. Относительный характеризуется повышение количества лимфоцитов на фоне нормального или сниженного содержания лейкоцитов в крови. При абсолютном лимфоцитозе уровень лимфоцитов превышен, как и содержание лейкоцитов. 3. нарастание числа палочкоядерных нейтрофилов без сопутствующего увеличения юных форм; отражает угнетение гранулоцитопоэза после его предшествующей стимуляции; является неблагоприятным признаком 4. раковые метастазы в костный мозг, инфаркт миокарда, острая кровопотеря Комментарий: А почему Вы не увидели моноцитоз? ? Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. перегрузка сердца обьемом 3. недостаточное кровооснабжение органов и тканей 4. сердечные гликозиды, блокаторы кальциевых каналов, мочегонные 4/5 Пострадавший получил производственную травму. Сознание сохранено, реакция на внешние раздражители ослаблена, неадекватная. Отмечается бледность. Пульс слабого наполнения, частый. Дыхание поверхностное. АД - 80/50 мм рт. ст. Гематокрит - 25 %. 1. Какое состояние возникло у больного? 2. Какая стадия описана? 3. Каков механизм возникновения этого состояния? 4. Чем можно объяснить описанные проявления и каковы принципы его патогенетической коррекции? 1. Травматический шок 2. Торпидная стадия 3. Шок развивается, как правило, не только в связи с уменьшением ОЦК и его компонентов, сколько в результате интенсивности кровопо-тери. Острая потеря 50% крови у молодого здорового пациента приводит к острой циркуляторной недостаточности и развитию картины глубокого травматического шока 4. В динамике травматического шока возникают выраженные изменения функциональной активности сердечно-сосудистой системы, которые можно разделить на две категории [24, 25]: 1. С нормальным или повышенным сердечным выбросом и нарушенным распределением периферического кровотока. 2. Со снижением сердечного выброса и нарушением общей периферической тканевой перфузии. В соответствии с особенностями нарушения гемодинамики при травматическом шоке целесообразно нормализовать следующие параметры функционального состояния сердечно-сосудистой системы: а) возместить дефицит объема циркулирующей крови; б) достигнуть адекватной преднагрузки на сердце; в) восстановить сердечный выброс; г) поддержать сократительную способность миокарда и сосудистый тонус У пациентки 50-ти лет, страдающей бронхиальной астмой, появились боли в эпигастральной области и диспепсические расстройства. При сборе анамнеза установлено, что больная длительное время принимала глюкокортикоиды. Кислотность желудочного сока повышена. Какую форму патологии можно заподозрить у данной больной? Какой механизм обусловил повышение секреции в желудке в данном случае? 1. Гипорегенераторная язвенная болезнь желудка 2. Снижение синтеза простагландинов. 5/5 У больного наблюдается желтушность кожных покровов, увеличение общего билирубина преимущественно за счет прямой фракции, кожный зуд, брадикардия, гипотония, появление в моче прямого билирубина и уробилина. 1. Какой вид желтухи отмечается в данном случае? 2. Объясните механизм указанных нарушений. 3. Укажите вероятные причины такого состояния больного. 1. Подпеченочная желтуха (механическая) 2. В основе механической желтухи лежит механическое препятствие оттоку желчи из печени в двенадцатиперстную кишку за счет закупорки, сдавления или стриктуры желчевыводящих путей 3. Причиной этого может быть закупорка желчных путей желчными камнями, гельминтами, опухолью (чаще всего головки поджелудочной железы), воспалительным набуханием слизистой оболочки желчных ходов (холангитами), стриктурами желчных путей и др. Нарушение оттока желчи приводит к ее застою, повышению давления в желчных капиллярах, их перерастяжению, повышению проницаемости стенок и разрыву, что способствует поступлению желчи как непосредственно в кровь, так и через лимфатические пути. Появление компонентов желчи в крови и прекращение поступления их в кишечник при полной обтурации желчных путей приводит к развитию холемического синдрома. У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Анурия 2. В большинстве случаев анурия является следствием тяжелого поражения почек при гломерулонефрите, переливании несовместимой крови, отравлении ядами, сепсисе, ш оке. В ряде случаев анурия может быть связана с нарушением оттока мочи изза камней, сдавления мочеточников опухолью, случайной перевязки или пересечения мочеточников при операциях 3.Почки одними из первых страдают при шоке. Вазоконстрикция почечных сосудов развивается на ранних стадиях этого патологического состояния, что приводит к резкому снижению почечной фильтрации и мочевыделения вплоть до анурии. Развивается преренальная острая почечная недостаточность. Ауторегуляторные механизмы в состоянии поддерживать постоянный почечный кровоток лишь при уровне системного АД выше 80 мм рт.ст. Продолжительное снижение почечной перфузии ведёт к повреждению канальцевого эпителия, гибели части нефронов и нарушению выделительной функции почек. При синдроме длительного сдавления и гемотрансфузионном шоке к тому же происходит и обтурация почечных канальцев выпадающими белковыми преципитатами. В исходе развивается острая ренальная почечная недостаточность ??? У ребенка 8-ми лет наблюдаются быстрые, аритмичные, непроизвольные движения конечностей и туловища. Он гримасничает, причмокивает, часто высовывает язык. Тонус мышц конечностей снижен. 1. Как называется описанный синдром? 2. Какие структуры головного мозга при этом поражены? 1. Хореический гиперкинез, малая хорея. 2. Полосатое тело, мозжечок ?? У больного выявлена двусторонняя атрофия надпочечников туберкулезного происхождения, при этом отмечается слабость, утомляемость, анорексия, тошнота, гипотензия, гиперпигментация кожи. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез возникающих нарушений при этой патологии 1. Болезнь Аддисона 2. Мышечная слабость, утомляемость. Механизмы – дисбаланс ионов в биологических жидкостях и мышцах: уменьшение [Nа+], избыток К+; нарушение транслокации Са2+ через плазматическую мембрану, мембраны саркоплазматической сети и митохондрий в мышцах. Причина: недостаточность альдостерона. Гипогликемия, дефицит глюкозы в миоцитах, недостаточность их энергообеспечения. Причина: недостаточность глюкокортикоидов. Уменьшение массы миоцитов, дистрофические изменения в них. Причина: недостаточность анаболического эффекта надпочечниковых андрогенов. Артериальная гипотензия. Полиурия. Механизм: снижение реабсорбции жидкости в канальцах почек вследствие гипоальдостеронизма. Гипогидратация организма и гемоконцентрация. Причина этих проявлений – снижение объёма жидкости в сосудистом русле, приводящее к гиповолемии. Нарушение полостного и мембранного пищеварения, нередко приводящее к развитию синдрома мальабсорбции. Причины: недостаточность секреции желудочного и кишечного сока, обусловленная нарушениями кровоснабжения стенок желудка и кишечника, а также дефицитом кортикостероидов, и профузные поносы. Механизмы: экскреция избыточного количества Nа+ в просвет кишечника в связи с гипоальдостеронизмом, повышение осмоляльности кишечного содержимого, что вызывает транспорт жидкости в кишечник и так называемый осмотический понос. При этом теряется не только жидкость, но и питательные вещества, не всосавшиеся через стенку кишечника. Гипогликемия. Причина: дефицит глюкокортикоидов, приводящий к торможению глюконеогенеза. Гиперпигментация кожи и слизистых. Характерны для первичной надпочечниковой недостаточности, при которой гипофиз не поражён. Механизм – повышение (в условиях дефицита кортизола) секреции аденогипофизом как АКТГ, так и меланоцитостимулирующего гормона. Уменьшение оволосения тела, особенно в подмышечной области и на лобке. Причина – недостаточность надпочечниковых андрогенов. Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. К операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после 1. Рецидивный токсический зоб 2. -При значительных размерах зоба он может сдавливать гортань и верхнюю часть трахеи, приводя к изменениям голоса и расстройству внешнего дыхания. -При гипертиреозе отмечается, как правило, артериальная гипертензия, для которой характерно увеличение разницы между систолическим и диастолическим давлением. Систолическое давление возрастает в связи с увеличением сердечного выброса, а диастолическое снижено из-за увеличения объема микроциркуляторного русла под воздействием тиреоидных гормонов. Для тиреотоксикоза характерна также гипертермия: под действием тиреоидных гормонов образуется повышенное количество тепла (калоригенный эффект). Со стороны желудочно-кишечного тракта наблюдается снижение секреторной активности желудка и поджелудочной железы, что вместе с повышением перистальтики кишечника приводит к развитию поносов. Относительно постоянным симптомом гипертиреоза является тремор – непроизвольные колебательные движения всего тела или отдельных его частей. Характеризуются ритмичностью, стереотипностью и обычно малым размахом; чаще охватывают пальцы рук, веки, язык, нижнюю челюсть, голову. При тиреотоксикозе наблюдается выраженная мышечная слабость, нарастающая по мере развития заболевания. Психический статус больных при тиреотоксикозе претерпевает существенные изменения, вплоть до развития психозов. Вначале отмечаются повышенная психическая возбудимость и раздражительность, сменяющиеся на поздних стадиях заболевания заторможенностью, апатией, угнетением психической деятельности 4/5 У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1. Приобретенная иммунологическая недостаточность в системе кровообращение 2. Имунная система 3. Причинами ее развития могут быть экзогенные факторы: физическиого, химического, биологического происхождения. Эндогенными факторами, способствующими развитию вторичных иммунодефицитов, являются старение и интоксикации. Среди пожилых людей преимущественно распространены вторичные иммунодефицитные состояния. Чаще наблюдаются приобретенные дефекты клеточного иммунного ответа, реже - гуморального. Причина этого, в том, что Тклетки более чувствительны к апоптогенным факторам, нежели В-клетки. а апоптоз, является основным механизмом гибели клеток иммунной системы и развития иммунной недостаточности. Любые факторы, способные индуцировать процессы апоптоза Т-клеток (ионизирующее излучение, стрессы, повышение содержания глюкокортикостероидов и этанола, инфекция и др.), могут играть причинную роль в возникновении вторичного Т-клеточного иммунодефицита. Вторичная недостаточность гуморального иммунного ответа, как правило, развивается на фоне уже имеющихся серьезных заболеваний. 4/5 У медицинской сестры противотуберкулезного диспансера через 3 года работы появилась зудящая сыпь на коже кистей, отек, зуд век. В детстве отмечала появление крапивницы от клубники и земляники. 1. Как называется такое состояние? 2. Почему оно возникло? 3. Каков механизм возникших проявлений? 1. реакция гиперчувствительности 4 типа (замедленного типа) 2. Участие вы реакции принимают т-клетки, взаимодействующиес соответствующим ангиненом, которые привлекают в очаг аллергического воспаления макрофаги. после связывания антигена оказывают непосредственное цитотоксическое действие на клетки-мишени или эффект происходит с помощью лимфокинов 3.Во время иммунологической стадии этого типа реакций происходит сенсибилизация организма, в основе которой - образование клона т-лимфоцитов, имеющих на своей поверхности специфические рецепторы к данному антигену. Если образование таких "сенсибилизированных" Т-лимфоцитов происходит в самом организме, то говорят об активной сенсибилизации. Введение в организм готовых Т-лимфоцитов, имеющих специфические рецепторы к данному антигену, вызывает состояние пассивной сенсибилизации. Высокомолекулярные вещества белкового и гликопротеидногопроисхождения, продуцируемые Т-лимфоцитами, - лимф о к ин ы.По механизму действия выделяют: 1) лимфокины, поврежда!ощие клетки-мишени (цитотоксины); 2) лимфокины, вызывающие пролиферацию клеток (митогенные факторы); 3) лимфокины, влияющие на миграцию разных типов клеток (хемотаксины).По характеру влияния на клеткимишени лимфокины могут бытьактивирующими и угнетающими. Клетками-мишенями для лимфокинов являются разные популяции лимфоцитов, макрофаги, гранулоциты, свои и чужеродные клетки тканей. Есть лимфокины, которые вызывают и общие реакции организма. Примеры лимфокинов: интерлейкин-2, фактор переноса Лоуренса, фактор бласттрансформации, миграцию ингибирующий фактор (МИФ), фактор активации макрофагов (МАФ), интерферон. 4/5 При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Чем объясняются описанные явления? 1. Престатическая фаза расстройств микроциркуляции 2. престаз - кратковременная стадия, толчкообразный кровоток, маятникообразное движение крови. вязкость крови повышается в 100-200 раз, в состоянии стаза - кровь теряет свою текучесть. Причинами престаза чаще являются: сдавление венул экссудатом, сужение просвета венул микротромбами, снижение тонуса стенок венул в результате уменьшения возбудимости их нервно-мышечных элементов, а также повреждения их волокнистых структур и межклеточного вещества. ??? Больному, получившему ожог, поставлен диагноз шока: после непродолжительного возбуждения центральной нервной системы, повышения АД у него началось снижение АД. 1. В какой стадии шока находится больной? 2. Поясните механизмы нарушений со стороны сердечно-сосудистой системы. 1. Болевой шок. когда АД начало снижаться развилась вторая стадия – торможение (Торпидная фаза шока) 2. При шоке сердечно-сосудистая система не способна обеспечить адекватный кровоток органов и тканей. В дальнейшем это приводит к развитию синдрома полиорганной недостаточности, нарушению сердечного ритма, острой сердечной недотаточности. ??? В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты - 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные 2. Острая форма 3. Лейкопеническая форма 4. Анемия вследствие нарушения эритропоэза, тромбоцитопению можем объяснить панцитопенией (снижение содержания всех фирменных элементов крови). 5 На основании представленного результата анализа можно сказать, что данная патология является Острым лимфобластным лейкозом 5/5 Во время реанимационных мероприятий больному трижды был введен адреналин. Сердечная деятельность была восстановлена. Однако через 6 часов состояние пациента ухудшилось. ЧСС- 100 уд/мин, АД - 140/70 мм рт. ст., ЧД 30/мин. В легких множество разнокалиберных хрипов. 1. Какое состояние развилось у больного? 2. Каков его механизм? 3. Как объясняются описанные клинические проявления? 4. Каков принцип патогенетической коррекции? 1.Ишемия миокарда 2. Нарушается энергетическое обеспечение миокарда. Нарушается электролитный баланс в кардиомиоцитах, что обусловлено нарушением энергетического обеспечения работы ионных насосов. Повышенное содержание кальция в кардиомиоцитах активирует перекисное окисление липидов (ПОЛ) и фосфолипазы, повреждающие митохондрии и цитоплазматическую мембрану кардиомиоцитов. Вследствие накопления лактата развивается метаболический ацидоз, активирующий лизосомальные гидролазы, повреждающие клетки миокарда. После восстановления коронарного кровотока (снятие спазма коронарных сосудов, лизирование тромба и т.д.) может развиться реперфузионное повреждение миокарда 3. Несоответствие между потребностью сердца в АТФ и его синтезом 4. Исходя из механизмов развития ИБС, лечение ее проводят, воздействуя на разные патогенетические звенья процесса. Основной задачей является уменьшение потребности миокарда в кислороде. Уменьшить потребность миокарда в кислороде можно либо через уменьшение работы сердца, либо через повышение его кровоснабжения. 3/5 В эксперименте животное поместили под стеклянный колпак. Через 10 - 15 минут у него изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. Когда такое явление может встретиться у человека? 1. дыхательная Гипоксия 2. уменьшение рО2 и увеличение рСО2 артериальной крови, развитие газового ацидоза 3. Дыхательная (респираторная) гипоксия Развивается в результате недостаточности газообмена в легких в связи с альвеолярной гиповентиляцией, нарушением вентиляционно-перфузионных отношений, при возникновении полного или частичного нарушения движения воздуха в легких (удушье,, утопление, болезни легких, трахеи, бронхов, нарушение функции дыхательного центра; пневмо-, гидро-, гемоторакс, воспаление, эмфизема, саркоидоз; механические препятствия для поступления воздуха; локальное запустевание сосудов легких, врожденные пороки сердца). В условиях высокогорья, высотного полета без кислородного оборудования, , душных непроветриваемых помещениях. Возникает при отравлении угарным газом, при гемолизе эритроцитов, при анемии. ??? Мужчина 38-ми лет обратился в клинику с жалобами на отрыжку, изжогу, частые запоры. При исследовании желудочного сока получили следующие данные: общая кислотность - 90 млмоль/л., общая соляная кислота (HCl) - 85 млмоль/л, свободная HCl - 51 млмоль/л, связанная HCl - 34 млмоль/л, органические кислоты и кислые фосфаты - 4 млмоль/л. Оцените состояние кислотности желудка. Назовите причины и чем обусловлено данное состояние? Гиперацидное состояние характеризуется повышением кислотности желудочного сока и наблюдается при дуодените, язве двенадцатиперстной кишки, при гастритах, при повышенной возбудимости парасимпатической нервной системы, при частом употреблении сильных стимуляторов желудочной секреции Гиперацидное состояние возникает при органических и функциональных изменениях центральной и периферической нервной системы. активации холинергических, гистаминергических и торможении адренергических структур слизистой желудка, а также гуморальных систем. На гиперацидное состояние указывает увеличение общей кислотности и содержание свободной соляной кислоты в отдельных порциях желудочного сока, а также увеличение дебит- час соляной кислоты. 3/5 Больная 57-ми лет, медсестра, поступила в инфекционную больницу с жалобами на слабость, отсутствие аппетита, тошноту, рвоту, озноб, повышение температуры, головную боль, боли в суставах. На 2-й день пребывания в больнице появилась желтушность, обнаружено слегка болезненное увеличение печени. В крови: прямой билирубин - 32,5 мкмоль/л, непрямой билирубин - 35 мкмоль/л, АЛТ - 2,05 ЕД/л, АСТ 1,9 ЕД/л. Поставлен диагноз: вирусный гепатит. Вопросы: 1) Какой вид желтухи развился у данной больной? 2) Как изменяется окрашивание мочи и кала при данном виде желтухи? 3) Какие Вы знаете гепатиты? 1. печеночная (паренхиматозная) 2. моча темная с большим количеством пены, кал обесвечен 3.Инфекционный(вирусный гепатит):A, B, C, D, E, F, G Токсический гепатит Лучевой гепатит(компонент лучевой болезни) Лекарственный гепатит Алкогольный гепатит 4/5 Пациент 58-ми лет, в течении 7 лет болен хроническим диффузным гломерулонефритом. В последние 3 нед появились ноющие боли в области сердца и чувство сердцебиения, а также выраженные отеки, особенно нижних конечностей. Анализ мочи: суточный диурез - 1100 мл, белок - 3,3%. Микроскопия осадка мочи: зернистые и восковидные цилиндры в большом количестве. АД - 170/95 мм. рт.ст. Анализ крови: мочевина - 21 ммоль/л, креатинин - 155 мкмоль/л., гиперлипидемия, гипоальбуминемия. 1.О развитии какого синдрома свидетельствуют признаки указанные в задаче (отеки, гиперлипидемия, гипоальбуминемия, протеинурия? 2. Каковы возможные причины каждого из этих признаков и последствия при условии длительного их существования? 3. Есть ли основания говорить о развитии у пациента уремии? Ответ обоснуйте. 1. Нефротическая форма хронического гломерулонефрита 2. Нефротический криз – это внезапное ухудшение состояния больного, имеющего выраженную гипопротеинемию и гипоальбуминемию, связанное с развитием гиповолемического шока, артериальной гипотензии с возможностью смертельного исхода. 3. да. Основу уремического синдрома составляет интоксикация, обусловленная накоплением в крови конечных продуктов обмена веществ, в норме выводимых с мочой. В настоящее время насчитывают около 200 веществ, способных вызвать интоксикацию при недостаточности почек. Наибольшее значение имеют: мочевина; мочевая кислота; производные гуанидина - креатин, креатинин, метилгуанидин, диметилrуанидин, rуанидинянтарная и rуанидинуксусная кислоты; ароматические соединения - фенолы, индол, ароматические амины; алифатические амины; низкомолекулярные пептиды. Признаком накопления указанных токсических веществ является азотемия - увеличение содержания в крови остаточного азота. Клинические проявления уремического синдрома связаны с поражением практически всех органов и систем. Однако на первый план выступают признаки токсического поражения центральной нервной системы: анорексия, тошнота, рвота, психические нарушения, поражения периферических нервов. 4/5 Больная 27-ми лет часто болеет ангинами. На протяжении года наблюдается одышка, тремор пальцев рук, утомляемость. Похудела на 6 кг. Жалуется на чувство беспокойства, плохой сон, потливость, температура тела 37,30С. 1. Какая форма патологии щитовидной железы развилась у больной? Ответ обоснуйте данными из задачи 2. В чем причина ее возникновения и каковы механизмы развития? 3. Изменение продукции каких гормонов вызвало возникновение этого состояния? 1. Гипертиреоз. Одышка, тремор, утомляемость, чувство беспокойства, плохой сон, сильное похудение 2. В основе развития г и пер тире о за могут быть следующие причины. 1. Центральные нарушения - увеличение секреции тиреолиберина и тиреотропного гормона (ТТГ) при гиперфункции гипоталамуса и аденогипофиза (вторичный гипертиреоз). 2. Собственно железистые нарушения (первичный гипертиреоз). Наиболее распространенными клиническими формами первичного гипертиреоза являются диффузный токсический зоб (болезнь Гревса, базедова болезнь) и аденомы щитовидной железы. 3. Периферические нарушения: а) увеличение чувствительности клеток к действию Т3 и Т4; б) уменьшение связывания тиреоидных гормонов транспортными белками; в) замедление метаболизма тиреоидных гормонов в печени при ее недостаточности. 3. Избыточное количество тиреоидных гормонов (Т3 и Т4). 4/5 Больная 26 лет, обратилась в клинику с жалобами на прогрессирующее ожирение, характеризующееся отложением жира в области лица (лунообразное лицо), в верхней части туловища и живота, оволосение по мужскому типу, нарушение менструального цикла, общую слабость. При осмотре выявлены багровые рубцы на бедрах. АД - 190/95 мм рт. ст., уровень глюкозы в крови - 9, 0 ммоль/л. 1) Какая эндокринная патология наблюдается в этом случае? 2) Перечислите гормоны, которые вырабатываются данной железой. 3) Объясните патогенез наблюдаемых симптомов. 1. Патологическая гиперфункция коры надпо чечников (синдром ИценкоКушинга 2. Кора надпочечников гистологически состоит из трех зон, каждая из которых синтезирует свою группу гормонов. В клубочковой (внешней) зоне образуются минералкортикоиды - гормоны, регулирующие в основном водно-солевой обмен. Основным представителем этой группы является альдостерон, интенсивность секреции которого составляет 0,125 мг/сутки. Пучковая (средняя) зона является источником глюкокортикоидов - гормонов, влияющих на обмен веществ в организме. У человека основной глюкокортикоид кортизол. Меньшее значение имеют кортизон и кортикостерон. Интенсивность секреции глюкокортикоидов составляет 20-25 мг/сутки. Клетки сетчатой (внутренней) зоны синтезируют мужские половые гормоны - андрогены. 3. Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Значительная часть случаев гиперкортицизма обусловлена гормонально-активными опухолями коркового вещества надпочечников сопровождающимися гиперпродукцией кортизола Клинические проявления: ожирение в области лица, груди и бедер при тонких конечностях, лунообразное, багрово-красное лицо, гирсутизм (рост волос по мужскому типу), симптоматическая гипертензия, стероидный диабет, появление растяжек (стрий) в области бедер и живота, нарушение водно-минерального обмена, мышечная слабость 5/5 У женщины 45-ти лет после травмы в результате автокатастрофы возник паралич верхней и нижней конечности слева, потеря болевой и температурной чувствительности справа, частичное снижение тактильной чувствительности с двух сторон. 1. Для поражения какого отдела нервной системы указанные изменения являются наиболее характерными? 2. Объясните механизм наблюдаемых явлений 1. поражение боковых столбов спинного мозга 2. Поражение боковых столбов спинного мозга характеризуется возникновением центрального паралича ниже уровня поражения на стороне очага и утратой болевой и температурной чувствительности на противоположной стороне. Обусловлен патологий латерального кортико-спинального пути. В этом случае центральный паралич определяется на стороне очага в мышцах, получающих иннервацию от сегментов с уровня поражения и ниже. При поражении пирамидного пучка выше шейного утолщения наблюдается центральный паралич руки и ноги. ??? У больной сахарным диабетом возникла диабетическая кома, на фоне которой развилось гаспинг-дыхание. 1. Когда возникает такой тип дыхания? 2. Каков механизс его появления 1.Гаспинг-дыхание - предагональное дыхание, возникающее при поражении продолговатого мозга и характеризующееся редкими короткими судорожными вдохами с редуцированным выдохом. Возникает в терминальной фазе асфиксии. При данном виде дыхания работают только клетки каудальной части продолговатого мозга. 2.Обычно "вздохи" возникают после временной остановки дыхания .Появление их связано с возбуждением клеток, находящихся в каудальной части продолговатого мозга после выключения функции вышерасположенных отделов мозга. Выдох происходит пассивно за счет эластической энергии инспираторных мышц. ??? В эксперименте на животном моделируют язву желудка путем введения больших доз катехоламинов. 1. Назовите какой вид язвы желудка моделируют в данном случае? 2. Какие еще существуют способы моделирования таких язв в эксперименте? 1. Гипоацидная язва более характерна для желудка и чаще всего является результатом дальнейшего прогрессирования хронического гипоацидного гастрита. Ее этиологию составляяют те же факторы повреждения, что и при ХГ, с приоритетом стрессорных механизмов альтерации: катехоламинов симпатоадреналовой системы и кортикостероидов надпочечников. Катехоламины за счет «централизации кровообращения» ишемизируют клетки стенок желудка, усугубляя их гибель, а кортикостероиды подавляют темпы их регенерации. В результате на фоне атрофичекого гастрита, образуется язвенный дефект. Катехоламины → возбуждение α-адренорецепторов сосудов стенки желудка и двенадцатиперстной кишки → спазм сосудов → нарушение питание стенки желудка, торможение регенерации слизистой. 2. Способ моделирования язвы желудка путем воздействия на слизистую оболочку желудка животного, отличающийся тем, что, с целью снижения травматичности и повышения воспроизводимости, животному через биопсийный канал фиброскопа вводят раствор ледяной уксусной кислоты или проводят электрокоагуляцию слизистой оболочки желудка. Механическое повреждение слизистого слоя стенки желудка ??? К стоматологу обратилась пациентка, у которой наблюдается желтушность кожных покровов и видимых слизистых. Женщина отрицает наличие у нее вирусных гепатитов, так как недавно проходила обследование в диагностическом центре методом ПЦР (полимеразной цепной реакции). После экстракции зуба наблюдалось длительное кровотечение. Вопросы: 1) Какие Вы знаете виды желтух? 2) Почему при заболеваниях печени и желчевыводящих путей наблюдается нарушение свертывания крови? 3) Почему может развиваться недостаточность витамина К при заболеваниях печени и желчевыводящих путей? 1. Гемолитическая (надпеченочная) желтуха. Возникает в результате гемолиза эритроцитов и повышенного образования билирубина в клетках системы мононуклеарных фагоцитов. 2. Паренхиматозная (печеночная) желтуха. Ее развитие связано с поражением печени. 3. Механическая (обтурационная, или подпеченочная) желтуха. Возникает в результате нарушения оттока желчи по желчевыводящим 2. Так как эти заболевания ведут к нарушению синтеза в гепатоцитах факторов свертывания крови 3.При недостаточности функции печени, нарушении всасывания вит.К, алиментарн. недост. витамина К 4/5 У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? 1. Относится к врожденной паталогии. 2. Алкогольный синдром - это врожденное состояние, при котором у малыша появляются особые черты лица, замедление развития и повреждение мозга в результате употребления алкоголя матерью во время беременности. У детей ослаблен гематоэнцифаличексий барьер, он недоразвит,и поэтому молекулы спирта ещё в большем количестве попадают в клетки мозга. Это сочетание врождённых психических и физических дефектов, которые впервые проявляются при рождении ребёнка и остаются у него на всю жизнь. Это пожизненное нарушение, которое не проходит с возрастом. АС является главной причиной нарушений умственного развития, которые можно предотвратить. АС включает аномалии в трёх различных областях. Дети с АС:отстают в росте и весе имеют характерные особенности лица — лицевые аномалии могут иметь проблемы со слухом и зрением хуже обучаются элементарным вещам имеют проблемы с памятью и вниманием и трудности в обучении в школе хуже контролируют свои эмоции и своё поведение могут нуждаться в специальных педагогах и обучении в специальных школах часто недостаточно осознают последствия своих поступков могут совершать асоциальные поступки и вступать в конфликт с законом всю жизнь нуждаются в социальной защите и медицинском сопровождении Неизвестно, что влияет в большей степени на нарушение: количество, частота или время употребления алкоголя. Даже если дородовое воздействие алкоголя не приведёт к АС, врачи рекомендуют полностью воздержаться от спиртных напитков во время беременности. При меньших дозах алкоголя ребёнок может не проявлять все симптомы АС, но, тем не менее, страдать от нарушений фетального алкогольного спектра. Дети, матери которых употребляли спиртные напитки в период вскармливания, были очень беспокойны, нередко у них развивались судорожные явления и даже эпилептические припадки. Особенно слабой нервной системой отличались дети, рождённые от матерей, употреблявших алкоголь ещё во время беременности. Молекулы алкоголя легко растворяются и в жирах, и в воде, поэтому без труда проникают в любые клетки организма, включая головной мозг. При том что этанол не выступает по сути своей медиатором (проводником), он сильно влияет на работу всех нервных клеток. 3/5 Больной острой бронхопневмонией была произведена внутримышечная инъекция пенициллина. Через 30 минут у нее появился цианоз губ, гиперемия лица, тахикардия, снижения АД. Ад. 1. Какое явление возникло у больной? 2. Каковы механизмы описанных проявлений? 3. Что из биологически активных веществ играет при этом ведущую роль? 1. Анафилактический шок. 2. Повышение проницаемости стенок микрососудов, развитие отеков ткани, расширение артериол приводит к падению АД, замедление кровотока. В иммунологической фазе происходит взаимодействие аллергена с антителами. Реакция аллергена с антигеном происходит в крови. Аллерген соединяется с антителом на поверхности тучных клеток и базофилов. Вслед за образованием иммунных комплексов наступает патохимическая фаза активации и выброса ими медиаторов, в т.ч медленно реагирующих веществ анафилаксина и анафилатоксина, усиливающих протеолитические свойства сыворотки. 3. медиаторы аллергии, главным образом воздействует гистамин. Т.к под его влиянием происходит резкое снижение тонуса сосудов, снижение АД, тахикардия и др. изменения в ЦНС и ПНС. 4/5 В опыте Конгейма на брыжейке тонкого кишечника лягушки отмечено выраженное расширение артериол, увеличение числа функционирующих капилляров, ускорение кровотока. 1. Укажите, для какой стадии сосудистой реакции при воспалении характерны эти изменения? 2. Объясните механизм наблюдаемых явлений? 1). Стадия артериальной гиперемии характеризуется: 1. расширением сосудов (мелких артерий, артериол, капилляров, венул, а также функционированием резервных капилляров) 2. усилением скорости кровотока в них, увеличение кровенаполнения ткани, усиление лимфообразования и лимфооттока 3. раскрытием в норме не функционирующих сосудов 4. повышением в этом участке КД (капиллярного давления) 2).Существует два основных механизма развития артериальной гиперемии – нейрогенный и миопаралитический. Миопаралитический механизм включает в себя гуморальный и метаболический механизмы, которые объединены ввиду их тесной взаимосвязи. Нейротонический механизм обеспечивается повышением тонуса вазодилататоров. Еще существует нейропаралитический – за счет пареза симпатических вазоконстрикторов и снижения чувствительности адренорецепторов сосудов. Артериальная гиперемия. Она является результатом: 1. образования в воспалительном очаге большого количества медиаторов воспаления, вызывающих расслабление мышечных элементов стенки артериол и прекапилляров; 2. доминирования холинэргических влияний на стенку сосуда; 3. ацидоза; 4. гиперкалийионии; 5. разрушения соединительно-тканных муфт вокруг сосудов. ??? У больного после ранения развился травматический шок, у него наблюдается сопорозное состояние, АД - 130/70 мм рт. ст., дыхание 24 в мин. 1. Характеризуйте первичное звено патогенеза в этом случае. 2. Назовите все стадии шока и укажите, в какой стадии шока находится больной. 3. Поясните патогенез этой стадии. 1. Ведущим в патогенезе травматического шока является мощная болевая импульсация, идущая с места травмы в ЦНС. Первое звено - ранение. Нарушение целостности кожных покровов. 2. Травматический шок - процесс фазовый. Клинически он имеет три фазы: эректильную, торпидную и терминальную. Эректильная фаза характеризуется нервным и эмоциональным возбуждением, изменением характера и ритма дыхания, повышением уровня артериального давления, усилением работы сердца, процессов кровообращения, метаболизма. Эта фаза кратковременна, и, чем она длительнее, тем выраженнее тяжесть шока и меньшая возможность реанимации. Торпидная фаза (наиболее длительная) - это фаза угнетения, когда падают параметры основных жизненных функций организма (артериального давления, работы сердца, системы дыхания и т.д.). Терминальная фаза (необратимое состояния) - это конечная фаза, между жизнью и смертью, когда возникают глубокие метаболические нарушения вследствие развивающейся гипоксии и возникающей токсемии 3. клинически проявляющейся развитием I фазы шока — эректильной. Патогенез: может наступать двигательное возбуждение, покраснение кожи, частое дыхание с затруднением выдоха, поышение АД, тахикардия, чувство жара. 3/5 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 3,0*1012/л, концентрация гемоглобина - 100 г/л, ЦП- 0,9. Тромбоцитов - 90*109/л. Количество лейкоцитов - 60*10°/л; Б - 2, Э - 8, Мц - 5, Ю - 16, Пя - 20; Ся - 30, Л - 10, М - 0, промиелоцитов - 5, миелобластов - 4. Слабо выраженный анизоцитоз, выраженный пойкилоцитоз, единичные нормоциты. СОЭ 25 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1 Системные. 2 Острый лейкоз. 3 Миелоидный лейкоз. 4 Миелодиспластический синдром и острый миелобластный лейкоз, развивающиеся из апластической анемии. Семейная тромбоцитопения/тромбоцитопатия с предрасположенностью к развитию острого миелоидного лейкоза. Миелодиспластический синдром – гетерогенная группа клональных заболеваний системы крови, возникающих вследствие мутации гемопоэтической стволовой клетки и характеризующихся цитопенией, как результат неэффективного гемопоэза, признаками дисмиелопоэза и высоким риском трансформации в острый лейкоз. 5. На основании представленного результата анализа можно сказать, что данная патология является острой формой миелоидного лейкоза. 3/5 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? Перегрузка сердца объемом Ключевой патогенетический механизм – увеличение общего содержания натрия в организме. Это повышает осмоляльность, вследствие чего происходит компенсаторная задержка воды. При определенном накоплении воды в ЭЦЖ (обычно > 2,5 л) возникают отеки. Лечение должно быть направлено на устранение причины. Лечение включает в себя прием диуретиков, а иногда и механическое выведение жидкости с помощью таких методов, как диализ и парацентез. Ограничить потребление натрия с пищей. При сердечной недостаточности, циррозе печени, почечной недостаточности и нефротическом синдроме назначают диуретики. Эффективность терапии лучше всего оценивать по динамике веса тела. Скорость коррекции объемной перегрузки ЭЦЖ должна быть ограничена до 0,25–0,5 кг массы тела/день, в зависимости от степени объемной перегрузки (более быстрая при значительном избытке, более медленная при менее выраженном избытке) и других нарушений здоровья пациента (более медленная при гипотонии и почечной недостаточности). При активном приеме диуретиков амбулаторные больные нуждаются в тщательном наблюдении специалистов. При наличии более тяжелой дисфункции одной или нескольких систем органов или достижении незначительного прогресса при пероральном приеме диуретиков показаны стационарное лечение и наблюдение. 4/5 В результате травматического повреждения больной в возрасте 36-ти лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД - 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. 1. Как называется подобное состояние? 2. Какова причина его возникновения? 3. Каков механизм описанных проявлений? 4. Каковы принципы патогенетической коррекции данного состояния? 1Коллапс – это быстро развивающаяся острая сосудистая недостаточность, характеризующаяся первичным падением сосудистого тонуса, а также острым уменьшением объема циркулирующей крови. При колапсе происходит уменьшение притока венозной крови к сердцу, снижение сердечного выброса, падение артериального и венозного давления, нарушаются гемоперфузия тканей и обмен веществ, наступает гипоксия головного мозга, угнетаются жизненно важные функции организма. 2 геморрагический коллапс (встречается при массивной кровопотере и по своему проявлению близок к шоку) 3 Клинически коллапс характеризуется кратковременной потерей сознания, общей слабостью, заторможенностью, звоном в ушах, ослаблением зрения, ознобом (зябкостью), снижением температуры тела, бледностью кожных покровов, холодным потом, тремором пальцев рук, расширением зрачков, иногда тошнотой, рвотой, судорогами, тахикардией, иногда коронарной недостаточностью. При тяжелом и длительном коллапсе неизбежно развиваются нарушения микроциркуляции. Вследствие падения перфузионного давления в микроциркуляторном русле замедляется кровоток и кровь застаивается в капиллярах. развивается циркуляторная гипоксия, что приводит к повышению проницаемости сосудов и выходу жидкой части крови в ткань. Возникающая при этом гемоконцентрация и ухудшение реологических свойств крови могут способствовать агрегации эритроцитов и тромбоцитов с последующим развитием стаза и появлением микротромбов (ДВС-синдром). 4. В зависимости от причины проводят остановку кровотечения, удаление из организма токсических веществ, применение специфических антидотов, устранение гипоксии и др. Больного согревают, укладывают с приподнятыми ногами. 3/5 При обследовании в диагностическом центре у пациента в области двенадцатиперстной кишки обнаружен Helicobacter pylori. Показатели ВАО - 7 ммоль/л HCl, MАО - 40 ммоль/л HCl. 1. Какое заболевание обнаружено у больного? 2. Каков механизм его развития? 3. Как при этом изменяется моторная и секреторная функция желудка? 1 язвенная болезнь 2 развивается воспаление (отек, гиперемия), образуются вначале эрозии, которые со временем переходят в язву. 3 Низкая моторная функция дистального отдела желудка 4/5 У больной калькулезным холециститом наблюдаются нарушения сна, АД 110/60 мм рт. ст., пульс - 55 уд/мин, кожный зуд. 1. Какой печеночный синдром обуславливают описанные нарушения? 2. Характеризуйте патогенез этих изменений. 3. Какие нарушения пищеварения являются следствием этого синдрома? 1 Калькулезный холецистит — распространенное поражение желчевыводящей системы у взрослых людей. Оно заключается в образовании камней из содержимого желчи в пузыре и нарушения из-за них проходимости желчного протока. При обследовании камни в желчном пузыре диагностируют у 70% женщин и 30% мужчин. 2. Появление болевого синдрома. Калькулезный холецистит зачастую проявляется через различного типа боль, возникающую в брюшной полости. Пациенты жалуются на тянущую, тупую или ноющую боль в боку. Чаще всего боли локализованы в области правого подреберья, стоит отметить, что треть пациентов жалуется на наличие болей в эпигастрии. В отдельных случаях возможно отсутствие характерной для холецистита локализации болевого синдрома. Боли при данном заболевании могут иррадиировать в поясничный отдел, в области под лопаткой, плечи, шею. 3. Протоки желчного пузыря поражены гельминтами; Развитие или наличие острых и хронических заболеваний органов желудочнокишечного тракта; Употребление большого количества жирной, жаренной и острой продукции – нарушение питания; Избыточная масса тела, вызванная ожирением, резкое похудение; Длительное внутривенное питание; Наследственная предрасположенность; Сахарные диабеты, болезнь Крона, цирроз печени; 3/5 В клинику обратился мужчина 28-ми с жалобами на ноющую боль в поясничной области слева, повышение температуры тела до 37,2 °С на протяжении месяца. В анамнезе хронический тонзиллит. Объективно: АД - 170/110 мм рт. ст., пульс 90 в минуту, симптом Пастернацкого слева слабо положительный. В анализе крови азотемия. В моче - белок, эритроциты. Диурез - 700 мл. 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1 Острая почечная недостаточность 2 Непосредственными причинами ОПН являются низкая объёмная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. 4/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1 кальцитонин 2 Гипокальциемический гормон, продуцируемый С-клетками щитовидной железы. Через специфические рецепторы (в костях, почках) кальцитонин воздействует на цАМФ, в результате чего тормозится резорбция костей (под действием остеокластов и остеолитов), стимулируется минерализация костей (под действием остеобластов), что, в частности, проявляется понижением уровня кальция и фосфора сыворотки и экскреции с мочой гидроксипролина. Кальцитонин оказывает прямое влияние на почки, повышая экскрецию кальция, фосфора и натрия за счет подавления их канальцевой реабсорбции. Эти эффекты также частично опосредуются цАМФ. Однако у некоторых пациентов возможно уменьшение (а не повышение) экскреции кальция с мочой, что связано с преобладанием вызванного кальцитонином эффекта от подавления костной резорбции над эффектом от прямого влияния кальцитонина на почки. 4/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1 гломерулонефрит 2 Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности. 3/5 После перелома плечевой кости у пострадавшего снизились трицепсрефлекс и карпорадиальный рефлекс, возникла анестезия тыльной поверхности предплечья и кисти. 1. Какие нервные структуры пострадали? 2. Какая форма расстройства двигательной функции нервной системы возникла? 3. Объясните механизм этих расстройств. 1 Он инициируется шейным (шейного отдела) спинномозговым нервом 7 нервный корешок (небольшой сегмент нерва, выходящий из спинного мозга). 2 Рефлекс тестируется как часть неврологического обследования для оценки сенсорных и моторных путей в спинномозговых нервах С7 и С8. Отсутствие рефлекса может быть индикатором нескольких заболеваний: миопатии , невропатии , спондилеза , болезни чувствительных нервов, неврита , потенциального поражения нижних мотонейронов или полиомиелита 3 Для вызывания рефлекса отводят пассивно плечо расслабленной руки больного кнаружи до горизонтального уровня и поддерживают руку у локтевого сустава так, чтобы предплечье свисало под прямым углом. Молоточком ударяют вблизи локтевого отростка, т. к. трехглавая мышца имеет очень короткое сухожилие. Удар по.сухожилию трехглавой мышцы вызывает сокращение этой мышцы и разгибание руки в локтевом суставе. Рефлекс связан с лучевым нервом; дуга его замыкается в сегментах C4—C7. У детей трицепс-рефлекс вызывается с первых дней жизни. 3/5 Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1. У ребенка развилась сывороточная болезнь 2. Сывороточная болезнь относится к гинерчувствительности немедленного типа к III типу аллергических реакций по Gell Cooms 3. За развитие этой аллергической реакции ответственны антитела относящиеся к классу Ig G и Ig M. 4. Иммуннокомплексный тип реакций связан с отложением образовавшихся в сосудистом русле иммунных комплексов в сосудистой стенке и паравазально. 5. Комплемент, который фиксируется на отложившихся в сосудистой стенке иммунных комплексах и активируется по классическому пути 3/5 Каретой скорой помощи в реанимационное отделение доставлен подросток в состоянии алкогольного и наркотического отравления. Состояние пациента тяжелое, рефлексы не определяются, пострадавший хрипит, наблюдается западение языка, паралич мышц грудной клетки и диафрагмы. 1. Укажите, какой вид гипоксии развивается в данном случае. 2. Объясните механизм наблюдаемых симптомов. 3. По какой причине может наступить летальный исход? 1Гистотоксическая (тканевая) 2 1) Увеличение частоты дыхания, для усиления поступления кислорода к легким и его дальнейший транспорт кровью. Вначале дыхание частое и глубокое, однако, по мере истощения дыхательного центра становится редким и поверхностным. 2) Увеличение частоты сердечных сокращений, повышение артериального давления и увеличение сердечного выброса. Тем самым организм, испытывающий кислородный голод пытается «раздать» как можно больше и быстрее кислорода в ткани. 3) Выброс депонированной крови в кровоток и усиленное образование эритроцитов – для увеличения количества переносчиков кислорода. 4) Замедление функционирования некоторых тканей, органов и систем, с целью уменьшения потребления кислорода. 3 Пациент может захлебнуться в собственных рвотных массах. 4/5 Больной 30-ти лет поступил в терапевтическое отделение городской больницы с жалобами на озноб, повышение температуры тела до 400С, головную боль, нарастающую слабость. Накануне больной ел грибы. В крови обнаружено Эритроциты - 3х1012/л, непрямой билирубин - 45 мкмоль/л. Стеркобилин в кале выявляется в большом количестве. Вопросы: 1) Какой вид желтухи развился у данной больного? 2) Почему повышен стеркобилин в кале? 3) Назовите другие заболевания или патологические состояния, при которых может наблюдаться данный вид желтухи. 1.у больного развилась гемолитическая желтуха 2.стеркобилин образуется за счет прямого билирубина, который в свою очередь образуется в печени. Так как НБ стало очень много вследствие массового гемолиза эритроцитов, то и образование ПБ и стеркобилина тоже увеличивается прямо пропорционально. 3. анемия,малярия,инфаркт легкого, любые патологии печени, злокачественные новообразования и тд У больной вследствие нарушения мозгового кровообращения развился паралич (гемиплегия). 1. Функция какой структуры головного мозга нарушена в этом случае? 2. Поясните патогенез гемиплегии и охарактеризуйте ее признаки. 1. . двигательная пирамидная система 2. нарушение двигательной функции, вызванное дефицитом возбуждающих импульсов на мышцы. частые причины параличей и парезов- травмы и кровоизлияния. в некоторых случаях можно указать мишени повреждения передачи возбуждения на уровне синапса 1 Паралич мышц одной половины тела называется гемиплегией. уменьшение тормозных влияний вышерасположенных нервных центров на а-мотонейроны спинного мозга. 2 Центральный паралич обусловлен повреждением двигательных эфферентных нейронов головного мозга. Клинически проявляется нарушением произвольных движений, повышением спазматического тонуса пораженных мышц, сухожильных рефлексов и появлением патологических рефлексов ??? В клинику госпитализирована пациентка 43-х лет с жалобами на мышечную слабость, постоянное чувство жажды, частое мочеотделение, временами судороги верхних и нижних конечностей. АД - 160/100 мм рт.ст., которое не снижается в ответ на введение антигипертензивных препаратов. Результаты исследования: глюкоза крови - 6,4 ммоль/л, натрий - 162 ммоль/л, гипокалиемия. Диурез - 650 мл в сутки. 1. Какую патологию можно предположить у больной? 2. Объясните механизм наблюдаемых явлений. Гиперальдостеронизм Гиперпродукция альдостерона, усиливая реабсорбция натрия, индуцирует потерю калия, приводит к гипокалиемии. Дефицит калия вызывает структурные и функциональные нарушения в органах и тканях: дистальном отделе почечных канальцев, гладкой и поперечно-полосатой мускулатуре, центральной и периферической нервной системе. Артериальная гипертензия. Развивается вследствие увеличение Nа в плазме крови (гиперосмия). Увеличение ОЦК в суженном сосудистом русле приводит к увеличению сердечного выброса и повышение АД. 4/5 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1 Приступ бронхиальной астмы 2. Анафилактической( I тип) 3. Развивается с образованием АТ, относящихся к классу IgE и lgG4, которые фиксируются на тучных клетках и базофильных лейкоцитах. При соединении этих АТ с аллергеном выделяются медиаторы: гистамин, гепарин, серотонин, тромбоцитактивирующий фактор, простагландины, лейкотриены и др., которые определяют клинику( повыщение проницаемости мембран, сужение просвета бронхов 3/5 Ребенок жалуется на общую слабость, озноб, боль в горле. Объективно покраснение в области миндалин, температура тела 37,3 С, кожные покровы бледные, холодные на ощупь, «гусиная кожа». Поставлен диагноз ангина. 1. Объясните механизм повышения температуры тела. 2. Назовите, какой стадии лихорадки соответствует данное состояние? 3. Каково соотношение процессов образования и отдачи тепла в описанном периоде лихорадки? 1Теплопродукция повышается на фоне сохранения эффективности процессов теплоотдачи. Температура тела в связи с этим увеличивается, но менее интенсивно 2Стадии подъема температуры 3Теплопродукция превышает теплоотдач 4/5 В анализе крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 85 г/л, ЦП- 0,9. Тромбоцитов 120*10°/л. Количество лейкоцитов - 20*10°/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 3; Ся - 8, Л - 20, М - 2, лимфобласты - 67. Ретикулоцитов - 0,8%. СОЭ - 52 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следуетотнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. Острый лимфобластный лейкоз. 4. Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. 3. Острый лейкоз - форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клеткамипредшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов. Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. 2. Острая. 1. Бластные клетки в общем анализе крови могут отсутствовать (алейкемический вариант), обнаруживаться в небольшом количестве (3-5%) или составлять основную массу клеточной популяции (до 90%). Лейкоформула, в которой бластные клетки присутствуют наряду со зрелыми элементами (палочкоядерными, сегментоядерными нейтрофилами, лимфоцитами и др.), а переходные формы между ними не выявляются называется лейкемическое зияние (лейкемический провал). 4/5 У больного с желтухой наблюдается повышение общего количества билирубина сыворотки крови за счет непрямой его фракции, в моче повышено содержание стеркобилина, билирубин отсутствует, в кале повышено содержание стеркобилина. 1. Какой вид желтухи у данного больного? 2. Назовите наиболее вероятный механизм билирубинемии при данной желтухе. 1. По данным лабораторного анализа стоит судить о том, что у больной гемолитическая желтуха; 2. Гемолитическая желтуха развивается вследствие гемолиза эритроцитов. Усиленный фагоцитоз эритроцитов или самого гемоглобина, высвободившегося из разрушенных эритроцитов, приводит к образованию в фагоцитах больших количеств билирубина, который, связываясь с белками, поступает в кровь, а затем и в печень. Гепатоциты при этом испытывают повышенную нагрузку, преобразуя большие количества непрямого билирубина в прямой и экскретируя последний в составе желчи. В связи с тем, что непрямой билирубин не фильтруется в почках (связан с белками), он не содержится в моче. 4/5 Пациент Л., 40 лет. При осмотре: лицо одутловатое, веки набухшие, кожа бледная, за последние 2 недели масса тела увеличилась на 6 кг. При исследовании выявлены артериальная гипертензия и расширение границ сердца. Анализ мочи: значительная протеинурия. Анализ крови: гипопротеинемия, альбуминоглобулиновый коэффициент снижен, незначительная гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента. 3. К каким осложнениям это может привести? 1. Основной механизм развития отёков, в данном случаи, – онкотический (гипопротеинемический). При этом нарушения клубочкового фильтра вызывают массивную протеинурию, в результате которой развивается гипопротеинемия и падает онкотическое давление крови. Это, в свою очередь, по механизму Старлинга вызывает переход воды из сосудов в ткани – развиваются отеки; 2. Клубочковый фильтр пропускает белки, вследствие чего организм теряет их; 3. Большая потеря белка организма может привести к его истощению, снижению иммунитета, снижению антиоксидантной системы. 4/5 У пациента обнаружены равномерное увеличение щитовидной железы, повышение основного обмена, субфебрильная температура тела, пульс - 140 в минуту, ЧДД - 22 в минуту, тремор рук, повышенная потливость, расширение глазной щели. Уровни Т3 и Т4 повышены. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1. У больного развился диффузный токсический зоб (Базедова болезнь). На это указывает, собственно, само увеличение щитовидной железы и увеличение содержания Т3 и Т4, что свидетельствует об гиперфункции железы. 2. При каких либо нарушениях гипоталамус-аденогипофизарной системы или поражениях щитовидной железы, приводящие к её гиперфункции, возникает гипертрофия и гиперплазия её, что приводит к развитию зоба. 3. В патогенезе проявлений гипертиреоза имею значение следующие механизмы: антианаболические эффекты (задержка роста, атрофия мышц), усиление теплообразующего действия (увеличение основного обмена, повышая тем самым температуру тела), увеличение функциональной активности возбудимых тканей (связанное с повышением активности Na-K-насосов клеточной мембраны и увеличением чувствительности клеток к катехоломинам), катехоламиновые эффекты (обусловлены увеличением на клетках адренорецепторов, что может привести к развитию тиреоидного сахарного диабета). 4/5 Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120-150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1. По данным анализов можно предположить, что у больного несахарный диабет; 2. Данная патология возникает при нарушениях функции гипоталамонейрогипофизарной системы, характеризующиеся уменьшением продукции вазопрессина либо уменьшение чувствительности эпителиальных клеток дистальных отделов нефронов и собирательных трубок к нему. ???У мужчины 75-ти лет после инсульта отсутствуют движения в верхней и нижней левой конечностях. Тонус мышц этих конечностей и рефлексы в них повышены. При осмотре выявлены патологические рефлексы. 1. Какая форма нарушения двигательной функции развилась у больного? 2. Укажите наиболее вероятный механизм развития данной дисфункции. 1. У пострадавшего развился центральный паралич; на это указывает развившаяся после инсульта гипертония, гиперрефлексия и появление патологических рефлексов; 2. Центральные параличи возникают при повреждении центральных двигательных нисходящих путей. В развитии основных признаков церебральных параличей ведущую роль играет уменьшение тормозных влияний вышерасположенных нервных центров на а-мотонейроны спинного мозга. Этим объясняются появившиеся симптомы у больного. У медицинской сестры противотуберкулезного диспансера через 3 года работы появилась зудящая сыпь на коже кистей, отек, зуд век. В детстве отмечала появление крапивницы от клубники и земляники. 1. Как называется такое состояние? 2. Почему оно возникло? 3. Каков механизм возникших проявлений? Ответ: 1. Аллергическая реакция замедленного типа (или 4 типа). 2. Данное состояние возникло в связи с повторным контактом сенсибилизированного организма с антигеном. Повторная сенсибилизация может возникнуть под влиянием веществ, которые не дали бы такой эффект с нормальной реактивной чувствительностью организма. 3. В реакциях такого типа принимают участие не антитела, а Т-клетки (сенсибилизированные), взаимодействующие с соответствующим антигеном и привлекающие в очаг аллергического воспаления макрофаги. После связывания антигенов, эти клетки оказывают либо непосредственное цитотоксическое действие на клетки-мишени, либо их цитотоксический эффект опосредуется с помощью лимфокинов. Оценка: 4 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. Ответ: 1. Ишемия, артериальная гиперемия, венозная гиперемия, стаз и нормализация по мере завершения. 2. Ишемия возникает в результате спазма мышечного слоя артериол и прекапилляров из-за рефлекторно выделяемого нейромедиатора норадреналина (в ответ на болевые раздражители). Артериальная гиперемия связана со снижением тонуса мышечного слоя стенок артериол под воздействием медиаторов воспаления. Венозная гиперемия возникает из-за нарушения оттока крови. Причинами может служить: изменение реологических свойств крови, сдавление сосудов отёчной тканью, лежащей около них, набуханием эндотелия. Стаз - временное прекращение тока крови и лимфы в сосудах микроциркуляторного русла из-за сдавления венул отёчной тканью и развитием в сосудах сладж-феномена (склеивание эритроцитов между собой по типу монетного столбика) Оценка: 4 При исследовании экссудата, полученного у пациента при пункции брюшной полости обнаружено: прозрачная жидкость лимонно-желтого цвета, относительная плотность — 1013, альбумины — 1%, глобулины — 1%, фибриноген отсутствует. Эритроциты единичные не в каждом поле зрения микроскопа, лейкоциты от 1 до 3 в поле зрения. Клетки мезотелия единичные. Бактериологически жидкость стерильна. 1. При стоянии на протяжении часа не свернулась. 2. Какой вид экссудата возник у больного? 3. В каких еще случаях может возникнуть экссудат этого типа? Ответ: 1. Серозный экссудат. 2. Данный вид экссудата образуется: при аллергических воспалениях кожи; при воспалениях кожи, вызванных укусами насекомых (осы, пчелы, гусеницы и тд); при воздействии физических и химических факторов (ожоги и обморожения); при воспалениях в серозных полостях (например при перитоните, плеврите, перикардите, артрите), при вирусных воспалениях. Также серозный экссудат возникает при аутоинтоксикациях (при тиреотоксикозе, уремии). Оценка: 3 (хз какого хера). Больной жалуется на повышение температуры тела до 37.3 С на протяжении последнего года. Прием жаропонижающих средств не приводит к ее нормализации. Лабораторный анализ крови показал повышенный уровень гормонов щитовидной железы. 1. Какой патологический процесс (лихорадки или гипертермия) имеет место в данном случае? 2. Объясните механизм повышения температуры тела у больного? Ответ: 1. В данном случае имеет место гипертермия в связи с гипертиреозом, на что указывает повышенное содержание гормона щитовидной железы в крови и нулевой эффект от приёма жаропонижающих, т.к. те уменьшают влияние простагландинов (которые нарушают восприятие нейронами "установочной точки" информации от нейронов "термостата", тем самым излишне повышая температуру тела) на терморегуляцию, что характерно для лихорадки, но раз лекарства не помогают, значит причина не в лихорадке. Также температура держится на протяжении очень длительного времени (целого года), причем лишь слегка повышенная, что не характерно для лихорадки. 2. В данном случае температура человека будет повышаться в связи с тем, что гормоны щитовидной железы отвечают за основной обмен, и если наблюдается избыток этих гормонов, то обмен увеличивается, ускоряются окислительные реакции в организме с образование куда большего количества энергии, что и будет проявляться в виде повышенной температуры тела (также потливостью и снижением массы тела). Оценка: 4 (какого хера, я тут всё идеально написала) Больному, получившему ожог поставлен диагноз шока: после непродолжительного возбуждения центральной нервной системы, повышения АДу него началось снижение АД. 1. В какой стадии шока находится больной? 2. Поясните механизмы нарушений со стороны сердечно-сосудистой системы. Ответ: 1. Если учесть, что после непродолжительного промежутка, характеризующегося возбуждением ЦНС, наступил момент стремительного падения АД, можно сделать вывод, что это поздняя (декомпенсированная) стадия шока. 2. В начале шока мелкие сосуды (артериолы, метартериолы, венулы) спазмируются, суживаются сфинктеры, а шунты, наоборот, расширяются. Кровь из артериолы не может свободно попасть в капилляр, поэтому, минуя метартериолу, проходит через шунты в венозную систему. Отсюда происходят нарушения кровообращения в виде тахикардии, увеличение АД. Далее, из-за увеличения препятствия в венулах в связи с их спазмированием, кровь не способна оттекать дальше, поэтому она возвращается обратно в метартериолы и капилляры => патологическое депонирование крови. Эректильная фаза шока перешла в торпидную, при которой нарушение оттока крови приводит к нарушению работы самого сердца. Другими словами, снижение АД спровоцировало несколько факторов: патологическое депонирование крови из-за расширения шунтов; парез вазоконстрикторов, что привело к падению тонуса сосудов и, соответственно, АД; из-за возникшей гипоксии (кровь скопилась в одном месте и не оттекает к нуждающимся в ней органам и тканям) идет образование продуктов, увеличивающих проницаемость стенок артериол, метартериол и капилляров, что еще больше понизило АД. Без оценки При исследовании крови больной обнаружены следующие изменения. Количество лейкоцитов — 20 *10%/л; Б —0,Э-0, Мц- 3, Ю - 20, Пя - 25, Ся 32, Л- 18, М- 2. СОЭ - 30 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (системные или симптоматические)? 2. Как квалифицировать изменения в нейтрофилах? 3. Абсолютный или относительный характер носит лимфопения и моноцитопения? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе. 5. Назовите патологические процессы либо заболевания, при которых может наблюдаться такое изменение состава периферической крови, и объясните механизм возникающих изменений. Ответ: 1. Системные изменения, т.к. тут выявляются изменения именно в качественном и количественном составе клеток крови. 2. Сдвиг лейкоцитарной формулы влево. 3. Относительный. 4. Увеличение количества незрелых нейтрофилов, появление в периферической крови метамиелоцитов и миелоцитов. Лейкоцитоз. 5. Острые гнойно-воспалительные процессы в организме (увеличена СОЭ, наблюдается сдвиг лейкоцитарной формулы влево). Возможно абсцесс, флегмона, сепсис; лейкоз. 2 и 4 местами поменять. Оценка: 5 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов — 3,0*1012/л, концентрация гемоглобина — 100 г/л, ЦП- 0,9. Тромбоцитов — 90*109/л. Количество лейкоцитов — 60*10°/л; Б-2, Э8, Мц- 5, Ю - 16, Пя - 20; Ся - 30, Л -— 10, М - 0, промиелоцитов — 5, миелобластов — 4. Слабо выраженный анизоцитоз, выраженный пойкилоцитоз, единичные нормоциты. СОЭ - 25 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. Ответ: 1. Системные изменения. 2. Хронический миелолейкоз. 3. Сублейкемический лейкоз. 4. Переход миелоидного лейкоза из острой формы в хроническую (анемия и тромбоцитопения постепенно выражается при остром миелоидном лейкозе) 5. Хронический миелоидный лейкоз (сублейкемический) - злокачественная опухоль кроветворной ткани, исходящая из клеток предшественниц миелопоэза, морфологическим субстратом которой являются дифференцирующиеся и зрелые гранулоциты. Оценка: 4 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД — 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? Ответ: 1. Миокардиальная сердечная недостаточность. 2. Вследствие ишемических факторов снижается сократительная способность миокарда, из-за чего сердце не в состоянии обеспечивать органы и ткани должным кровообращением для удовлетворения их метаболических потребностей. 3. Отёки появляются, потому что сердце не способно перекачивать нормальный объем крови - возникает застой крови в венозном русле, затем и артериальном, а на уровне капилляров жидкость выходит в ткани и формируется отек. Тахикардия возникает как компенсаторное явление для того, чтобы за счет увеличения кол-ва сердечных сокращений в большем количестве снабжать органы и ткани кровью. Сердцебиение отчетливо ощущается пациентов из-за нарушений в работе сердца вследствие сердечной недостаточности. Помимо отёков, из-за застойных явлений (уже в малом кругу) будет возникать одышка даже после небольших физ.нагрузок. 4. Для фармокоррекции целесообразно использовать сердечные гликозиды (они будут повышать сократимость миокарда, увеличивая его насосную функцию), вазодилататоры и ингибиторы АПФ (для снижения АД), нитраты (улучшают кровенаполнение желудочков, увеличивают сердечный выброс), диуретики (увеличивают диурез за счет выведения лишней жидкости из организма => снижение АД), антикоагулянты (будут препятствовать образованию тромбов в сосудистом русле), бета-адреноблокаторы (уменьшают ЧСС). Оценка: 4 У больной хроническим гломерулонефритом отмечается повышение уровня АД до 180/120 мм рт. ст., тахикардия, боли в области сердца, отеки на нижних конечностях. Диагностирована гипертоническая болезнь. 1. Какой механизм является ведущим в развитии данной формы гипертензивного состояния? 2. Как можно объяснить механизм возникших при этом симптомов? 3. Каковы принципы фармакоррекции данного состояния? Ответ: 1. Из-за хронического гломерулонефрита развивается хроническая почечная недостаточность, вследствие чего снижается экскреторная функция почек. В организме длительное время задерживается вода и натрий, провоцируя тем самым артериальную гипертензию. 2. Гипертоническая болезнь вызывает гипертрофию миокарда, при этом коронарные сосуды не в состоянии адекватно снабжать этот гипертрофированный миокард достаточным кол-вом кислорода. В связи с этим возникает тахикардия, как компенсаторный механизм, для того, чтобы всё же восполнять нехватку кровоснабжения миокарда. Отёки на нижних конечностях - результат застойных явлений в большом круге кровообращения. 3. Для лечения гипертонической болезни применяются диуретики (нормализация диуреза для понижения ОЦК, для выведения лишней жидкости и солей из организма), бета-адреноблокаторы, антагонисты рецепторов ангиотензина2 (блокируя его сосудосуживающее действие), препараты для вазодилатации (сосуды расширилсь => давление снизилось), ингибиторы АПФ (АПФ катализирует реакцию превращения ангиотензина 1 в ангиотензин 2, который, в свою очередь, является мощным сосудосуживающим в-вом), блокаторы кальциевых каналов. Оценка: 4 Больной, длительно принимающий НПВС по поводу ревматоидного артрита, жалуется на боли в эпигастрии и диспепсические расстройства (изжогу, тошноту, иногда рвоту). Во время фиброгастроскопии найдена язва малой кривизны желудка. 1. Объясните механизм развития язвенной болезни желудка у больного в данном случае? 2. Чем обусловлены диспепсические расстройства у больного? Ответ: 1. Длительный прием НПВС приводит к снижению выработки эндогенных простагландинов (путём блокады фермена ЦОГ-1), которые являются важными компонентами гастропротективной системы. Защитный потенциал слизистой желудка значительно снижается (изменяются качества слизи, нарушается выработка бикарбонатов) => развиваются язвенно-эрозивное поражение слизистой оболочки желудка. 2. Изжога у больного возникает вследствие заброса кислого содержимого желудка в пищевод. Рвота у пациента в данном случае будет наблюдаться после приема пищи с наступлением облегчения. Оценка: 4 У больной калькулезным холециститом наблюдаются нарушения сна, АД — 110/60 мм рт. ст., пульс — 55 уд/мин, кожный зуд. 1. Какой печеночный синдром обуславливают описанные нарушения? 2. Характеризуйте патогенез этих изменений. 3. Какие нарушения пищеварения являются следствием этого синдрома? Ответ: 1. Подпеченочная желтуха. 2. Холемический синдром: - расстройства ЦНС из-за общетоксического действия желчных кислот (у пациента наблюдается нарушения сна); - из-за повышения тонуса блуждающего нерва и действия желчных кислот на синоатриальный узел возникнет брадикардия и пониженное АД; - раздражение нервных окончаний приведет к возникновению кожного зуда. 3. Нарушение эмульгации жиров в кишечнике, стеаторея, нарушение всасывания витамина К. Оценка: 4 Пациент К., 48 лет, в течение 5 лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Опишите патогенез нарушений жирового обмена у данного пациента, к каким осложнениям это может привести? 2. Имеются ли у больного признаки почечной недостаточности и уремии? Опишите их патогенез Ответ: 1. Вследствие данного заболевания у пациента снижено онкотическое давление и вязкость плазмы из-за потери белков с мочой (альбумины, глобулины, общий белок), в качестве компенсаторного механизма возникает повышение синтеза печенью липопротеинов. В дальнейшем гиперлипидемия может спровоцировать различные заболевания сердечно-сосудистой системы, атеросклероз. 2. Да, имеются. Уремия в данном случае возникла на фоне нарушения экскреции почками продуктов метаболизма, которые в итоге накапливаются в организме, циркулируют с током крови и оказывают токсическое действие на системы организма (в частности на нервную). Сама экскреция нарушилась вследствие воспаления и повреждения клубочков почек на фоне хронического гломерулонефрита. Оценка: 4 В поликлинику обратилась женщина 45-ти лет с жалобами на слабость, сонливость, забывчивость, выпадение волос. Объективно: увеличение щитовидной железы, отечность, ЧСС — 45 в минуту, АД — 100/60 мм рт.ст., температура тела — 35,9 °С. 1. Какая форма патология наиболее вероятно возникла у больной? 2. Объясните механизм наблюдаемых явлений. Ответ: 1. Гипотиреоз. 2. Для данной патологии характерно: - снижение интенсивности общего обмена веществ и уровня биоэнергетики организма (отсюда возникает общая слабость, сонливость, вялость, снижение температуры тела) за счет снижения интенсивности окислительных процессов в митохондриях клеток; - при гипотиреозе характерна микседема (отёчность на фоне снижения выработки тиреоидных гормонов). Меняется степень гидратации коллоидов и жидкость, что пропитывает ткани, напоминает слизь => поэтому отёки при данной патологии называют еще слизистыми отёками; - щитовидная железа в данном случае увеличилась (с образованием эндемического зоба) за счет снижения поступления йода в организм с пищей\водой => снижается выработка тиреоидных гормонов => ткани железы разрастаются вследствие гипертрофии и гиперплазии; - происходят нарушения в деятельности сердечно-сосудистой и центральной нервной систем из-за уменьшения функциональной активности возбудимых тканей => брадикардия, снижение АД, апатичное состояние, заторможенность, забывчивость. Оценка: 5 У пациента диагностирован ДВС-синдром. 1. Какое грозное осложнение со стороны надпочечников может развиться? 2. Каковы Принципы патогенетической коррекции этого состояния. Ответ: 1. В данном случае может развиться острая надпочечниковая недостаточность. 2. Во-первых, следует сначала устранить то состояние, которое привело к данному осложнению, а именно ДВС-синдром. В данном случае можно будет применить (если наблюдается гиперкоагуляция) антикоагулянты, например, гепарин; если же наблюдается геморрагический синдром, то вводится тромбоцитарная масса (при наличии тромбоцитопении). Во-вторых, в данном случае осложнение могло возникнуть в связи с кровоизлияниями в надпочечники. Т.к. в данном случае будет нарушение выработки эндогенных глюкокортикоидов и минералокортикоидов, то коррекция этого состояния будет проводиться соответственно глюкокортикоидными и минералокортикоидными препаратами. Оценка: 4 У мужчины 75-ти лет после инсульта отсутствуют движения в верхней и нижней левой конечностях. Тонус мышц этих конечностей и рефлексы в них повышены. При осмотре выявлены патологические рефлексы. 1. Какая форма нарушения двигательной функции развилась у больного? 2. Укажите наиболее вероятный механизм развития данной дисфункции. Ответ: 1. Центральный левосторонний паралич (гемиплегия). 2. Т.к. у данного пациента в анамнезе присутствует инсульт, то вследствие данной патологии у него возникли повреждения центральных двигательных нисходящих путей. Произошло уменьшение тормозного влияния вышерасположенных нервных центров на мотонейроны передних рогов спинного мозга, отсюда появилось увеличение тонуса мышц по спастическому типу, усиление спинномозговых рефлексов и проявление патологических рефлексов. Оценка: 4 При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Чем объясняются описанные явления? 1- престаз 2- объясняется феноменом краевого стояния лейкоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах. У больного перитонитом в брюшной полости накапливается гнойный экссудат, который содержит большое количество лейкоцитов. 1. Какие функции лейкоциты выполняют в очаге воспаления? 1. Лейкоциты в очаге воспаления выходят из кровотока через стенку сосуда в окружающую ткань, далее распознают микробы и некротическую ткан, а затем происходит фагоцитоз и удаление уже повреждающего агента. Введение обезболивающего препарата перед экстракцией зуба привело к развитию анафилактического шока. У больного объективно АД 80/50 мм.рт.ст, пульс нитевидный, затрудненное дыхание, а также наблюдается олигурия. 1. Какой вид шока по патогенезу у больного? 2. Охарактеризуйте первичное звено патогенеза в данном случае. 3. Какой патогенетический механизм обусловил снижение диуреза в данной клинической ситуации? 1. Сосудистый вид шока. 2. В основе патогенеза анафилактического шока лежит так называемая гиперчувствительность иммунной системы, развивающаяся по немедленному типу. 3. На фоне анафилактического шока происходит резкое снижение АД, приводящее к недостаточности кровоснабжения почек, что в свою очередь сказывается на их работе и дальнейшем выведении мочи. В зависимости от соотношения потери воды и электролитов различаю различные виды обезвоживания (дегидрататции). Трое больных доставлены в стационар, у первого больного — дегидратация изотоническая, у второго — гипотоническая, у третьего -—гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. 1. При изотонической происходит примерно одинаковое уменьшение в организме и воды, и солей. Гипотоническая - отрицательный водный баланс: преобладание потерь воды над её поступлением в организм. Гипертоническая - преобладают потери организмом жидкости по сравнению с потерями солей. 2. Изотоническая: ожоги, полиурия, расстройствах деятельности кишок, а также в первое время после острой кровопотери. Гипотоническая: развивается при потере секретов желудка и кишок (понос, рвота), а также при повышенном потоотделении, если потеря воды возмещается питьем без соли. Гипертоническая: при гипервентиляции, профузном потоотделении, потере слюны, понос , рвота, сахарном и несахарном диабете. В приемный покой доставлен больной в бессознательном состоянии. У больного глубокое, шумное дыхание, кожа и слизистые сухие. В выдыхаемом воздухе запах ацетона. Глюкоза крови — 25 ммоль/Л, повышение кетоновых тел в крови. 1. Какое патологическое состояние наблюдается у больного? 2. Каков механизм избыточной продукции кетоновых тел в данном случае, и каково их значение в патогенезе клинических проявлений у больного? 3. Объясните патогенез этого состояния. 1) Кетоацидотическая кома (гипергликемическая) 2, 3) Гипергликемия, как и кетоацидоз являются результатами действия глюкагона в печени при инсулиновой недостаточности, которая вызывает усиленный распад жира в собственных жировых депо. Избыток глюкозы, стимулируя осмотический диурез, приводит к опасной для жизни дегидратации что ведет к внутриклеточной и внеклеточной) дегидратации и гиповолемической недостаточности кровообращения Клинически: выраженная дегидратация, проявляется сухость кожи и слизистых оболочек, снижением тургора кожи. Вследствие уменьшения объема циркулирующей крови, может развиваться ортостатическая гипотензия В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов — 13*10%/л; Б- 0, Э — 0, Мц-0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симптоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз , нейтрофилёз, незначительная лимфопения 2. Ядерный свиг нейтрофилов вправо - нейтрофилёз (значительное увеличение сегментоядерных нейтрофилов), лейкоцитоз 3. Абсолютная лимфопения 4. Изменение в составе белой крови отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции. Развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. На ЭКГ у больного обнаружено удлинение РО интервала до 0,4 сек. 1. Какое свойство сердечной мышцы нарушено? 2. Как называется это нарушение, какова степень его выраженности? 3. При каких состояниях может встречаться? 1. Нарушение проводимости 2. Атриовентрикулярная блокада 1 степени 3. Наблюдается как у людей, имеющих здоровое сердце, у больных с сердечной патологией, например ИБС, миокардитом, пороками сердца, а также при передозировке сердечных гликозидов. Также встречается при функциональных расстройствах у спортсменов, молодых людей с вегетативной дистонией на фоне синусовой брадикардии Мужчина 38-ми лет обратился в клинику с жалобами на отрыжку, изжогу, частые запоры. При исследовании желудочного сока получили следующие данные: общая кислотность - 90 млмоль/л., общая соляная кислота (НС|) - 85 млмоль/л, свободная НС! - 51 млмоль/л, связанная НС - 34 млмолыьл, органические кислоты и кислые фосфаты – 4 млмоль/л. Оцените состояние кислотности желудка. Назовите причины и чем обусловлено данное состояние? 1. Кислотность желудка повышена 2. Причинами данного состояния могут быть: гастрит, злоупотребление кофе, спиртными напитками, влияние хеликобактерий, диеты с длительным воздержанием от пищи, стресс Воздействую на слизь и саму слизистую оболочку желудка, соляная кислота оказывает агрессивное воздействие на целостность структур стенок желудка. У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1. Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2. Поясните патогенез этого состояния. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и моче в этом случае? 1.Желтушную окраску обусловил холемический синдром,возникающий при холестазе внутрипеченочного либо внепеченочного происхождения и обусловленный как собственно холемией (задержкой в крови составляющих компонентов желчи), так и ахолией (отсутствием или снижением поступления компонентов желчи в кишечник). 2. При попадание желчных пигментов в кровь происходит окрашивание кожи и слизистых, а также желчные кислоты воздействуя на нервные окончания кожи приводят к кожному зуду. Причиной брадикардии и снижения АД является стимуляция блуждающего нерва и воздействие желчных кислот на сердце и кровеносные сосуды. 3.В крови будут наблюдаться: желчные кислоты, АЛТ, гипербилирубинемия, АСТ. В моче можно будет обнаружить билирубин в малых количествах. Пациент К., 48-ми лет, в течение 5-ти лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Каков патогенез артериальной гипертензии у данного пациента? Опишите её механизмы. 2. К каким осложнениям у данного пациента она может привести? 1. Патогенетический механизм АГ при хроническом гломерулонефрите заключается в активации ренин-ангиотензиновой системы, которая приводит к уменьшению способности почек вырабатывать вазодилататорные и натрийуретические вещества, а они в свою очередь приводят к увеличению реабсорбции натрия и воды. 2. Может привести к острой сердечной недостаточности, гипертрофии левого желудочка, а также нарушению зрения. Мужчина 42-х лет обратился в клинику с жалобами на бессонницу, резкое снижение массы тела, раздражительность, головную боль, головокружение, общую слабость, сухость во рту. При пальпации щитовидная железа увеличена, АД — 150/100 мм рт.ст. В крови повышено содержание ТЗ и Т4, а также уровень глюкозы. 1. Какая форма патология наиболее вероятно возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1. Гипертиреоз. 2. Наблюдаемые явления происходят из-за повышенной секреции тироксина и трийодтиронина. Избыток этих гормонов нарушает процессы тканевого дыхания и окислительного фосфорилирования, что в свою очередь приведет к повышенному образованию тепла, снижению энергетических запасов организма в макроэргических связях АТФ. Энергетический дефицит восполняется за счет ускорения всех метаболических процессов, что в итоге и определяет клиническую картину тиреотоксикоза. Преимущественно повреждаются сердечно-сосудистая и нервная системы: сердечно-сосудистые расстройства обусловлены, с одной стороны, патологической чувствительностью ССС к катехоламинам, с другой – прямым воздействием избытка тироксина на миокард. Возникающие при этом расстройства гемодинамики, несоответствие между уровнем доставки, потребления и утилизации кислорода сердечной мышцей приводят к развитию тахикардии. Характерно большое пульсовое давление (систолическое АД повышается в связи с усилением сердечных сокращений, диастолическое АД снижается из-за понижения тонуса периферических сосудов). Похудение вследствие повышенного распада белковой составной кости и вторичной потери кальция. Тема 14 Оценка нет Больная жалуется на сильную головную боль, повышенную утомляемость, психическую лабильность, плохой сон. При осмотре — гиперстеническая конституция, подкожная жировая клетчатка чрезмерно выражена, на коже — полосы растяжения красно- фиолетового цвета. Тоны сердца приглушены, пульс 80 - уд/мин, АД -— 160/100 мм рт.ст. Повышено содержание глюкозы в крови. Экскреция17-кетостероидов и 17-оксикортикостероидов в суточной моче увеличена. 1. Какая форма эндокринной патологии развилась у больной? Ответ обоснуйте. 2. Каковы механизмы развития симптомов, имеющихся у больной? 1. У больной развилась болезнь Иценко-Кушинга. Исходя из условия и перечисленных симптомов: артериальная гипертензия, сахарный диабет, наличие "полос растяжения", выраженной подкожно жировой клетчатки и др, которые являются характерными для данной болезни. 2. - Гипергликемия . Причина: контринсулярные эффекты избытка кортизола. - Наличие красно-багровых или фиолетовых «полос растяжения» . Механизмы: активация катаболизма белков и угнетение протеосинтеза в коже. Это ведёт к дефициту в коже коллагена, эластина и других белков, формирующих структуры кожи. Просвечивание в области стрий микрососудов подкожной клетчатки. Багровый или фиолетовый цвет стрий обусловлен застоем венозной крови в микрососудах клетчатки. - Повышение уровня 17-КС отражает избыточную секрецию андрогенов. - Артериальная гипертензия. Причина: сосудистые и другие эффекты кортизола (включая задержку натрия), увеличение выработки альдостерона в клубочковой зоне коры надпочечника и его уровня в крови (наблюдается при опухолях, гипертрофии и гиперплазии коры надпочечников с поражением клубочковой и пучковой его зон). Тема 15 Оценка нет Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? 1. Атетоз 2. Данное нарушение связанно с поражением стриарной системы (базальных ганглиев, скорлупы, полосатого тела). Также может возникать при энцефалите, ЧМТ, нарушении мозгового кровообращения. У ребёнка 7-ми лет после приёма сока манго внезапно возникла быстро нарастающая ограниченная припухлость области мягкого нёба, мешающая глотанию, а позже и дыханию. Слизистая оболочка в области припухлости гиперемирована, болезненности нет; в крови - умеренная эозинофилия. Температура тела нормальная. Известно, что у старшей сестры были приступы бронхиальной астмы. 1.Какое состояние возникло у ребёнка? 2.Каков патогенез данного типа патологии? 3.С чем связано развитие данного вида отёка и можно ли считать его жизненно опасным? 1.Ангионевротический отек- "Отек Квинке"(аллергический) 2. В основе лежит аллергическая реакция аллерген(Антиген)-антитело. Выделяющиеся в предварительно сенсибилизированном организме БАВ медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, происходит повышение проницаемости микрососудов и развивается отек тканей. Причиной в нашем случае являетсясок манго. 3.В сессебилизированный организм попадает аллерген который связывается в Ат и вызывает немедленного типа аллергическую реакцию. Происходит отек подкожной жировой клетчатки и слизистых оболочек, из-за отека гортани и слизистой носа происходит асфиксия. Да является жизненно опасным, если симптомы отека Квинке нарастают, пациент может потерять сознание от удушья и умереть от гипоксии без вовремя оказанной мед помощи. У больного В., 34 лет, с переломом правой плечевой кости было отмечено покраснение в месте повреждения, плотно наложена гипсовая повязка. На следующий день появилась припухлость, синюшность и похолодание кисти травмированной руки. 1.Объясните патогенез перехода артериальной гиперемии в венозную 2.Объясните значение венозной гиперемии при воспалении 1.на переход артериальной гиперемии в венозную вляют факторы: к внутрисосудистым факторам относят-набухание эндотелиальных клеток, краевое стояние лейкоцитов, активация системы гемостаза, сгущение крови, повышение ее вязкости, образование микротромбов. Из внесосудистых факторов наибольшее значение имеют отек ткани и сдавление венул, мелких вен, лимфатических сосудов экссудатом. Усиливают венозную гиперемию сильное накопление в очаге воспаления медиаторов с сосудорасширяющим действием, ферментов лизосом и ионов Н, а также нарушение десмосом в зоне первичной и вторичной альтерации. 2.Основные проявления-замедление тока крови, застой, гипоксия и цианоз воспаленного участка. снижение обменных процессов - снижение температуры в очаге воспаления.,усиление гипоксии и ацидоза стимулирует развитие соединительнотканных элементов по периферии очага воспаления и тем самым обеспечивает формирование барьера, отделяющего воспалительный очаг от здоровой ткани.Ограничение кровотока в участке венозной гиперемии и образование барьеров = уменьшение резорбции из очага воспаления продуктов распада, токсических факторов, а также снижение риска распространения инфекционных агентов. Однако длительная венозная гиперемия может привести к снижению специализированных клеток в паренхиме органов = развитие склерозирования клеток. Исходом венозной гиперемии является стаз Микроскопия препарата брыжейки лягушки показала отсутствие кровотока в капиллярах А за их пределами лейкоциты направляются в очаг воспаления 1.Как называется эта стадия эмиграции лейкоцитов? 2.Объясните механизмы которые обеспечивают это явление? 1 Это третья стадия-продвижение в очаг воспаления- хемотаксис 2 При воспалении мы наблюдаем положительный хемотаксис, который обуславливается химической чувствительностью лейкоцитов, они движутся в сторону воспаления по градиенту концентрации хемотаксических веществ в очаге . Вещества, привлекающие лейкоциты, разделяются на две группы: цитотаксины (обладающие свойством привлекать лейкоциты непосредственно) и цитотаксиген (способствующие превращению веществ, не стимулирующих хемотаксис, в цитотаксины). Раз ля нейтрофилов цитотаксинами являются, например, компоненты комплемента , калликреин, бактериальные токсины, казеин и др.. Для эозинофилов цитотаксинами являются эозинофильный фактор хемотаксиса при анафилаксии,продукты повреждения лимфоцитов лимфокины и др. .Также в развити процесса роль могут играть электрокинетические явления, обусловленные разностью потенциалов между отрицательно заряженным лейкоцитом и положительным зарядом ткани, характеризующейся Н+- гиперионией. Длительное пребывание в замкнутом плохо вентилируемом пространстве малого объёма приводит к недостатку О2 во вдыхаемом воздухе и создаёт предпосылки для уменьшения напряжения О2 в плазме артериальной крови и недостаточному насыщению гемоглобина кислородом. 1. Какой вид гипоксии возникает в созданных условиях? 2. Назовите защитно-компенсаторные реакции организма направленные на увеличение доставки кислорода к тканям. 1.Гипоксическая(экзогенная)форма гипоксии 2.Выделяют дыхательные, гемодинамические, гемические и тканевые компенсаторно-защитные реакции: -Дыхательные: Увеличение объема легочной вентиляции. Возбуждение дыхательного центра, в ответ на понижение парциального давления кислорода в альвеолярном воздухе и крови, накопление в крови СО2 - в итоге развивается гипервентиляция, благодаря которой минутный дыхательный объем возрастает -Гемодинамические: перераспределение крови за счет централизации кровообращения,увеличение минутного объема крови,повышение тонуса периферических сосудов -Гемические: увеличение количества эритроцитов крови за счет мобилизации их из депо, усиление эритропоэза в костном мозге вследствие выработки почками эритропоэтина ,ускорение диссоциации оксигемоглобина, увеличение сродства кислорода к гемоглобину. -Тканевые: активация тканевых дыхательных ферментов и увеличение их количества, переход на анаэробное окисление, увеличение массы митохондрий, снижение основного обмена, повышение чувствительности тканей к действию ацетилхолина(кислородосберегающее действие) При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миглобинурии, гиперкалиемии, гипонатриемии. 1.Какая патология возникла у больного? 2.Каков основной ведущий механизм нарушения функции почек в данном случае? 3.Объясните механизм наблюдаемых явлений 1.Краш-синдром-синдром длительного раздавливания 2.Наличие токсичиских продуктов миолиза - миоглобина в крови-способствует развитию почечной недостаточности, а также централизация кровоснабжения приводит к ишемии почек и некрозу сначала клубочка почки а затем и эпителия канальцев 3.Нейрорефлекторный механизм: механическая травма и нарастающая ишемия +стресс приводят к распространенному возбуждению ЦНС и посредством нейрогуморальных факторов вызывают централизацию кровообращения, нарушение микроциркуляции на уровне всех органов и тканей, вызывает недостаточное кровоснабжение органов брюшной полости .Развивается компрессионный шок - нарастают явления ишемии.В зоне ишемии нарушаются окислительно-восстановительные процессы: преобладает анаэробный гликолиз, перекисное окисление липидов. В тканях накапливаются токсические продукты миолиза - из-за коликвационного некроза сдавливаемых мышц(миоглобин, креатинин, ионы калия и кальция,). В норме миоглобин в крови и в моче отсутствует. Наличие миоглобина в крови способствует развитию почечной недостаточности. В то же время, воздействие токсических продуктов не проявляется, пока они не поступят в общий кровоток, т.е. до тех пор, пока кровообращение в сдавленном сегменте не будет восстановлено При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов-2,8 х 10^12/л, концентрация гемоглобина-93 г/л, ЦП1,0. Тромбоцитов 120 х 10^9/л. Количество лейкоцитов 40 х 10^9/л; Б-0, Э-1, Мц-0, ю-0, Пя-0; Ся-9, лимфобласты-1, пролимфоциты-5, Л-80, М-4. В мазке преобладает микролимфоциты, много теней Боткина-Гумпрехта. 1.Какие патологические изменения периферической крови имеют место в данном анализе (симптоматический или системные 2.К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3.Какая это форма лейкоза в зависимости от содержания лейкоцитов периферической крови? 4.О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5.Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1.Лейкоз (системное)-первично поражает ККМ 2.хронический 3.Лимфоцитарный лейкоз(хронический) 4.Замещением нормальной кроветворной ткани лейкозной и угнетением в связи с этим нормального кроветворения.Анемия чаще возникает из-за нарушения эритропоэза, но при некоторых видах лейкозв, как и в нашем случае роль может играть иммунный гемолиз эритроцитов и иногда кровотечения 5.Основная масса лейкозных клеток крови представлена- лимфоцитами. Их количество в лейкоцитарной формуле составляет 80%. Кроме лейкозных лимфоцитов в крови обнаруживаются пролимфоциты(5%) и единичные лимфобласты. Наблюдаем также появление теней Боткина-Гумпрехта полуразрушенных ядер лимфоцитов, которые возникают при приготовлении мазков крови. также видем анемию(снижение эритроцитов) и тромбоцитопению. На основе этого вывод -Хронический лимфоцитарный лейкоз. В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов-12,6 х 10^9/л; Б-0, Э-1, Мц-0, Ю-0, Пя-1, Ся-56, Л-16, М-26. СОЭ16 мм/час. 1.Какие патологические изменения периферической крови имеют место в данном анализе? 2.Изменения какого вида лейкоцитов носят абсолютный, а какогоотносительный характер? 3.Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4.При каких заболеваниях может встречаться и каков механизм возникающих изменений? 1.Лейкоцитоз ( Моноцитоз и уменьшение количества палочкоядерных нейтрофиов) 2. Абсолютный-моноциты, относительный-палочкоядерные нейтрофилы 3.Увеличение количества моноцитов , уменьшение Пя нейтрофиловвозможеннебольшой сдвиг формулы вправо 4.Моноцитарный лейкоцитоз характерен для: -хронических инфекций (туберкулез, бруцеллез); -инфекционного мононуклеоза; - инфекций, вызванных риккетсиями и простейшими (сыпной тиф, малярия). У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз 1.Какое состояние возникло у больного? 2.Каков механизм возникшего состояния? 3.Чем объясняется возникшее проявление? 4.Каков принцип патогенетической коррекции? 1.Отек легких 2. При застойной СН давление в левом предсердии возрастает в результате снижения сократительной способности миокарда. Это способствует повышению РГК. Если его значение велико, жидкость быстро выходит в интерстиций и возникает отек легких.(Гидродинамический механизм) 3. Из-а физической нагрузки ьткани требует больше кислорода,соответственно сердце должно быстрее перекачивать кровь, но так как у пациента сердечная недостаточность и камеры не способны вытолкнуть необходимый обьем дет их перегрузка, также воразстает сопротивление перифиреческих сосудов , из-за увеличения АД, из-за возникшей гипертензии малого круга кровообращения(перегрузка ЛП) жидкость(кровь) начинает выходить в альвеолы из-за чего и возникает отек легких 4. Диуретики, сердечные гликозиды, сосудорасширяющие средства В результате автомобильной аварии у пострадавшего имеется перелом 3-7 ребер слева. 1.Какие клинические признаки появятся со стороны внешнего дыхания? 2.Каков их механизм? 3.Возникает ли дыхательная недостаточность и какого типа? 1.Возникает резкая боль в груди, которая усиливается при чихании, кашле, разговоре, дыхании,что ведет к развитию-полипное (тахипноэ) 2.Боль из-за повреждения ребер приводит к ограничению глубины дыхания и увеличению его частоты. Наблюдаются рестриктивный тип альвеолярной гиповентиляции= снижение ОЕЛ, ЖЕЛ и МОД, уменьшение ДО и РО(вдоха). Индекс Тиффно остается в пределах нормы или превышает нормальные значения. Ограничение способности легких расправляться и увеличение эластического сопротивления легких = увеличение работы дыхательных мышц, развивается инспираторная одышка, гипоксемия и гиперкапния. 3. Может возникнуть Острая вентиляционная дыхательная недостаточность. Рестриктивный тип альвеолярной гиповентиляции На механические раздражитель возбудимость секреторных клеток понижена, на химический-нормальная или несколько повышена. Общее количество желудочного сока повышено. pH = 6,0-8,0. После пробного завтрака pH через 40-80 минут достигает 10,0. 1.Как называется такой тип секреции? 2.При каких заболеваниях встречается? 3.Каков патогенез такого изменения секреции? 1.Инертный тип секреции 2.Основные причины: увеличение массы секреторных клеток желудка , активация влияний блуждающего нерва, повышение выработки гастрина, перерастяжение антрального отдела желудка. Гиперацидный гастрит 3. Характеризуется увеличением латентного периода, замедлением темпа нарастания и прекращения секреции, увеличением объёма желудочного содержимого.???? У мужчины 60-ти лет диагностирован цирроз печени. Объективно: отёки верхних и нижних конечностей, спленомегалия, асцит, расширение поверхностных вен передней брюшной стенки. Биохимическое исследование крови показало гипоальбуминемию, гиперглобулинемию. 1.Объясните механизм формирования отёков в данном случае 2. Какой тип печёночной недостаточности возник у пациента? 1. Формирование отеков происходит за счет нескольких механизмов: 1. Затруднение внутрипеченочного кровообращения с последующим повышением гидростатического давления в системе воротной вены. . 2.Задержка натрия в организме. С мочой выделяется большое количество альдостерона( повышается его секреция и недостаточную инактивируется в печени=задержка натрия) 3.Нарушении способности печени синтезировать альбумины(развитие гипоальбуминемии). Снижается онкотическое давление крови-выход жидкости в межклеточное пространство и полости. 2.Цирроз приводит к развитию печеночной недостаточности. Печеночнососудистой???? Больная жалуется на головные доли, резкую слабость, одышку, тошноты, иногда с рвотой, частые носовые кровотечения. Несколько лет назад перенесла острый гломерулонефрит. Объективно: кожа сухая, бледная, отёков нет, АД повышено, в крови небольшая нормохромная анемия, остаточный азот-3,1 г/литр, креатинин-0,44 г/л. Суточный диурез 2500 мл, плотность мочи-1010, присутствует белок, лейкоциты, эритроциты, цилиндры. 1.Дайте оценку состояния АД у больной и объясните механизм этого явления. 2. Каков механизм возникшее анемии? 3.Оцените характер изменения биохимического состава крови и качественного состава мочи. 4.Какой вид нарушения функционального состояния почек развился у больной вследствие заболевания? 1.Повышение АД в данном случае, как результат гиперволемии, которая приводит к гипертрофии левого желудочка, а также усиления синтеза ренина и активации ренинангиотензиновой системы. 2.-Недостаточная продукция эритропоэтина почками или появление в плазме больных его ингибитора - Угнетение костного мозга азотсодержащими веществами; гематурия; проявления геморрагического диатеза -потеря трансферрина 3.В крови - сильно повышен креатинин, повышено содержание остаточного азота- азотемия. Повышен суточный диурез, сниженная плотность мочи, протеинурия , лейкоцитурия, гематурия, цилиндрурия. 4.Можем предположить развитие хронического гломерулонефрита У больной отмечается утомляемость, физическая слабость, снижение мышечного тонуса, снижение основного обмена. Поставлен диагноз болезни Хашимото. 1.Поясните патогенез этой болезни. 2.Объясните механизм указанных симптомов. 1.Тиреоидит Хашимото – это хроническое аутоиммунное воспаление щитовидной железы с лимфоцитарной инфильтрацией. При данном заболевании лейкоциты вырабатывают антитела против компонентов клеток щитовидной железы(АТ к тиреоидной пероксидазе). Происходит увеличение щитовидной железы и постепенное снижением ее функции (гипотиреоз). 2.-Уменьшением основного обмена обусловлено снижением интенсивности биологического окисления в митохондриях и функциональной активности возбудимых тканей(т.е. происходит уменьшение теплообразующего действия тиреоидных гормонов) -Падение активности Nа-К-АТФ-аз и изменения процессов активного транспорта ионов с одной стороны, и уменьшение чувствительности тканей к катехоламинам( обусловлено уменьшением количества бета-адренорецепторов на клетках)- с другой стороны приводят к:- нарушениями деятельности ЦНС замедление умственной деятельности, вялость, сонливость -уменьшению функциональной активности скелетных мышц (т.е. слабость, уменьшением тонуса мышц , быстрая утомляемость) Во время осмотра больной 25-ти лет было обнаружено: рост средний, лицо лунообразное, кожа на нём с багровым оттенком, избыточное отложение жира на животе и бёдрах, кости тонкие. Отмечаются красные полосы и растяжения на коже живота и плеч. Артериальное давление 160/90 мм рт. ст., сахар крови 7,0. Рентгенологически: турецкое седло расширено. Был поставлен диагноз болезнь Иценко-Кушина. 1.Назовите, нарушение функции какой железы можно заподозрить у пациента? 2.Перечислите гормоны синтезируемые поражённые железой. 3.Объясните механизм развития описанных симптомов 1.Патологическая гиперфункция коры надпо¬чечников 2. Надпочечник состоит из коркового и мозгового вещества. Гормоны коры надпочечников: - в клубочковой зоне образуются - минералокортикоиды основной-альдостерон -в пучковой зоне -глюкокортикоиды - основной кортизол, а также кортизон и кортикостерон -в сетчатой зоне синтезируются мужские половые гормоны - андрогены Гормоны ,которые образуются в мозговом веществе: катехоламины, норадреналин и адреналин 3. Багровый цвет кожи и красные растяжки- из-за активации катаболизма белков и угнетения синтеза белков в коже, что ведѐт к дефициту в ней коллагена, эластина и др. белков, формирующих структуры кожи. Это приводит к просвечивани. в области стрий микрососудов подкожной клетчатки, а багровый цвет их обусловлен застоем венозной крови в микрососудах . Артериальная гипертензия- сосудистые эффекты кортизола + повышение выработки альдостерона=активация РАС Высокий сахар ,вплоть до СД- из-за контринсулярных эффекты избытка кортизола Кушинговая внешность-из-за ибыточного образования жира под дейтсвием гормонов Больной 58-милет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенёс внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничный рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1.Какие нарушения наблюдаются у больного? 2.Каков механизм их происхождения? 1.У пациента можем предположить развитие центрального паралича(гемиплегии , вследствие внутримозгового кровоизлияния, на это указывают: а)гипертония - увеличение тонуса мышц(спастический паралич) б) гиперрефлексия - усиление спинномозговых рефлексов в) появление патологических рефлексов (это может быть рефлекс Бабинского, рефлекс Россолимо и др.) 2.уменьшение тормозных влияний вышерасположенных нервных центров на альфа-мотонейроны спинного мозга У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1. Реакция немедленного типа(бронхоспазм, бронх.астма) 2.К гуморальной реакции, обусловлено IgE 3. Антигены находятся на поверхности клеток, антитела в свободном состоянии. Реакция антиген+антитело происходит на поверхности клетки. Выделяют 3 основных механизма: 1- комплементзависимый цитолиз 2-антителозависимый фагоцитоз 3-антителозависимый клеточная цитотоксичность. Т7, оценка 4 Через 3 недели после родов у кормящей матери появились боли в области левой груди, кормление этой грудью стало болезненным. На 3-й день заболевания у больной появился озноб, температура тела повысилась до 39С, усилилась боль в пораженной железе. Отмечается покраснение кожи над образованием, расширение подкожных венозных сосудов в области железы, увеличение регионарных лимфатических желез. 1.Какие признаки относятся к местным, а какие — к общим признакам воспаления? 2. Объясните механизм наблюдаемых явлений. Исходя из условия задания: 1. Местные: покраснение, боль, повышение температуры Общие: озноб 2. Покраснение обусловлено артериальной гиперемией, увеличение притока крови с повышенным содержанием О2. Жар обусловлен усилением обмена веществ на ранних стадиях воспаления, притоком крови с более высокой температурой (особенно при воспалении кожи и слизистых), усилением теплоотдачи за счет гиперемии. Боль вызывается раздражением рецепторов в очаге воспаления медиаторами воспаления (особенно кининами и простагландинами), изменением рН, осмотического давления, механическим раздражением рецепторов в результате припухлости в очаге воспаления. Лихорадка при воспалении развивается под влиянием на терморегулирующий центр пирогенных факторов: интерлейкина-1, липополисахаридов, катионных белков. Т8,оценка 4 При пульпите пациента выраженно беспокоят боли дёргающего характера. 1. Опишите механизм их возникновения и возможные патогенетические и симптоматические методы коррекции этого процесса. 1. Возникает во время фазы престаза, характер объясняется маятникообразным движением крови в этом участке. Является закономерным следствием возникающих расстройств микроциркуляции в предшествующих стадиях и нарушения обмена веществ. Коррекция производится устранением местных и общих признаков проявления воспаления. Т11,оценка 4 У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук. 1. Какой патологический процесс развился у больного? 2. Поясните патогенез этого процесса и его последствия для целостного организма. 1. Коллапс 2. Патогенетические механизмы: - уменьшение объема циркулирующей крови. Абсолютное уменьшение ОЦК возникает при кровопотере, плазморрагии при обширных ожогах, обезвоживании организма различного генеза (водное голодание, рвота, полиурия, потоотделение). Относительное уменьшение ОЦК при нормальном общем объеме крови возникает вследствие значительного депонирования в капиллярах (при значительном снижении тонуса мелких сосудов или правожелудочковой сердечной недостаточности) -первичное уменьшение сердечного выброса может возникнуть в результате острой миокардиальной недостаточности при инфаркте миокарда, некоторых видах аритмий, тампонаде сердца при выпотных перикардитах и особенно при тяжелых инфекционных миокардитах и других патологических состояниях, приводящих к токсическому поражению миокарда и снижению его сократительной способности. -первичное падение общего периферического сопротивления может возникнуть при прямом воздействии патологических факторов на стенки резистивных (артериолы, метартериолы, шунты) и емкостных (вены) сосудов, что приводит к снижению нейрогенного и миогенного тонуса сосудов и снижению чувствительности к прессорным агентам ( интоксикации различного происхождения, некоторые лекарственные средства , ионизирующая радиация, нарушения ионного состава, острая надпочечниковая недостаточность, гипоксия и т.д.) При тяжелом и длительном коллапсе неизбежно развиваются нарушения микроциркуляции. Вследствие падения перфузионного давления кровоток в микроциркуляторном русле замедляется, и кровь застаивается в капиллярах. Вследствие этого развивается циркуляторная гипоксия, что приводит к повышению проницаемости сосудов и выходу жидкой части крови в ткань. Развивается агрегация эритроцитов. В результате резкой артериальной гипотензии падает фильтрационное давление в клубочках почек, возникает олигурия либо анурия и, в конечном счете, почечная недостаточность. Т13, оценка 3. Я думаю что тут я неправильно написала отек по этиологии и тд. После механической травмы руки у больной развилась отечность в зоне поражения. 1. Какой отек по этиологии развился у больного? 2. Поясните патогенез отека в этом случае. 1.Воспалительный 2. По патогенезу мембраногенный. Характеризуется существенным повышением проницаемости стенок сосудов микроциркуляторного русла для воды, мелко- и крупномолекулярных веществ Т14,оценка 5 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? 1)Нарушения жирового обмена при сахарном диабете могут проявляться следующими признаками: 1. Гиперлипацидемия - увеличение содержания в крови свободных жирных кислот. Связана с активацией липолиза и подавлением липогенеза в жировой ткани. 2. Кетоз. Увеличение содержания кетоновых тел в крови и появление их в моче связано с гиперлипацидемией 3.Гиперлипопротеинемия. Характеризуется увеличением содержания в крови липопротеидов очень низкой плотности. 4. Жировая инфильтрация печени. Является следствием избыточного поступления в печень свободных жирных кислот. Последние выводятся из печени, превращаясь в триглицериды, а затем, вовлекаясь в образование ЛПОНП, - развивается гиперлипопротеинемия. 5. Похудение. 2)Развивается гиперлипопротеинемия, атеросклероз, нефропатия. Модуль2, тема 3, оценка 4 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов — 13*10%/л; Б- 0, Э —0, Мц-0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симптоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз, незначительная лимфопения, сдвиг вправо 2. Ядерный сдвиг нейтрофилов вправо - нейтрофилёз (значительное увеличение сегментоядерных нейтрофилов), лейкоцитоз 3. Абсолютная лимфопения 4. Изменение отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции. Развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. Т4, Есаулов сам мне все это расписал, так что думаю тут 5. В анализе крови обнаружены следующие изменения. Количество эритроцитов — 1,8*10'2/л, концентрация гемоглобина — 55 г/л, ЦП- 0,9. Тромбоцитов — 80*10°/л. Количество лейкоцитов — 2,3*103/л; Б- 0, Э-0, Мц- 1, Ю- 1, Пя- 2; Ся - 17, Л-7, М- 0, бластные клетки - 72. Анизоцитоз, выраженный пойкилоцитоз. СОЭ — 54 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2.К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные. 2.Недифференцированный лейкоз 3. Лейкопенический лейкоз 4. При лейкозе происходит вытеснение эритроцитарного ростка, что приводит к уменьшению содержание эритроцитов в периферической крови – метапластическая анемия. 5. Острый недифференцированный лейкоз. Т6,оценка 4 У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? 1. Острый коронарный синдром, с острой левожелудочковая недостаточностью, отек легких 2.Коронарнарная недостаточность на фоне повышенной фн- гипоперфузия миокарда-ишемия- нарушение сократительной функции.- увеличение пред и постнагрузки- застой в МКК- отёк легких 3.Характеризуется развившимся венозным застоем в малом круге кровообращения 4. Патогенетическое лечение: разгрузка мкк за счёт снижения преднагрузки (нитраты, морфин, фуросемид). Купирование ОЛЖН- улучшить насосную функцию за счёт инотропных препаратов (допамин, добутамин.О2 терапия Т7, поставил 2, так что кидаю просто задание, вы умники все решите :* Утром после сна длительно болеющий человек быстро встал с постели и почувствовал слабость, головокружение, нарушение равновесия. Через 2 — 3 минуты эти явления исчезли, хотя некоторое время у него были учащенными дыхание и сердечная деятельность. 1. Как называется это явление? 2. Каков механизм возникших при этом нарушений? 3. Каков принцип патогенетической коррекции данного состояния? Т9, оценка 4 В эксперименте после внутримышечного введения животному гистамина происходит повышение перистальтики желудка, т.е. повышение его двигательной функции. 1. Объясните механизм возникающего гиперкинеза. 2. При каких заболеваниях желудка встречается это явление? 1. В слизистой оболочке желудка гистамин действует как медиатор, который выделяется энтерохромаффиноподобными (ECL) клетками для стимуляции секреции кислоты желудочного сока соседними париетальными клетками. 2. Возникает при гастритах, язвенной болезни желудка, при сужении его пилорической части, а также при приеме алкоголя и курении. Т10,оценка 4 Больной 30-ти лет поступил в терапевтическое отделение городской больницы с жалобами на озноб, повышение температуры тела до 400С, головную боль, нарастающую слабость. Накануне больной ел грибы. В крови обнаружено Эритроциты — 3х1012/л, непрямой билирубин -— 45 мкмоль/л. Стеркобилин в кале выявляется в большом количестве. Вопросы: 1) Какой вид желтухи развился у данной больного? 2) Почему повышен стеркобилин в кале? 3) Назовите другие заболевания или патологические состояния, при которых может наблюдаться данный вид желтухи. 1. Гемолитическая желтуха. 2. Из-за большого количества непрямого билирубина попадающего в кишечник. 3. Гемолитическая анемия. Причиной ее является разрушение эритроцитов (как внутри-, так и внеэритроцитарные) вследствие переливания несовместимой по группе крови, Rh -конфликта, действия гемолитических ядов, паразитов, протезов клапанов сердца, рассасывания гематом, наследственных форм патологии эритроцитов Т11, оценка 4 Мужчина жалуется на ноющую боль в поясничной области справа, постоянный субфебрилитет. В анамнезе хронический тонзиллит. Объективно: АД — 160/110 мм рт.ст., пульс — 80 в минуту. В крови слабо выраженная нормохромная анемия, небольшой лейкоцитоз, СОЭ - 20 мм/час. Относительная плотность мочи — 1010, белок 0,033 г/л, лейкоцитов - 18-20, эритроцитов - 1-4 в п/зр, небольшое количество оксалатов. 1. Какое состояние наиболее вероятно у больного? 2. Чем можно объяснить повышенное АД? 3. Каков механизм имеющихся при этом изменений в крови? 4. О чём свидетельствуют качественные характеристики состава мочи? 1. Острый гломерулонефрит. 2. Можно объяснить активацией ренин-ангиотензиновой системы, которая путем выделения ренина повышает артериальное давление. 3. Поражаются в первую очередь почечные клубочки, в которых происходит первичная фильтрация крови. Потому это приводит к временной утрате способности очищать кровь от токсических веществ. Нарушение работы почек приводит к изменению электролитного баланса крови и накоплению вредных токсических. А также сам воспалительный процесс приводит к тому что в крови обнаруживается лейкоцитоз и повышенное СОЭ. 4. Белок, лейкоциты и эритроциты обнаруживаются в моче из-за повышенной проницаемости стенки капилляров в клубочке. Т13, оценка У больного обнаружено равномерное увеличение щитовидной железы, резвившееся через 2 года после увольнение со службы на атомной подводной лодке. Основной обмен, температура тела, пульс, частота дыхания — снижены. Пациент сонлив, речь медленная, невнятная. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1. Гипотиреоз, эндемический зоб. Определила на основании: увеличена щит.железа, основной обмен снижен, сонливость, ЧД снижена. 2. Патогенез как эндемического зоба связан с тем, что в условиях снижения синтеза тиреоидных гормонов усиливается продукция тиреотропного гормона гипофизом, что вызывает гиперплазию эпителия щитовидной железы и соответствующее увеличение ее в объеме. 3. Механизм увеличения щит. железы связан с тем, что в условиях снижения синтеза тиреоидных гормонов усиливается продукция тиреотропного гормона гипофизом, что вызывает гиперплазию эпителия щитовидной железы и соответствующее увеличение ее в объеме. Из-за недостатка тиреоидных гормонов снижается основный обмен , понижается температура тела , так как эти гормоны регулируют пластический и энергетический обмен. Понижение пульса и ЧД происходит так как снижается интенсивность окислительного фосфорилирования и снижается сократительной способности миокарда, что связано с нарушением функции сократительных белков. Сонливость и медленная речь проявляется на фоне возникновения церебральной гипоксии. Т14, оценка Пациент длительное время принимал дексаметазон. Затем решил отказаться от препарата. 1. К какому грозному осложнению может привести Данное «самолечение». 2. Опишите патогенетические механизмы данного осложнения. 3. Предположите возможные принципы коррекции возникшего состояния. 1. Острая надпочечниковая недостаточность. 2. Т. к гормоны начинают поступать извне, выработка своих собственных гормонов уменьшается и из-за резкого прекращения приема свои гормоны не успевают выработаться , соответственно возникает синдром отмены. 3. Назначается заместительная гормональной терапия. Назначаются синтетические аналоги кортизола и альдостерона. Т15,оценка Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? 1. Гиперкинез - атетоз. 2. Нарушения базальных ганглиев, полосатого тела и скорлупы. 5 тема. Оценка 4 У больного возник приступ одышки с выраженным затруднением дыхания,который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1.Какое явление возникло у человека? 2.К какому типу реакции гиперчувствительности относится данный случай? 3.Каков механизм описанных явлений? 1)Реакция немедленного типа(бронхоспазм, бронхиальная астма) 2)К гуморальной реакции, обусловлено IgE 3) Антигены располагаются на поверхности клеток,а антитела находятся в свободном состоянии. Реакция АГ+АТ происходит на поверхности клетки. Выделяют 3 основных механизма: комплементзависимый цитолиз ,антителозависимый фагоцитоз ,антителозависимая клеточная цитотоксичность. 6– 7 тема. Оценка 3 При микроскопии препарата брыжейки лягушки обнаружено,что просвет артериол,капилляров и венул знчительно расширен,они переполнены медленно текущей кровью темно-красного цвета. При микроскопии с большим увеличением обнаружено, что в системе капиллярных сосудов на их внутренней поверхности скапливаются и фиксируются лейкоциты. 1.Какая стадия сосудистой реакции имеет место в момент наблюдения ? 2.Как называются наблюдаемые внутри сосудов явления? 3.Объясните мехпнизм наблюдаемых явлений. 1)Венозная гиперемия(следствие микротромбоза) 2)Агрегация эритроцитов, увеличение вязкости крови, краевое стояние лейкоцитов, набухание эндотелиальных клеток.).Происходит выход жидкой части крови в воспаленную ткань. 3)Вследствие активации фактора Хагемана и уменьшения содержания гепарина,набухания эндотелия,потери венулами эластичности. 8 тема. Оценка 4 Спустя некоторое время после действия на ткань флогогенного фактора в очаге воспаления обнаруживается большое количество вышедших из просвета микрососудов лейкоцитов. 1) Назовите стадии процесса эмиграции лейкоцитов. 2) Объясните их механизм. 3) Перечислите функции нейтрофилов в очаге воспаления. 1)Маргинация,роллинг лейкоцитов,затем адгезия,проникновение лейкоцитов через стенку сосуда и хемотаксис. 2)Маргинация,роллинг- лейкоциты переходят из осевого кровотока к пристеночному,происходит взаимодействие лейкоцитов с селектинами и адгезивными молекулами на эндотелии. Проникновение лейкоцитов через стенку эндотелия с помощью псевдоподий,хемотаксис-направленное движение в очаг воспаления под влиянием хемоатрактантов. 3) Фагоцитоз , цитотоксическое действие, секреция веществ стимулирующих регенерацию, продукция интерферона. 9– 10 – 11 тема. Оценка 4 При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миоглобинурии, гиперкалиемии, гипонатриемии. 1) Какая патология возникла у больного? 2) Каков основной ведущий механизм нарушения функции почек в данном случае? 3) Объясните механизм наблюдаемых явлений. 1.Травматический шок( в результате сдавливания). 2.Почечная недостаточность развивается из-за блокирования канальцев почек миоглобином разрушенных мышц 3.Основными факторами, определяющими развитие почечной недостаточности, служат гиповолемия и нарушение перфузии почек, прямая цитотоксичность миоглобина и внутриканальцевая обструкция нерастворимыми глобулами миоглобина. Боль приводит к тому, что в кровь выделяются адреналин и норадреналин, возникает спазм артериол и прекапиллярных сфинктеров. В клубочках почек резко нарушаются микроциркуляция и процесс фильтрации первичной мочи. 12 – 13 тема. Оценка 5 Для изучения отдельных звеньев патогенеза отёка лабораторной крысе ввели в/в токсичную дозу адреналина. Сразу после введения лапки и ушки животного побледнели, АД поднялось, появилась выраженная тахикардия, участилось дыхание. К исходу 18 минуты развились клонико-тонические судороги, судорожное дыхание, появились пенистые выделения розового цвета из дыхательных путей и на этом фоне животное погибло. 1) Какое состояние развилось у животного ? 2 )Объясните патогенетические механизмы его развития? 3 )Предложите возможные принципы патогенетической коррекции. 1.Отёк легких(кардиогенный). 2.Отек легких развивается вследствие повышения гидростатического давления в легочных сосудах, снижения онкотического давления плазмы, повышения проницаемости сосудистой стенки, сопровождается выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена. 3.Оксигенотерапия,дегидратация. 14 тема. Оценка 4 В приёмный покой доставлен больной в бессознательном состоянии. У больного глубокой, шумное дыхание, кожа и слизистые сухие. В выдыхаемом воздухе запах ацетона. Глюкоза крови- 25 ммоль/л, повышение кетоновых тел в крови. 1) Какое патологическое состояние наблюдается у больного? 2) Каков механизм избыточной продукции кетоновых тел в данном случае, и каково их значение в патогенезе клинических проявлений у больного? 3) Объясните патогенез этого состояния. 1.Кетоацидотическая кома. 2.Избыточная продукция кетоновых тел в данном случае происходит в результате усиленного липолиза,что обусловлено усилением контринсулярных гормонов. Проявляется сухостью слизистых и кожи,т.к повышается диурез на фоне сахарного диабета, так же усиливается чувство жажды и выделяется специфический запах ацетона. 3.Недостаток инсулина приводит к усилению липолиза,накоплению кетоновых тел,что приводит к ацидозу и оказывает токсическое действие на организм,в частности на нервную систему→кома 3 тема. Оценка 3 У больного, длительно применявшего сульфаниламидные препараты, обнаружены следующие изменения в пеиферической крови. Количество лейкоцитов – 2,4*109/л; Б- 0, Э-0, Мц-0, Ю- 0, Пя-1, Ся-19, Л-70, М-10. 1) Какие патологические изменения периферической крови имеют место в данном анализе? 2)Изменения каких форм лейкоцитов носят абсолютный, а какихотносительный характер? 3)Какая форма смптоматических изменений лейкоцитов имеет место в данном анализе? 4) При каких формах патологии она может встречаться и каков при этом механизм возникающих изменений? 1.Лейкопения,сдвиг лейкоцитарной формулы вправо, лимфоцитоз. 2. Агранулоциты абсолютный характер, гранулоциты - относительный. 3.Лимфоцитоз(относительный) 4.Наблюдается при вирусных инфекциях (герпес, ветряная оспа, вирусный гепатит и др.), а также при доброкачественный лимфоретикулёз, листериоз, токсоплазмоз) и хронически протекающих инфекциях (туберкулёз, сифилис), при микседеме, акромегалии),при неврастении и других заболеваниях ЦНС. На ЭКГ у боьного обнаружено удлинение PQ интервала до 0,4 сек. 1.Какое сойство сердечной мышцы нарушено? 2.Как называется это нарушение, какова степень его выраженности? 3.При каких состояниях может встречаться? 1.Проводимость. 2.Аритмия. 3.При гипертрофии миокарда,т.к происходит задержка проведения импульса из-за увеличения миокарда.Так же причиной может быть блокада. Тема 7. Оценка 4 У больной сахарным диабетом возникла диабетическая кома, на фоне которой развилось гаспинг-дыхание. 1.Когда возникает такой тип дыхания? 2.Каков механизм его появления? 1.Возникает в терминальной фазе асфиксии (при глубокой гипоксии или гиперкапнии), встречается у недоношенных детей, при многих патологических состояниях (отравлениях, травмах, кровоизлияниях и тромбозах ствола головного мозга),при параличе бульбарного дых.центра. 2.предагональное дыхание, возникающее при поражении продолговатого мозга и характеризуется редкими, глубокими, убывающими по силе вздохами с редуцированным выдохом.Нарушаются реципрокные отношениями между инспираторным и экспираторным центрами.Мышцы выдоха сокращаются одновременно с мышцами вдоха У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1 Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2 Поясните патогенез этого состояния 3 Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и в моче в этом случае? 1.Холемический синдром,наблюдаемый при механической и печеночной желтухе,возникает при попадании желчных кислот в кровь. 2.При действии желчных кислот на рецепторы и центр блуждающего нерва, на синусовый узел сердца и кровеносные сосуды возникает брадикардия, снижение АД. Токсическое действие желчных кислот на центральную нервную систему проявляется в виде общей астении, раздражительности, сменяющейся депрессией, сонливости днем и бессонницы ночью, головной боли и повышенной утомляемости. Раздражение чувствительных нервных окончаний кожи желчными кислотами приводит к кожному зуду.Попадание желчных пигментов в кровь окрашивает кожу и слизистые. 3.Кровь: гипербилирубинемия, желчные кислоты, АЛТ, АСТ Моча: билирубинемия Тема 11. Оценка 4 Пациентка 25-ти лет, страдает хроническим тонзиллитом. Через две недели, после переохлаждения появились слабость, тошнота, ноющая боль в области поясницы, АД 185/90 мм.рт.ст., распространённые отеки, моча цвета «мясных помоев». Анализ мочи: диурез-500мл, плотность-1028, эритроциты-10-12 в поле зрения. 1.Какая форма патологии почек развилась у больной? 2.Каковы наиболее вероятные причины развития патологии почек? 3.Охарактеризуйте ключевые звенья механизмов развития синдромов: -гипертензивного -отечного 1. Острый гломерулонефрит с нефритическим синдромом. 2. Причины: -вирусные: инфекционный мононуклеоз, гепатит В, вирусы коксаки, ветряная оспа, эпидемический паротит, ЕСНО . -бактериальные: сепсис, брюшной тиф, эндокардит, пневмококковая или менингококковая инфекции 3. Отечный синдром обусловлен: 1- увеличение объема внеклеточной жидкости, 2-повышение проницаемости клубочка( потеря белка с мочой) Гипертензивный синдром обусловлен: 1- задержкой натрия и воды; 2активацией ренин-ангиотензин-альдостероновой системы; 3- снижением функции депрессорной системы почек. Женщина 48-ми лет с бронхиальной астмой принимала в течении 3-х месяцев глюкокортикоиды в таблетированной форме. Вследствие значительного улучшения состояния внезапно прекратила прием этих препаратов. 1. Развитие какого осложнения весьма вероятно в Данном случае? 2. Поясните его патогенез. 1.Надпочечниковая недостаточность(возможен криз). 2. Из-за прекращения приёма глюкокортикоидов возникает синдром отмены.Т. к гормоны начинают поступать извне, выработка своих собственных гормонов уменьшается и из-за резкого прекращения приема "свои" гормоны не успевают вырабатываться,что и есть синдром отмены. Препараты глюкокортикоидов, как и естественные глюкокортикоиды, тормозят продукцию АКТГ, который в обычных условиях стимулирует кору надпочечников. При снижении продукции АКТГ постепенно развивается недостаточность надпочечников, которая и проявляется после отмены данных препаратов. 15 тема Оценка 4 После перелома плечевой кости у пострадавшего снизились трицепсрефлекс и карпорадиальный рефлекс, возникла анестезия тыльной поверхности предплечья и кисти. 1. Какие нервные структуры пострадали? 2. Какая форма расстройства двигательной функции нервной системы возникла? 3. Объясните механизм этих расстройств. 1.Лучевой,локтевой и срединный нервы. 2.Парез. 3.Парез обусловлен повреждением нервных путей, соединяющих головной мозг с мышцей или группой мышц . При повреждении любого участка двигательного пути от нейрона коры до периферического нерва возбуждение не передаётся на мышцу, при этом возникает слабость в конечности или другом участке тела, который приводила в движение ослабевшая мышца. При исследовании крови больпого обпаружены следующие изменения. Количество эритроцитов — 3,0*1012/л, концентрация гемоглобина — 100 г/л, ЦП- 0,9. Тромбоцитов — 140*10/л. Количество лейкоцитов — 30*109/л; Б- 0, Э-7,Мц-0, Ю - 3, Пя - 8; Ся - 30, Л - 16, М - 33, монобластов -— 3. Анизоцитоз, выраженный пойкилоцитоз. СОЭ - 40мм/час. 1. Какие патологические изменения периферической крови имет место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Анемия, снижен гемоглобин, ЦП-норма, тромбоцитопения, лекоцитоз, бнорма, эозинофилия, мц-норма, ю-повышено, пя-повышено, ся-снижено, лимфопения, моноцитоз, изменение размеров и фопмы эритроцитов, повышено СОЭ 2.Хроническая форма лекоза, т.к. содержание лекоцитов свыше 20*10^9/л, увеличено кол-во эозиновилов, опухолевые клетки представлены производными лейкозных миелобластов 3. Лейкемический лейкоз 4. 5. Хронический миелоцитарный лейкоз Больная 35 лет жалуется на бессонницу, быструю утомляемость, раздражительность, беспричинное беспокойство, рассеянность, плаксивость, повышенную потливость, плохую переносимость тепла. Больная суетлива, делает много быстрых ненужных движений, многословна, резко выражено пучеглазие. Кожа теплая, влажная, тонкая. Подкожножировой слой развит слабо, артериальное давление 130/50 мм рт.ст., пульс 108 в мин. 1. Какую патологию можно заподозрить у больной и какие дополнительные исследования это подтвердят?2. Объясните патогенез этой патологии. 1. Гипертиреоз Гипертиреоз (тиреотоксикоз) диагностируется на основании лабораторных анализов: определение уровня тиреоидных гормонов (Т3 и Т4) в крови, а также уровня тиреотропного гормона (ТТГ), выделяемого гипофизом с целью регуляции деятельности щитовидной железы по принципу обратной связи. 2. Снижение уровня иммунного контроля в организме - выживание и пролиферация клонов T-лимфоцитов - активация В-лимфоцитов Т-хелперами взаимодействие В-лимфоцитов с органоспецифическими антигенами щитовидной железы - продукция В-лимфоцитами стимулирующих антител IgG - взаимодействие антител с рецепторами эпителия фолликулов щитовидной железы и оказание ими действия, сходного с тиротропином - гиперфункция щитовидной железы. Больная Т., 26 лет, отметила, что после подкожной инъекции в области правого плеча на 3-ие сутки появилась боль, краснота, припухлость. На 7-е сутки припухлость и болезненность увеличились. При обследовании: пальпаторно определяется флюктуация в очаге воспаления. При разрезе выделилось 10 мл желтозеленоватой жидкости высокой плотности, содержание белка — 70,0 г/л, рН - 5,39, при микроскопии в ней обнаружено преобладание нейтрофильных лейкоцитов. В крови отмечается нейтрофильный лейкоцитоз с гиперрегенеративным сдвигом влево, СОЭ — 20 мм/ч. 1. Какой вид воспаления развился у больной? 2. Перечислите местные признаки воспаления, имеющие место у данной больной И объясните механизм их возникновения. 1. Острое экссудативное воспаление (флегмона) 2. 2. Местные признаки воспаления: припухлость, покраснение, жар, боль и нарушение функции. Общие признаки воспаления: лейкоцитоз (лейкопения при вирусных инфекциях), повышение СО'), белки ответа острой фазы, специфические ферменты воспаления; лихорадка, повышение АД, ЧСС, ЧДД; явления интоксикации: слабость, головная боль, сонливость, угнетение аппетита; развитие стресс-синдром. Жар (calor)– связан с притоком теплой артериальной крови в очаг воспаления, изменение обмена веществ в самом очаге воспаления, в связи с повреждением мембраны разобщается окислительно фосфорилировани и преобладание катаболических реакций. Краснота (rubor)– гиперемия как артериальная так и венозная. При артериальной – с красным оттенком, при венозной – синюшный. Она связано с расширением артериол, развитием артериальной гиперемии и “артериализацией” венозной крови в очаге воспаления. Отек, припухлость (tumor)– повышение гидростатического давления в сосудах; повышение проницаемости сосудистой стенки под действием медиаторов и кислых окислителей; рост коллидо-осмотического давления; выход лейкоцитов под действием хемоаттрактанта. Боль (dolor)– обусловлена действием медиаторов, медиаторы разделяются на: альгогенные (сами вызывают боль, действуя на болевые рецепторы; например: брадикинин, гистамин, серотонин, кислые продукты обмена, внеклеточный калий) и гиперальгического действия (это простагландины, повышают чувствительность болевых рецепторов). Боль обусловливает сдавление нервных окончаний экссудатом При пункции плевральной полости у пациента был получен пунктат мутноватый светло-желтого цвета с относительной плотностью 1,029; содержанием в нем белка 39 г/л и высокой активностью лактатдегидрогеназы (ЛДГ). В осадке - значительное количество форменных элементов, преобладают нейтрофилы дегенеративных форм. 1. Каков характер жидкости, обнаруженный у больного? 2. При каких заболеваниях может встречаться? 3. Обоснуйте механизм наблюдаемых явлений 1. Пунктат; в осадке значительное кол-во форменных элементов (преобладают нейтрофилы дегенеративных форм, следовательно, воспаление продуктивное в экссудате преобладают клетки; механизм воспаления основан на гиперергических реакций замедленного типа. Следовательно, хроническое гнойное (нейтрофилы) экссудативное воспаление. При хроническом гранулематозном воспалении игр. роль клеточные мех-мы самоповреждения; нейтрафильный и макрофогальный фагоцитоз; клеточноапосредованная цитотоксичность; антителозависимая клеточная цитотоксичность (К-клетки). 2. Хронические гранулематозное воспаление 3.Мех-м: а) увеличение площади фильтрации жидкости (расширение сосудов, увеличение числа функц-х кап-в) —- (повышение венозного давления, повышение тканевого осмотического давления). б) Д-е медиаторов воспаления. Медиаторы отека – гистамин, серотонин, кинины, ф-ры комплемента, пр-е арахидоновой к-ты, следовательно, —- изм-е форм эндотелиоцитов, расширение промежутков между ними —- ув-ся проницаемость сосудов —увеличивается площадь фильтрации жидкости —- экссудат При воспалении замедляется скорость кровотока в микроциркуляторных сосудах —- лейкоциты начинают задерживаться у внутр. ст. посткапиллярных венул —- плотно прикрепл-ся к эндотелию (краевое стояние лейкоцитов) —массовая элипрация лейкоцитов во внесосудистое пространство. Б) В зоне повреждения появл-ся медиаторы воспаления —- они воздействуют на клетки эндотелия —- экспрессия на мембране кл. эндотелия, молекул адгезии (селектины, интегрины) —- взаимодействие эндотелиальных кл. с лейк-ми, а также лейкоцитов с элементами межклеточного матрикса —- накопление лейкоцитов в очаге воспаления. Женщина 28-ми лет жалуется на общую слабость, озноб, боль в горле. Объективно: покраснение миндалин. Температура тела — 39,6°С. Диагностирована ангина. 1. Что в данном случае является источником образования эндогенных пирогенов? 2. Каковы механизмы озноба и повышения температуры тела у больной? 1. Эндогенным пирогеном с данном случае выступают комплексы "антиген-антитело". 2. В начале происходит резкое уменьшение теплоотдачи. В результате активации симпатоадреналовой системы суживаются кровеносные сосуды кожи и конечностей, сокращаются гладкие мышцы, поднимающие волосы( признак "гусиной кожи"). Эти изменения имеют два следствия. С одной стороны резкое ограничение теплоотдачи,само по себе ведет к повышению температуры ядра. С другой стороны уменьшается температура кожи,что вызывает возбуждение холодовых терморецепторов. Информация о снижении температуры "оболочки" поступает в центр терморегуляции, а оттуда в кору головного мозга - у человека возникает ощущение холода. Происходит возбуждение подкорковых двигательных центров, в результате чего повышается тонус скелетных мышц, развивается озноб. Увеличивается сократительный термогенез. Таким образом, повышение температуры тела в начале обусловлено уменьшением теплоотдачи, а затем увеличением теплорегуляции. В клинику поступил больной с диагнозом: Острая пневмония (воспаление легких). В результате обследования у него был выявлен экссудат в плевральной полости. Анализ экссудата в лаборатории дал следующие результаты: относительная плотность — 1020, общее содержание белка — 3%, альбумины — 2%, глобулины — 0,9%, фибриноген -— 0,1%, лейкоциты -— 0-5 в поле зрения, эритроцитов нет. 1. Каков характер носит воспаление у больного? 2. Объясните механизм экссудации в этом случае. 1) Ассептическое воспаление, смешанный тип экссудата. 2) Смешанные формы экссудата – серозно-фибринозный, серозно-гнойный, серозно-геморрагический, гнойно-фибринозный и другие – возни-кают при присоединении вторичной инфекции, при снижении защитных сил организма или прогрессировании злокачественной опухоли. В эксперименте после введения пирогенала у животного наблюдалось побледнение и сухость кожных покровов, озноб и “гусиная кожа”, увеличение частота дыхания. 1. Какой стадии лихорадки соответствует данное состояние? 2. Объясните механизмы развития симптомов у животного? 3. Каково соотношение процессов образования и отдачи тепла в описанном периоде лихорадки? 1) В первую стадию -повышение температуры (st. incrementi) 2)В результате активации симпатоадреналовой системы суживаются кровеносные сосуды кожи и конечностей, сокращаются гладкие мышцы, поднимающие волосы (у животных поднимается шерсть, у человека возникает признак «гусиной кожи»). Теплопродукция превышает сниженную, нормальную или даже повышенную теплоотдачу. 3) Резко пониженная теплоотдача, повышение температуры тела вначале обусловлено уменьшением теплоотдачи, а затем увеличением теплопродукции. У больного повысилась температура тела до 39,1 °С. После приема жаропонижающих препаратов его состояние резко ухудшилось: сознание спутанное, АД — 80/50 мм ртст, пульс — 140/мин., температура тела резко снизилась до 35,8 °С. 1. Какое осложнение возникло у данного больного? 2. Объясните его механизм 1. Анафилактический шок( реакция немедленного типа) 2. Иммунологическая стадия:поглощение, переработка презентация антигена макрофагами-активация соответствующих антигенспецифичных Т-хелперовактивация клонов антигенспецифичных В-лимфоцитов-образование иммунноглобулино IgG и IgE-сенсибилизация организма-образование комплекса антиген+антитело Патохимическая стадия: дегрануляция тканевых базофилов,высвобождение первичных медиаторов анафилактических реакций Патофизическая стадия: проявление клинических признаков Пациенту с острой постгеморрагической анемией потребовалось переливание крови. После процедуры у него появились желтушность кожи и видимых слизистых оболочек. При лабораторном исследовании кала и мочи выявлено повышенное содержание в них стеркобилина. 1. Какой тип желтухи возник у больного? 2. Каков наиболее вероятный механизм указанных нарушений? 1. Гемолитическая желтуха 2. Развивается вследствие гемолиза эритроцитов. Усиленный фагоцитоз эритроцитов или самого гемоглобина, высвободившегося из разрушенных эритроцитов, приводит к образованию в фагоцитах больших количеств билирубина, который, связываясь с белками, поступает в кровь, а затем и в печень. Гепатоциты при этом испытывают повышенную нагрузку, преобразуя большие количества непрямого билирубина в прямой и выводя его в составе желчи. Этим объясняется высокое содержание стеркобилина в кале и моче. Пациент жалуется на сердцебиения, тремор рук, потерю веса, утомляемость. Ему поставлен диагноз болезни Грейвса. 1. Поясните патогенез этой болезни. 2. Охарактеризуйте механизмы указанных симптомов. 1.Болезнь Грейвса(диффузный токсический зоб)- это аутоиммунное заболевание, развивающееся вследствие выработки антител к репепторам ТТГ клинически проявляющееся поражением щитовидной железы с развитием синдрома тиреотоксикоза. При данном заболевании вырабатываются ТТГ-миметические антитела, т.е. АТ, имитирующие действие ТТГ при взаимодействии с поверхностными АГ клеток щитовидной железы( LATS и TSI ). Связываясь с рецепторами стимулирующие АТ усиливают выработку гормонов=гипертиреоз. Поскольку эти АТ не имеют мест связывания комплемента, то клетки щитовидной железы не повреждаются, а активно функционируют. 2.Из-за повышения активности Nа-К-насосов клеточных мембран и увеличения чувствительности клеток к катехоламинам происходит увеличение функциональной активности возбудимых тканей,что проявляется в нашем случае -тремором,тахикардией, увеличение минутного объема сердца, повышение АД. -Антианаболические эффекты из-за высоких доз ТТГ , проявляются исхуданием ,атрофией мышц и слабостью. У пациента после черепно-мозговой травмы нарушена координация, плавность, сила, скорость и направленность движения. 1. Какое нарушение двигательной функции имеет место в данном случае? 2. Поясните его патогенез. 1.Атаксия 2.Мозжечко́вая атакси́я — данный вид атаксии связан с поражением мозжечковых систем. Принимая во внимание то, что червь мозжечка принимает участие в регуляции сокращения мышц туловища, а кора полушарий — дистальных отделов конечностей, различают две формы мозжечковой атаксии: ста́тико-локомото́рную атакси́ю — поражение червя мозжечка (расстраиваются в основном устойчивость и походка) идинами́ческую атакси́ю — преимущественное поражение полушарий мозжечка (нарушается функция выполнения различных произвольных движений конечностями Больную доставили в хирургическую клинику с приступом острого калькулезного холецистита. при поступлении у нее отмечаются явления раздражения брюшины, которые постепенно нарастают. Выражена желтушность кожных покровов. Общий билирубин крови состовляет 80ммоль/л. В моче стеркобилина нет. Кал обесцвечен. 1.Какой вид желтухи развился у больной? 2. Укажите за счёт какой фракции билирубин крови повышен? 3. Объясните механизм указанных нарушений. 1. Механическая желтуха 2. Концентрация билирубина в сыворотке увеличена преимущественно за счёт прямой фракции 3. Возникает из-за блокирования желчных протоков, соединяющих печень, желчный пузырь и кишечник. У больного с хроническим заболеванием органов дыхания на фоне отдушки, тахикардии и цианоза при исследовании газового состава крови обнаружено явление гипоксемии и гиперкапнии. 1. Какое нарушение внешнего дыхания возникло у больного? 2. Каков его механизм? 3. Чем объясняется цианоз и тахикардия у этого больного? 1. Гиповентиляция 2. Минутный обьем альвеолярной вентиляции меньше газообменной потребности организма за опредленный отрезок времени В основе лежит 2 механизма: нарушение биомеханики дыхания и расстройство регуляции системы внешнего дыхания 3. Уменьшается количество кислорода, связанного с гемоглобином в эритроцитах капиллярного русла. Происходит повышенная концентрация углекислого газа Тромбоцитопении - это группа заболеваний, при которых количество тромбоцитов ниже существующей нормы (150*10⁹/л), характеризующиеся геморрагическими синдромами. 1. Какие явления при этом возникают? 2. Каков механизм возникающих при этом нарушений гемостаза? 3. Каковы принципы патогенетической коррекции возникающих нарушений? 1. кровотечения из носа, беспричинное появление синяков, кровоточивость десен, ЖКТ, кровь в моче, длительные и обильные менструации у женщин, спленомегалия 2..-нарушения ангиотрофической функции тромбоцитов = дистрофические изменения в эндотелии, из-за чего увеличивается ломкость микрососудов,что приводит к кровоизлияниям( петехии на коже, кровотечения из десен и носа, кровоизлияниями в ГМ и сетчатку глаза) - нарушения адгезии и агрегации тромбоцитов-нарушения формирования тромбоцитарного тромба= увеличение времени кровотечения -Мало тромбоцитов ,значит выделяется мало биогенных аминов,которые вызывают сокращение гладких мышц сосудов- будет нарушения вторичного спазма поврежденных артериол. -нарушения свертывания крови из-за недостаточного высвобождения фактора 3 пластинок и тромбостенина= нарушение 1 фазы свертывания крови и ретракции сгустка. 3. трансфузия тромбоцитов, спленэктомия и применение рекомбинантного тромбопоэтина При отсутствии поступления желчи в кишечник нарушается кишечное пищеварение. 1. Переваривание каких продуктов наиболее сильно страдает? 2. Недостаток какого из компонентов желчи играет при этом роль? 3. Каков механизм возникающих при этом нарушений? 1. Переваривание жиров 2. Желчных кислот 3. Нарушением эмульгирования жиров происходит из-за уменьшения активности панкреатической липазы, которая активируется желчью. Нарушается образование мицелл. Это ведет к таким проявлениям как :стеаторея,расстройства всасывания жирорастворимых витаминов( гиповитаминозы А, Е, К),уменьшение поступления в организм ненасыщенных жирных кислот, необходимых для построения фосфолипидов клеточных мембран,нарушение моторики кишечника (запоры), усиление гнилостных процессов и реакций брожения в кишках в результате уменьшения бактерицидного действия желчи. В анализе крови 1. Эритропения, снижен гемоглобин, тромбоцитопения, лейкоцитопения, повышено СОЭ 2. Алейкемическая 3. В12 –фолиеводефицитная анемия 4. Недифференцируемый лейкоз Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникающих изменений? 3. При каких заболевания у человека могут наблюдаться аналогичное изменение характера дыхания? 1. Дыхания станет более редким и глубоким 2. Рефлекторный механизм 3. При повышении АД, гипероксии, гипокапнии, алкалозе, гипотермии, при действии наркотиков, при органических поражениях головного мозга, при запаздывании рефлекса Геринга-Брейера. Больной жалуется на боли в эпигастральной области, изжогу. Титрование желудочного сока показало: общая кислотность -80т.е., совболная HCl -50т.е, связанная 25. Оцените состояние кислотности желудочного сока данном случае. 2. При каких заболеваниях может встречаться? 3. Характеризует механизмы регуляции выработки желудочного сока. 1. Гиперацидное состояние 2. Гастрит, язвенная болезнь, гастродуаденит 3. Нервная -безусловно-рефлекторная (в продолговатом мозге), условнорефлекторная (с участием коры больших полушарий- "аппетитный сок" Гуморальная- связана с БАВ, образующимися в желудке при переваривании пищи (стимулирование сокоотделения) У пациентки страдающей желчекаменной болезнью, кожные покровы и слизистые имеют желтушную окраску. В крови повышен уровень общего билирубина. 1. Какой печеночный синдром наблюдается в данном случае? 2. Поясните его патогенез. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдается в этом случае в крови и моче? 1. Холемический синдром 2. Возникает при попадании компонентов желчи в кровь 3. Анемия, лейкоцитоз, повышено СОЭ, гипербилирубинемия, гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза, аспартатаминотрансфераза, щелочная фосфатаза, гаммаглутамилтранспептидаза. У двадцатилетнего юноши рост равен 130см, длина туловища преобладает над длиной конечностей, лицо морщинистое, при нормальном психическом развитии умственная работоспособность снижена. 1. Какая эндокринная патология наблюдается в этом случае? 2. Объясните патогенез возникших нарушений при данной патологии. 1. Карликовость (гипофизарный нанизм) 2.Нарушение образования хрящевой ткани из-за снижения секреции соматотропного гормона При моделировани воспаления нижней конечности у животного отмечается отечность, повышение температуры в области воспаления, болезненность. К концу вторых суток повысилась общая температура тела, увеличилось содержание антител и лейкоцитов в крови. 1. Какие из перечисленных признаков воспаления относятся к местным, а какие носят характер общих изменений? 2. Объясните механизм наблюдаемых общих признаков воспаления. 1. Местные- отечность, повышение температуры в области воспаления, болезненность, общие повышение температуры. Повышение антител и лейкоцитов. 2. Повышение температуры тела из-за пирогенных веществ, так как обеспечение работы иммунной системы, пролиферации и выполнения функций лейкоцитов осуществляется при температуре тела выше нормальной. Лейкоцитоз развивается постепенно и обеспечивает ограничение очага воспаления и фагоцитоз, они мигрируют в очаг под действием хемотаксиса. Больной С., 65 лет, при пункции плевральной полости была получена прозрачная жидкость светло-желтого цвета. Данная жидкость может быть как серозным экссудатом, так и транссудатом. 1. Объясните как отличить по лабораторным показателям транссудат от экссудата. 2. Чем отличается патогенез образования экссудата и транссудата? 1. Экссудат вышедшая в воспалительную ткань жидкость отличается от транссудата большим количеством белка (3-5%) 2. Транссудат образуется из-за нарушения гидростатического или коллоидноосмотического давления, а не воспаления. Экссудат возникает при повышении проницаемости сосудов пол действием медиаторов воспаления, увеличении кровяного давления в очаге воспаления и возрастании осмотического и онкотического давления в воспалённой ткани в результате альтерации. У больного наблюдастся желтушность кожных покровов, увеличение общего билирубина преимущественно за счет прямой фракции, кожный зуд, брадикардия, гипотония, появление в моче прямого билирубина и уробилина. 1. Какой вид желтухи отмечается в данном случае? 2. Объясните механизм указанных нарушений. 3.Укажите вероятные причины такого состояния больного. 1. Паренхиматозная желтуха 2. Нарушается структура клеточной мембраны гепатоцитов, нарушение процессов синтеза и секреции желчи в гепатоцитах, в частности, из-за подавление активности ферментов происходит пассивная диффузия желчи по градиенту концентрации в кровеносный капилляр в следствие, чего неконъюгированный билирубин и желчные кислоты обнаруживаются в крови. 3 Различные поражения печени. У больного с гипертонической болезнью появилась головная боль, шум в ушах, рвота, артериальное давление повысилось до цифр 220/160. При обследовании выявлена асимметрия лица справа, отсутствие произвольных движений, повышение сухожильных рефлексов и тонуса мыши правой руки и ноги. 1. Какая форма расстройства двигательной функини нервной” системы возникла у больного? 2. Где локализуется очаг повреждения? 3-Объясните механизмы развития такого нарушения двигательной функции: 1 инсульт 2-левая теменная доля З-развился центральный гемипарез, был поврежден центральный отдел двигательного анализатора Женщина, которая имеет резус-отрицательный фактор крови, родила резусположительного ребенка. В результате лабораторного исследования у новорожденного обнаружили повышенную концентрацию билирубина в крови. 1. Какая патология развилась у новорожденного? 2. Объясните ее патогенез? 3. Какие изменения в анализе мочи и кала характерны для такого состояния ребенка? 1. Гемолитическая желтуха. 2. Патогенез: Конфликт возникает в случае Rh- матери и Rh+ребенка: Rh Ag, проникая из крови ребенка в кровь матери, вызывает образование специфических антирезусных АТ, Частичный переход этих антител через плаценту обратно в кровь плода вызывает реакцию АГ-АТ и гемолиз эритроцитов. В следствии гемолиза высвобождается непрямой токсический билирубин, выделяется в кишечник, накапливается в крови и может привести к развитию желтухи, а в тяжёлых случаях повреждение ЦНС. 3. Моча ребенка становится темной, как пиво, а кал сохраняет нормальную окраску. Мужчина 38-ми лет, работающий на химическом производстве по выработке фенилгидразина, поступил в клинику со следующими изменениями в крови. Эритроцитов — 2.9*10'/л. Кониентрация гемоглобина — 81 г/л, ЦП — 0,8. Ретикулоцитов — 25%. Резко выраженный анизоцитоз, пойкилоцитоз, единичные нормоциты. Осмотическая резистентность эритроцитов: ши — 0.60%, тах — 0.40%. Отмечается нейтрофильный лейкоцитоз. 1. Оцените характеристику изменения красной крови по всем принципам классификации. 2. О чем свидетельствуют качественные изменения в крови? 3. Какова причина возникшей патологии? 4. Дайте обоснованное гематологическое заключение. 1. Эритроцитов в норме должно быть 3.9-5,5 х 1012/л, гемоглобин- 130-160%/л, ЦП-086 - 1.05, ретикулоциты - 2-15%. 2. Все эти признаки свидетельствуют о наличии гемолитической анемии, 3. Причина может быть в том, что мужчина работает с вредными веществами( на предприятии по производству фенилгидразина) 4, Вкрови обнаружены признаки анемии с высоким ретикулоцитозом, анизо- и пойкилоцитозом, наличием единичных нормоцитов В анализе крови больного отмечаются следующие изменения: количество эритроцитов — 3,0* 10/л, концентрация гемоглобина — 80 г/л, ЦИ — 0,8. Ретикулоцитов — 18%, анизоцитоз — выраженны микроцитоз. Пойкилоцитоз — выраженный сфероцитоз. Осмотическая резистентность эритроцитов:пах — 0.38%, ти — 0.68%. 1.О какой форме наследственной патологии можно думать при такой картине крови? 2. О чём свидетельствует такое изменение цветового показателя, количество ретикулоцитов, осмотической резистентности эритроцитов, появление дегенеративных форм эритроцитов? 3. Дайте обоснованное гематологическое заключение. 1. Гемолитическая анемия ( эритроцитопатия, болезнь Минковского-Шоффарз) 2. Изменение ЦП свидетельствуют о снижении в крови количества эритроцитов и НЬ, ретикулоцитов, так как данная анемия относится к гиперрегенерзторным, появление дегенератиеных форм эритроцитов показатель изеращенного, нарушенного кроветворения. 3болезнь Минковского-Шоффара ( семейный микросфероцитоз) Крысу, предварительно голодавшую 24 часа, иммобилизировали и поместили на 4 часа в холодильную камеру с температурой +4°С. Результаты анализа желудочного содержимого крысы через 24 часа: общая кислотность-90 т.е., свободная НС! — 60 т.е. На вскрытии обнаружено, что слизистая оболочка желудка гиперемирована, имеется несколько эрозий. 1. Какое состояние возникло у животного и каковы его причины? 2. Объясните механизм наблюдаемых явлений. 1. Язвенная болезнь, Причиной послужило голодание и стресс крысы. 2. Стресс вызывает формирование застойного очага воспаления в коре головного мозга ‚ что приводит к растормаживанию подкорковых структур, регулирующих желудочную секрецию. В результате активации парасимпатической нервной системы происходит усиление секреции НС и пепсина, снижение образования бикарбонатов и слизи, возможен заброс желчи в желудок (дуоденогастральный рефлекс). Активация симпатической нервной системы вызывает нарушение кровоснабжения стенки желудка вследствие сужения артериол (эффект катехоламиное) , что в свою очередь приводит к ишемическому погреждению стенки желудка. У мужчины 32-х лет после лечения хинином выявлены желтушность кожи, изменения в картине крови: Эр. — 3,5 *10'/л, НЬ — 2 г/л, ЦП - 0,8. Ретикулоц. — 15%, осмотическая резистентность эритроцитов: тах — 0,36%, ти — 0,52%, СОЭ — 26 мм/час. 1. Оцените состояние красной крови: назовите вид патологии по всем признакам (классификациям), дайте обоснование. 2. Характеризуйте этиологию и патогенез изменений в крови больной. 3. Какие еще изменения в крови наблюдаются в этом случае? 4. Каковы возможные пути патогенетической коррекции? 1) Эритропения . Гемолитическая знемия легкой степени, ретикулоциты 15% при норме 1% Не 112. при норме 130-170 2) Вторичная анемия Патогенез-вследствии массивного лизиса эритроцитов и фагоцитоза пораженных клеткокфагоцитами. Этиология - малярия. 3. Гипербилирубинемия ( непрямой) 4 У испытуемого, находящегося в барокамере при снижении атмосферного давления, постепенно нарастает амплитуда дыхания до максимума (до выраженного гиперпноэ), а затем уменьшается вплоть до апноэ. После паузы вновь возникают слабые дыхательные движения, которые постепенно усиливаются до максимума, затем ослабевают и наступает новая пауза. 1. Как называется такой тип дыхания? 2. Каков его механизм? 3. При каких заболеваниях либо состояниях может встречаться такой тип дыхания? 1. Периодическое дыхание ( Чейн-Стокса) 2. Изменяется чувствительность (возбудимость) нейронов дыхательного центра к углекислому газу 3. Дыхание Чейнз—Стокса возможно при деустороннем поражении глубинных отделов больших полушарий, при псеедобульбарном ‘синдроме, в частности при двусторонних инфарктах мозга, при патологии в дизнцефальной области, в стволе мозга выше уровня верхней части моста, может быть следствием ишемических или травматических повреждений этих структур, нарушений метаболизма, гипоксии мозга в связи с сердечной недостаточностью, уремией и др. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 1 Задача 1 У альпиниста 27-ми лет на высоте 5000 м над уровнем моря впервые во время сна изменился характер дыхания: после нескольких глубоких дыхательных движений наступает остановка дыхания, за которой снова возникают глубокие дыхательные движения и т.д. Объясните механизмы регуляции дыхания. Какова наиболее вероятная причина изменения дыхания? Как называется такой тип дыхания? Каков его механизм? Влияние пониженного атмосферного давления человек испытывает по мере подъема на высоту: в самолете, в горах. На ортнизм человека в этих условиях действуют следующие патогенные факторы. 1.Собственно уменьшение атмосферного давления. 2.Уменьшение парциального давления кислорода во вдыхаемом воздухе является причиной развития кислородного голодания (гипоксии) На высоте 5000 м и более развивается общее разлитое торможение с переходом в сон и даже потерю сознания. При подъеме на большие высоты поток импульсов в кору головного мозга может превысить предел работоспособности нервных клеток и привести к развитию запредельного торможения, которое широко иррадиирует по коре и распространяется на подкорковые нервные центры. Нервные процессы становятся инертными, развиваются фазовые состояния, особенно ультрапарадоксальная и тормозная реакции. Дыхание Чейн-Стокса. отличается Периодами апноэ (полной остановки дыхания), которые чередуются с периодами постепенно углубляющихся и учащающихся дыхательных движений. Задача 2 У пострадавшего с синдромом длительного раздавливания отмечается головная боль, рвота, брадикардия, гипотензия, олигурия, моча лаково-красного цвета. Какое явление развилось у больного и каков механизм наблюдающихся проявлений? Краш-синдром, или синдром длительного раздавливания (СДР) – специфический полиорганный симптомокомплекс, который развивается в результате длительного (4-8 ч. и больше) раздавливания мягких тканей конечностей после возобновления кровотока в ишемизированных тканях. Возобновление кровотока в результате устранения причины сдавления в пораженном участке пускает в ход каскад патологических реакций, именуемых «реперфузионным синдромом», что в ближайшее же время обусловливает тяжелые нарушения гемодинамики, а в дальнейшем – полиорганные нарушения. В течении краш-синдрома различают три периода: 1) ранний (до 3-х суток) с преобладанием явлений шока; 2) промежуточный (от 3-х до 12 суток) с преобладанием острой почечной недостаточности; 3) поздний (с 8-12-х суток до 1-2 месяцев), или период выздоровления, с преобладанием местных симптомов. В развитии краш-синдрома большое значение имеют три патогенетических фактора: 1) болевое раздражение; 2) травматическая токсемия, обусловленная всасыванием токсичных продуктов аутолиза тканей из очага поражения; 3) плазмо- и кровопотеря, связанные с отеком и кровоизлиянием в зоне раздавленных или долгосрочно ишемизированных тканей. Задача 3 У больного в состоянии шока, возникшего в результате кровопотери, переливание физраствора не привело к повышению артериального давления. Почему в торпидной фазе шока не всегда эффективно переливание кровезаменителей? Какие мероприятия следует применить для выравнивания артериального давления? Гиповолемический шок является наиболее частой причиной недостаточности кровообращения. Он возникает в результате потери крови, плазмы или жидкости Торпидная стадия (наиболее длительная) – стадия угнетения, когда падают параметры основных жизненных функций организма (артериального давления, работы сердца, системы дыхания и т.д.).П атологического депонирования крови и эректильная фаза шока переходит в торпидную, когда уменьшин отток крови и отсюда затруднена работа сердца.Таким образом: 1) расширение шунтов приводит к патологическому депонированию крови, что сопровождается гиповолемией и некомпенсированным падением АД; 2) далее происходит парез вазоконстрикторов, который сопровождается падением тонуса сосудов и АД;3) возникающий при этом застой крови приводит к гипоксии, нарушению питания ткани и образованию продуктов, способствующих расширению и увеличению проницаемости артериол, венул, метартериол и капилляров, и в конечном итоге - к еще большему падению уровня АД. Все описанные изменения требуют применения патогенетической коррекции. Для лечения шока находят применения нейролептики, транквилизаторы, наркотические и ненаркотические анальгетики, блокирующие отек белковой и небелковой нервной импульсации . Коррекция циркуляции также достигается применением центральных и местных обезболивающих средств, нейролептиков и транквилизаторов, глюкокортикоидов, кардио, гепато- и других органопротекторов, вазопрессоров и вазодилятаторов, гемотрансфузионной терапией и введением кровезаменителей. Задача 4 Животное находится в состоянии полного голодания. Неподвижно, шерсть взъерошена, дыхание замедленное, корма не берет. Основной обмен снижен. Дыхательный коэффициент равен 0,7. Энергетический обмен характеризуется окислением преимущественно жира. Азотистый баланс остаётся отрицательным. Сохраняется возможность синтеза жизненно необходимых белковых структур за счёт распада других белков. Какой период голодания характеризуется этими изменениями (клинический и биохимический)? Какова его длительность? Как можно объяснить механизм описанных явлений? Полное голодание с употреблением воды,период 2-максимального прспособления.Средняя продолжительность 40-50 суток. Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов. глюкагона). Вследствие этого происходит мобилизация жира из депо — развивается гиперлипацидемия. Она, в свою очередь, является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 2 Задача 1 Человек длительное время проживал в условиях высокогорья. Какие изменения в организме можно отнести к краткосрочным и долговременным механизмам адаптации? Объясните отличие терминов адаптация и компенсация. Какие изменения в системе крови будут наблюдаться у жителей высокогорья? Каковы их механизмы? долгосрочные - эритроцитоз кратковременные - снижение активности, апатия сонливость (цель - защитить нервную систему , так как она сама чувствительная к гипоксии); тахикардия и повышение давления (но на больших высотах быстро падает). учащение и углубление дыхания - попытка обеспечить организм кислородом - но сильная отдача со2 - дыхательный алкалоз. плюс еще жкт - извращение аппетита, ухудшение всасывания, но вряд ли это адаптация, скорее вторичные изменения эритроцитов Адаптация – перестройка жизнедеятельности и структур клетки в ответ на изменение условий существования, которые могут быть как патогенными , так и непатогенными. Компенсация – частный вид приспособления; возникает в условиях патологии в каждом поврежденном органе и тогда, когда в организме имеет место его функциональная напряженность. Стадии компенсации: становление, закрепление и декомпенсация. В горах по мере акклиматизации происходит значительное повышение содержания эритроцитов в крови – вплоть до 140-150% от равнинного уровня. Высокогорная адаптация вызывает также рост лейкоцитов, максимум которых (+40%) достигается примерно к 40-му дню пребывания в горах. Все развивается в следствии 1.Собственно уменьшение атмосферного давления. 2.Уменьшение парциального давления кислорода во вдыхаемом воздухе является причиной развития кислородного голодания (гипоксии) Задача 2 После приема алкоголя и наркотиков у человека участилось заболевание гнойничкового характера на коже и слизистых. С чем связана повышенная заболеваемость у этого человека? Каков механизм возникших проявлений? Токсические эффекты практически на все органы и системы (печень, почки, сосуды и.т.д.) связана с влиянием ацетальдегида (производного этилового спирта), дефицитом витаминов (особенно группы В), изменением функциональных возможностей ферментных и окислительных систем, нарушением синтеза белка, снижением иммунобиологической реактивности организма. Задача 3 Мужчина 25-ти лет поступил в больницу через час после автокатастрофы с явлениями острого стресса без массивных повреждений. Какие изменения в организме при этом возникнут? Чем обусловлены изменения в крови, в лейкоцитарной формуле, возникающие в этом случае? Стресс- генерализованная неспецифическая реакция организма , которая возникает под действием факторов необычного характера, силы и / или длительности. Характеризуется стадийными неспецифическими изменениями в организме- активацией защитных процессов и повышением его резистентности с возможным последующим снижением ее и развития патологических процессов. Физиологический лейкоцитоз без сдвига лейкоцитарной формулына фоне стресса,адреналин Задача 4 У животного, находящегося в состоянии полного голодания, рефлексы отсутствуют, животное резко заторможено. Дыхательный коэффициент равен 0,8. Происходит усиленный распад жизненно важных белков. В моче содержится азот и фосфор. Какой период голодания описан? Сколько он длится? Каковы механизмы описанных изменений? Полное голодание с употреблением воды,период 3-терминальный период. Его продолжительность - 2-3 сут. Происходит интенсивный распад тканей, развивается интоксикация. Основным источником энергии являются белки, о чем свидетельствует величина дыхательного коэффициента, равная 0,8. Увеличивается выделение с мочой азота, калия, фосфатов (признаки деструкции клеток и тканевых белков).Смерть наступает при уменьшении массы тела до 50% от исходной. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 3. Задача 1 Альпинист на протяжении нескольких суток поднимался в гору. На высоте 5000 м стали беспокоить тахипноэ, тахикардия, боль в ушах, головная боль распирающего характера. Какие изменения в организме возникают у человека при поднятии в горы? С чем они связаны? На какой высоте у здорового человека появляются первые изменения? Какое состояние возникло у альпиниста? Какова его главная причина? Каков механизм описанных проявлений? При подъеме в высокогорные районы развивается особое состояние – горная болезнь. Основным этиологическим моментом горной болезни является понижение парциального давления кислорода во вдыхаемом воздухе по мере подъема на высоту. Другими неблагоприятными факторами, специфическими для высокогорной местности и способствующими развитию горной болезни, являются огромная физическая нагрузка при пешем восхождении в горы (альпинисты), пониженная влажность и температура воздуха, сильные ветры, повышенная ультрафиолетовая радиация. Большинство людей до высоты 2500-3000 м не испытывают явлений горной болезни (срабатывают адаптивные механизмы). Начиная с высоты 3000 м, особенно при физической нагрузке, у большинства появляются изменения компенсаторного характера, а с высоты 4000 м развиваются признаки собственно горной болезни. На высоте 5000 м и более развивается общее разлитое торможение с переходом в сон и даже потерю сознания. При подъеме на большие высоты поток импульсов в кору головного мозга может превысить предел работоспособности нервных клеток и привести к развитию запредельного торможения, которое широко иррадиирует по коре и распространяется на подкорковые нервные центры. Нервные процессы становятся инертными, развиваются фазовые состояния, особенно ультрапарадоксальная и тормозная реакции. При горной болезни наблюдается изменения и со стороны периферической нервной системы: понижение болевой и тактильной чувствительности, парестезии различных частей тела. Задача 2 Больному ввели в мышцу 500 тыс. ед стрептомицина. Через 5 мин он почувствовал тошноту, слабость, боли в животе, сердцебиение, после чего появились кашель, затруднение дыхания. Как называется такое состояние у больного? Почему оно возникло? Каков механизм возникших проявлений? Патогенез реакций этого типа сводится к следующему: На начальных стадиях осуществляется взвимодействие антигена (аллергена) с имунокомпетентными клетками , формирование специфичных по отношению к аллергенам клонов плазматических клеток , синтезирующих IgE и IgG. Эти антитела фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокочувствительных рецепторов к ним. При повторном попадении аллергена в организм происходит его взаимодействие с фиксированными на поверхности клеток- мишеней первого порядка ( тучных клеток и базофильных лейкоцитов) молекулами IgE, что сопровождается немедленным выбросом содержимого гранул этих клеток в межклеточное пространство ( дегрануляция). Дегрануляция имеет своим следствием , во- первых , тот факт , что во внутреннюю среду организма попадает большое количество разнообразных БАВ , оказывающих самые различные эффекты на разные эффекторные клетки( в особенности на сократительные и секреторные). Во –вторых, многие БАВ , высвободившиеся при дегрануляции клеток- мишеней первого порядка, активируют клетки- мишени второго порядка ( нейтрофилы, эозинофилы, лимфоциты, тромбоциты , моноциты и микрофаги), из которых в свою очередь, секретируются различные БАВ. Образующиеся БАВ называются медиаторами аллергии и обуславливают: повышение проницаемости стенок микрососудов и развитие отека тканей (гистамин, серотонин, лейкотриены, Сu, Du, простагландины F2α); - нарушение кровообращения ( аденозин, гистамин, серотонин, простагландины, кинины, тромбоксан) - сужение просвета бронхиол, спазм кишечника( лейкотриены, серотонин); - гиперсекрецию слизи, аллергический насморк, фарингит, трахеит; - прямое повреждение клеток и внеклеточных структур; - зуд, боль вследствие раздражения нервных окончаний. Функциональные изменения, составляющие сущность патофизиологической стадии, сводятся к нарушению общей гемодинамики, расстройствам микроциркуляции и развитию острой недостаточности внешнего дыхания. Задача 3 У больной сахарным диабетом возникла диабетическая кома, которая сопровождалась полной потерей сознания, гипотензией, арефлексией, снижением температуры тела, большим шумным дыханием. Какие существуют виды диабетических ком? Чем они отличаются? Объясните механизм возникших изменений. Диабетический комы: А. Гипергликемические : 1)Кетонэмическая 2) Гиперосмолярная 3)Лактацидэмическая В. Гипогликемические 1. Диабетическая кетонемическая кома. В основе ее развития лежат ацидоз и интоксикация, обусловленные кетоновыми телами. 2. Гиперосмолярная кома. Развивается вследствие дегидратации головного мозга, обусловленной высокой степенью гипергликемии. 3. Лактацидемическая кома. Обусловлена накоплением молочной кислоты и связанным с этим ацидозом. 4. Гипогликемическая кома. Может развиваться в результате передозировки инсулина при лечении сахарного диабета. Задача 4 С целью изучения патогенеза полного голодания в эксперимент взяты гомойотермное животное (половозрелая крыса) и пойкилотермное животное (лягушка). Тестом для оценки состояния берется изменение основного обмена. На каком из указанных животных лучше воспроизвести модель полного голодания и почему? На крысе. Т.к у лягушки величина основного обмена может зависеть в том числе и от температуры окружающей среды. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 4. Задача 1 У водолаза, проводившего работы на большой глубине, при быстром возвращении его в условия нормального атмосферного давления появились боль в суставах, зуд кожи, нарушение зрения, потеря сознания. Как называется описанное явление? Какова его причина? Каков механизм наблюдаемых явлений? Кессонная (декомпрессионная) болезнь. Кессонной болезнью называют состояние, развивающееся вследствие перехода из среды с повышенным атмосферным давление в среду с нормальным давлением (например, у водолазов, строительных рабочих под водой и т.д.) или при переходе от нормального давления к резко сниженному давлению больших высот (у летчиков при разгерметизации кораблей на высоте более 10000 метров). Изменения, характерные для кессонной болезни, развиваются при неправильной декомпрессии, т.е. при недостаточно медленном переходе от повышенного атмосферного давления к нормальному. При повышении атмосферного давления газы, входящие в состав вдыхаемого воздуха, растворяются в крови и тканях организма в значительно большем, чем обычно, количестве, прежде всего, азот. Наибольшее количество азота поглощается жировой и нервной тканью. При декомпрессии организм относительно медленно освобождается от избытка азота, поэтому при быстром переходе человека от повышенного давления к нормальному ,растворившиеся в большом количестве газы не успевают диффундировать из крови в легкое, выходят из раствора в газообразном виде, вследствие чего в крови и тканях образуются пузырьки свободного газа, главным образом азота, которые закупоривают (эмболия) или разрывают кровеносные сосуды, что приводит к нарушению кровообращения, отсюда питанию тканей. Клиническая картина кессонной болезни зависит от величины, количества и локализации образовавшихся пузырьков газа. Развитию ее способствует переохлаждение, переутомление, употребление алкоголя и курение, нарушение режима питания, возраст, индивидуальные особенности и состояние здоровья. Наиболее часто отмечаются патологические изменения со стороны кожи, сосудов и мышц, а также нарушения со стороны нервной системы, аппарата кровообращения и дыхания. Отмечается кожный зуд, мелкие геморрагии, боли в костях и суставах, мышечные боли. При поражении спинного мозга развиваются парезы, моноплегии, параплегии. При поражении головного мозга, в зависимости от локализации, развиваются гемипарезы, гемиплегии, нарушения психики. Изменения со стороны ЦНС могут на длительный срок ограничивать трудоспособность больного. Изменения со стороны сердечно - сосудистой системы выражаются в коронарных нарушениях (боли за грудиной, головокружение, аритмии), иногда коллаптоидном состоянии. Могут наблюдаться изменения со стороны желудочно кишечного тракта (метеоризм, боли, тошнота, рвота и т.д.), глаз (слепота, неврит зрительного нерва, катаракта), деформирующий остеоартроз, миодегенерация сердца. Задача 2 В отделение поступил больной с картиной анафилактического шока. Какие лекарственные вещества необходимо применить с целью неспецифической десенсибилизации? На чем основано их применение? Как и при большинстве болезней, лечение и профилактика аллергических реакций основана на реализации этиотропного, патогенетического, саногенетического и симптоматического принципов. Этиотропная терапия направлена на устранение аллергена из организма, а профилактика – на предотвращение контакта организма с аллергеном. Патогенетическая терапия направлена на разрыв основных звеньев патогенеза аллергии, а профилактика – на опережающую блокаду потенциальных механизмов ее развития (гипо- либо десенсибилизация организма, имеющая целью блокаду иммунных сенсибилизирующих процессов, направленная на предотвращение образования и нейтрализацию медиаторов аллергии). Десенсибилизация может быть специфической и неспецифической: Специфическая десенсибилизация достигается путем парентерального введения (по схемам, по Безредко) того аллергена, который предположительно вызвал сенсибилизацию (метод расчитан на образование комплекса аллергена с антигеном и снижение содержания соответствующих иммуноглобулинов). Неспецифическая применяется в тех случаях, когда специфическая по каким-то причинам невозможна или не эффективна, либо когда не удается выявить аллерген. Ее можно достичь применением некоторых лекарственных средств (например, антигистаминных и мембраностабилизирующих) при аллергии немедленного типа; иммунодепрессантов (в том числе глюкокортикоидов) и иммуномодуляторов – при аллергии замедленного типа, а также используя некоторые виды физиотерапевтических воздействий. Саногенетическая терапия направлена на активацию защитных, компенсаторных, репаративных, замещающих и других адаптивных процессов и реакций в тканях, органах и организме в целом. С этой целью применяют витамины, адаптогены (женьшень, элеутерококк), проводят немедикаментозные мероприятия: закаливание, физические нагрузки, лечебное голодание и д.р. В качестве симптоматической терапии используют средства, направленные на ликвидацию структурных и функциональных изменений, возникающих при аллергии (противовоспалительные, спазмолитические, гипертензивные, транквилизаторы, обезболивающие, психоаналептики) и проводят физиотерапевтические процедуры. Задача 3 В результате травматического повреждения больной в возрасте 36 лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД – 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. Как называется подобное состояние? Какова причина его возникновения? Каков механизм описанных проявлений? Коллапс (от лат. сollapsus – ослабевший, упавший) – это быстро развивающаяся острая сосудистая недостаточность, характеризующаяся первичным падением сосудистого тонуса, а также острым уменьшением объема циркулирующей крови. При колапсе происходит уменьшение притока венозной крови к сердцу, снижение сердечного выброса, падение артериального и венозного давления, нарушаются гемоперфузия тканей и обмен веществ, наступает гипоксия головного мозга, угнетаются жизненно важные функции организма. - геморрагический коллапс (встречается при массивной кровопотере и по своему проявлению близок к шоку); Клинически коллапс характеризуется кратковременной потерей сознания, общей слабостью, заторможенностью, звоном в ушах, ослаблением зрения, ознобом (зябкостью), снижением температуры тела, бледностью кожных покровов, холодным потом, тремором пальцев рук, расширением зрачков, иногда тошнотой, рвотой, судорогами, тахикардией, иногда коронарной недостаточностью. При тяжелом и длительном коллапсе неизбежно развиваются нарушения микроциркуляции. Вследствие падения перфузионного давления в микроциркуляторном русле замедляется кровоток и кровь застаивается в капиллярах. Вследствие этого развивается циркуляторная гипоксия, что приводит к повышению проницаемости сосудов и выходу жидкой части крови в ткань. Возникающая при этом гемоконцентрация и ухудшение реологических свойств крови могут способствовать агрегации эритроцитов и тромбоцитов с последующим развитием стаза и появлением микротромбов (ДВС-синдром). Задача 4 У больного с пилоростенозом часто повторяющаяся рвота привела к резкому ухудшению общего состояния. Появилась апатия, слабость, повышение тонуса мышц, иногда судороги. Какая форма нарушения кислотно – основного состояния развилась у больного, механизм ее возникновения? За счет каких буферных систем и физиологических компенсаторных механизмов происходит компенсация этого состояния? Метаболический (негазовый) алкалоз встречается довольно редко и может формироваться при потере нелетучих кислот и при избыточной секреции калия, что одновременно сочетается с усиленной секрецией ионов водорода (Н+ ), а также при избыточном введении ощелачивающих диуретиков (салуретиков), например производных ртути, тиазида и др. Основное действие их заключается в снижении реабсорбции натрия в почечных канальцах. 1 ммоль натрия удерживает в организме 7 мл воды. Поэтому с удалением натрия выделяется и вода. При этом хлориды теряются в большем количестве, чем натрий, потому количество бикарбоната натрия возрастает. Потеря нелетучих кислот имеет место при неукротимой рвоте, стенозе привратника. Усиленная секреция ионов калия и водорода в почках отмечается при гиперсекреции минерало- и глюкокортикоидов. В крови усиливается диссоциация NaCl и Н2СОЗ. При этом ионы водорода и хлора используются для образования соляной кислоты в желудке, а натрий соединяется с НСОЗ - и, образуя бикарбонат натрия, увеличивает щелочной резерв межклеточной жидкости и крови. Белковый буфер в щелочной среде диссоциирует, как кислота. Происходит обмен электролитов между клетками и внеклеточной жидкостью. Ионы водорода выходят из клеток взамен ионов натрия и калия. Они соединяются с бикарбонатом (НСОЗ - ), увеличивая концентрацию угольной кислоты. Снижение частоты дыхания уменьшает выделение СО2 и формирует дыхательную гипоксию, а это способствует накоплению кислых продуктов, особенно молочной и пировиноградной кислот. В почках усиленно секретируются ионы НСОЗ - , натрия, калия и тормозится секреция ионов водорода (Н+ ). Избыток НСОЗ - в плазме и межклеточной жидкости вытесняет из хлористого натрия (NaCI) ионы хлора (CI- ), которые выделяются с мочой. При некомпенсированном алкалозе в плазме и внеклеточной жидкости увеличивается рН, СБ, ИО, снижается содержание ионов Н+ , Na+ , K+ , Сl- . Это ведет к падению осмотического давления плазмы и межклеточной жидкости и переходу воды в клетки, в том числе и в эритроциты, и к их набуханию. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 5. Задача 1 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. Какие классификации реакций гиперчувствительности существуют? К какому типу реакций гиперчувствительности относится данный случай? Каков механизм описанных явлений? Аллергические реакции I ( анафилактического) типа по классификации Кумбса и Джелла( реакции гиперчувствительности немедленного типа или реагиновые реакции). Сущность их заключается в том, что гуморальные антитела фиксируются на поверхности клеток ( главным образом тучных клеток - тканевых базофилов), антиген находится в свободном состоянии . Реакция «антиген+ антитело( IgE)» происходит на поверхности этих клеток) . Анафилаксия- это состояние повышенной и качественно измененной чувствительности к повторному парентеральному введению чужеродного белка или состояние пониженной устойчивости к действию антигена , которое наступает в результате иммунизации. Выделяют генерализованные ( общие) анафилактические реакции , к которым относится анафилактический шок , и местные ( феномен Овери). Клиническими примерами анафилактических реакций I (анафилактического) типа являются анафилактический шок, бронхиальная астма, поллинозы, крапивница. аллергический насморк, отек Квинке (ангионевротический отек). Патогенез реакций этого типа сводится к следующему: На начальных стадиях осуществляется взвимодействие антигена (аллергена) с имунокомпетентными клетками , формирование специфичных по отношению к аллергенам клонов плазматических клеток , синтезирующих IgE и IgG. Эти антитела фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокочувствительных рецепторов к ним. При повторном попадении аллергена в организм происходит его взаимодействие с фиксированными на поверхности клеток- мишеней первого порядка ( тучных клеток и базофильных лейкоцитов) молекулами IgE, что сопровождается немедленным выбросом содержимого гранул этих клеток в межклеточное пространство ( дегрануляция). Дегрануляция имеет своим следствием , во- первых , тот факт , что во внутреннюю среду организма попадает большое количество разнообразных БАВ , оказывающих самые различные эффекты на разные эффекторные клетки( в особенности на сократительные и секреторные). Во –вторых, многие БАВ , высвободившиеся при дегрануляции клеток- мишеней первого порядка, активируют клетки- мишени второго порядка ( нейтрофилы, эозинофилы, лимфоциты, тромбоциты , моноциты и микрофаги), из которых в свою очередь, секретируются различные БАВ. Образующиеся БАВ называются медиаторами аллергии и обуславливают: - повышение проницаемости стенок микрососудов и развитие отека тканей (гистамин, серотонин, лейкотриены, Сu, Du, простагландины F2α); - нарушение кровообращения ( аденозин, гистамин, серотонин, простагландины, кинины, тромбоксан) - сужение просвета бронхиол, спазм кишечника( лейкотриены, серотонин); - гиперсекрецию слизи, аллергический насморк, фарингит, трахеит; - прямое повреждение клеток и внеклеточных структур; - зуд, боль вследствие раздражения нервных окончаний. Функциональные изменения, составляющие сущность патофизиологической стадии, сводятся к нарушению общей гемодинамики, расстройствам микроциркуляции и развитию острой недостаточности внешнего дыхания. Аллергические реакции IІ (цитотоксического, цитолитического типа). При реакциях гиперчувствительности типа IІ антитела (обычно IgG или IgM), находящиеся в свободном состоянии, связываются с антигенами на поверхности клеток. Это приводит к фагоцитозу, активации клеток киллеров или опосредованному системой комплемента лизису клеток. Цитотоксические реакции проявляются в следующих клинических формах: аутоаллергические болезни( инфекционно- аллергические формы нефрита , миокардита, энцефалита, гепатита, тиреоидита, полиневрита и.т.д) - гемотрансфузионный шок, возникающий при переливании несовместимой по группам АВО или резус – фактору крови - гемолитическая болезнь новорожденных ( резус- конфликт) - аллергия на лекарственные препараты - отторжение трансплантанта, «лекарственные» цитопении , агронулоцитоз. Аллергические реакции III(иммунокомплексного, преципитинового) типа характеризуются тем, что антиген и антитело находятся в свободном состоянии (не фиксированы на поверхности клеток). Их взаимодействие происходит в крови и тканевой жидкости, происходит образование иммунных комплексов, которые оседают в стенках капилляров, активируют систему комплемента, приводя к развитию воспалительной реакции (васкулитам). Причиной аллергических реакций этого типа являются хорошо растворимые белки, повторно попадающие в организм (инъекции сыворотки или плазмы, вакцинации, инфицирование микробами, грибами) или образующиеся в самом организме (инфицирование, опухолевый рост, парапротеинемия). В стадии сенсибилизации В-лимфоциты продуцируют и секретируют Ig G и IgM, обладающие выраженной способностью образовывать преципитаты при их контакте с антигенами. Эти преципитаты называют иммунными комплексами, а болезни, в патогенезе которых они играют существенную роль, иммунокомплексными. Если иммунные комплексы образуются в крови или лимфе, а затем фиксируются в различных тканях и органах, то развивается системная (генерализованная) форма аллергии (например, сывороточная болезнь). В тех случаях, когда иммунные комплексы формируются вне сосудов и фиксируются в определенных тканях, развиваются местные формы аллергии (например, мембранозный гломерулонефрит, васкулиты, периартерииты, альвеолит, феномен Артюса). Наиболее часто иммунные комплексы фиксируются в стенках микрососудов, на базальной мембране гломерул почек, в подкожной клетчатке, на клетках миокарда, синовиальных оболочках и в суставной жидкости. Местные аллергические реакции III типа всегда сопровождаются развитием воспаления. В реакциях гиперчувствительности IV типа (клеточно – опосредованных, замедленного типа) принимают участие не антитела, а Т- клетки, взаимодействующие с соответствующим антигеном (сенсибилизированные Т-клетки), которые привлекают в очаг аллергического воспаления макрофаги. Сенсибилизированные Т-клетки после связывания антигена оказывают либо непосредственное цитотоксическое действие на клетки – мишени, либо их цитотоксический эффект опосредуется с помощью лимфокинов. Примеры реакций IV типа – аллергический контактный дерматит, туберкулезная проба при туберкулезе и лепре, реакция отторжения трансплантата, бактериальная аллергия, реакция противоопухолевого иммунитета, аутоаллергические болезни. Задача 2 Ряд патологических процессов (воспаление, механическая травма, некроз тканей, атеросклероз) сопровождаются тромбообразованием. Какие патогенетические факторы играют ведущую роль в механизме тромбообразования при этих процессах? Тромбоз- это процесс прижизненного образования на внутренней поверхности стенки сосудов сгустков крови , получивших название тромбов . Они бывают пристеночными и закупоривающими . В зависимости от строения тромбы могут быть белыми( тромбоциты, лейкоциты , белки 125 плазмы крови), красными ( эритроциты, нити фибрина) и смешанными (белые и красные слои). Образованию тромбов способствуют три условия (триада Вирхова): повреждение сосудистой стенки ( механическая травма, эндотоксины бактерий, нарушение метаболизма сосудистой стенки); нарушение свертывающей и антисвертывающей систем крови ( повышение концентрации прокоагулянтов , снижение активности противосвертывающей системы и фибринолиза ); замедление кровотока. Образование тромбов имеет две фазы: клеточную ( адгезия, агрегация и агглютинация тромбоцитов) и плазматическую ( коагуляция крови с образованием фибрина). Задача 3 Пострадавший получил производственную травму. Сознание сохранено, реакция на внешние раздражители ослаблена, неадекватная. Отмечается бледность. Пульс слабого наполнения, частый. Дыхание поверхностное. АД – 80/50 мм рт. ст. Гематокрит – 25 %. Какое состояние возникло у больного и какая стадия описана? Каков механизм возникновения этого состояния? Чем можно объяснить описанные проявления? Травматический шок – процесс стадийный. Клинически он имеет три стадии: эректильную, торпидную и терминальную. Эректильная стадия характеризуется нервным и эмоциональным возбуждением, изменением характера и ритма дыхания, повышением уровня артериального давления, усилением работы сердца, процессов кровообращения, метаболизма. Эта стадия кратковременна, и, чем она длительнее, тем выраженнее тяжесть шока и меньшая возможность реанимации. Торпидная стадия (наиболее длительная) – стадия угнетения, когда падают параметры основных жизненных функций организма (артериального давления, работы сердца, системы дыхания и т.д.). Терминальная стадия (необратимое состояния) - это конечный этап болезни, грань между жизнью и смертью, когда возникают глубокие метаболические нарушения, вследствие развивающейся гипоксии и возникающей токсемии. Патогенез травматического шока включает в себя: 1) нарушение нейроэндокринной регуляции - нервная фаза, дающая старт развивающемуся патологическому процессу; 2) нарушение процессов кровообращения на разных его уровнях – сосудистая фаза ; 3) нарушение метаболизма и возникновение травматического токсикоза – метаболическая фаза. Вследствие прямого действия повреждающего фактора возникает выраженное раздражение и даже повреждение экстеро-, интеро- и проприорецепторов, в результате чего активируются все отделы нервной системы и особенно такие образования мозга как: гипоталамус и ретикулярная формация: После активации гипоталамо-гипофизарно- надпочечниковой системы и других вегетативных центров нервной системы изменяются функции органов и систем организма, в частности, сердечно- сосудистой системы. После истощения медиаторных механизмов нервного возбуждения наступает блокада нервных окончаний, уменьшается поток патологических импульсов в ЦНС, предупреждает дальнейшее развитие, или значительно облегчает течение, травматического шока. Нарушения гемодинамики при травматическом шоке рассматриваются на трех уровнях. Первый уровень – это нарушение системной гемодинамики. Так, в эректильную стадию увеличивается минутный объем кровотока (МОК), повышается общее периферическое сопротивление (ОПС) и увеличивается объем циркулирующей крови (ОЦК), проявляющиеся в повышении уровня артериального давления. В этот период начинается явление, называемое централизацией кровообращения (обеспечение кровью жизненно важных органов – головного мозга, сердца, в ущерб других органов, особенно желудка и кишечника). В торпидную стадию падает МОК, снижается ОЦК, но остается повышенным ОПС вследствие продолжающегося нервного возбуждения. Возникает явление патологического депонирования крови, когда на фоне гипертонуса сосудов наблюдается гипотензивное состояние (падение АД и жидкость застаивается в микроциркуляционном русле и в межклеточном пространстве). Второй уровень нарушений – это органные нарушения, когда вследствие централизации кровообращения происходит перераспределение кровотока и возникает недостаточность кровоснабжения других органов (например, почек). Длительное время сохраняется перфузия головного мозга и сердца. Третий уровень – это собственно нарушение микроциркуляции, характеризующееся резким ухудшением реологических свойств крови, микроагрегации и т.д., и, как следствие, нарушение питания тканей и метаболические расстройства. Расстройства микроциркуляции составляют важное звено в патогенезе шока. Они лежат в основе централизации кровообращения и патологического депонирования крови. В первой фазе шока в органах желудочно – кишечного тракта и легких происходит спазм артериол, метартериол и венул, суживаются сфинктеры и расширяется просвет атрио – вентрикулярного шунта. Кровь из артериолы не может свободно попасть в капилляр и, минуя метартериолу, идет через шунт в венозную систему. Это вызывает нарушение кровообращения в тканях, но повышает системное артериальное давление, и возникает тахикардия. Централизация кровообращения происходит потому, что ткань мозга и сердца кровоснабжается посредством капиллярной сети, не имеющей ни сфинктеров, ни шунтов. Кровь, которая не поступает в «органы периферии», достается «центру». Далее, по мере развития шока, нарастает препятствие в венулах (т.к. они спазмированы), кровь через шунт поступает, но не оттекает, а ретроградно попадает в метартериолы и капилляры. Возникает явление патологического депонирования крови и эректильная фаза шока переходит в торпидную, когда уменьшин отток крови и отсюда затруднена работа сердца. Таким образом: 1) расширение шунтов приводит к патологическому депонированию крови, что сопровождается гиповолемией и некомпенсированным падением АД; 2) далее происходит парез вазоконстрикторов, который сопровождается падением тонуса сосудов и АД; 180 3) возникающий при этом застой крови приводит к гипоксии, нарушению питания ткани и образованию продуктов, способствующих расширению и увеличению проницаемости артериол, венул, метартериол и капилляров, и в конечном итоге - к еще большему падению уровня АД. Возникающая вследствие расстройства кровоснабжения гипоксия вызывает нарушение в клетках функции дыхательных ферментов и накопление токсических метаболитов, приводящих к нарушению проницаемости сосудов и выходу этих токсинов из тканей в плазму крови. Происходит сгущение крови, еще большее затруднение микроциркуляции, увеличение гиповолемии и т.д., т.е. возникает типичный «порочный круг». Это терминальная или метаболическая фаза шока (необратимое состояние). Задача 4 У больного во время приступа бронхиальной астмы при определении рСО2 в крови обнаружено наличие гиперкапнии. Какая форма нарушения кислотно – основного состояния имеет место в данном случае, механизм её возникновения? За счёт каких буферных систем и физиологических компенсаторных механизмов происходит компенсация этого состояния? Дыхательный (газовый) ацидоз. Уменьшение объема или полное прекращение легочной вентиляции, расстройства кровообращения в легких, вдыхание СО2 ведут к накоплению угольной кислоты и развитию респираторного (дыхательного) ацидоза. При этом показано, что при легочной патологии первоначально нарушается транспорт кислорода, а затем только задерживается выведение углекислого газа. Снижение легочной вентиляции наблюдается также при поражении центральной нервной системы, легких и дыхательных мышц. При остром нарушении в течение первых 10 -15 минут срабатывает буферный механизм. Содержание СО2 возрастает, и раздражение дыхательного центра может приводить к учащению дыхания и частичному выделению СО2 через легкие при условии неполного прекращения вентиляции. В связи с диссоциацией угольной кислоты ионы водорода соединяются с белками, двузамещенными фосфатами. В костной ткани ион водорода вытесняет ионы натрия и кальция, что может привести к остеопорозу. Ионы водорода поступают в эритроциты и связываются восстановленным гемоглобином. Из эритроцитов выходят ионы натрия и калия в обмен на ионы водорода. Натрий, освобождаемый из костной ткани при диссоциации хлористого натрия в плазме, а также из белков за счет соединения с ионами водорода, соединяется с бикарбонатом (НСО3 - ), и поэтому концентрация бикарбоната натрия возрастает. Важное значение в компенсации ацидоза принадлежит почкам. При некомпенсированном газовом ацидозе суживается просвет бронхов, в них накапливается повышенное количество вязкой слизи и, как следствие, прогрессирует дальнейшее нарушение легочной вентиляции. Это ведет к гипоксии, нарушению окисления, что, наряду с увеличением содержания угольной кислоты в крови, обеспечивает снижение АН крови. Вследствие учащения дыхания потребление кислорода дыхательной мускулатурой увеличивается. Нарастает периферическое сопротивление сосудов, и поэтому артериальное давление в большом и особенно в малом круге кровообращения повышается. Происходит активация симпатоадреналовой и гипоталамо- гипофизарно-надпочечниковой систем. Регистрируется тахикардия. При дальнейшей гиперкапнии систолический и минутный объем крови снижается. Уменьшается возбудимость адренорецепторов, и системное артериальное давление падает. В крови снижается рН, количество ионов хлора; увеличивается СО2, отмечается избыток оснований, стандартных бикарбонатов, нарастает количество натрия и калия. Общее увеличение количества внеклеточного натрия сочетается с задержкой воды, например, при хронической легочной недостаточности, что первоначально проявляется увеличением массы больного, а в последующем развитием заметных отеков. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 6. Задача 1 У ребенка на протяжении 1-го года жизни наблюдаются частые бактериальные инфекции. Аллергическая реакция на туберкулин положительная. Какие классификации реакций гиперчувствительности существуют? Как называется это состояние у ребенка? С чем оно связано? 2.Врожденной В-клеточной недостаточностью 1.Классификация Джелла и Кумбса выделяет 4 основных типа гиперчувствительности в зависимости от преобладающих механизмов, участвующих в их реализации: -Тип 1. Анафилактические реакции - немедленного типа, атопические, реагиновые. - Тип 2. Цитотоксические реакции. В них участвуют цитотоксические антитела (IgM и IgG) - Тип 3. Реакции иммунных комплексов. -Гиперчувствительность замедленного типа (ГЗТ) - клеточноопосредованная гиперчувствительность или гиперчувствительность типа 4, связанная с наличием сенсибилизированных лимфоцитов. 3. В-клеточные или иммуноглобулинассоциированные иммунные заболевания варьируют от заболеваний с дефектом развития В-клеток и полным отсутствием всех классов Ig до заболеваний, связанных с недостаточностью одного класса или подкласса Ig Задача 2 Тромбообразование в кровеносных сосудах может приводить к различным последствиям. Опишите триаду Вирхова. Какие исходы тромбоза сосудов являются неблагоприятными и почему? Триадой Вирхова называют теорию тромбообразования и развития тромбофлебита. I.Повреждение сосудистой стенки. II. Нарушения (и, в частности, замедление)кровотока. III. Изменепия состава крови. Ннеблагоприятные исходы тромбоза — гнойное расплавление тромба и тромбоэмболия. Задача 3 В результате интенсивной физической нагрузки и имевшегося массивного потоотделения человек теряет воду и электролиты, однако водноэлектролитный гомеостаз существенно не изменяется. Какие нейро-эндокринные механизмы и каким образом компенсируют это состояние? Сбалансированное выделение воды и электролитов осуществляется почками.Интенсивность реабсорбции ионов натрия и воды определяется действием на канальциевый эпителий почек в основном двух гормонов: альдостерона и вазопрессина, или антидиуретического гормона (АДГ). При повышении их влияний происходит задержка ионов натрия и воды в организме и наоборот. Сигналом для усиления синтеза и выделения альдостерона клубочковым слоем надпочечников обычно является снижение объема циркулирующей жидкости, воспринимаемое волюморецепторами. Альдостерон, действуя на клетки-мишени, стимулирует аденилциклазную систему, что, в свою очередь, приводит к активации механизмов транспорта ионов натрия из провизорной мочи в перитубулярные капилляры в обмен на ионы калия. Кроме того, существует почечный механизм активации выработки альдостерона: ренин-ангиотензиновая система, где активный полипептид ангиотензин-3, действуя на клубочковый слой надпочечников, стимулирует выработку альдостерон Задача 4 У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. Каков механизм указанных проявлений? Какая форма нарушения кислотно – основного состояния имеет место в данном случае и каков ее механизм? Каковы возможные компенсаторные механизмы при этом? Метаболический ацидоз . Нарушения метаболизма, приводящие к накоплению избытка нелетучих кислот и других веществ с кислыми свойствами: † Лактатацидоз и повышение уровня пировиноградной кислоты в тканях † Накопление других органических и неорганических кислот, образующихся при развитии патологических процессов, поражающих большие массивы тканей и органов † Кетоацидоз • Недостаточность буферных систем и физиологических механизмов по нейтрализации и выведению избытка нелетучих кислот из организма. Механизмы устранения метаболического ацидоза заключаются в активизации: • Гидрокарбонатной буферной системы межклеточной жидкости и плазмы крови. Эта система способна устранять даже значительный ацидоз (благодаря её большой буферной ёмкости) . • Гидрокарбонатного буфера эритроцитов и других клеток. Это происходит при значительной кислотной нагрузке на организм. • Белковой буферной системы клеток различных тканей. Наблюдается в условиях значительного накопления нелетучих кислот в организме . • Гидрокарбонатного и гидрофосфатного буферов костной ткани. • Дыхательного центра, что обеспечивает увеличение объёма альвеолярной вентиляции, быстрое выведение из организма CO2 и часто нормализацию рН. Существенно, что «буферная мощность» системы внешнего дыхания в условиях метаболического ацидоза примерно в два раза больше, чем всех химических буферов. Однако, функционирование только этой системы абсолютно недостаточно для нормализации рН без участия химических буферов. Долговременные механизмы компенсации метаболического ацидоза Долговременные механизмы компенсации метаболического ацидоза реализуются в основном почками и в существенно меньшей мере при участии буферов костной ткани, печени и желудка. • Почечные механизмы. При развитии метаболического ацидоза активируются: † аммониогенез (главный механизм), † ацидогенез, † секреция однозамещённых фосфатов (NaH2PO4), † Na+,K+ обменный механизм МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 7. Задача 1 У больного наблюдается синдром Ди Джорджи, к какой форме патологии относится это заболевание? Чем оно характеризуется? Биохимически выявляются гипокальциемия и гиперфосфатемия, иммунологическими методами — нарушение трансформации лимфоцитов под влиянием ФГА и антигенов (снижена функциональная активность лимфоцитов), снижение количества Т-клеток (наблюдается у 1/5 пациентов). Нарушения гуморального иммунитета отсутствуют (уровень иммуноглобулинов может быть снижен или нормальным при повышенном количестве В-клеток), в ряде случаев наблюдается повышение уровня IgЕ. Причинами этого явления могут быть отсутствие регуляторных Т-клеток и нарушение механизма обратной связи при переключении синтеза Ig. Задача 2 При быстром изменении давления воздуха от более высокого к низкому (декомпрессия) возможно развитие эмболии. В каких случаях это может наблюдаться? Как называется этот вид эмболии? Чем обусловлено это явление? Газовая эмболия является основным патогенетическим звеном состояния декомпрессии, в частности кессонной болезни. Перепад атмосферного давления от повышенного к нормальному (у рабочих кессонов и водолазов) или от нормального к резко пониженному (при быстром подъеме на высоту или во время дегерметизации кабины высотного летательного аппарата) приводит к понижению растворимости газов (азота, углекислого газа, кислорода) в тканях и крови и закупорке пузырьками этих газов (в первую очередь азота) капилляров, расположенных главным образом в бассейне большого круга кровообращения. Клинические проявления эмболии определяются ее локализацией (малый или большой круг кровообращения), особенностями ангиоархитектоники, в частности, состоянием коллатерального кровообращения и его нейрогуморальной регуляции, размером и составом эмболов, их общей массой, скоростью попадания в кровоток, реактивностью организма. Задача 3 Вынужденное питье концентрированных солевых растворов или морской воды приводит к появлению жажды, возбуждению с последующим переходом в кому, развитию сердечной недостаточности, появлению отека легких и конечностей. Какое нарушение водно-солевого обмена имеет место в данном случае и каков механизм возникших изменений? Гиперосмолярная гипергидратация -быстрое нарастание концентрации электролитов во внеклеточных пространствах - острая гиперосмия (осмолярность более 300 мОсм/л) вследствие того, что плазмолемма не пропускает избытка ионов в цитоплазму. Однако она не может удерживать в клетке воду, и последняя перемещается в межклеточные пространства. В результате нарастает внеклеточная гипергидратация, что несколько снижает степень гиперосмии. Одновременно из-за потери воды в клетках развивается обезвоживание (внутриклеточная дегидратация). Подобный тип нарушений сопровождается развитием таких же симптомов, как и при гиперосмолярной гипогидратации, ведущим из которых является нарастающая жажда, заставляющая человека вновь и вновь принимать соленую воду. Задача 4 У больного пищевой токсикоинфекцией, сопровождающейся профузными поносами, развилось тяжелое состояние с нарушением сознания и дыханием типа Куссмауля. Исследование рН крови показало величину 7,30. В крови определяется резкое снижение щелочных резервов. Реакция мочи кислая, в ней много фосфатов и аммиачных солей. Какая форма нарушения кислотно-основного состояния имеет место в данном случае, каков механизм ее возникновения? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Развитие негазового ацидоза связано с избыточным образованием в организме нелетучих кислот и накоплением Н+ -ионов. Причины: гипоксия, сахарный диабет,отравления организма органическими кислотами, заболевания, связанные с нарушением метаболизма и накоплением в организме промежуточных продуктов обмена веществ, потеря с кишечным соком бикарбонатов при энтеритах. Избыток водородных ионов связывает бикарбонаты, и содержание АВ и SВ уменьшается. Снижается сумма буферных оснований (ВВ), возрастает дефицит буферных оснований (ВЕ). Буферные системы связывают Н+ -ионы. С другой стороны, усиливается секреция ионов водорода и накопление кислых продуктов в моче, что приводит к увеличению титрационной кислотности мочи и содержания солей аммония в моче. Накопление кислых валентностей вызывает раздражение дыхательного центра и развитие одышки: снижается РаСО2. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 8. Задача 1 Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвоту, понос. В анализе крови – лейкоцитоз. Какие существуют формы лучевой болезни? иКакие существуют периоды лучевой болезни? Какой период лучевой болезни наблюдается у пациента? Каковы механизмы наблюдаемых проявлений? 1.Формы: костномозговая(от 0,5до 9 Гр), кишечная(от 10 до 49 Гр), мозговая(от 50 до200 Гр) 2.Периоды: -период первичной реакции( первые двое суток) -период мнимого благополучия(несколько суток) -период выраженных клинических признаков -исход 3.период первичных проявлений реакции нервных и гормональных механизмов на облучение(поражание нервной и кроветворных тканей) Задача 2 В некоторых случаях патологии человека при образовании эмбола в большом круге кровообращения он может снова с током крови попадать в сосуды большого круга, минуя малый. Как называется этот вид эмболии? При каких формах патологии сердечно-сосудистой системы она может наблюдаться? Парадоксальная эмболия имеет ортоградное направление, но возникает вследствие дефектов межпредсердной или межжелудочковой перегородки, когда эмбол имеет возможность миновать разветвления легочной артерии и оказаться в большом круге кровообращения. Задача 3 При лечении обезвоживания физиологическими растворами на фоне резко сниженной выделительной функции почек появилось ухудшение общего состояния, спутанность сознания, судорожная готовность, появление отека мозга. Какое нарушение водного обмена имеет место и каковы механизмы описанных изменений? Гипоосмолярная гипергидрия – положительный водный баланс. Гипоосмолярное обезвоживание (водное отравление) характеризуется ↓осмотического давления внеклеточной жидкости и наблюдается в случае потери солей. Снижение осмотического давления плазмы определяет перемещение воды из интерстиция в клетки. Задача 4 У женщины, страдающей токсикозом беременности, наблюдаются частые и обильные рвоты. К какому виду нарушения кислотно-основного равновесия это может привести и почему? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Может привести к выделительному алкалозу, т.к. происходит потеря организмом HCl желудка – гипохлоремия. При этом потеря анионов хлора восполняется увеличением концентрации анионов гидрокарбоната. Компенсаторные реакции в этих условиях направлены на ↑напряжения углекислого газа в крови и обеспечиваются системой внешнего дыхания. При ↑pH уменьшается возбудимость и угнетается дыхательный центр, что приводит к гиповентиляции легких. Как следствие, уменьшается выделение CO2 и pCO2 крови возрастает. При гипохлоремическом алкалозе вводят р-ры хлорида аммония NH4, Cl. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 9. Задача 1 После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС – 90, частота дыхания – 24. Какая реакция возникла у больного? Каковы механизмы описанных явлений? В какой стадии возникшей реакции они наблюдаются? Объясните на какие патогенетические механизмы должна быть направлена терапия этого состояния. Аллергическая реакция возникла. Иммунологическая стадия – это период времени от первого контакта аллергена с организмом до взаимодействия этого же аллергена, обычно при повторном поступлении его в организм, с эффекторами иммунной системы (антителами или Т-лимфоцитами). Сущность данной стадии состоит в сенсибилизации организма. Задача 2 Внешними признаками воспаления являются: краснота, припухлость, жар, боль, нарушение функции. Дайте их латинское название и объясните, какие факторы и процессы при воспалительной реакции обусловливают их. Почему воспаление называют типовым патологическим процессом? Какие компоненты воспаления вы знаете? Формула воспаления - боль, краснота, жар, припухлость, нарушениефункций (dolor, rubor, calor, tumor, functio laesa) – пентада Цельса-Галена. Воспаление – типический патологический процесс, который возникает в результате повреждения ткани и проявляется комплексом структурных, функциональных и метаболических нарушений, а также расстройствами микроциркуляции. Типические патологические процессы — это процессы, которые развиваются по одинаковым законам, независимо от причины, локализации, вида животных и индивидуальных особенностей организма. Факторы, вызывающие воспаление (эндогенные и экзогенные): - физические (механические, термические, радиация) - химические (кислоты, щелочи, альдегиды и др) - биологические (вирусы, бактерии) Компоненты патогенеза воспаления: Альтерация Нарушение микроциркуляции с явлениями экссудации и эмиграции Пролиферация Задача 3 Подопытной крысе введен парентерально 0,1% раствор адреналина в дозе 1 мг/100г. Через 30 минут вначале появилось учащенное дыхание, затем редкое и судорожное, пенистая жидкость из носовых ходов, животное погибло. На вскрытии легкие полнокровны, при надавливании пинцетом остается вмятина, на разрезе видна пенящаяся жидкость. Какое состояние наблюдалось у животного и каков патогенез возникающих нарушения? Гидродинамическое механизм. Гидродинамический (гемодинамический, гидростатический) фактор характеризуется увеличением эффективного гидростатического давления в сосудах микроциркуляторного русла. Причины гемодинамического отёка. - Повышение венозного давления. - Системное венозное давление повышается при недостаточности сердца в связи со снижением его насосной функции. - Местное венозное давление повышается при обтурации вен (например, тромбом или эмболом) или при их сдавлении (например, опухолью, рубцом, отёчной тканью). - Увеличение ОЦК (например, вследствие гипоксии и увеличения выработки АДГ при хронической сердечной недостаточности). Механизмы реализации гидродинамического фактора. • Торможение резорбции интерстициальной жидкости в посткапиллярах и венулах в результате повышения эффективного гидростатического давления - разницы между гидростатическим давлением межклеточной жидкости (в среднем 7 мм. рт.ст.) и гидростатическим давлением крови в сосудах микроциркуляторного русла. В норме эффективное гидростатическое давление составляет в артериальной части микрососудов 36-38 мм рт.ст., а в венозной - 14-16 мм рт.ст. Этот механизм играет главную роль при повышении венозного давления. • Увеличение фильтрации крови в капиллярах вследствие повышения эффективного гидростатического давления. Как правило, этот механизм активируется при значительном возрастании ОЦК. Задача 4 У больного выявлено нарушение проходимости дыхательных путей на уровне мелких и средних бронхов. Какое нарушение кислотноосновного равновесия можно обнаружить в крови в данном случае и каковы возможные механизмы компенсации этого состояния? Почему организм пытается восстановить кислотно-оснсовное равновесие? Какая в норме рН артериальной крови? Развивается респираторный ацидоз - увеличение рCO2 в крови. Механизмы компенсации: 1) Дыхательные механизмы направлены на уменьшение рCO2. При увеличении концентрации ионов водорода возбуждается дыхательный центр, развивается гипервентиляция и увеличивается выведение CO2 из организма. 2) Почечные механизмы направлены на сохранение гидрокарбоната в организме. Уменьшение pH крови вызывает активацию ацидогенеза в дистальных извитых канальцах. Благодаря этому гидрокарбонат мочи оттитровывается и сохраняется в организме, а pH мочи уменьшается, т.е. происходит ацидификация. pH артериальной крови = 7,37-7,43. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 10. Задача 1 У пострадавшего, который продолжительное время находился под обломками разрушенного взрывом дома, наблюдается головная боль, рвота, брадикардия, гипотензия, олигурия, моча красного цвета. Как можно охарактеризовать эти изменения? Каков их механизм? Возникает синдром длительного раздавливания (Краш-синдром) – это патологический процесс, развивающийся у пострадавших в результате длительного (4-8ч и более) раздавливания мягких тканей конечностей обломками разрушенных зданий, сооружений и др. Выделяют 3 периода: 1) Ранний (до 3х суток) с преобладанием явлений шока. 2) Промежуточный (с 3х до 12 суток) с преобладанием острой почечной недостаточности 3) Поздний (с 8-12х суток до 1-2 мес) или период выздоровления, с преобладанием местных симптомов. Патогенетические факторы: А) болевое раздражение Б) травматическая токсемия, обусловенная всасыванием токсических продуктов аутолиза тканей из очага поражения В) плазмо- и кровопотеря, связанные с отеком и кровоизлияниями в зоне раздавленных или длительно ишемизированных тканей. Задача 2 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. Перечислите основные стадии сосудистой реакции в их естественной последовательности и объясните их механизм. Почему воспаление называют типовым патологическим процессом? Какие компоненты воспаления вы знаете? Объясните значение каждого компонента. Стадии сосудистой реакции: а) кратковременная ишемия происходит рефлекторный спазм артериол б) артериальная гиперемия нейрогенные механизмы; влияние физико-химических факторов; влияние продуктов метаболизма; действие медиаторов воспаления. в) венозная гиперемия внутрисосудистые факторы: ↑вязкости крови; микротромбообразование; свертывание крови; краевое стояние лейкоцитов; агрегация эритроцитов; набухание эндотелиальных клеток. внесосудистые факторы: сдавливание сосудов отеками; потеря эластичности; г) стаз Типические патологические процессы — это процессы, которые развиваются по одинаковым законам, независимо от причины, локализации, вида животных и индивидуальных особенностей организма. Компоненты воспаления: 1) Альтерация Включает в себя: повреждение клеток и внеклеточных структур; образование медиаторов воспаления. Первичная и вторичная. 2) Нарушение микроциркуляции с явлениями экссудации и эмиграции 3) Пролиферация Это разрастание клеточных элементов в очаге воспаления. Основную роль в механизмах пролиферации играют фибробласты, которые активируются кининами. Фибробласты способствуют образованию коллагеновых волокон, которые образуют рубец (при остром воспалении) или грануляционную ткань (при хроническом воспалении). Задача 3 На второй неделе после гастрэктомии у больного через час после приема натощак большого количества сладкой пищи (манная каша, чай) наступили расстройства, характерные для острого гипогликемического состояния. Какой вид гипогликемического состояния развился у данного больного и каков механизм этого явления? Возникает Демпинг-Синдром. Механизмы: 1) Ранний Сброс гиперосмолярного химуса → поступление воды в кишку→ стимуляция моторики кишки →стимуляция образования БАВ (серотонин, кинины и др) 2) Поздний Поступление углеводов в кишку → гипергликемия → выброс инсулина →гипогликемия → нарушение сознания. Задача 4 У новорожденного ребенка с пилоростенозом наблюдается часто повторяющаяся рвота, сопровождающаяся апатией, слабостью, повышением тонуса мышц, иногда судорогами. К какому виду нарушения кислотно-основного состояния это может привести и почему? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Негазовый алкалоз Гипохлоремический – это алкалоз, связанный с потерей анионов хлора, в результате развивается гипохлоремия. При этом потеря анионов хлора восполняется увеличением концентрации анионов гидрокарбоната. Причина: рвота. Компенсаторные реакции в этих условиях направлены на ↑напряжения углекислого газа в крови и обеспечиваются системой внешнего дыхания. При ↑pH уменьшается возбудимость и угнетается дыхательный центр, что приводит к гиповентиляции легких. Как следствие, уменьшается выделение CO2 и pCO2 крови возрастает. При гипохлоремическом алкалозе вводят р-ры хлорида аммония NH4, Cl. Компенсация негазового алкалоза достигается следующими буферными системами: 1.Так как снижается концентрация водородных ионов, то угнетается деятельность дыхательного центра. Возникает гиповентиляции легких. Накопление вследствие этого в крови СО2 частично компенсирует первичное увеличение содержания NaНСО3. Однако это малоэффективный механизм. 2.Некоторое значение имеет белковый буфер, который отдает в плазму свои Н+–ионы, связывая при этом катионы Na+ . 3. Участие почек в компенсации сопровождается выведением избытка гидрокарбонатов. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 11. Задача 1 У ребенка, который родился в позднем браке, небольшой рост, отставание в умственном развитии, толстый «географический» язык, узкие глазные щели, плоское лицо с широкими скулами. Как называется это состояние? Какова наиболее вероятная причина развития описанного синдрома? К какой группе заболеваний оно относится? Задача 2 В процессе развития сосудистой реакции при воспалении имеет место изменении сосудистого тонуса, скорости и характера кровотока в сосудах и их проницаемости, что является одной из причин экссудации и эмиграции лейкоцитов. Какие стадии проходит сосудистая реакция при воспалении? На какой стадии начинается процесс экссудации? Укажите, какие гуморальные факторы и как оказывают влияние на тонус сосудов и повышают их проницаемость? Задача 3 У больного отмечается наличие гипергликемии, полиурии, гиперстенурии, кетонурии и глюкозурии. Для какой формы патологии обмена веществ характерно сочетание этих показателей и каков их механизм? Задача 4 При полном (с водой) алиментарном голодании у человека развились генерализованные отеки. Какой из патологических факторов в этом случае является ведущим? Какие существуют периоды голодания? В каком периоде голодания находится человек? МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 12. Задача 1 Экспериментальное животное облучено в диапазоне 1,5-2 Гр. Какие повреждающие эффекты имеет ионизирующее излучение? Что такое прямое и непрямое действие ионизирующего излучения? Какое излучение имеет наибольшую проникающую способность? Какие формы лучевой болезни могут развиваться при действии ионизирующего излучения? Какая форма лучевой болезни возникает у животного? В чем она будет проявляться? Задача 2 У больного температура повышена, бледность кожи сменилась гиперемией, возникло чувство жара, кожа горячая на ощупь. Какая это стадия лихорадки и каковы соотношения процессов теплопродукции и теплоотдачи при этом? Объясните положительные и отрицательные эффекты лихорадки. Задача 3 Мужчина 42-х лет поступил в стационар в коматозном состоянии. Объективно: кожа сухая, бледная, запах ацетона изо рта, дыхание Куссмауля, тахикардия, гипотония, содержание глюкозы крови – 37,7 ммоль/л. Для какого состояния характерны описанные симптомы и каков их механизм? Задача 4 Мужчина 32-х лет в течение 4-х лет страдает хроническим гломерулонефритом. Отмечаются отеки на лице, в последнее время появились отеки на ногах и туловище. Какое нарушение водно-электролитного баланса наблюдается у больного, каков механизм возникших нарушений. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 13. Задача 1 Животное в эксперименте облучено в дозе 80 Гр, смертельный исход наступил через 3 мин. Какие повреждающие эффекты имеет ионизирующее излучение? Что такое прямое и непрямое действие ионизирующего излучения? Какое излучение имеет наибольшую проникающую способность? Какие формы лучевой болезни могут развиваться при действии ионизирующего излучения? Какая форма радиационного поражения имеет место у животного? Какой механизм лежит в основе летального исхода? Задача 2 У длительно лихорадящего больного утренняя температура была в пределах 36,4-36,9°С, к вечеру она повышалась до 37,0-38,0°С, а в некоторые дни до 38,8°С. Какие виды лихорадки существуют в зависимости от динамики температуры в течение заболевания? Как классифицируют температуру в зависимости от ее значений? Задача 3 При обследовании женщины 50-ти лет, которая длительное время находилась на растительной диете, выявлена гипотермия, гипотензия, мышечная слабость, отрицательный азотистый баланс. Что явилось причиной возникновения описанных изменений и каковы механизмы описанных проявлений? Проявления белково-энергетической недостаточности :Недостаточное поступление в организм белков приводит к нарушению белоксинтетической функции печени. Это является причиной гипопротеинемии, которая, в свою очередь, обусловливает развитие онкотических отеков. Энергетическая недостаточность является причиной уменьшения основного обмена. Это проявляется снижением температуры тела (гипотермией). Атрофические изменения развиваются во всех тканях, органах и системах организма. Проявлением атрофических изменений в ЦНС является замедление умственного развития, в пищеварительной системе — расстройства всасывания и диарея, в сердечнососудистой системе — гипотензия, в иммунной системе — уменьшение синтеза антител и повышение чувствительности к инфекциям, в красном костном мозге — развитие анемии, в скелетных мышцах — гиподинамия и мышечная слабость, в костях — задержка роста скелета. Задача 4 У больного с сердечной недостаточностью вследствие длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выражен цианоз. Какое явление возникло у больного, каков его патогенез? Чем можно объяснить цианоз? Возник отек легких. Увеличение гидродинамического давления- обусловлено чаще всего нарушением венозного оттока (при сердечной недостаточности, портальной гипертензии, тромбофлебитах), гипертензией малого круга кровообращения. Важным фактором формирования отека является затруднение или блокада лимфатических путей оттока жидкости, например, при сдавлении их рубцами, закупорке паразитами, сердечной недостаточности. При этом выпотевание жидкости в интерстициальное пространство преобладает над ее оттоком в лимфу и в кровь. Особенностью лимфатических отеков является накопление в тканях отечной жидкости, богатой белком. При увеличении гидродинамического давления выпотевание жидкости идет преимущественно за счет нарастания эффективного фильтрационного давления. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 14. Задача 1 У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? Объясните отличия наследственной и врожденной патологии. Чем можно объяснить обнаруженные признаки? Патология-врожденная. Наследственная патология — это расстройства жизнедеятельности организма, возникающие в результате нарушений генотипа (наследственной информации) и, как правило, передающиеся по наследству. Врожденная патология — это расстройства жизнедеятельности, возникающие в результате воздействия патогенных факторов внутриутробно на плод или при прохождении ребенка через родовые пути и выявляемые к моменту рождения. причиной тератогенного (отрицательно влияющего на зародыш) действия алкоголя является быстрое его проникновение через плаценту и гематоэнцефалический барьер, при этом предполагается прямое молекулярное действие алкоголя и его метаболитов, в частности, ацетальдегида, который вызывает дефицит питания матери (дефицит витаминов и микроэлементов), гипогликемию (дефицит сахара) у плода, внутриутробную гипоксиюишемию (дефицит кислорода) за счет влияния алкоголя на плацентарный кровоток с вазоконстрикцией (сужение просвета кровеносных сосудов), снижение церебрального метаболизма кислорода и глюкозы, подавление дыхания и биоэлектрической активности мозга. Действуя таким образом, алкоголь нарушает основные механизмы формирования нервной системы зародыша Задача 2 При подъеме на «высоту» в барокамере у крысы появилось частое дыхание, учащение сердечного ритма, синюшный оттенок видимых участков кожи и слизистых. Содержание кислорода в крови понизилось. Какая форма гипоксии наблюдается в этом случае? Какие изменения из перечисленных носят защитно-приспособительный, а какие – собственно патологический характер? Развилась гипоксическая гипоксия- снижение парциального давления кислорода во вдыхаемом воздухе Частое дыхание- защитно-приспособ. Увеличение объема легочной вентиляции. За счет возбуждения дыхательного центра импульсами с хеморецепторов синокаротидной и аортальной зон в ответ на понижение р02 в альвеолярном воздухе и/или в крови развивается гипервентиляция, благодаря которой минутный дыхательный объем может возрастать до 80-120 л/мин (в состоянии покоя этот показатель равен 20-25 л/мин). Учащение серд.ритма- зпщитно-приспособит. – за счет тахикардии увеличился МОК синюшный оттенок видимых участков кожи и слизистых- патологический при гипоксии увеличивается содержание восстановленного гемоглобина, вследствии чего кожа и видимые слизистые обретают цианотический окрас Задача 3 Животное находится в состоянии полного голодания. Основной обмен повышен. Энергетические потребности организма обеспечиваются расходом резервных углеводов, дыхательный коэффициент равен 1, синтез белка ограничивается. Снижается биосинтез аминокислот из кетокислот и аммиака. Продолжается распад белка, возникает отрицательный азотистый баланс. Какому периоду голодания соответствуют указанные изменения? Сколько он длится? Каков механизм описанных проявлений? Период неэкономной траты энергии Его продолжительность — 2-4 сут. Характерно сильное чувство голода, обусловленное возбуждением пищевого центра. При полном голодании оно продолжается до 5-ти суток, а потом исчезает. Происходит быстрое падение массы тела (исхудание). Основным источником энергии в этот период являются углеводы, о чем свидетельствует величина дыхательного коэффициента, равная 1,0. Возникает гипогликемия, которая усиливает выделение глюкокортикоидов корой надпочечников. Следствием этого являются усиление катаболизма белков в периферических тканях, в частности мышечной, и активация глюконеогенеза в печени. Основной обмен сначала несколько увеличивается, а затем постепенно уменьшается и становится на 10-20% меньше исходного. Развивается отрицательный азотистый баланс. Задача 4 Через месяц после удаления у больного значительного отрезка тонкой кишки у него исследовали кровь на содержание белка в плазме, который составил 3,5 г/л. Как изменился белковый состав плазмы и каков механизм возникших изменений? Белковый состав плазмы резко снижен (норма у взрослых- 64-83 г/л) В тонкой кичке всасывается значительное количество аминокислот, которые образуются в следствии расщепления белков пептидазами. В следствии удаления отрезка тонкой кишки- нарушено всасывание белков(аминокислот), ____нарушено поступление а/к в печень_____нарушена белоксинтезирующая функция печени. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 15. Задача 1 Действие на протяжении 15 с электрического тока (I=20 mA, U=220 B) на организм при положении электродов рука-нога сопровождалось возникновением тонических судорог скелетных мышц, затруднением дыхания, повышением артериального давления, непроизвольным мочеиспусканием. Как называется такое состояние? Каков патогенез описанных общих нарушений? Биологическое действие электротока характеризуется возбуждением скелетной и гладкой мускулатуры, железистых тканей, нервных рецепторов и проводников, вследствие чего возникают тонические судороги скелетных мышц, остановка дыхания, спазм голосовых связок, непроизвольное мочеиспускание и дефекация, выброс большого количества катехоламинов и кортикостероидов. При прохождении электрического тока наблюдается повышение АД, которое затем сменяется понижением артериального давления. (Электрохимическое действие (электролиз) заключается в том, что происходит поляризация клеточных мембран, что существенно меняет функциональное состояние клеток.) Чем выше напряжение воздействующего на организм источника тока, тем сильнее его повреждающее действие.-U) Повреждающее действие электрического тока прямо пропорционально силе проходящего через организм тока.- I Задача 2 В больницу доставлен мужчина 60-ти лет в тяжелом состоянии: кожные покровы бледные, пульс и дыхание учащены, сознание спутанное. В крови: количество эритроцитов – 2,5·10¹²/л, содержание гемоглобина – 72г/л, рО2-100 мм рт. ст., кислородная емкость артериальной крови – 10 об.%. Какой вид гипоксии отмечается в данном случае и каков механизм наблюдаемых изменений? Гемическая гипоксия- кислородное голодание, которое возникает в следствии уменьшения кислородной емкости крови . связана с недостатком гемоглобина (анемия или неспособность гемоглобина связывать кислород - отравления цианидами, окисью углерода и др.). Она характеризуется низким содержанием кислорода (об. %) при высоком рО2 (мм. рт. ст.) Задача 3 В эксперименте белую крысу и лягушку поместили в барокамеру и понизили атмосферное давление до 150 мм рт. ст. У крысы возникли явления кислородного голодания в виде цианоза, одышки, появления судорог. У лягушки видимых признаков гипоксии не наблюдалось. Каков механизм возникших у крысы проявлений? Чем объясняется различное состояние животных в условиях гипобарии? Проявления у крысы: Снижение парциального давления кислорода во вдыхаемом воздухе при подъеме на высоту вначале вызывает ряд физиологических и приспособительных реакций со стороны организма. Возникающее при этом усиление дыхания (Увеличение объема легочной вентиляции. За счет возбуждения дыхательного центра импульсами с хеморецепторов синокаротидной и аортальной зон в ответ на понижение р02 в альвеолярном воздухе и/или в крови развивается гипервентиляция, )(гипервентиляция) ведет к потере углекислоты и снижению ее концентрации в крови (гипокапнии). Если учесть, что в нормальных условиях достаточное рСО2 в крови определяет уровень диссоциации оксигемоглобина, то снижение этого давления затрудняет отдачу кислорода гемоглобином крови, усугубляя при этом гипоксию тканей. И, наконец, помимо участия в регуляции дыхания и кровообращения, углекислота является важным фактором в поддержании кислотноосновного равновесия. Поэтому при гипоксии в результате его нарушения происходит накопление в крови недоокисленных продуктов обмена. Клинические проявления горной болезни в начальной фазе обусловлены преимущественно ацидозом, а в дальнейшем – алкалозом-(вследствии чегосудороги) Цианоз из-за увеличения кол-ва восстановленного гемоглобина Лягушка лягушка – пойкилотермное животное, в отличие от крысы. у них основной обмен зависит от многих факторов, на него сильно влияет окружающая среда, температура и тд,т.о- лягушка более приспособлена к переменам окружающей среды Задача 4 Женщина 44-х лет жалуется на сухость во рту, полиурию. При обследовании: уровень глюкозы в кровь – 5,3 ммоль/л, глюкозурия. Для какого состояния это характерно? Каков механизм глюкозурии? Какие дополнительные исследования необходимо провести? Чем объясняется сухость во рту? Можно выделить три группы клинических признаков, обусловленных гипергликемией: I. Гипергликемия, глюкозурия, полиурия, полидипсия (жажда). Глюкозурия возникает тогда, когда концентрация глюкоз ы в крови превышает так называемый "почечный порог", т.е. 10 ммоль/л. Вследствие появления глюкозы во вторичной моче в ней увеличивается осмотическое давление. Это вызывает осмотический диурез и полиурию. Как результат полиурии развивается обезвоживание и жажда. Доп исследования?????? На содержание инсулина У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1. Кровяная инфекция. Хроническое заболевания кровеносной системы. 2. Изменение иммунной системы 3. Хроническое заболевание артерий эластического и мышечноэластического типа, возникающее вследствие нарушения липидного и белкового обмена и сопровождающееся отложением холестерина и некоторых фракций липопротеинов в просвете сосудов. Пернициозная анемия— заболевание, характеризующееся мегалобластным кроветворением и изменениями нервной системы вследствие дефицита витамина B12, который возникает при тяжелом атрофическом гастрите. В следствие этого можно говорить о нарушении иммунной и нервной системы. Иммунна сист.я даёт свой ответ, в след за ней активируются и кровянная и нервная системы, на которые идёт упор заболевания. У больного с воспалением указательного пальца на 3-е сутки усилилась боль, появилось воспаление регионарных лимфоузлов, повысилась температура тела до 38 C. 1. Какой характер носят возникшие нарушения? 2. Какой механизм этих нарушений? 1 Воспалительный характер. Воспаление -типический пат. процесс, возникающий в рез-те повреждения тк. и проявлении нарушений(комплексных, структурных, функциональных) 2 проницаемость эндотелия сосудов( процесс экссудации) При действии биологически активных веществ (гистамина, серотонина и др.) увеличивается поницаемость сосудов. Процесс экссудации при воспалении носит защитный характер: - экссудат разбавляет и вымывает токсические вещества; - эмиграция лейкоцитов; - активация протеолитических и амилоллитических ферментов в очаге воспаления, расплавление и гибельь флогогенных факторов и повреждение клеток зачастую с образованием гноя и выходом его наружу; - сдавливание лимфатических и кровеносных сосудов, экссудат препятствует всасыванию в общий кровоток токсинов и отграничивает воспаление В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП- 1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системное заболевание. 2. Острый лимфобластный лейкоз. 3. Острая форма. 4. В картине крови при ОЛЛ отмечаются анемия, тромбоцитопения, гранулоцитопения, лимфобласты; значительно снижено содержание дифференцированных лимфоцитов — абсолютная лимфопения. При низком уровне лейкоцитов не всегда выявляются бласты. присутствуют анемический, геморрагический симптомы. 5. Снижен уровень эритроцитов, гемоглобина, тромбоцитов, СОЭ повышен. 5/5 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Абсолютная или относительная перегрузка кардиальных структур. Вследствие увеличения объема притекающей к сердцу крови или повышении периферического сопротивления на него возрастает нагрузка, из-за чего бывает перегрузка сердца. кардиальные структуры вынуждены гиперфункционировать, т.е перегрузка кардиальных элементов ведет к гиперфункции энергообразующие системы, и выработка энергии в миокарде повышается. Разрушающиеся в процессе перенасещения энергией митохондрии не восстанавливаются,а вследствие этого возникает энергетическое истощение миокарда. 3. Одышка возникает как компенсаторное явление в результате гипоксии, гипотонии и ацидоза.Отёчный синдром- снижение сократительной способности миокарда с уменьшением сердечного выброса,повышение давления. 4. Этиотропный принцип. Используются вазодилататоры, альфа-адреноблокаторы, диуретики. Используются для уменьшения нагрузки на миокард , а также снижения возврата венозной крови к сердцу. Патогенетический принцип. Используются адреномиметики, ингибиторы фосфодиэстеразы. Для повышение сократительной функции миокарда. Уменьшение нарушения энергообеспечения кардиомиоцитов – антигипоксанты, антиоксиданты, коронародилятаторы Больной с пневмонией испытывает чувство нехватки воздуха. Объективно дыхание частое и поверхностное. 1. Как называется такое нарушение дыхания? 2. Каков механизм возникающих нарушений? 3. Каков принцип патогенетической коррекции данного состояния? 1. Одышка, связанная с рестриктивным типом альвеолярной гиповентиляции. 2. При пневмонии происходит формирование очага воспаления и образование обильной мокроты, что, в свою очередь, снижает приток кислорода в легкие и ведет к появлению одышки. Снижение сурфактанта уменьшает способность легких растягиваться во время вдоха. Это сопровождается увеличением эластического сопротивления легких. В результате глубина вдохов уменьшается, а частота дыхания увеличивается. Возникает поверхностное частое дыхание - инспираторная одышка, гипоксемия и гиперкапния, кривая диссоциации оксигемоглобина 3. Оксигенотерапия через маску, катетеры или ИВЛ( в зависимости от степени). 4/5 Больной, длительно принимающий НПВС по поводу ревматоидного артрита, жалуется на боли в эпигастрии и диспепсические расстройства (изжогу, тошноту, иногда рвоту). Во время фиброгастроскопии найдена язва малой кривизны желудка. 1. Объясните механизм развития язвенной болезни желудка у больного в данном случае? 2. Чем обусловлены диспепсические расстройства у больного? 1. Торможение синтеза простагландинов. Торможение синтеза простагландинов в слизистой оболочке уменьшает выработку защитной слизи и бикарбонатов, в следстиве чего возникают язвы( язвенная болезнь), которые могут осложняться кровотечением и перфорацией, что характерно после употребления нестероидных противовоспатичельных препаратов. 2. Имеет чаще всего условно-рефлекторную природу. В отсутствие соляной кислоты в желудке усиленно развивается микрофлора. С этим связана активация процессов гниения и брожения в желудке в следствие чего можно наблюдать такие диспептические расстройства как изжога, отрыжка, тошнота 4/5 Больная 58-ми лет находилась на лечении в краевой больнице с диагнозом: рак Фатерова сосочка, желтуха, желудочно-кишечное кровотечение. Вопросы: 1) Поясните, что послужило причиной развития данной желтухи. 2) Назовите, какие желчные пигменты можно обнаружить в крови и моче при данной желтухе. 3) Как изменяется содержание желчных кислот в крови и в кишечнике? 1. Механическая желтуха. Развивается в результате механического препятствия оттоку желчи, в данном случае мешает рак Фатерова сосочка(дуоденального)\ 2. Повышение содержания билирубина и щелочной фосфатазы (фермента, который служит основным показателем фосфатно-кальциевого обмена).В моче отсутствует желтый пигмент уробилин. Повышение числа липидов, лецитина и холестерина в крови. Ухудшается свертываемость крови. 3. В крови появляются желчные кислоты (холалемия), нарушение выделения конъюгированного билирубина в просвет кишечника. Пациент К., 48 лет, в течение 5 лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента, к каким осложнениям это может привести? 1. Связаны с уменьшением клубочковой фильтрации и воспалением их,активация ренин-ангиотензинной системы, усилением выработки альдостерона и АДГ, задержка натрия в организме и повышение осмотического давления крови, повышением проницаемости капилляров, гиперволемия. 2. Расстройства транспортных систем, обеспечивающих реабсорбцию и секрецию. К примеру, отравление флоридзином, угнетающим гексокиназу и глюкозо-6-фосфатазу, развивается ренальная глюкозурия. 3/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1. Паратгормона 2. Понижение его активирует, а увеличение тормозит секрецию паратиреоидного гормона кальцитонина. Сопровождается нарушениями фосфорно-кальциевого обмена. В следствие этого идёт деминерализацией костной ткани и зубной эмали. 4/5 Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120-150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. Вторичный гиперальдостеронизм. Это состояние проявляется: а) артериальной гипертензией (высокорениновой); б) отеками (гиперволемическими); в) гипокалиемией; г) негазовым алкалозом. Отеки не характерны для первичного гиперальдостеронизма, т.к. полиурия и накопление натрия внутри клетки, а не в интерстиции не способствует удержанию жидкости в межклеточных пространствах. Отеки. Роль натрия (осмотический фактор) сводится к привлечению воды в ткани, если в организм длительное время поступает избыточное количество натрия. Так же процесс связан с повышенной проницаемостью клубочков почек для белка. Протеинурия приводит к развитию гипопротеинемии, падению онкотического давления крови и перемещению жидкости в межклеточное пространство. Судороги вследствие снижения концентрации ионов кальция в плазме крови Депрессия вследствие гипокалиемии, а сама гипокалиемия как следствие вторичного гиперальдостеронизма, возникающего при снижении участия пораженной печени в метаболизме альдостерона. 5/5 Больной 58-ми лет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенес внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничные рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1. Какие нарушения наблюдаются у больного? 2. Каков механизм их происхождения? 1. Левосторонний гемипарез. 2. Уменьшение тормозных влияний вышерасположенных нервных центров на амотонейроны (двигательные эфферентные нейроны) спинного мозга, повреждение кортикоспинального пирамидного пути, поза Вернике–Манна. После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС - 90, частота дыхания - 24. 1. Какая реакция возникла у больного? 2. Каковы механизмы описанных явлений? 3. В какой стадии возникшей реакции они наблюдаются? 1. Анафилактическая реакция 2. На начальных стадиях осуществляется взаимодействие антигена(аллергена) с иммунокомпетентными клетками, формирование специфичных по отношению к аллергенам клонов плазматических клеток, синтезирующих IgE и IgG. Эти антитела фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокочувствительных рецепторов к ним 3. Иммунологическая первая стадия 4/5 В зоне воспаления через несколько минут после действия флогогенного агента обнаружено: ацидоз, повышение концентрации лактата и пирувата. 1. Как называется описанное явление? 2. Следствием чего оно является? 3. К каким последствиям приводит? 1. Вторичная альтерация 2. Вторичная альтерация– возникает под воздействием как флогогенного раздражителя, так и факторов первичной альтерации. Если первичная альтерация является результатом непосредственного действия воспалительного агента, то вторичная не зависит от него и может продолжаться и тогда, когда этот агент уже не оказывает влияния 3.В результате вторичной альтерации развиваются метаболические, физикохимические и дистрофические изменения 4/5 При воспалительных процессах наблюдается эмиграция лейкоцитов в очаг воспаления. Длительное течение воспалительного заболевания обуславливает в очаге воспаления инфильтрацию тканей различными видами лейкоцитов. 1. От чего зависит, какие лейкоциты будут находиться в очаге воспаления? 2. Приведите примеры. 1. Эмиграция лейкоцитов в очаг воспаления характеризуется определенной очередностью: сначала эмигрируют нейтрофильные гранулоциты, затем - моноциты и наконец - лимфоциты. Более позднее проникновение моноцитов объясняется их меньшей хемотаксической чувствительностью. Нейтрофилы-вызывают фагоцитоз, попав в очаг воспаления. Моноциты-становятся фагоцитами способными секретировать медиаторы воспаления, организуют ответ иммунной системы. Лимфоциты-распознают чужеродные агенты и нейтрализуют их. Эозинофилы-дегранулируют и формируют главный механизм защиты от паразитарных инфекций. 2.эозинофилы (при воспалении,обусловленном аллергическими процессами немедленного типа),лимфоциты (при аллергии замедленного типа). При инфаркте миокарда возможно повышение температуры тела в субфебрильных пределах. 1. Нужна ли при том жаропонижающая терапия? 2. Будет ли она эффективной? Ответ обоснуйте. 1. Нет не нужна 2. Она будет не эффективной, потому что не будут образовывать интерлейкины 4/5 У жителей высокогорья обнаруживаются повышение числа эритроцитов и количества гемоглобина, дыхательный алкалоз. 1. Какой патологический процесс стал причиной этих изменений в данной ситуации? Назовите его разновидность согласно классификации. 2. Поясните механизм указанных нарушений. 3. Какое значение они имеют для жизнедеятельности целостного организма? 1. Гипоксическая гипоксия. Первая классификация гипоксии была предложена Баркрофтом. Он предложил выделить в зависимости от уровня нарушении функции переноса кислорода: 1) аноксигенную форму (недостаток кислорода в воздухе и/или нарушение газообмена в легких); 2) анемическую (нарушение способности гемоглобина связывать и транспортировать кислород); 3) застойную форму (нарушение циркуляции крови) Вторая патогенетическая классификация Баркрофта-Ван Слайка. Согласно этой классификации, получившей название Киевской, выделяют следующие формы гипоксии: гипоксическая, дыхательная,тканевая, гемическая. И.Р. Петров предложил еще одну классификацию кислородного голодания: 1. Гипоксия от недостаточности парциального давления кислорода во вдыхаемом воздухе; 2. Гипоксия при патологических процессах: а) дыхательная; б) сердечно-сосудистая; в) кровяная; г) тканевая; д) смешанная 2.В основе гипоксической гипоксии лежит уменьшение насыщения артериальной крови кислородом (гипоксемия), возникает при снижении парциального давления кислорода в воздухе. При этом состав крови и ее количество не изменяются. Причины, которые ведут к развитию гипоксической гипоксии: - подъем в горы, полеты на летательных аппаратах; - увеличение парциального давления других газов, которые вытесняют кислород из окружающего воздуха, например, при работе в шахтах (метан), в колодцах (углекислый газ), при наркозе закисью азота (азот 3. Так как парциальное давление ниже, нужно увеличить количество эритроцитов, для того чтобы переносить кислород При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миоглобинурии, гиперкалиемии, гипонатриемии. 1. Какая патология возникла у больного? 2. Каков основной ведущий механизм нарушения функции почек в данном случае? 3. Объясните механизм наблюдаемых явлений. 1. Почечная недостаточность 2. Хроническая почечная недостаточность на фоне гибели нефронов 3.Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие - к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови. Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию). В гематологическое отделение клинической больницы поступила больная 56-ти лет, у которой были обнаружены следующие изменения в крови. Количество эритроцитов - 1,2* 1012/л, концентрация гемоглобина - - 56 г/л, ЦП. - 1,4. Ретикулоцитов - 0,1 %. Анизоцитоз - выраженный макро- и мегалоцитоз. Пойкилоцитоз - выраженный овалоцитоз, встречаются единичные мегалобласты, эритроциты с тельцами Жолли и кольцами Кебота. Осмотическая резистентность эритроцитов: max - 0,40%, min - 0,66 %. Отмечается нейтропения, тромбоцитопения. 1. О какой патологии свидетельствуют описанные изменения? 2. Оцените изменения, наблюдающиеся в крови, используя все принципы классификации. 3. Дайте заключение по данному анализу крови, используя все имеющиеся количественные и качественные изменения состава периферической крови. 1. Железодефицитная анемия 2. Снижение уровня эритроцитов в норме 3,7-4,7* 10^12/л; так же снижение гемоглобина, при норме 120-140 г/л. . 3. Изменение количества эритроцитов, значительное снижение, так же они поменяли форму(овальные) При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов - - 2,8*1012/л, концентрация гемоглобина - 93 г/л, ЦП- 1,0. Тромбоцитов 120*10°/л. Количество лейкоцитов - 40*10°/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 0; Ся - 9, лимфобласты - 1, пролимфоциты - 5, Л - 80, М - 4. В мазке преобладают микролимфоциты, много теней Боткина-Гумпрехта. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритроциты снижены, гемоглобин повышен, лейкоциты выше нормы,Соэ повышено 2. Хронический лейкоз 3. Алейкемический лейкоз 4. Анемия вызыввет прогрессирующую слабость, бледность и одышку 5. Хроническая лимфоцитарная лейкемия 4/5 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС 92/мин, АД - 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. Сердечная недостаточность не является самостоятельным заболеванием, это результат развития многих сердечно-сосудистых болезней. Она возникает в основном из-за атеросклероза, ишемической болезни сердца и гипертонии. 3. В начале заболевания симптомы сердечной недостаточности отмечаются исключительно при физических нагрузках. Нейрогуморальный ответ. Первой реакцией организма на стресс, в том числе вызванный острой сердечной недостаточностью, является выработка гормонов: адреналина и норадреналина. Они помогают сердцу увеличить объём перекачиваемой крови и, таким образом, компенсировать нарушение сократительной способности сердца. Однако со временем сердце перестаёт отвечать на гормоны, а повышенная нагрузка приводит к дальнейшему ухудшению его функции [14] . Реакция со стороны сердца. Из-за нарушения кровообращения появляется одышка — частое и глубокое дыхание, не соответствующее уровню нагрузки. При повышении давления в лёгочных сосудах возникает кашель, иногда с кровью. При физической активности и употреблении большого количества пищи может усилиться сердцебиение. Пациент жалуется на чрезмерную утомляемость и слабость. С течением времени симптомы нарастают и теперь беспокоят не только при физической активности, но и в состоянии покоя. Реакции со стороны почек. При сердечной недостаточности, как правило, уменьшается объём мочи, пациенты ходят в туалет в основном в ночное время суток. К вечеру появляются отёки нижних конечностей, начинаются со стоп, а затем "поднимаются" вверх, скапливается жидкость в брюшной полости — асцит, грудной клетке — гидроторакс, перикарде — гидроперикард [3]. Кожа стоп, кистей, мочек ушей и кончика носа становится синюшного оттенка. При сердечной недостаточности снижается приток крови к почкам, что в конечном итоге может вызвать почечную недостаточность. Реакции со стороны печени. Сердечную недостаточность сопровождает застой крови в сосудах печени, из-за чего возникает чувство тяжести и боли под правым ребром. Гемодинамические изменения. Со временем при сердечной недостаточности нарушается кровообращение во всем организме, приводя к быстрому утомлению при физических и умственных нагрузках. Снижается масса тела, уменьшается двигательная активность, происходит нарастание одышки и отёков. Слабость увеличивается, пациент уже не встаёт с постели, сидит или на лежит на подушках с высоким изголовьем. Иногда больные насколько месяцев находятся в тяжёлом состоянии, после чего наступает смерть 4. Лекарственные препараты назначают в любом случае. Их количество зависит от стадии, выраженности симптомов сердечной недостаточности, а также причины ее возникновения. В некоторых случаях врач прописывает один препарат, в других же необходима их комбинация. Каждый человек индивидуален - его анализы, история болезни не идентичны, поэтому выбирает вариант лечения только лечащий доктор, поскольку слишком много нюансов по взаимодействию между медикаментозными средствами, которые просто не под силу понять человеку, не знакомому с фармакологическим действием тех или иных веществ. Ингибиторы АПФ Их следует считать препаратами первой линии (их назначают обязательно при отсутствии противопоказаний) в лечении сердечной недостаточности. Они доказали свою эффективность в огромном количестве клинических исследований. Самыми частыми в использовании являются каптоприл, эналаприл, лизиноприл, периндоприл. Бета-адреноблокаторы Рекомендуют использовать в сочетании с гликозидами, благодаря чему больше снижается риск возникновения жизнеугрожающих аритмий, а также явлений коронарной недостаточности (признаков стенокардии). Кроме того Бетаадреноблокаторы снижают частоту сердечных сокращений, уменьшают толщину стенок желудочков сердца, улучшают прогноз заболевания. Наиболее популярными являются бисопролол, метопролола сукцинат, небиволол. Антагонисты минералокортикоидных рецепторов Эта группа препаратов по праву входит в тройку основных групп для лечения сердечной недостаточности (вместе с иАПФ и бетаадреноблокаторами). Спиронолактон и эплеренон следует назначать только после анализов крови на калий и креатинин, поскольку оба являются калий-сберегающими. Во время лечения также необходимо следить за уровнем калия и креатинина. В случае их превышения высок риск возникновения нарушений ритма сердца, опасных для жизни, и ухудшения функции почек. Гликозиды Дигоксин - наиболее часто применяемый препарат из группы сердечных гликозидов. Принимать препарат следует очень осторожно и только по рекомендации лечащего врача. Самостоятельное его назначение чревато появлением жизнеугрожающих нарушений ритма из-за неправильно подобранной дозировки. Диуретики Мочегонные средства (диуретики) необходимы при наличии избыточного содержания жидкости в организме, проявляющегося отеками. Исключением для лечения является лишь 1 стадия заболевания. К основным препаратам этой группы относят гидрохлортиазид, индапамид, торасемид, фуросемид. Сартаны Препараты второй линии - валсартан, лозартан. Назначаются при наличии у больного противопоказаний к приему иАПФ (двусторонний стеноз почечных артерий, непереносимость иАПФ, упорный сухой кашель, связанный с приемом иАПФ и так далее). У больного вследствие отравления развился токсический отек легких. 1. Какой тип дыхательной недостаточности возник при этом? 2. Каковы его механизмы? 1. Рестриктивный тип 2. Это тип альвеолярной гиповентиляции обусловлен ограничением расправления легких в результате действия внутрилегочных и внелегочных причин. При рестриктивной гиповентиляции наблюдаются снижение ОЕЛ, ЖЕЛ и МОД, уменьшение ДО и РОвд. Индекс Тиффно остается в пределах нормы или превышает нормальные значения. Ограничение способности легких расправляться и увеличение эластического сопротивления легких приводят к увеличению работы дыхательных мышц, повышаются энергозатраты на работу дыхательной мускулатуры, развивается инспираторная одышка, гипоксемия и гиперкапния, кривая диссоциации оксигемоглобина У пациента, который жалуется на диспептические явления (тошнота, изжога, запоры), после проведенной фиброгастроскопии выявлена язвенная болезнь желудка. 1. Назовите этиологические факторы этого заболевания. 2. Характеризуйте защитные механизмы и повреждающие факторы в течении этой болезни. 1. Этиологические факторы: -социальные (нейрогенные и психогенные факторы): стрессы, переутомление, высокий темп жизни, курение, алкоголь. -алиментарные: продукты повышающие пептическую активность желудочного сока (мясо), нерегулярное питание, раздражающие (специи) вещества. -физиологические: повышенная желудочная кислотность, повышение выработки гастрина, рефлюкс желчи (снижение защиты). -генетические: предрасположенность к данному заболеванию людей, имеющих группу крови О (I), ближайших родственников, страдающих язвенной болезнью. -инфекция: (H. pylori) - разрушает защитный слизисто-бикарбонатный барьер, вызывая тем самым образование в инфицированной слизистой воспалительных медиаторов (ФНО, ИЛ и тд.) -лекарственные факторы (аспирин и другие нестероидные противовоспалительные препараты подавляющие выработку простагландинов; кортикостероиды, подавляющие образование слизи и угнетающие регенерацию слизистой.) -патологическая импульсация из пораженных внутренних органов (хронический аппендицит, хронический холецистит, желчекаменная болезнь 2. Защитные факторы: Слизистая оболочка желудка постоянно подвергается воздействию кислоты и пепсина. В защитном барьере желудка клетки слизистой оболочки являются первой линией защиты от повреждающих факторов, особенно поверхностные клетки, секретирующие слизь и бикарбонаты, создающие физико-химический барьер для эпителиальных клеток желудка. Этот барьер представляет собой гель, имеющий в норме градиент рН у клеточной поверхности. Гель состоит из неперемешивающегося слоя слизи, бикарбонатов, фосфолипидов и воды. Установлено, что факторы регуляции, стимулирующие синтез пепсина и соляной кислоты, одновременно стимулируют выделение слизи и синтез бикарбонатов. Бикарбонаты необходимы для поддержания рН близким к нейтральному у поверхности эпителия. Все поверхностные эпителиальные клетки, выстилающие желудок и двенадцатиперстную кишку, синтезируют и секретируют бикарбонаты. В поддержании устойчивости слизистой оболочки желудка и двенадцатиперстной кишки к повреждающим факторам важную роль играют способность клеток к регенерации, хорошее состояние микроциркуляции и секреция некоторых химических медиаторов защиты, таких как простагландины и факторы роста. Слизистая оболочка желудка и двенадцатиперстной кишки способна после повреждения очень быстро (в течение 15-30 мин.) восстанавливаться. Этот процесс обычно проходит не за счет деления клеток, а в результате движения их из крипт желез базальной мембраны и закрытия таким образом дефекта в участке поврежденного эпителия. Простагландины, имеющиеся в слизистой оболочке желудка, могут секретироваться главными, добавочными (шеечными) и париетальными (обкладочными) клетками. Простагландины (простагландин Е2) способствует защите слизистой оболочки желудка посредством угнетения активности париетальных клеток, стимулирования секреции слизи и бикарбонатов, увеличения кровотока в слизистой оболочке, снижения обратной диффузии ионов Н+ и ускорения клеточного обновления. Повреждающие факторы: Соляная кислота. Правило Шварца «нет кислоты - нет язвы» в принципе верно для большинства случаев язвенной болезни. Клетки, в которых происходит образование и секреция соляной кислоты, называются париетальными (обкладочными). Они преимущественно локализуются в железах слизистой оболочки дна желудка. Основные стимуляторы секреции кислоты в желудке - гистамин, гастрин и ацетилхолин. Многие факторы угнетают секрецию кислоты, наиболее важными среди них являются простагландины и соматостатин. Как стимуляторы, так и ингибиторы процесса секреции кислоты в желудке действуют через специфические рецепторы, находящиеся в обкладочных клетках. Гистамин, выделяющийся в основном из энтерохромаффиноподобных клеток слизистой оболочки желудка, стимулируют секрецию кислоты через Н2-рецепторы, связанные с циклической АМФ (цАМФ). Гастрин и ацетилхолин активируют специфические рецепторы, связанные с системой кальций/протеинкиназа С. После активации соответствующих происходит стимуляция водородно-калиевых (Н+/К+) АТФазных каналов, приводящая к продукции и выделению ионов водорода. Базальная секреция кислоты у больных с язвенной болезнью двенадцатиперстной кишки либо нормальная, либо повышена. В то же время максимальная стимулирующая секреция кислоты у таких больных (по сравнению со здоровыми людьми) значительно повышена. Небольшое число больных с дуоденальной язвой имеют очнь высокие показатели базальной секреции соляной кислоты. Пепсин. Главные клетки, также преимущественно находящиеся в железах слизистой оболочки дна желудка, вырабатывают пепсиноген - неактивный предшественных протеолитического фермента пепсина. Патогенетическая роль нарушений выработки пепсиногена в механизме язвенной болезни пока не ясна. Helicobacterpylori. Достижения гастроэнтерологии в последнее время доказали связь между развитием язвенной болезни и инфицированностью Helicobacterpylori в желудке. Helicobacterpylori является грамотрицательной аэробной палочкой, имеющей жгутики и способной образовывать уреазу.Helicobacterpylori часто обнаруживается в слизистой оболочке желудка. Этот возбудитель иногда выявляют и у здоровых людей, без каких-либо патологических проявлений, хотя значительно реже (>95%) он обнаруживается у больных гастритом и язвенной болезнью двенадцатиперстной кишки. Лечение гастрита и дуоденальной язвы препаратами, действующими на Helicobacterpylori, например висмутсодержащими препаратами и антибиотиками, приводит к клиническим и морфологическим признакам выздоровления. Хотя наличие данного микроорганизма четко коррелирует с гастритом и язвенной болезнью двенадцатиперстной кишки, механизмы его влияния на процесс развития язвенной болезни остаются неизвестными. Первые исследования показали возможность как прямого, так и непрямого повреждения слизистой оболочки желудка этими организмами. Helicobacterpylori вырабатывает уреазу, липополисахариды и цитоксин, которые, в свою очередь, могут привлекать и активировать клетки воспаления. Кроме того, последние исследования invivo и invitro показали, что местное воспаление, вызванное Helicobacterpylori, сочетается с умеренной гипергастринемией. Стресс. Хронический стресс вызывает формирование застойного очага воспаления в коре головного мозга , что приводит к растормаживанию подкорковых структур, регулирующих желудочную секрецию. В результате активации парасимпатической нервной системы происходит усиление секреции HCl и пепсина, снижение образования бикарбонатов и слизи, возможен заброс желчи в желудок(дуоденогастральный рефлекс). Активация симпатической нервной системы вызывает нарушение кровоснабжения стенки желудка вследствие сужения артериол ( эффект катехоламинов) , что в свою очередь приводит к ишемическому повреждению стенки желудка( из -за образования активных форм кислорода и липидных перекисей).Глюкокортикоиды , уровень которых в крови повышен в результате стресса , также вызывают усиление секреции HCl и пепсина , подавляют регенеративные процессы в слизистой желудка и снижают секрецию биокарбонатов и слизи К стоматологу на прием обратился пациент, нуждающийся в удалении зуба. Из анамнеза известно, что больной перенес гепатит С, вследствие которого в дальнейшем развился цирроз печени. Вопросы: 1) Почему у данного пациента наблюдается склонность к повышенной кровоточивости, как это связано с поражением печени? 2) Какие еще возможны изменения в организме больного в связи с нарушением функций печени? происхождения; дистрофические изменения вследствие первичного нарушения обмена веществ (гепатозы); цирротическое поражение печени (вследствие диффузного разрастания соединительной ткани на фоне дистрофии печеночной паренхимы); опухолевые поражения печени; паразитарные поражения; генетические дефекты гепатоцитов; иммунные (и аутоиммунные) процессы печени; расстройства кровообращения; наследственная патология печени Массивное длительное раздавливание мягких тканей пострадавшего в результате шахтного взрыва привело к появлению у больного олигурии, гипонатриемии. 1. Каков механизм возникшей олигурии? 2. Какое нарушение функции почек произошло в данном случае? 3. Чем можно объяснить возникшую гипонатриемию? 1. Из-за уменьшения количества первичной мочи в силу снижения гидростатического давления в капиллярах клубочков, т.к. их просвет суживается за счет тромбов, агрегатов тромбоцитов, лейкоцитов, пролиферации эндотелия, а также в силу сдавливания за счет пролиферации мезангиоцитов и увеличения количества мембраноподобного вещества в пространстве между основанием капиллярных петель и за счет полулуний. Канальцевый же аппарат не претерпевает больших изменений и продолжает реабсорбцию с прежней силой, но из меньшего количества первичной мочи. 2. Токсическое поражение канальцев почек 3. Натрий является одним из наиболее важных катионов, обеспечивающих нормальное функционирование многих клеток, особенно нервных и мышечных. При снижении его содержания уменьшается возбудимость нейронов и миоцитов как следствие изменения их мембранного потенциала. За счет этого тормозится образование и проведение волны возбуждения в нервной системе, снижается тонус скелетных мышц, сосудов и миокарда, что обусловливает клинические симптомы. Гипонатриемия приводит к гипоосмолярности плазмы, вода по градиенту концентрации устремляется из межклеточного пространства в клетки. В результате возникает отек и набухание клеток, что нарушает их нормальное функционирование. Объем циркулирующей крови (волемия) может быть разным. Это определяется причиной, вызвавшей гипонатриемию. При гиповолемии уменьшается ОЦК, компенсаторно увеличивается секреция АДГ, что еще больше усугубляет патологию. ??? Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. К операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после 1. Рецидивный токсический зоб 2. -При значительных размерах зоба он может сдавливать гортань и верхнюю часть трахеи, приводя к изменениям голоса и расстройству внешнего дыхания. -При гипертиреозе отмечается, как правило, артериальная гипертензия, для которой характерно увеличение разницы между систолическим и диастолическим давлением. Систолическое давление возрастает в связи с увеличением сердечного выброса, а диастолическое снижено из-за увеличения объема микроциркуляторного русла под воздействием тиреоидных гормонов. Для тиреотоксикоза характерна также гипертермия: под действием тиреоидных гормонов образуется повышенное количество тепла (калоригенный эффект). Со стороны желудочно-кишечного тракта наблюдается снижение секреторной активности желудка и поджелудочной железы, что вместе с повышением перистальтики кишечника приводит к развитию поносов. Относительно постоянным симптомом гипертиреоза является тремор – непроизвольные колебательные движения всего тела или отдельных его частей. Характеризуются ритмичностью, стереотипностью и обычно малым размахом; чаще охватывают пальцы рук, веки, язык, нижнюю челюсть, голову. При тиреотоксикозе наблюдается выраженная мышечная слабость, нарастающая по мере развития заболевания. Психический статус больных при тиреотоксикозе претерпевает существенные изменения, вплоть до развития психозов. Вначале отмечаются повышенная психическая возбудимость и раздражительность, сменяющиеся на поздних стадиях заболевания заторможенностью, апатией, угнетением психической деятельности ??? У пациентки 50-ти лет выявлена базофильная аденома гипофиза. У нее круглое багрово- красное лицо, гипертрихоз, отложения жира в верхней части туловища, на коже живота, плеч, бедер, «полосы растяжения», пигментация. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез этой стадии возникшего у больной заболевания. 1. Болезнь Иценго-Кушинга. 2. патогенез; активация катаболизма белков и угнетение протеосинтеза в коже. Это ведёт к дефициту в коже коллагена, эластина и других белков, формирующих структуры кожи. Просвечивание в области стрий микрососудов подкожной клетчатки. Багровый или фиолетовый цвет стрий обусловлен застоем венозной крови в микрососудах клетчатки. Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1.У ребенка развилась сывороточная болезнь 2.Сывороточная болезнь относится к гинерчувствительности немедленного типа (к III типу аллергических реакций по Gell & Cooms). 3.За развитие этой аллергической реакции ответственны антитела относящиеся к классу Ig G и Ig M. 4.Иммуннокомплексный тип реакций связан с отложением образовавшихся в сосудистом русле иммунных комплексов в сосудистой стенке и паравазально. 5.Комплемент, который фиксируется на отложившихся в сосудистой стенке иммунных комплексах и активируется по классическому пути. 4/5 У больного тонзиллитом отмечается озноб, слабость, боль в горле, температура тела - 37,7°С. 1. Какие клетки крови участвуют в патогенезе лихорадки? 2. Характеризуйте их патогенетическую функцию при лихорадке. Где локализуется первичное звено патогенеза? 1)вторичные лейкоцитарные пирогены (ИЛ-1), ПГЕ1, ПГЕ2 2)Синтез под их влиянием вторичных лейкоцитарных пирогенов (ИЛ-1). Проникновение лейкоцитарных пирогенов в кровь и образование ПГЕ1, ПГЕ2 и других медиаторов лихорадки, влияющих на центр терморегуляции. 5/5 В анализе крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 85 г/л, ЦП- 0,9. Тромбоцитов 120*10°/л. Количество лейкоцитов - 20*10°/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 3; Ся - 8, Л - 20, М - 2, лимфобласты - 67. Ретикулоцитов - 0,8%. СОЭ - 52 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следуетотнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов впериферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Эритроцитопения. Анемия нормохромная. Тромбоцитопения. Лейкоцитоз и СОЭ повышена – Системные изменения 2. Острый лимфобластный лейкоз 3 Лейкемическая форма 4. Анемия тромбоцитопения вызвана появлением бластных клеток. Подавление ими нормальных ростков кроветворения( эритроцитарного, мегокорецитарного) 5. Лейкимическая форма острого лимфобластного лейкоза. Сопутствующей нормохромной анемией и тромбоцитопенией. При исследовании крови больного обнаружены следующие изменения. Количество лейкоцитов - 12*109/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 35, Ся - 42, Л - 18, М - 5. Среди нейтрофилов палочкоядерные с выраженным пикнозом ядра. СОЭ - 18 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Какой характер носит лимфопения (абсолютный или относительный)? 4. Назовите примеры заболеваний либо патологических процессов, при которых могут наблюдаться такие явления, и объясните механизм таких изменений. 1. увеличено количество лейкоцитов, повышено СОЭ 2. Дегенеративный нейтрофилез. Наряду с увеличенным числом палочкоядерных лейкоцитов в крови появляется большое количество деструктивно измененных сегментоядерных нейтрофилов (токсическая зернистость, пикноз ядер). Свидетельствует об угнетении функциональной активности костного мозга. Характерен для разгара тяжелых инфекций. 3. относительная лимфопения 4. Лейкоцитоз наблюдается при следующих заболеваниях и состояниях: инфекции ( бактериальные, грибковые, вирусные и др.), воспалительные состояния, злокачественные новообразования, травмы, лейкозы, уремия, результат действия адреналина и стероидных гормонов ??? У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? 1. Отёк легких 2. Механизм, повышение гидростатического давления в капиллярах легких и вследствии этого потеря жидкой части крови в альвеоле 3. это объясняется тем, что у пациента левожелудочковая недостаточность, она может быть вызвана либо аортальными, либо митральными пороками. Следствие этого увеличивается давление в левом желудочке, потом в левом предсердии, потом происходит увеличение давления в малом кругу кровообращения. Происходит рефлекс Китаева 4. Необходимое для отека легких лечение включает в себя: мочегонные препараты ингаляцию легких кислородом анальгетики тромболитики сосудораширяющие препараты инъекции белковых и коллоидных растворов антибиотики (для профилактики присоединения вторичной инфекции) лечение основного заболевания, вызвавшего отек легких 4/4 У : У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Анурия 2. В большинстве случаев анурия является следствием тяжелого поражения почек при гломерулонефрите, переливании несовместимой крови, отравлении ядами, сепсисе, ш оке. В ряде случаев анурия может быть связана с нарушением оттока мочи из-за камней, сдавления мочеточников опухолью, случайной перевязки или пересечения мочеточников при операциях 3.Почки одними из первых страдают при шоке. Вазоконстрикция почечных сосудов развивается на ранних стадиях этого патологического состояния, что приводит к резкому снижению почечной фильтрации и мочевыделения вплоть до анурии. Развивается преренальная острая почечная недостаточность. Ауторегуляторные механизмы в состоянии поддерживать постоянный почечный кровоток лишь при уровне системного АД выше 80 мм рт.ст. Продолжительное снижение почечной перфузии ведёт к повреждению канальцевого эпителия, гибели части нефронов и нарушению выделительной функции почек. При синдроме длительного сдавления и гемотрансфузионном шоке к тому же происходит и обтурация почечных канальцев выпадающими белковыми преципитатами. В исходе развивается острая ренальная почечная недостаточность ??? Больной жалуется на жжение в области языка, тяжесть в надчревной области, отрыжку воздухом, понос, утомляемость одышку. Объективно: кожа и слизистые бледные, язык малиновый. В желудочном соке отсутствует свободная HCl. Общая кислотность - 12 т.е. В крови - гиперхромная анемия, в мазке - анизо- и пойкилоцитоз, мегалобласты. Диагностирована В12-дефицитная анемия. 1. Как называется возникшее в желудке явление? 2. Как можно объяснить наблюдаемые диспептические симптомы? 3. Каков их патогенез? 1. Гастрит 2. причины и значение гипотонических дискинезии желудка. Уменьшение двигательной (моторной) активности желудка может быть обусловлено: а) алиментарными факторами (жирная пища); б) уменьшением желудочной секреции (гипоацидные гастриты); в) уменьшением тонуса блуждающего нерва; г) действием подавляющих моторику желудка гастроинтестинальных гормонов гастроингибирующего пептида, секретина и др.; д) удалением привратниковой части желудка; е) общим ослаблением организма, истощением, гастроптозом (опущением желудка). 3. Наличие на слизистой оболочке антрального отдела желудка бактерий H.pylori Больная 48-ми лет находилась под наблюдением в больнице в течение 2 месяцев. Жалобы на желтушное окрашивание кожи и слизистых, слабость, тошноту, зуд. Печень увеличена, болезненна. Билирубин в крови повышен за счет прямой фракции (82 мкмоль/л), обнаружен билирубин в моче. Уробилина и стеркобилина в крови и в моче нет. Эритроциты - 3,8 • 1012/л, НВ - 110 г/л. Вопросы: 1) Какой вид желтухи развился у данной больной? 2) Какие заболевания могут привести к данному виду желтухи? 3) Почему в данном случае не обнаруживаются уробилин и стеркобилин? 1. механическая желтуха 2. Внутрипротоковые препятствия: желчнокаменная болезнь; стриктуры (сужения) протоков; злокачественные образования (опухоль Клацкина, замещение ткани эпителия протоков желчевыводящих путей и т. п.); глистная инвазия. Препятствия вне протоков: злокачественные образования (опухоли привратника желудка, головки поджелудочной железы, двенадцатиперстной кишки, метастазы); панкреатит. 3. Поскольку при полной механической обтурации желчь не поступает в кишечник и не подвергается дальнейшей трансформации, в кале и моче не определяется уробилин. Из-за отсутствия стеркобилина стул становится обесцвеченным. 4/5 У больного выявлена двусторонняя атрофия надпочечников туберкулезного происхождения, при этом отмечается слабость, утомляемость, анорексия, тошнота, гипотензия, гиперпигментация кожи. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез возникающих нарушений при этой патологии 1. Болезнь Аддисона 2. Мышечная слабость, утомляемость. Механизмы – дисбаланс ионов в биологических жидкостях и мышцах: уменьшение Nа, избыток К; нарушение транслокации Са через плазматическую мембрану, мембраны саркоплазматической сети и митохондрий в мышцах. Причина: недостаточность альдостерона. Гипогликемия, дефицит глюкозы в миоцитах, недостаточность их энергообеспечения. Причина: недостаточность глюкокортикоидов. Уменьшение массы миоцитов, дистрофические изменения в них. Причина: недостаточность анаболического эффекта надпочечниковых андрогенов. Артериальная гипотензия. Полиурия. Механизм: снижение реабсорбции жидкости в канальцах почек вследствие гипоальдостеронизма. Гипогидратация организма и гемоконцентрация. Причина этих проявлений – снижение объёма жидкости в сосудистом русле, приводящее к гиповолемии. Нарушение полостного и мембранного пищеварения, нередко приводящее к развитию синдрома мальабсорбции. Причины: недостаточность секреции желудочного и кишечного сока, обусловленная нарушениями кровоснабжения стенок желудка и кишечника, а также дефицитом кортикостероидов, и профузные поносы. Механизмы: экскреция избыточного количества Nа+ в просвет кишечника в связи с гипоальдостеронизмом, повышение осмоляльности кишечного содержимого, что вызывает транспорт жидкости в кишечник и так называемый осмотический понос. При этом теряется не только жидкость, но и питательные вещества, не всосавшиеся через стенку кишечника. Гипогликемия. Причина: дефицит глюкокортикоидов, приводящий к торможению глюконеогенеза. Гиперпигментация кожи и слизистых. Характерны для первичной надпочечниковой недостаточности, при которой гипофиз не поражён. Механизм – повышение (в условиях дефицита кортизола) секреции аденогипофизом как АКТГ, так и меланоцитостимулирующего гормона. Уменьшение оволосения тела, особенно в подмышечной области и на лобке. Причина – недостаточность надпочечниковых андрогенов. 4/5 После проведения прививки АКДС мальчик 11-ти лет погиб при клинической картине анафилактического шока. При изучении истории развития ребенка установлено, что у него периодически отмечались петехиальные высыпания на коже рук и ног, экзема. 1. Вследствие чего погиб ребенок? 2. Каков механизм описанных явлений? 1. Мальчик погиб в следствие сывороточной болезни, которая развилась на фоне введения вакцинации акдс 2. аллергическая реакция 3 типа ( иммунокомплексного) антиген и антитело находтся в крови в несвязанных состояниях, а их взаимодействие происходит в крови и тканевой жидкости с образованием иммунных комплексов, которые оседают на стенках капилляров. Вследствие этого развивается системная (генерализованная) форма аллергии. Во время патофизиологической стадии аллергических реакций данного типа происходит повреждение клеток, развивается воспаления, которые могут переходить в некротические изменения. Активация биохимических систем крови во время патохимической стадии может приводить к ДВС-синдрому, а также цитопении В результате травматического поражения произошло кровоизлияние в переднюю камеру глаза. 1. Какое явление и через какое время может возникнуть в хрусталике здорового глаза? 2. Каков механизм этого явления? 1. гифема вызывает повышенное внутриглазное давление, и в следствие этого глаукому и необратимую потерю зрения хрусталик на втором глазу начинает обострять зрение адаптация 4/5 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. 1. кратковременный спазм сосудов, артериальная гиперемия, венозная гиперемия, престатическая фаза расстройств микроциркуляции, стаз 2. кратковременный спазм сосудов имеет рефлекторный характер и длится до 30 минут артериальная гиперемия возникает как следствие гиперкалийионии, ацидоза, выделения медиаторов венозная гиперемия возникает микротромбоза, потери эластичности сосудов, набухания эндотелия, выхода жидкой части крови в воспаленную ткань, сдавления экссудатом, краевого стояния лейкоцитов, несоответствие притока оттоку, сладжирование крови Престатическая фаза характеризуется феноменом краевого стояния лимфоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах Стаз возникает когда движение кров в сосудах прекращается полностью 4/5 В экссудате обнаружено высокое содержание эозинофилов. 1.Для какого типа воспаления (инфекционного, асептического, аллергического) характерен указанный клеточный состав экссудата? 2. Ответ обоснуйте. 1. наличие эозинофилов характеризует воспаление аллергического типа 2. т.к. эозинофилы это маркеры аллергии. В основе подобной инфильтрации лежит специфическое IgE-презентирование эозинофилами при аллергии и иммунокомплексных реакциях, возникающих при контакте с аллергенами паразитов, лекарств, опухолей и т.д. 4/5 При назначении комплексной терапии больному ОРВИ с температурой тела 37.2С, врач не рекомендовал принимать жаропонижающие средства. 1. Объясните, почему врач не рекомендует принимать жаропонижающие средства больному? 2. В каком случае будет целесообразно применение жаропонижающих средств? 1. Так как повышение температуры (лихорадка) у больного имеет не только патологические, а и защитно-приспособительные факторы, которые ускоряют течение болезни и позволяют организму бороться с пирогенами - угнетается размножение многих вирусов, усиливается образование интерферонов; - увеличивается фагоцитарная активность макрофагов и нейтрофилов; - повышается интенсивность синтеза антител; - возрастает чувствительность многих инфекционных возбудителей к действию лекарственных веществ. 2. При подъеме температуры выше 39 градусов возникают патологические изменения в организме, такие как · повышение нагрузки на сердце (тахикардия, увеличение сердечного выброса) или уменьшение артериального давления при критическом падении температуры; · расстройства центральной нервной системы, которые могут проявляться бредом, галлюцинациями, а у детей до 5 лет — развитием фебрильных судорог. · если температура превышает 40ºС, ослабляется фагоцитоз, нарушается жизнедеятельность и функциональная активность лимфоцитов, увеличивается чувствительность организма к действию некоторых экзотоксинов; · у беременных возможно нарушение развития плода, тератогенные эффекты Поэтому пр повышении температуры выше 39 градусов целесообразно применение жаропонижающих средств 4/5 Летчик 40-а лет поступил в госпиталь для определения годности к летной работе. С этой целью был подвергнут испытанию в барокамере. Через 5 минут после «подъема» на высоту 5 тыс.м стал жаловаться на головную боль, головокружение. Появились одышка, цианоз кончиков пальцев, лицо побледнело. АД повысилось до 130/75 мм рт.ст., пульс 120 в мин., слабого наполнения. Внезапно пульс и дыхание стали урежаться, АД снизилось, испытуемый потерял сознание. 1. Какой тип гипоксии развился у летчика (ответ аргументируйте)? 2. Как изменяются уровни рО2 и рCО2 при данном виде гипоксии? 3. Объясните патогенез наблюдаемого ухудшения состояния летчика. 1. Гипоксическая гипоксия, так как она возникает при увеличении парциального давления других газов, которые вытесняют кислород, а также при подьеме в горы и испытании летчиков. 2. При гипоксической гипоксии уменьшается напряжение кислорода в артериальной крови(гипоксемия), насыщение гемоглобина кислородом и общее его содержание в крови, а также гипокапния в следствие компенсаторной гипервентиляции легких 3. Выраженная гипокапния приводит к ухудшению кровоснабжения мозга и сердца (сужение сосудов), респираторному алкалозу. В итоге можем наблюдать повышение давления, ухудшение состояния, потеря сознания, одышка.Нарушается диффузия кислорода из крови в клетки. ??? У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук. 1. Какой патологический процесс развился у больного? 2. Поясните патогенез этого процесса и его последствия для целостного организма. 1. Панкреатогенный шок 2. По своей природе этот шок является эндотоксиновым. При аутолизе поджелудочной железы (при панкреатите) в кровь выделяются токсические вещества, которые отравляют организм, дестабилизируют гемодинамику и затрудняет нормальную работу организма. ??? В анализе крови больного острой лучевой болезнью обнаружены следующие изменения. Количество эритроцитов - 2,3 * 1012/л, концентрация гемоглобина - 67 г/л, ЦП. -1,0. Ретикулоциты отсутствуют. Лейкоцитов - 2,0 *109 /л. В лейкоцитарной формуле наблюдается агранулоцитоз. Количество тромбоцитов резко снижено. 1. Как называется такое состояние? 2. Каковы его основные количественные и качественные гематологические изменения, о чем они свидетельствуют. 3. Дайте полное гематологическое заключение по данному анализу крови. 1. апластическая анемия 2. - уменьшение объема гемопоэтической ткани; - замещение костного мозга жировой тканью; - панцитопения в периферической крови (выраженная анемия, нормохромия, макроцитоз, сниженное количество ретикулоцитов, повышенное содержание HbF, лейкопения, абсолютная нейтропения, относительный лимфоцитоз, тромбоцитопения, повышенная СОЭ); - общеанемический синдром (бледность, вялость, одышка и др.); - иммунодефицитный синдром (инфекции, сепсис); - геморрагический синдром (петехии, кровоподтеки, кровотечения); - гемолитический синдром (короткоживущие эритроциты); - увеличение содержания железа в сыворотке крови как следствие нарушения включения железа в гемоглобин (насыщение им трансферрина достигает 100 %); - высокий уровень эритропоэтина в крови при сниженной эффективности его действия на костный мозг 3. пангемоцитопения, агранулоцитоз, апластическая анемия в следствие лучевой болезни 3/5 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов - 12,6*109/л; Б - 0, Э - 1, Мц - 0, Ю - 0, Пя - 1, Ся - 56, Л - 16, М - 26. СОЭ - 16 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе? 2. Изменения какого вида лейкоцитов носит абсолютный, а какого – относительный характер? 3. Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4. При каких заболеваниях может встречаться и каков механизм возникающих изменений? 1. Нейтрофилия с дегенеративным сдвигом влево 2. Относительный характеризуется повышение количества лимфоцитов на фоне нормального или сниженного содержания лейкоцитов в крови. При абсолютном лимфоцитозе уровень лимфоцитов превышен, как и содержание лейкоцитов. 3. нарастание числа палочкоядерных нейтрофилов без сопутствующего увеличения юных форм; отражает угнетение гранулоцитопоэза после его предшествующей стимуляции; является неблагоприятным признаком 4. раковые метастазы в костный мозг, инфаркт миокарда, острая кровопотеря Комментарий: А почему Вы не увидели моноцитоз? ? Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? 1. Сердечная недостаточность 2. перегрузка сердца обьемом 3. недостаточное кровооснабжение органов и тканей 4. сердечные гликозиды, блокаторы кальциевых каналов, мочегонные 4/5 Пострадавший получил производственную травму. Сознание сохранено, реакция на внешние раздражители ослаблена, неадекватная. Отмечается бледность. Пульс слабого наполнения, частый. Дыхание поверхностное. АД - 80/50 мм рт. ст. Гематокрит - 25 %. 1. Какое состояние возникло у больного? 2. Какая стадия описана? 3. Каков механизм возникновения этого состояния? 4. Чем можно объяснить описанные проявления и каковы принципы его патогенетической коррекции? 1. Травматический шок 2. Торпидная стадия 3. Шок развивается, как правило, не только в связи с уменьшением ОЦК и его компонентов, сколько в результате интенсивности кровопо-тери. Острая потеря 50% крови у молодого здорового пациента приводит к острой циркуляторной недостаточности и развитию картины глубокого травматического шока 4. В динамике травматического шока возникают выраженные изменения функциональной активности сердечно-сосудистой системы, которые можно разделить на две категории [24, 25]: 1. С нормальным или повышенным сердечным выбросом и нарушенным распределением периферического кровотока. 2. Со снижением сердечного выброса и нарушением общей периферической тканевой перфузии. В соответствии с особенностями нарушения гемодинамики при травматическом шоке целесообразно нормализовать следующие параметры функционального состояния сердечно-сосудистой системы: а) возместить дефицит объема циркулирующей крови; б) достигнуть адекватной преднагрузки на сердце; в) восстановить сердечный выброс; г) поддержать сократительную способность миокарда и сосудистый тонус У пациентки 50-ти лет, страдающей бронхиальной астмой, появились боли в эпигастральной области и диспепсические расстройства. При сборе анамнеза установлено, что больная длительное время принимала глюкокортикоиды. Кислотность желудочного сока повышена. Какую форму патологии можно заподозрить у данной больной? Какой механизм обусловил повышение секреции в желудке в данном случае? 1. Гипорегенераторная язвенная болезнь желудка 2. Снижение синтеза простагландинов. 5/5 У больного наблюдается желтушность кожных покровов, увеличение общего билирубина преимущественно за счет прямой фракции, кожный зуд, брадикардия, гипотония, появление в моче прямого билирубина и уробилина. 1. Какой вид желтухи отмечается в данном случае? 2. Объясните механизм указанных нарушений. 3. Укажите вероятные причины такого состояния больного. 1. Подпеченочная желтуха (механическая) 2. В основе механической желтухи лежит механическое препятствие оттоку желчи из печени в двенадцатиперстную кишку за счет закупорки, сдавления или стриктуры желчевыводящих путей 3. Причиной этого может быть закупорка желчных путей желчными камнями, гельминтами, опухолью (чаще всего головки поджелудочной железы), воспалительным набуханием слизистой оболочки желчных ходов (холангитами), стриктурами желчных путей и др. Нарушение оттока желчи приводит к ее застою, повышению давления в желчных капиллярах, их перерастяжению, повышению проницаемости стенок и разрыву, что способствует поступлению желчи как непосредственно в кровь, так и через лимфатические пути. Появление компонентов желчи в крови и прекращение поступления их в кишечник при полной обтурации желчных путей приводит к развитию холемического синдрома. У женщины 27-ми лет, которая на протяжении двух недель находилась в шоковом состоянии после дорожно-транспортного происшествия, резко уменьшилось выделение мочи. 1. Какое состояние возникло у больной? 2. Какова его причина? 3. Каков механизм возникших нарушений функции почек? 1. Анурия 2. В большинстве случаев анурия является следствием тяжелого поражения почек при гломерулонефрите, переливании несовместимой крови, отравлении ядами, сепсисе, ш оке. В ряде случаев анурия может быть связана с нарушением оттока мочи из-за камней, сдавления мочеточников опухолью, случайной перевязки или пересечения мочеточников при операциях 3.Почки одними из первых страдают при шоке. Вазоконстрикция почечных сосудов развивается на ранних стадиях этого патологического состояния, что приводит к резкому снижению почечной фильтрации и мочевыделения вплоть до анурии. Развивается преренальная острая почечная недостаточность. Ауторегуляторные механизмы в состоянии поддерживать постоянный почечный кровоток лишь при уровне системного АД выше 80 мм рт.ст. Продолжительное снижение почечной перфузии ведёт к повреждению канальцевого эпителия, гибели части нефронов и нарушению выделительной функции почек. При синдроме длительного сдавления и гемотрансфузионном шоке к тому же происходит и обтурация почечных канальцев выпадающими белковыми преципитатами. В исходе развивается острая ренальная почечная недостаточность ??? У ребенка 8-ми лет наблюдаются быстрые, аритмичные, непроизвольные движения конечностей и туловища. Он гримасничает, причмокивает, часто высовывает язык. Тонус мышц конечностей снижен. 1. Как называется описанный синдром? 2. Какие структуры головного мозга при этом поражены? 1. Хореический гиперкинез, малая хорея. 2. Полосатое тело, мозжечок ?? У больного выявлена двусторонняя атрофия надпочечников туберкулезного происхождения, при этом отмечается слабость, утомляемость, анорексия, тошнота, гипотензия, гиперпигментация кожи. 1. Какая эндокринная патология наблюдается в этом случае? 2. Поясните патогенез возникающих нарушений при этой патологии 1. Болезнь Аддисона 2. Мышечная слабость, утомляемость. Механизмы – дисбаланс ионов в биологических жидкостях и мышцах: уменьшение [Nа+], избыток К+; нарушение транслокации Са2+ через плазматическую мембрану, мембраны саркоплазматической сети и митохондрий в мышцах. Причина: недостаточность альдостерона. Гипогликемия, дефицит глюкозы в миоцитах, недостаточность их энергообеспечения. Причина: недостаточность глюкокортикоидов. Уменьшение массы миоцитов, дистрофические изменения в них. Причина: недостаточность анаболического эффекта надпочечниковых андрогенов. Артериальная гипотензия. Полиурия. Механизм: снижение реабсорбции жидкости в канальцах почек вследствие гипоальдостеронизма. Гипогидратация организма и гемоконцентрация. Причина этих проявлений – снижение объёма жидкости в сосудистом русле, приводящее к гиповолемии. Нарушение полостного и мембранного пищеварения, нередко приводящее к развитию синдрома мальабсорбции. Причины: недостаточность секреции желудочного и кишечного сока, обусловленная нарушениями кровоснабжения стенок желудка и кишечника, а также дефицитом кортикостероидов, и профузные поносы. Механизмы: экскреция избыточного количества Nа+ в просвет кишечника в связи с гипоальдостеронизмом, повышение осмоляльности кишечного содержимого, что вызывает транспорт жидкости в кишечник и так называемый осмотический понос. При этом теряется не только жидкость, но и питательные вещества, не всосавшиеся через стенку кишечника. Гипогликемия. Причина: дефицит глюкокортикоидов, приводящий к торможению глюконеогенеза. Гиперпигментация кожи и слизистых. Характерны для первичной надпочечниковой недостаточности, при которой гипофиз не поражён. Механизм – повышение (в условиях дефицита кортизола) секреции аденогипофизом как АКТГ, так и меланоцитостимулирующего гормона. Уменьшение оволосения тела, особенно в подмышечной области и на лобке. Причина – недостаточность надпочечниковых андрогенов. Больной К. жалуется на периодически возникающие приступы судорог мышц конечностей и лица, которые возникают по несколько раз в день от самых разнообразных внешних раздражителей; онемение пальцев рук и ног, боли за грудиной и в подложечной области; затруднение дыхания; запоры. Заболевание развилось после оперативного удаления части щитовидной железы по поводу тиреотоксикоза. При неврологическом обследовании - резкое повышение возбудимости нервной и мышечной систем. Содержание кальция в крови значительно снижено, содержание фосфора повышено. 1. К операции симптомов? 2. Объясните патогенез наблюдаемых симптомов. 1. Какую эндокринную патологию можно предположить у больного на основании резвившихся после 1. Рецидивный токсический зоб 2. -При значительных размерах зоба он может сдавливать гортань и верхнюю часть трахеи, приводя к изменениям голоса и расстройству внешнего дыхания. -При гипертиреозе отмечается, как правило, артериальная гипертензия, для которой характерно увеличение разницы между систолическим и диастолическим давлением. Систолическое давление возрастает в связи с увеличением сердечного выброса, а диастолическое снижено из-за увеличения объема микроциркуляторного русла под воздействием тиреоидных гормонов. Для тиреотоксикоза характерна также гипертермия: под действием тиреоидных гормонов образуется повышенное количество тепла (калоригенный эффект). Со стороны желудочно-кишечного тракта наблюдается снижение секреторной активности желудка и поджелудочной железы, что вместе с повышением перистальтики кишечника приводит к развитию поносов. Относительно постоянным симптомом гипертиреоза является тремор – непроизвольные колебательные движения всего тела или отдельных его частей. Характеризуются ритмичностью, стереотипностью и обычно малым размахом; чаще охватывают пальцы рук, веки, язык, нижнюю челюсть, голову. При тиреотоксикозе наблюдается выраженная мышечная слабость, нарастающая по мере развития заболевания. Психический статус больных при тиреотоксикозе претерпевает существенные изменения, вплоть до развития психозов. Вначале отмечаются повышенная психическая возбудимость и раздражительность, сменяющиеся на поздних стадиях заболевания заторможенностью, апатией, угнетением психической деятельности 4/5 У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1. Приобретенная иммунологическая недостаточность в системе кровообращение 2. Имунная система 3. Причинами ее развития могут быть экзогенные факторы: физическиого, химического, биологического происхождения. Эндогенными факторами, способствующими развитию вторичных иммунодефицитов, являются старение и интоксикации. Среди пожилых людей преимущественно распространены вторичные иммунодефицитные состояния. Чаще наблюдаются приобретенные дефекты клеточного иммунного ответа, реже - гуморального. Причина этого, в том, что Тклетки более чувствительны к апоптогенным факторам, нежели В-клетки. а апоптоз, является основным механизмом гибели клеток иммунной системы и развития иммунной недостаточности. Любые факторы, способные индуцировать процессы апоптоза Т-клеток (ионизирующее излучение, стрессы, повышение содержания глюкокортикостероидов и этанола, инфекция и др.), могут играть причинную роль в возникновении вторичного Т-клеточного иммунодефицита. Вторичная недостаточность гуморального иммунного ответа, как правило, развивается на фоне уже имеющихся серьезных заболеваний. 4/5 У медицинской сестры противотуберкулезного диспансера через 3 года работы появилась зудящая сыпь на коже кистей, отек, зуд век. В детстве отмечала появление крапивницы от клубники и земляники. 1. Как называется такое состояние? 2. Почему оно возникло? 3. Каков механизм возникших проявлений? 1. реакция гиперчувствительности 4 типа (замедленного типа) 2. Участие вы реакции принимают т-клетки, взаимодействующиес соответствующим ангиненом, которые привлекают в очаг аллергического воспаления макрофаги. после связывания антигена оказывают непосредственное цитотоксическое действие на клетки-мишени или эффект происходит с помощью лимфокинов 3.Во время иммунологической стадии этого типа реакций происходит сенсибилизация организма, в основе которой - образование клона т-лимфоцитов, имеющих на своей поверхности специфические рецепторы к данному антигену. Если образование таких "сенсибилизированных" Т-лимфоцитов происходит в самом организме, то говорят об активной сенсибилизации. Введение в организм готовых Т-лимфоцитов, имеющих специфические рецепторы к данному антигену, вызывает состояние пассивной сенсибилизации. Высокомолекулярные вещества белкового и гликопротеидногопроисхождения, продуцируемые Т-лимфоцитами, - лимф о к ин ы.По механизму действия выделяют: 1) лимфокины, поврежда!ощие клетки-мишени (цитотоксины); 2) лимфокины, вызывающие пролиферацию клеток (митогенные факторы); 3) лимфокины, влияющие на миграцию разных типов клеток (хемотаксины).По характеру влияния на клеткимишени лимфокины могут бытьактивирующими и угнетающими. Клетками-мишенями для лимфокинов являются разные популяции лимфоцитов, макрофаги, гранулоциты, свои и чужеродные клетки тканей. Есть лимфокины, которые вызывают и общие реакции организма. Примеры лимфокинов: интерлейкин-2, фактор переноса Лоуренса, фактор бласттрансформации, миграцию ингибирующий фактор (МИФ), фактор активации макрофагов (МАФ), интерферон. 4/5 При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Чем объясняются описанные явления? 1. Престатическая фаза расстройств микроциркуляции 2. престаз - кратковременная стадия, толчкообразный кровоток, маятникообразное движение крови. вязкость крови повышается в 100-200 раз, в состоянии стаза - кровь теряет свою текучесть. Причинами престаза чаще являются: сдавление венул экссудатом, сужение просвета венул микротромбами, снижение тонуса стенок венул в результате уменьшения возбудимости их нервно-мышечных элементов, а также повреждения их волокнистых структур и межклеточного вещества. ??? Больному, получившему ожог, поставлен диагноз шока: после непродолжительного возбуждения центральной нервной системы, повышения АД у него началось снижение АД. 1. В какой стадии шока находится больной? 2. Поясните механизмы нарушений со стороны сердечно-сосудистой системы. 1. Болевой шок. когда АД начало снижаться развилась вторая стадия – торможение (Торпидная фаза шока) 2. При шоке сердечно-сосудистая система не способна обеспечить адекватный кровоток органов и тканей. В дальнейшем это приводит к развитию синдрома полиорганной недостаточности, нарушению сердечного ритма, острой сердечной недотаточности. ??? В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 2,7*1012/л, концентрация гемоглобина - 90 г/л, ЦП- 1,0. Тромбоцитов - 27*10°/л. Количество лейкоцитов - 2,5*10°/л; Б - 0, Э - 2, Мц - 0, Ю - 0, Пя - 2; Ся - 32, Л - 2, М - 2, лимфобласты - 60. Анизоцитоз, выраженный пойкилоцитоз. Нормоциты - 5:100 лейкоцитов. СОЭ - 55 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные 2. Острая форма 3. Лейкопеническая форма 4. Анемия вследствие нарушения эритропоэза, тромбоцитопению можем объяснить панцитопенией (снижение содержания всех фирменных элементов крови). 5 На основании представленного результата анализа можно сказать, что данная патология является Острым лимфобластным лейкозом 5/5 Во время реанимационных мероприятий больному трижды был введен адреналин. Сердечная деятельность была восстановлена. Однако через 6 часов состояние пациента ухудшилось. ЧСС- 100 уд/мин, АД - 140/70 мм рт. ст., ЧД - 30/мин. В легких множество разнокалиберных хрипов. 1. Какое состояние развилось у больного? 2. Каков его механизм? 3. Как объясняются описанные клинические проявления? 4. Каков принцип патогенетической коррекции? 1.Ишемия миокарда 2. Нарушается энергетическое обеспечение миокарда. Нарушается электролитный баланс в кардиомиоцитах, что обусловлено нарушением энергетического обеспечения работы ионных насосов. Повышенное содержание кальция в кардиомиоцитах активирует перекисное окисление липидов (ПОЛ) и фосфолипазы, повреждающие митохондрии и цитоплазматическую мембрану кардиомиоцитов. Вследствие накопления лактата развивается метаболический ацидоз, активирующий лизосомальные гидролазы, повреждающие клетки миокарда. После восстановления коронарного кровотока (снятие спазма коронарных сосудов, лизирование тромба и т.д.) может развиться реперфузионное повреждение миокарда 3. Несоответствие между потребностью сердца в АТФ и его синтезом 4. Исходя из механизмов развития ИБС, лечение ее проводят, воздействуя на разные патогенетические звенья процесса. Основной задачей является уменьшение потребности миокарда в кислороде. Уменьшить потребность миокарда в кислороде можно либо через уменьшение работы сердца, либо через повышение его кровоснабжения. 3/5 В эксперименте животное поместили под стеклянный колпак. Через 10 - 15 минут у него изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникших изменений? 3. Когда такое явление может встретиться у человека? 1. дыхательная Гипоксия 2. уменьшение рО2 и увеличение рСО2 артериальной крови, развитие газового ацидоза 3. Дыхательная (респираторная) гипоксия Развивается в результате недостаточности газообмена в легких в связи с альвеолярной гиповентиляцией, нарушением вентиляционно-перфузионных отношений, при возникновении полного или частичного нарушения движения воздуха в легких (удушье,, утопление, болезни легких, трахеи, бронхов, нарушение функции дыхательного центра; пневмо-, гидро-, гемоторакс, воспаление, эмфизема, саркоидоз; механические препятствия для поступления воздуха; локальное запустевание сосудов легких, врожденные пороки сердца). В условиях высокогорья, высотного полета без кислородного оборудования, , душных непроветриваемых помещениях. Возникает при отравлении угарным газом, при гемолизе эритроцитов, при анемии. ??? Мужчина 38-ми лет обратился в клинику с жалобами на отрыжку, изжогу, частые запоры. При исследовании желудочного сока получили следующие данные: общая кислотность - 90 млмоль/л., общая соляная кислота (HCl) - 85 млмоль/л, свободная HCl - 51 млмоль/л, связанная HCl - 34 млмоль/л, органические кислоты и кислые фосфаты - 4 млмоль/л. Оцените состояние кислотности желудка. Назовите причины и чем обусловлено данное состояние? Гиперацидное состояние характеризуется повышением кислотности желудочного сока и наблюдается при дуодените, язве двенадцатиперстной кишки, при гастритах, при повышенной возбудимости парасимпатической нервной системы, при частом употреблении сильных стимуляторов желудочной секреции Гиперацидное состояние возникает при органических и функциональных изменениях центральной и периферической нервной системы. активации холинергических, гистаминергических и торможении адренергических структур слизистой желудка, а также гуморальных систем. На гиперацидное состояние указывает увеличение общей кислотности и содержание свободной соляной кислоты в отдельных порциях желудочного сока, а также увеличение дебит- час соляной кислоты. 3/5 Больная 57-ми лет, медсестра, поступила в инфекционную больницу с жалобами на слабость, отсутствие аппетита, тошноту, рвоту, озноб, повышение температуры, головную боль, боли в суставах. На 2-й день пребывания в больнице появилась желтушность, обнаружено слегка болезненное увеличение печени. В крови: прямой билирубин - 32,5 мкмоль/л, непрямой билирубин - 35 мкмоль/л, АЛТ - 2,05 ЕД/л, АСТ 1,9 ЕД/л. Поставлен диагноз: вирусный гепатит. Вопросы: 1) Какой вид желтухи развился у данной больной? 2) Как изменяется окрашивание мочи и кала при данном виде желтухи? 3) Какие Вы знаете гепатиты? 1. печеночная (паренхиматозная) 2. моча темная с большим количеством пены, кал обесвечен 3.Инфекционный(вирусный гепатит):A, B, C, D, E, F, G Токсический гепатит Лучевой гепатит(компонент лучевой болезни) Лекарственный гепатит Алкогольный гепатит 4/5 Пациент 58-ми лет, в течении 7 лет болен хроническим диффузным гломерулонефритом. В последние 3 нед появились ноющие боли в области сердца и чувство сердцебиения, а также выраженные отеки, особенно нижних конечностей. Анализ мочи: суточный диурез - 1100 мл, белок - 3,3%. Микроскопия осадка мочи: зернистые и восковидные цилиндры в большом количестве. АД - 170/95 мм. рт.ст. Анализ крови: мочевина - 21 ммоль/л, креатинин - 155 мкмоль/л., гиперлипидемия, гипоальбуминемия. 1.О развитии какого синдрома свидетельствуют признаки указанные в задаче (отеки, гиперлипидемия, гипоальбуминемия, протеинурия? 2. Каковы возможные причины каждого из этих признаков и последствия при условии длительного их существования? 3. Есть ли основания говорить о развитии у пациента уремии? Ответ обоснуйте. 1. Нефротическая форма хронического гломерулонефрита 2. Нефротический криз – это внезапное ухудшение состояния больного, имеющего выраженную гипопротеинемию и гипоальбуминемию, связанное с развитием гиповолемического шока, артериальной гипотензии с возможностью смертельного исхода. 3. да. Основу уремического синдрома составляет интоксикация, обусловленная накоплением в крови конечных продуктов обмена веществ, в норме выводимых с мочой. В настоящее время насчитывают около 200 веществ, способных вызвать интоксикацию при недостаточности почек. Наибольшее значение имеют: мочевина; мочевая кислота; производные гуанидина - креатин, креатинин, метилгуанидин, диметилrуанидин, rуанидинянтарная и rуанидинуксусная кислоты; ароматические соединения - фенолы, индол, ароматические амины; алифатические амины; низкомолекулярные пептиды. Признаком накопления указанных токсических веществ является азотемия - увеличение содержания в крови остаточного азота. Клинические проявления уремического синдрома связаны с поражением практически всех органов и систем. Однако на первый план выступают признаки токсического поражения центральной нервной системы: анорексия, тошнота, рвота, психические нарушения, поражения периферических нервов. 4/5 Больная 27-ми лет часто болеет ангинами. На протяжении года наблюдается одышка, тремор пальцев рук, утомляемость. Похудела на 6 кг. Жалуется на чувство беспокойства, плохой сон, потливость, температура тела 37,30С. 1. Какая форма патологии щитовидной железы развилась у больной? Ответ обоснуйте данными из задачи 2. В чем причина ее возникновения и каковы механизмы развития? 3. Изменение продукции каких гормонов вызвало возникновение этого состояния? 1. Гипертиреоз. Одышка, тремор, утомляемость, чувство беспокойства, плохой сон, сильное похудение 2. В основе развития г и пер тире о за могут быть следующие причины. 1. Центральные нарушения - увеличение секреции тиреолиберина и тиреотропного гормона (ТТГ) при гиперфункции гипоталамуса и аденогипофиза (вторичный гипертиреоз). 2. Собственно железистые нарушения (первичный гипертиреоз). Наиболее распространенными клиническими формами первичного гипертиреоза являются диффузный токсический зоб (болезнь Гревса, базедова болезнь) и аденомы щитовидной железы. 3. Периферические нарушения: а) увеличение чувствительности клеток к действию Т3 и Т4; б) уменьшение связывания тиреоидных гормонов транспортными белками; в) замедление метаболизма тиреоидных гормонов в печени при ее недостаточности. 3. Избыточное количество тиреоидных гормонов (Т3 и Т4). 4/5 Больная 26 лет, обратилась в клинику с жалобами на прогрессирующее ожирение, характеризующееся отложением жира в области лица (лунообразное лицо), в верхней части туловища и живота, оволосение по мужскому типу, нарушение менструального цикла, общую слабость. При осмотре выявлены багровые рубцы на бедрах. АД - 190/95 мм рт. ст., уровень глюкозы в крови - 9, 0 ммоль/л. 1) Какая эндокринная патология наблюдается в этом случае? 2) Перечислите гормоны, которые вырабатываются данной железой. 3) Объясните патогенез наблюдаемых симптомов. 1. Патологическая гиперфункция коры надпо чечников (синдром Иценко-Кушинга 2. Кора надпочечников гистологически состоит из трех зон, каждая из которых синтезирует свою группу гормонов. В клубочковой (внешней) зоне образуются минералкортикоиды - гормоны, регулирующие в основном водно-солевой обмен. Основным представителем этой группы является альдостерон, интенсивность секреции которого составляет 0,125 мг/сутки. Пучковая (средняя) зона является источником глюкокортикоидов - гормонов, влияющих на обмен веществ в организме. У человека основной глюкокортикоид кортизол. Меньшее значение имеют кортизон и кортикостерон. Интенсивность секреции глюкокортикоидов составляет 20-25 мг/сутки. Клетки сетчатой (внутренней) зоны синтезируют мужские половые гормоны андрогены. 3. Синдром Иценко-Кушинга – патологический симптомокомплекс, возникающий вследствие гиперкортицизма, т. е. повышенного выделения корой надпочечников гормона кортизола либо длительного лечения глюкокортикоидами. Значительная часть случаев гиперкортицизма обусловлена гормонально-активными опухолями коркового вещества надпочечников сопровождающимися гиперпродукцией кортизола Клинические проявления: ожирение в области лица, груди и бедер при тонких конечностях, лунообразное, багрово-красное лицо, гирсутизм (рост волос по мужскому типу), симптоматическая гипертензия, стероидный диабет, появление растяжек (стрий) в области бедер и живота, нарушение водно-минерального обмена, мышечная слабость 5/5 У женщины 45-ти лет после травмы в результате автокатастрофы возник паралич верхней и нижней конечности слева, потеря болевой и температурной чувствительности справа, частичное снижение тактильной чувствительности с двух сторон. 1. Для поражения какого отдела нервной системы указанные изменения являются наиболее характерными? 2. Объясните механизм наблюдаемых явлений 1. поражение боковых столбов спинного мозга 2. Поражение боковых столбов спинного мозга характеризуется возникновением центрального паралича ниже уровня поражения на стороне очага и утратой болевой и температурной чувствительности на противоположной стороне. Обусловлен патологий латерального кортико-спинального пути. В этом случае центральный паралич определяется на стороне очага в мышцах, получающих иннервацию от сегментов с уровня поражения и ниже. При поражении пирамидного пучка выше шейного утолщения наблюдается центральный паралич руки и ноги. ??? У больной сахарным диабетом возникла диабетическая кома, на фоне которой развилось гаспинг-дыхание. 1. Когда возникает такой тип дыхания? 2. Каков механизс его появления 1.Гаспинг-дыхание - предагональное дыхание, возникающее при поражении продолговатого мозга и характеризующееся редкими короткими судорожными вдохами с редуцированным выдохом. Возникает в терминальной фазе асфиксии. При данном виде дыхания работают только клетки каудальной части продолговатого мозга. 2.Обычно "вздохи" возникают после временной остановки дыхания .Появление их связано с возбуждением клеток, находящихся в каудальной части продолговатого мозга после выключения функции вышерасположенных отделов мозга. Выдох происходит пассивно за счет эластической энергии инспираторных мышц. ??? В эксперименте на животном моделируют язву желудка путем введения больших доз катехоламинов. 1. Назовите какой вид язвы желудка моделируют в данном случае? 2. Какие еще существуют способы моделирования таких язв в эксперименте? 1. Гипоацидная язва более характерна для желудка и чаще всего является результатом дальнейшего прогрессирования хронического гипоацидного гастрита. Ее этиологию составляяют те же факторы повреждения, что и при ХГ, с приоритетом стрессорных механизмов альтерации: катехоламинов симпатоадреналовой системы и кортикостероидов надпочечников. Катехоламины за счет «централизации кровообращения» ишемизируют клетки стенок желудка, усугубляя их гибель, а кортикостероиды подавляют темпы их регенерации. В результате на фоне атрофичекого гастрита, образуется язвенный дефект. Катехоламины → возбуждение α-адренорецепторов сосудов стенки желудка и двенадцатиперстной кишки → спазм сосудов → нарушение питание стенки желудка, торможение регенерации слизистой. 2. Способ моделирования язвы желудка путем воздействия на слизистую оболочку желудка животного, отличающийся тем, что, с целью снижения травматичности и повышения воспроизводимости, животному через биопсийный канал фиброскопа вводят раствор ледяной уксусной кислоты или проводят электрокоагуляцию слизистой оболочки желудка. Механическое повреждение слизистого слоя стенки желудка ??? К стоматологу обратилась пациентка, у которой наблюдается желтушность кожных покровов и видимых слизистых. Женщина отрицает наличие у нее вирусных гепатитов, так как недавно проходила обследование в диагностическом центре методом ПЦР (полимеразной цепной реакции). После экстракции зуба наблюдалось длительное кровотечение. Вопросы: 1) Какие Вы знаете виды желтух? 2) Почему при заболеваниях печени и желчевыводящих путей наблюдается нарушение свертывания крови? 3) Почему может развиваться недостаточность витамина К при заболеваниях печени и желчевыводящих путей? 1. Гемолитическая (надпеченочная) желтуха. Возникает в результате гемолиза эритроцитов и повышенного образования билирубина в клетках системы мононуклеарных фагоцитов. 2. Паренхиматозная (печеночная) желтуха. Ее развитие связано с поражением печени. 3. Механическая (обтурационная, или подпеченочная) желтуха. Возникает в результате нарушения оттока желчи по желчевыводящим 2. Так как эти заболевания ведут к нарушению синтеза в гепатоцитах факторов свертывания крови 3.При недостаточности функции печени, нарушении всасывания вит.К, алиментарн. недост. витамина К 4/5 У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? 1. Относится к врожденной паталогии. 2. Алкогольный синдром - это врожденное состояние, при котором у малыша появляются особые черты лица, замедление развития и повреждение мозга в результате употребления алкоголя матерью во время беременности. У детей ослаблен гематоэнцифаличексий барьер, он недоразвит,и поэтому молекулы спирта ещё в большем количестве попадают в клетки мозга. Это сочетание врождённых психических и физических дефектов, которые впервые проявляются при рождении ребёнка и остаются у него на всю жизнь. Это пожизненное нарушение, которое не проходит с возрастом. АС является главной причиной нарушений умственного развития, которые можно предотвратить. АС включает аномалии в трёх различных областях. Дети с АС:отстают в росте и весе имеют характерные особенности лица — лицевые аномалии могут иметь проблемы со слухом и зрением хуже обучаются элементарным вещам имеют проблемы с памятью и вниманием и трудности в обучении в школе хуже контролируют свои эмоции и своё поведение могут нуждаться в специальных педагогах и обучении в специальных школах часто недостаточно осознают последствия своих поступков могут совершать асоциальные поступки и вступать в конфликт с законом всю жизнь нуждаются в социальной защите и медицинском сопровождении Неизвестно, что влияет в большей степени на нарушение: количество, частота или время употребления алкоголя. Даже если дородовое воздействие алкоголя не приведёт к АС, врачи рекомендуют полностью воздержаться от спиртных напитков во время беременности. При меньших дозах алкоголя ребёнок может не проявлять все симптомы АС, но, тем не менее, страдать от нарушений фетального алкогольного спектра. Дети, матери которых употребляли спиртные напитки в период вскармливания, были очень беспокойны, нередко у них развивались судорожные явления и даже эпилептические припадки. Особенно слабой нервной системой отличались дети, рождённые от матерей, употреблявших алкоголь ещё во время беременности. Молекулы алкоголя легко растворяются и в жирах, и в воде, поэтому без труда проникают в любые клетки организма, включая головной мозг. При том что этанол не выступает по сути своей медиатором (проводником), он сильно влияет на работу всех нервных клеток. 3/5 Больной острой бронхопневмонией была произведена внутримышечная инъекция пенициллина. Через 30 минут у нее появился цианоз губ, гиперемия лица, тахикардия, снижения АД. Ад. 1. Какое явление возникло у больной? 2. Каковы механизмы описанных проявлений? 3. Что из биологически активных веществ играет при этом ведущую роль? 1. Анафилактический шок. 2. Повышение проницаемости стенок микрососудов, развитие отеков ткани, расширение артериол приводит к падению АД, замедление кровотока. В иммунологической фазе происходит взаимодействие аллергена с антителами. Реакция аллергена с антигеном происходит в крови. Аллерген соединяется с антителом на поверхности тучных клеток и базофилов. Вслед за образованием иммунных комплексов наступает патохимическая фаза активации и выброса ими медиаторов, в т.ч медленно реагирующих веществ анафилаксина и анафилатоксина, усиливающих протеолитические свойства сыворотки. 3. медиаторы аллергии, главным образом воздействует гистамин. Т.к под его влиянием происходит резкое снижение тонуса сосудов, снижение АД, тахикардия и др. изменения в ЦНС и ПНС. 4/5 В опыте Конгейма на брыжейке тонкого кишечника лягушки отмечено выраженное расширение артериол, увеличение числа функционирующих капилляров, ускорение кровотока. 1. Укажите, для какой стадии сосудистой реакции при воспалении характерны эти изменения? 2. Объясните механизм наблюдаемых явлений? 1). Стадия артериальной гиперемии характеризуется: 1. расширением сосудов (мелких артерий, артериол, капилляров, венул, а также функционированием резервных капилляров) 2. усилением скорости кровотока в них, увеличение кровенаполнения ткани, усиление лимфообразования и лимфооттока 3. раскрытием в норме не функционирующих сосудов 4. повышением в этом участке КД (капиллярного давления) 2).Существует два основных механизма развития артериальной гиперемии – нейрогенный и миопаралитический. Миопаралитический механизм включает в себя гуморальный и метаболический механизмы, которые объединены ввиду их тесной взаимосвязи. Нейротонический механизм обеспечивается повышением тонуса вазодилататоров. Еще существует нейропаралитический – за счет пареза симпатических вазоконстрикторов и снижения чувствительности адренорецепторов сосудов. Артериальная гиперемия. Она является результатом: 1. образования в воспалительном очаге большого количества медиаторов воспаления, вызывающих расслабление мышечных элементов стенки артериол и прекапилляров; 2. доминирования холинэргических влияний на стенку сосуда; 3. ацидоза; 4. гиперкалийионии; 5. разрушения соединительно-тканных муфт вокруг сосудов. ??? У больного после ранения развился травматический шок, у него наблюдается сопорозное состояние, АД - 130/70 мм рт. ст., дыхание 24 в мин. 1. Характеризуйте первичное звено патогенеза в этом случае. 2. Назовите все стадии шока и укажите, в какой стадии шока находится больной. 3. Поясните патогенез этой стадии. 1. Ведущим в патогенезе травматического шока является мощная болевая импульсация, идущая с места травмы в ЦНС. Первое звено - ранение. Нарушение целостности кожных покровов. 2. Травматический шок - процесс фазовый. Клинически он имеет три фазы: эректильную, торпидную и терминальную. Эректильная фаза характеризуется нервным и эмоциональным возбуждением, изменением характера и ритма дыхания, повышением уровня артериального давления, усилением работы сердца, процессов кровообращения, метаболизма. Эта фаза кратковременна, и, чем она длительнее, тем выраженнее тяжесть шока и меньшая возможность реанимации. Торпидная фаза (наиболее длительная) - это фаза угнетения, когда падают параметры основных жизненных функций организма (артериального давления, работы сердца, системы дыхания и т.д.). Терминальная фаза (необратимое состояния) - это конечная фаза, между жизнью и смертью, когда возникают глубокие метаболические нарушения вследствие развивающейся гипоксии и возникающей токсемии 3. клинически проявляющейся развитием I фазы шока — эректильной. Патогенез: может наступать двигательное возбуждение, покраснение кожи, частое дыхание с затруднением выдоха, поышение АД, тахикардия, чувство жара. 3/5 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов - 3,0*1012/л, концентрация гемоглобина - 100 г/л, ЦП- 0,9. Тромбоцитов - 90*109/л. Количество лейкоцитов - 60*10°/л; Б - 2, Э - 8, Мц - 5, Ю - 16, Пя - 20; Ся - 30, Л - 10, М - 0, промиелоцитов - 5, миелобластов - 4. Слабо выраженный анизоцитоз, выраженный пойкилоцитоз, единичные нормоциты. СОЭ 25 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1 Системные. 2 Острый лейкоз. 3 Миелоидный лейкоз. 4 Миелодиспластический синдром и острый миелобластный лейкоз, развивающиеся из апластической анемии. Семейная тромбоцитопения/тромбоцитопатия с предрасположенностью к развитию острого миелоидного лейкоза. Миелодиспластический синдром – гетерогенная группа клональных заболеваний системы крови, возникающих вследствие мутации гемопоэтической стволовой клетки и характеризующихся цитопенией, как результат неэффективного гемопоэза, признаками дисмиелопоэза и высоким риском трансформации в острый лейкоз. 5. На основании представленного результата анализа можно сказать, что данная патология является острой формой миелоидного лейкоза. 3/5 Мужчина 18-ти лет жалуется на одышку, слабость, быструю утомляемость при движении. Имеется врожденная недостаточность аортальных клапанов. Объективно отмечается бледность кожных покровов, слабый цианоз губ. ЧСС - 78/мин, АД 140/70 мм рт. ст. 1. Какое состояние возникло у больного? 2. Каков его механизм? 3. Как можно объяснить наблюдаемые при этом явления? 4. Каковы принципы фармакоррекции данного состояния? Перегрузка сердца объемом Ключевой патогенетический механизм – увеличение общего содержания натрия в организме. Это повышает осмоляльность, вследствие чего происходит компенсаторная задержка воды. При определенном накоплении воды в ЭЦЖ (обычно > 2,5 л) возникают отеки. Лечение должно быть направлено на устранение причины. Лечение включает в себя прием диуретиков, а иногда и механическое выведение жидкости с помощью таких методов, как диализ и парацентез. Ограничить потребление натрия с пищей. При сердечной недостаточности, циррозе печени, почечной недостаточности и нефротическом синдроме назначают диуретики. Эффективность терапии лучше всего оценивать по динамике веса тела. Скорость коррекции объемной перегрузки ЭЦЖ должна быть ограничена до 0,25–0,5 кг массы тела/день, в зависимости от степени объемной перегрузки (более быстрая при значительном избытке, более медленная при менее выраженном избытке) и других нарушений здоровья пациента (более медленная при гипотонии и почечной недостаточности). При активном приеме диуретиков амбулаторные больные нуждаются в тщательном наблюдении специалистов. При наличии более тяжелой дисфункции одной или нескольких систем органов или достижении незначительного прогресса при пероральном приеме диуретиков показаны стационарное лечение и наблюдение. 4/5 В результате травматического повреждения больной в возрасте 36-ти лет массой 72 кг потерял примерно 2,7 л крови. Обнаружена резкая бледность кожных покровов, сознание отсутствует, пульс 130 ударов в мин., АД - 75/40 мм рт. ст. Свидетели происшествия отметили, что потеря сознания возникла быстро, без признаков возбуждения. 1. Как называется подобное состояние? 2. Какова причина его возникновения? 3. Каков механизм описанных проявлений? 4. Каковы принципы патогенетической коррекции данного состояния? 1Коллапс – это быстро развивающаяся острая сосудистая недостаточность, характеризующаяся первичным падением сосудистого тонуса, а также острым уменьшением объема циркулирующей крови. При колапсе происходит уменьшение притока венозной крови к сердцу, снижение сердечного выброса, падение артериального и венозного давления, нарушаются гемоперфузия тканей и обмен веществ, наступает гипоксия головного мозга, угнетаются жизненно важные функции организма. 2 геморрагический коллапс (встречается при массивной кровопотере и по своему проявлению близок к шоку) 3 Клинически коллапс характеризуется кратковременной потерей сознания, общей слабостью, заторможенностью, звоном в ушах, ослаблением зрения, ознобом (зябкостью), снижением температуры тела, бледностью кожных покровов, холодным потом, тремором пальцев рук, расширением зрачков, иногда тошнотой, рвотой, судорогами, тахикардией, иногда коронарной недостаточностью. При тяжелом и длительном коллапсе неизбежно развиваются нарушения микроциркуляции. Вследствие падения перфузионного давления в микроциркуляторном русле замедляется кровоток и кровь застаивается в капиллярах. развивается циркуляторная гипоксия, что приводит к повышению проницаемости сосудов и выходу жидкой части крови в ткань. Возникающая при этом гемоконцентрация и ухудшение реологических свойств крови могут способствовать агрегации эритроцитов и тромбоцитов с последующим развитием стаза и появлением микротромбов (ДВС-синдром). 4. В зависимости от причины проводят остановку кровотечения, удаление из организма токсических веществ, применение специфических антидотов, устранение гипоксии и др. Больного согревают, укладывают с приподнятыми ногами. 3/5 При обследовании в диагностическом центре у пациента в области двенадцатиперстной кишки обнаружен Helicobacter pylori. Показатели ВАО - 7 ммоль/л HCl, MАО - 40 ммоль/л HCl. 1. Какое заболевание обнаружено у больного? 2. Каков механизм его развития? 3. Как при этом изменяется моторная и секреторная функция желудка? 1 язвенная болезнь 2 развивается воспаление (отек, гиперемия), образуются вначале эрозии, которые со временем переходят в язву. 3 Низкая моторная функция дистального отдела желудка 4/5 У больной калькулезным холециститом наблюдаются нарушения сна, АД - 110/60 мм рт. ст., пульс - 55 уд/мин, кожный зуд. 1. Какой печеночный синдром обуславливают описанные нарушения? 2. Характеризуйте патогенез этих изменений. 3. Какие нарушения пищеварения являются следствием этого синдрома? 1 Калькулезный холецистит — распространенное поражение желчевыводящей системы у взрослых людей. Оно заключается в образовании камней из содержимого желчи в пузыре и нарушения из-за них проходимости желчного протока. При обследовании камни в желчном пузыре диагностируют у 70% женщин и 30% мужчин. 2. Появление болевого синдрома. Калькулезный холецистит зачастую проявляется через различного типа боль, возникающую в брюшной полости. Пациенты жалуются на тянущую, тупую или ноющую боль в боку. Чаще всего боли локализованы в области правого подреберья, стоит отметить, что треть пациентов жалуется на наличие болей в эпигастрии. В отдельных случаях возможно отсутствие характерной для холецистита локализации болевого синдрома. Боли при данном заболевании могут иррадиировать в поясничный отдел, в области под лопаткой, плечи, шею. 3. Протоки желчного пузыря поражены гельминтами; Развитие или наличие острых и хронических заболеваний органов желудочнокишечного тракта; Употребление большого количества жирной, жаренной и острой продукции – нарушение питания; Избыточная масса тела, вызванная ожирением, резкое похудение; Длительное внутривенное питание; Наследственная предрасположенность; Сахарные диабеты, болезнь Крона, цирроз печени; 3/5 В клинику обратился мужчина 28-ми с жалобами на ноющую боль в поясничной области слева, повышение температуры тела до 37,2 °С на протяжении месяца. В анамнезе хронический тонзиллит. Объективно: АД - 170/110 мм рт. ст., пульс - 90 в минуту, симптом Пастернацкого слева слабо положительный. В анализе крови азотемия. В моче - белок, эритроциты. Диурез - 700 мл. 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1 Острая почечная недостаточность 2 Непосредственными причинами ОПН являются низкая объёмная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. 4/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1 кальцитонин 2 Гипокальциемический гормон, продуцируемый С-клетками щитовидной железы. Через специфические рецепторы (в костях, почках) кальцитонин воздействует на цАМФ, в результате чего тормозится резорбция костей (под действием остеокластов и остеолитов), стимулируется минерализация костей (под действием остеобластов), что, в частности, проявляется понижением уровня кальция и фосфора сыворотки и экскреции с мочой гидроксипролина. Кальцитонин оказывает прямое влияние на почки, повышая экскрецию кальция, фосфора и натрия за счет подавления их канальцевой реабсорбции. Эти эффекты также частично опосредуются цАМФ. Однако у некоторых пациентов возможно уменьшение (а не повышение) экскреции кальция с мочой, что связано с преобладанием вызванного кальцитонином эффекта от подавления костной резорбции над эффектом от прямого влияния кальцитонина на почки. 4/5 У девочки на приеме у стоматолога было отмечено нарушение формирования твердых структур зубов (эмали и дентина). При лабораторном исследовании крови выявлено пониженное содержания ионов кальция. 1. Дефицит какого гормона может вызвать данные нарушения? 2. Объясните механизм данного нарушения. 1 гломерулонефрит 2 Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности. 3/5 После перелома плечевой кости у пострадавшего снизились трицепсрефлекс и карпорадиальный рефлекс, возникла анестезия тыльной поверхности предплечья и кисти. 1. Какие нервные структуры пострадали? 2. Какая форма расстройства двигательной функции нервной системы возникла? 3. Объясните механизм этих расстройств. 1 Он инициируется шейным (шейного отдела) спинномозговым нервом 7 нервный корешок (небольшой сегмент нерва, выходящий из спинного мозга). 2 Рефлекс тестируется как часть неврологического обследования для оценки сенсорных и моторных путей в спинномозговых нервах С7 и С8. Отсутствие рефлекса может быть индикатором нескольких заболеваний: миопатии , невропатии , спондилеза , болезни чувствительных нервов, неврита , потенциального поражения нижних мотонейронов или полиомиелита 3 Для вызывания рефлекса отводят пассивно плечо расслабленной руки больного кнаружи до горизонтального уровня и поддерживают руку у локтевого сустава так, чтобы предплечье свисало под прямым углом. Молоточком ударяют вблизи локтевого отростка, т. к. трехглавая мышца имеет очень короткое сухожилие. Удар по.сухожилию трехглавой мышцы вызывает сокращение этой мышцы и разгибание руки в локтевом суставе. Рефлекс связан с лучевым нервом; дуга его замыкается в сегментах C4—C7. У детей трицепс-рефлекс вызывается с первых дней жизни. 3/5 Больной 10-ти лет по поводу травмы ноги получил с профилактической целью 3000 ед. противостолбнячной сыворотки по Безредко. На девятый день после введения сыворотки у ребенка возникли сильные боли и припухание плечевых и коленных суставов, появилась генерализованная сыпь. Одновременно наблюдались резкая слабость, глухость сердечных тонов, низкое АД. Ребенок госпитализирован. 1. Какая аллергическая реакция развилась у ребенка? 2. К какому типу гиперчувствительности она относится? 3. Какие антитела ответственны за развитие этой аллергической реакции? 1. У ребенка развилась сывороточная болезнь 2. Сывороточная болезнь относится к гинерчувствительности немедленного типа к III типу аллергических реакций по Gell Cooms 3. За развитие этой аллергической реакции ответственны антитела относящиеся к классу Ig G и Ig M. 4. Иммуннокомплексный тип реакций связан с отложением образовавшихся в сосудистом русле иммунных комплексов в сосудистой стенке и паравазально. 5. Комплемент, который фиксируется на отложившихся в сосудистой стенке иммунных комплексах и активируется по классическому пути 3/5 Каретой скорой помощи в реанимационное отделение доставлен подросток в состоянии алкогольного и наркотического отравления. Состояние пациента тяжелое, рефлексы не определяются, пострадавший хрипит, наблюдается западение языка, паралич мышц грудной клетки и диафрагмы. 1. Укажите, какой вид гипоксии развивается в данном случае. 2. Объясните механизм наблюдаемых симптомов. 3. По какой причине может наступить летальный исход? 1Гистотоксическая (тканевая) 2 1) Увеличение частоты дыхания, для усиления поступления кислорода к легким и его дальнейший транспорт кровью. Вначале дыхание частое и глубокое, однако, по мере истощения дыхательного центра становится редким и поверхностным. 2) Увеличение частоты сердечных сокращений, повышение артериального давления и увеличение сердечного выброса. Тем самым организм, испытывающий кислородный голод пытается «раздать» как можно больше и быстрее кислорода в ткани. 3) Выброс депонированной крови в кровоток и усиленное образование эритроцитов – для увеличения количества переносчиков кислорода. 4) Замедление функционирования некоторых тканей, органов и систем, с целью уменьшения потребления кислорода. 3 Пациент может захлебнуться в собственных рвотных массах. 4/5 Больной 30-ти лет поступил в терапевтическое отделение городской больницы с жалобами на озноб, повышение температуры тела до 400С, головную боль, нарастающую слабость. Накануне больной ел грибы. В крови обнаружено Эритроциты - 3х1012/л, непрямой билирубин - 45 мкмоль/л. Стеркобилин в кале выявляется в большом количестве. Вопросы: 1) Какой вид желтухи развился у данной больного? 2) Почему повышен стеркобилин в кале? 3) Назовите другие заболевания или патологические состояния, при которых может наблюдаться данный вид желтухи. 1.у больного развилась гемолитическая желтуха 2.стеркобилин образуется за счет прямого билирубина, который в свою очередь образуется в печени. Так как НБ стало очень много вследствие массового гемолиза эритроцитов, то и образование ПБ и стеркобилина тоже увеличивается прямо пропорционально. 3. анемия,малярия,инфаркт легкого, любые патологии печени, злокачественные новообразования и тд У больной вследствие нарушения мозгового кровообращения развился паралич (гемиплегия). 1. Функция какой структуры головного мозга нарушена в этом случае? 2. Поясните патогенез гемиплегии и охарактеризуйте ее признаки. 1. . двигательная пирамидная система 2. нарушение двигательной функции, вызванное дефицитом возбуждающих импульсов на мышцы. частые причины параличей и парезов- травмы и кровоизлияния. в некоторых случаях можно указать мишени повреждения передачи возбуждения на уровне синапса 1 Паралич мышц одной половины тела называется гемиплегией. уменьшение тормозных влияний вышерасположенных нервных центров на а-мотонейроны спинного мозга. 2 Центральный паралич обусловлен повреждением двигательных эфферентных нейронов головного мозга. Клинически проявляется нарушением произвольных движений, повышением спазматического тонуса пораженных мышц, сухожильных рефлексов и появлением патологических рефлексов ??? В клинику госпитализирована пациентка 43-х лет с жалобами на мышечную слабость, постоянное чувство жажды, частое мочеотделение, временами судороги верхних и нижних конечностей. АД - 160/100 мм рт.ст., которое не снижается в ответ на введение антигипертензивных препаратов. Результаты исследования: глюкоза крови - 6,4 ммоль/л, натрий - 162 ммоль/л, гипокалиемия. Диурез - 650 мл в сутки. 1. Какую патологию можно предположить у больной? 2. Объясните механизм наблюдаемых явлений. Гиперальдостеронизм Гиперпродукция альдостерона, усиливая реабсорбция натрия, индуцирует потерю калия, приводит к гипокалиемии. Дефицит калия вызывает структурные и функциональные нарушения в органах и тканях: дистальном отделе почечных канальцев, гладкой и поперечно-полосатой мускулатуре, центральной и периферической нервной системе. Артериальная гипертензия. Развивается вследствие увеличение Nа в плазме крови (гиперосмия). Увеличение ОЦК в суженном сосудистом русле приводит к увеличению сердечного выброса и повышение АД. 4/5 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1 Приступ бронхиальной астмы 2. Анафилактической( I тип) 3. Развивается с образованием АТ, относящихся к классу IgE и lgG4, которые фиксируются на тучных клетках и базофильных лейкоцитах. При соединении этих АТ с аллергеном выделяются медиаторы: гистамин, гепарин, серотонин, тромбоцитактивирующий фактор, простагландины, лейкотриены и др., которые определяют клинику( повыщение проницаемости мембран, сужение просвета бронхов 3/5 Ребенок жалуется на общую слабость, озноб, боль в горле. Объективно покраснение в области миндалин, температура тела 37,3 С, кожные покровы бледные, холодные на ощупь, «гусиная кожа». Поставлен диагноз ангина. 1. Объясните механизм повышения температуры тела. 2. Назовите, какой стадии лихорадки соответствует данное состояние? 3. Каково соотношение процессов образования и отдачи тепла в описанном периоде лихорадки? 1Теплопродукция повышается на фоне сохранения эффективности процессов теплоотдачи. Температура тела в связи с этим увеличивается, но менее интенсивно 2Стадии подъема температуры 3Теплопродукция превышает теплоотдач 4/5 В анализе крови больного обнаружены следующие изменения. Количество эритроцитов - 2,8*1012/л, концентрация гемоглобина - 85 г/л, ЦП- 0,9. Тромбоцитов 120*10°/л. Количество лейкоцитов - 20*10°/л; Б - 0, Э - 0, Мц - 0, Ю - 0, Пя - 3; Ся - 8, Л - 20, М - 2, лимфобласты - 67. Ретикулоцитов - 0,8%. СОЭ - 52 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следуетотнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. Острый лимфобластный лейкоз. 4. Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. 3. Острый лейкоз - форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клеткамипредшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов. Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. 2. Острая. 1. Бластные клетки в общем анализе крови могут отсутствовать (алейкемический вариант), обнаруживаться в небольшом количестве (3-5%) или составлять основную массу клеточной популяции (до 90%). Лейкоформула, в которой бластные клетки присутствуют наряду со зрелыми элементами (палочкоядерными, сегментоядерными нейтрофилами, лимфоцитами и др.), а переходные формы между ними не выявляются называется лейкемическое зияние (лейкемический провал). 4/5 У больного с желтухой наблюдается повышение общего количества билирубина сыворотки крови за счет непрямой его фракции, в моче повышено содержание стеркобилина, билирубин отсутствует, в кале повышено содержание стеркобилина. 1. Какой вид желтухи у данного больного? 2. Назовите наиболее вероятный механизм билирубинемии при данной желтухе. 1. По данным лабораторного анализа стоит судить о том, что у больной гемолитическая желтуха; 2. Гемолитическая желтуха развивается вследствие гемолиза эритроцитов. Усиленный фагоцитоз эритроцитов или самого гемоглобина, высвободившегося из разрушенных эритроцитов, приводит к образованию в фагоцитах больших количеств билирубина, который, связываясь с белками, поступает в кровь, а затем и в печень. Гепатоциты при этом испытывают повышенную нагрузку, преобразуя большие количества непрямого билирубина в прямой и экскретируя последний в составе желчи. В связи с тем, что непрямой билирубин не фильтруется в почках (связан с белками), он не содержится в моче. 4/5 Пациент Л., 40 лет. При осмотре: лицо одутловатое, веки набухшие, кожа бледная, за последние 2 недели масса тела увеличилась на 6 кг. При исследовании выявлены артериальная гипертензия и расширение границ сердца. Анализ мочи: значительная протеинурия. Анализ крови: гипопротеинемия, альбуминоглобулиновый коэффициент снижен, незначительная гипернатриемия. 1. Каков патогенез отёков у данного пациента? Опишите их механизмы. 2. Опишите патогенез нарушений белкового обмена у данного пациента. 3. К каким осложнениям это может привести? 1. Основной механизм развития отёков, в данном случаи, – онкотический (гипопротеинемический). При этом нарушения клубочкового фильтра вызывают массивную протеинурию, в результате которой развивается гипопротеинемия и падает онкотическое давление крови. Это, в свою очередь, по механизму Старлинга вызывает переход воды из сосудов в ткани – развиваются отеки; 2. Клубочковый фильтр пропускает белки, вследствие чего организм теряет их; 3. Большая потеря белка организма может привести к его истощению, снижению иммунитета, снижению антиоксидантной системы. 4/5 У пациента обнаружены равномерное увеличение щитовидной железы, повышение основного обмена, субфебрильная температура тела, пульс - 140 в минуту, ЧДД - 22 в минуту, тремор рук, повышенная потливость, расширение глазной щели. Уровни Т3 и Т4 повышены. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1. У больного развился диффузный токсический зоб (Базедова болезнь). На это указывает, собственно, само увеличение щитовидной железы и увеличение содержания Т3 и Т4, что свидетельствует об гиперфункции железы. 2. При каких либо нарушениях гипоталамус-аденогипофизарной системы или поражениях щитовидной железы, приводящие к её гиперфункции, возникает гипертрофия и гиперплазия её, что приводит к развитию зоба. 3. В патогенезе проявлений гипертиреоза имею значение следующие механизмы: антианаболические эффекты (задержка роста, атрофия мышц), усиление теплообразующего действия (увеличение основного обмена, повышая тем самым температуру тела), увеличение функциональной активности возбудимых тканей (связанное с повышением активности Na-K-насосов клеточной мембраны и увеличением чувствительности клеток к катехоломинам), катехоламиновые эффекты (обусловлены увеличением на клетках адренорецепторов, что может привести к развитию тиреоидного сахарного диабета). 4/5 Мужчина 40-ка лет обратился в клинику с жалобами на общую слабость, головную боль, депрессивное состояние, сонливость, судороги и отечность нижних конечностей. В сутки выпивает около 5 л жидкости. Диурез - 700 мл. Концентрации натрия в крови 115ммоль/л (норма: 120-150 ммоль/л). Осмолярность плазмы 240 мОсмоль/л 1. Какая патология возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1. По данным анализов можно предположить, что у больного несахарный диабет; 2. Данная патология возникает при нарушениях функции гипоталамонейрогипофизарной системы, характеризующиеся уменьшением продукции вазопрессина либо уменьшение чувствительности эпителиальных клеток дистальных отделов нефронов и собирательных трубок к нему. ???У мужчины 75-ти лет после инсульта отсутствуют движения в верхней и нижней левой конечностях. Тонус мышц этих конечностей и рефлексы в них повышены. При осмотре выявлены патологические рефлексы. 1. Какая форма нарушения двигательной функции развилась у больного? 2. Укажите наиболее вероятный механизм развития данной дисфункции. 1. У пострадавшего развился центральный паралич; на это указывает развившаяся после инсульта гипертония, гиперрефлексия и появление патологических рефлексов; 2. Центральные параличи возникают при повреждении центральных двигательных нисходящих путей. В развитии основных признаков церебральных параличей ведущую роль играет уменьшение тормозных влияний вышерасположенных нервных центров на а-мотонейроны спинного мозга. Этим объясняются появившиеся симптомы у больного. У медицинской сестры противотуберкулезного диспансера через 3 года работы появилась зудящая сыпь на коже кистей, отек, зуд век. В детстве отмечала появление крапивницы от клубники и земляники. 1. Как называется такое состояние? 2. Почему оно возникло? 3. Каков механизм возникших проявлений? Ответ: 1. Аллергическая реакция замедленного типа (или 4 типа). 2. Данное состояние возникло в связи с повторным контактом сенсибилизированного организма с антигеном. Повторная сенсибилизация может возникнуть под влиянием веществ, которые не дали бы такой эффект с нормальной реактивной чувствительностью организма. 3. В реакциях такого типа принимают участие не антитела, а Т-клетки (сенсибилизированные), взаимодействующие с соответствующим антигеном и привлекающие в очаг аллергического воспаления макрофаги. После связывания антигенов, эти клетки оказывают либо непосредственное цитотоксическое действие на клетки-мишени, либо их цитотоксический эффект опосредуется с помощью лимфокинов. Оценка: 4 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. Ответ: 1. Ишемия, артериальная гиперемия, венозная гиперемия, стаз и нормализация по мере завершения. 2. Ишемия возникает в результате спазма мышечного слоя артериол и прекапилляров из-за рефлекторно выделяемого нейромедиатора норадреналина (в ответ на болевые раздражители). Артериальная гиперемия связана со снижением тонуса мышечного слоя стенок артериол под воздействием медиаторов воспаления. Венозная гиперемия возникает из-за нарушения оттока крови. Причинами может служить: изменение реологических свойств крови, сдавление сосудов отёчной тканью, лежащей около них, набуханием эндотелия. Стаз - временное прекращение тока крови и лимфы в сосудах микроциркуляторного русла из-за сдавления венул отёчной тканью и развитием в сосудах сладж-феномена (склеивание эритроцитов между собой по типу монетного столбика) Оценка: 4 При исследовании экссудата, полученного у пациента при пункции брюшной полости обнаружено: прозрачная жидкость лимонно-желтого цвета, относительная плотность — 1013, альбумины — 1%, глобулины — 1%, фибриноген отсутствует. Эритроциты единичные не в каждом поле зрения микроскопа, лейкоциты от 1 до 3 в поле зрения. Клетки мезотелия единичные. Бактериологически жидкость стерильна. 1. При стоянии на протяжении часа не свернулась. 2. Какой вид экссудата возник у больного? 3. В каких еще случаях может возникнуть экссудат этого типа? Ответ: 1. Серозный экссудат. 2. Данный вид экссудата образуется: при аллергических воспалениях кожи; при воспалениях кожи, вызванных укусами насекомых (осы, пчелы, гусеницы и тд); при воздействии физических и химических факторов (ожоги и обморожения); при воспалениях в серозных полостях (например при перитоните, плеврите, перикардите, артрите), при вирусных воспалениях. Также серозный экссудат возникает при аутоинтоксикациях (при тиреотоксикозе, уремии). Оценка: 3 (хз какого хера). Больной жалуется на повышение температуры тела до 37.3 С на протяжении последнего года. Прием жаропонижающих средств не приводит к ее нормализации. Лабораторный анализ крови показал повышенный уровень гормонов щитовидной железы. 1. Какой патологический процесс (лихорадки или гипертермия) имеет место в данном случае? 2. Объясните механизм повышения температуры тела у больного? Ответ: 1. В данном случае имеет место гипертермия в связи с гипертиреозом, на что указывает повышенное содержание гормона щитовидной железы в крови и нулевой эффект от приёма жаропонижающих, т.к. те уменьшают влияние простагландинов (которые нарушают восприятие нейронами "установочной точки" информации от нейронов "термостата", тем самым излишне повышая температуру тела) на терморегуляцию, что характерно для лихорадки, но раз лекарства не помогают, значит причина не в лихорадке. Также температура держится на протяжении очень длительного времени (целого года), причем лишь слегка повышенная, что не характерно для лихорадки. 2. В данном случае температура человека будет повышаться в связи с тем, что гормоны щитовидной железы отвечают за основной обмен, и если наблюдается избыток этих гормонов, то обмен увеличивается, ускоряются окислительные реакции в организме с образование куда большего количества энергии, что и будет проявляться в виде повышенной температуры тела (также потливостью и снижением массы тела). Оценка: 4 (какого хера, я тут всё идеально написала) Больному, получившему ожог поставлен диагноз шока: после непродолжительного возбуждения центральной нервной системы, повышения АДу него началось снижение АД. 1. В какой стадии шока находится больной? 2. Поясните механизмы нарушений со стороны сердечно-сосудистой системы. Ответ: 1. Если учесть, что после непродолжительного промежутка, характеризующегося возбуждением ЦНС, наступил момент стремительного падения АД, можно сделать вывод, что это поздняя (декомпенсированная) стадия шока. 2. В начале шока мелкие сосуды (артериолы, метартериолы, венулы) спазмируются, суживаются сфинктеры, а шунты, наоборот, расширяются. Кровь из артериолы не может свободно попасть в капилляр, поэтому, минуя метартериолу, проходит через шунты в венозную систему. Отсюда происходят нарушения кровообращения в виде тахикардии, увеличение АД. Далее, из-за увеличения препятствия в венулах в связи с их спазмированием, кровь не способна оттекать дальше, поэтому она возвращается обратно в метартериолы и капилляры => патологическое депонирование крови. Эректильная фаза шока перешла в торпидную, при которой нарушение оттока крови приводит к нарушению работы самого сердца. Другими словами, снижение АД спровоцировало несколько факторов: патологическое депонирование крови из-за расширения шунтов; парез вазоконстрикторов, что привело к падению тонуса сосудов и, соответственно, АД; из-за возникшей гипоксии (кровь скопилась в одном месте и не оттекает к нуждающимся в ней органам и тканям) идет образование продуктов, увеличивающих проницаемость стенок артериол, метартериол и капилляров, что еще больше понизило АД. Без оценки При исследовании крови больной обнаружены следующие изменения. Количество лейкоцитов — 20 *10%/л; Б —0,Э-0, Мц- 3, Ю - 20, Пя - 25, Ся - 32, Л- 18, М- 2. СОЭ - 30 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (системные или симптоматические)? 2. Как квалифицировать изменения в нейтрофилах? 3. Абсолютный или относительный характер носит лимфопения и моноцитопения? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе. 5. Назовите патологические процессы либо заболевания, при которых может наблюдаться такое изменение состава периферической крови, и объясните механизм возникающих изменений. Ответ: 1. Системные изменения, т.к. тут выявляются изменения именно в качественном и количественном составе клеток крови. 2. Сдвиг лейкоцитарной формулы влево. 3. Относительный. 4. Увеличение количества незрелых нейтрофилов, появление в периферической крови метамиелоцитов и миелоцитов. Лейкоцитоз. 5. Острые гнойно-воспалительные процессы в организме (увеличена СОЭ, наблюдается сдвиг лейкоцитарной формулы влево). Возможно абсцесс, флегмона, сепсис; лейкоз. 2 и 4 местами поменять. Оценка: 5 В исследуемой крови больной женщины обнаружены следующие изменения. Количество эритроцитов — 3,0*1012/л, концентрация гемоглобина — 100 г/л, ЦП- 0,9. Тромбоцитов — 90*109/л. Количество лейкоцитов — 60*10°/л; Б-2, Э- 8, Мц- 5, Ю - 16, Пя - 20; Ся - 30, Л -— 10, М - 0, промиелоцитов — 5, миелобластов — 4. Слабо выраженный анизоцитоз, выраженный пойкилоцитоз, единичные нормоциты. СОЭ - 25 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. Ответ: 1. Системные изменения. 2. Хронический миелолейкоз. 3. Сублейкемический лейкоз. 4. Переход миелоидного лейкоза из острой формы в хроническую (анемия и тромбоцитопения постепенно выражается при остром миелоидном лейкозе) 5. Хронический миелоидный лейкоз (сублейкемический) - злокачественная опухоль кроветворной ткани, исходящая из клеток предшественниц миелопоэза, морфологическим субстратом которой являются дифференцирующиеся и зрелые гранулоциты. Оценка: 4 Больная 65-ти лет жалуется на общую слабость, сердцебиение и одышку при умеренной физической нагрузке, к вечеру отечность на нижних конечностях. ЧСС - 92/мин, АД — 140/70 мм рт. ст. На ЭКГ признаки ишемии и дистрофии миокарда. 1. Как называется возникшее состояние? 2. Каков его механизм? 3. Чем объясняется такая симптоматика данной формы патологии? 4. Каковы принципы фармакоррекции данного состояния? Ответ: 1. Миокардиальная сердечная недостаточность. 2. Вследствие ишемических факторов снижается сократительная способность миокарда, из-за чего сердце не в состоянии обеспечивать органы и ткани должным кровообращением для удовлетворения их метаболических потребностей. 3. Отёки появляются, потому что сердце не способно перекачивать нормальный объем крови возникает застой крови в венозном русле, затем и артериальном, а на уровне капилляров жидкость выходит в ткани и формируется отек. Тахикардия возникает как компенсаторное явление для того, чтобы за счет увеличения кол-ва сердечных сокращений в большем количестве снабжать органы и ткани кровью. Сердцебиение отчетливо ощущается пациентов из-за нарушений в работе сердца вследствие сердечной недостаточности. Помимо отёков, из-за застойных явлений (уже в малом кругу) будет возникать одышка даже после небольших физ.нагрузок. 4. Для фармокоррекции целесообразно использовать сердечные гликозиды (они будут повышать сократимость миокарда, увеличивая его насосную функцию), вазодилататоры и ингибиторы АПФ (для снижения АД), нитраты (улучшают кровенаполнение желудочков, увеличивают сердечный выброс), диуретики (увеличивают диурез за счет выведения лишней жидкости из организма => снижение АД), антикоагулянты (будут препятствовать образованию тромбов в сосудистом русле), бета-адреноблокаторы (уменьшают ЧСС). Оценка: 4 У больной хроническим гломерулонефритом отмечается повышение уровня АД до 180/120 мм рт. ст., тахикардия, боли в области сердца, отеки на нижних конечностях. Диагностирована гипертоническая болезнь. 1. Какой механизм является ведущим в развитии данной формы гипертензивного состояния? 2. Как можно объяснить механизм возникших при этом симптомов? 3. Каковы принципы фармакоррекции данного состояния? Ответ: 1. Из-за хронического гломерулонефрита развивается хроническая почечная недостаточность, вследствие чего снижается экскреторная функция почек. В организме длительное время задерживается вода и натрий, провоцируя тем самым артериальную гипертензию. 2. Гипертоническая болезнь вызывает гипертрофию миокарда, при этом коронарные сосуды не в состоянии адекватно снабжать этот гипертрофированный миокард достаточным кол-вом кислорода. В связи с этим возникает тахикардия, как компенсаторный механизм, для того, чтобы всё же восполнять нехватку кровоснабжения миокарда. Отёки на нижних конечностях - результат застойных явлений в большом круге кровообращения. 3. Для лечения гипертонической болезни применяются диуретики (нормализация диуреза для понижения ОЦК, для выведения лишней жидкости и солей из организма), бета-адреноблокаторы, антагонисты рецепторов ангиотензина2 (блокируя его сосудосуживающее действие), препараты для вазодилатации (сосуды расширилсь => давление снизилось), ингибиторы АПФ (АПФ катализирует реакцию превращения ангиотензина 1 в ангиотензин 2, который, в свою очередь, является мощным сосудосуживающим в-вом), блокаторы кальциевых каналов. Оценка: 4 Больной, длительно принимающий НПВС по поводу ревматоидного артрита, жалуется на боли в эпигастрии и диспепсические расстройства (изжогу, тошноту, иногда рвоту). Во время фиброгастроскопии найдена язва малой кривизны желудка. 1. Объясните механизм развития язвенной болезни желудка у больного в данном случае? 2. Чем обусловлены диспепсические расстройства у больного? Ответ: 1. Длительный прием НПВС приводит к снижению выработки эндогенных простагландинов (путём блокады фермена ЦОГ-1), которые являются важными компонентами гастропротективной системы. Защитный потенциал слизистой желудка значительно снижается (изменяются качества слизи, нарушается выработка бикарбонатов) => развиваются язвенно-эрозивное поражение слизистой оболочки желудка. 2. Изжога у больного возникает вследствие заброса кислого содержимого желудка в пищевод. Рвота у пациента в данном случае будет наблюдаться после приема пищи с наступлением облегчения. Оценка: 4 У больной калькулезным холециститом наблюдаются нарушения сна, АД — 110/60 мм рт. ст., пульс — 55 уд/мин, кожный зуд. 1. Какой печеночный синдром обуславливают описанные нарушения? 2. Характеризуйте патогенез этих изменений. 3. Какие нарушения пищеварения являются следствием этого синдрома? Ответ: 1. Подпеченочная желтуха. 2. Холемический синдром: - расстройства ЦНС из-за общетоксического действия желчных кислот (у пациента наблюдается нарушения сна); - из-за повышения тонуса блуждающего нерва и действия желчных кислот на синоатриальный узел возникнет брадикардия и пониженное АД; - раздражение нервных окончаний приведет к возникновению кожного зуда. 3. Нарушение эмульгации жиров в кишечнике, стеаторея, нарушение всасывания витамина К. Оценка: 4 Пациент К., 48 лет, в течение 5 лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Опишите патогенез нарушений жирового обмена у данного пациента, к каким осложнениям это может привести? 2. Имеются ли у больного признаки почечной недостаточности и уремии? Опишите их патогенез Ответ: 1. Вследствие данного заболевания у пациента снижено онкотическое давление и вязкость плазмы из-за потери белков с мочой (альбумины, глобулины, общий белок), в качестве компенсаторного механизма возникает повышение синтеза печенью липопротеинов. В дальнейшем гиперлипидемия может спровоцировать различные заболевания сердечно-сосудистой системы, атеросклероз. 2. Да, имеются. Уремия в данном случае возникла на фоне нарушения экскреции почками продуктов метаболизма, которые в итоге накапливаются в организме, циркулируют с током крови и оказывают токсическое действие на системы организма (в частности на нервную). Сама экскреция нарушилась вследствие воспаления и повреждения клубочков почек на фоне хронического гломерулонефрита. Оценка: 4 В поликлинику обратилась женщина 45-ти лет с жалобами на слабость, сонливость, забывчивость, выпадение волос. Объективно: увеличение щитовидной железы, отечность, ЧСС — 45 в минуту, АД — 100/60 мм рт.ст., температура тела — 35,9 °С. 1. Какая форма патология наиболее вероятно возникла у больной? 2. Объясните механизм наблюдаемых явлений. Ответ: 1. Гипотиреоз. 2. Для данной патологии характерно: - снижение интенсивности общего обмена веществ и уровня биоэнергетики организма (отсюда возникает общая слабость, сонливость, вялость, снижение температуры тела) за счет снижения интенсивности окислительных процессов в митохондриях клеток; - при гипотиреозе характерна микседема (отёчность на фоне снижения выработки тиреоидных гормонов). Меняется степень гидратации коллоидов и жидкость, что пропитывает ткани, напоминает слизь => поэтому отёки при данной патологии называют еще слизистыми отёками; - щитовидная железа в данном случае увеличилась (с образованием эндемического зоба) за счет снижения поступления йода в организм с пищей\водой => снижается выработка тиреоидных гормонов => ткани железы разрастаются вследствие гипертрофии и гиперплазии; - происходят нарушения в деятельности сердечно-сосудистой и центральной нервной систем из-за уменьшения функциональной активности возбудимых тканей => брадикардия, снижение АД, апатичное состояние, заторможенность, забывчивость. Оценка: 5 У пациента диагностирован ДВС-синдром. 1. Какое грозное осложнение со стороны надпочечников может развиться? 2. Каковы Принципы патогенетической коррекции этого состояния. Ответ: 1. В данном случае может развиться острая надпочечниковая недостаточность. 2. Во-первых, следует сначала устранить то состояние, которое привело к данному осложнению, а именно ДВС-синдром. В данном случае можно будет применить (если наблюдается гиперкоагуляция) антикоагулянты, например, гепарин; если же наблюдается геморрагический синдром, то вводится тромбоцитарная масса (при наличии тромбоцитопении). Во-вторых, в данном случае осложнение могло возникнуть в связи с кровоизлияниями в надпочечники. Т.к. в данном случае будет нарушение выработки эндогенных глюкокортикоидов и минералокортикоидов, то коррекция этого состояния будет проводиться соответственно глюкокортикоидными и минералокортикоидными препаратами. Оценка: 4 У мужчины 75-ти лет после инсульта отсутствуют движения в верхней и нижней левой конечностях. Тонус мышц этих конечностей и рефлексы в них повышены. При осмотре выявлены патологические рефлексы. 1. Какая форма нарушения двигательной функции развилась у больного? 2. Укажите наиболее вероятный механизм развития данной дисфункции. Ответ: 1. Центральный левосторонний паралич (гемиплегия). 2. Т.к. у данного пациента в анамнезе присутствует инсульт, то вследствие данной патологии у него возникли повреждения центральных двигательных нисходящих путей. Произошло уменьшение тормозного влияния вышерасположенных нервных центров на мотонейроны передних рогов спинного мозга, отсюда появилось увеличение тонуса мышц по спастическому типу, усиление спинномозговых рефлексов и проявление патологических рефлексов. Оценка: 4 При микроскопии препарата брыжейки лягушки обнаружено, что в ряде капилляров имеет место остановка кровотока. В других сосудах кровь очень медленно продвигается только во время систолы, а во время диастолы она останавливается. В ряде сосудов наблюдается попеременное движение крови то в одну, то в другую сторону. Отмечается агрегация эритроцитов в сосудистом русле. 1. Какая стадия сосудистой реакции имеет место в момент наблюдения? 2. Чем объясняются описанные явления? 1- престаз 2- объясняется феноменом краевого стояния лейкоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах. У больного перитонитом в брюшной полости накапливается гнойный экссудат, который содержит большое количество лейкоцитов. 1. Какие функции лейкоциты выполняют в очаге воспаления? 1. Лейкоциты в очаге воспаления выходят из кровотока через стенку сосуда в окружающую ткань, далее распознают микробы и некротическую ткан, а затем происходит фагоцитоз и удаление уже повреждающего агента. Введение обезболивающего препарата перед экстракцией зуба привело к развитию анафилактического шока. У больного объективно АД 80/50 мм.рт.ст, пульс нитевидный, затрудненное дыхание, а также наблюдается олигурия. 1. Какой вид шока по патогенезу у больного? 2. Охарактеризуйте первичное звено патогенеза в данном случае. 3. Какой патогенетический механизм обусловил снижение диуреза в данной клинической ситуации? 1. Сосудистый вид шока. 2. В основе патогенеза анафилактического шока лежит так называемая гиперчувствительность иммунной системы, развивающаяся по немедленному типу. 3. На фоне анафилактического шока происходит резкое снижение АД, приводящее к недостаточности кровоснабжения почек, что в свою очередь сказывается на их работе и дальнейшем выведении мочи. В зависимости от соотношения потери воды и электролитов различаю различные виды обезвоживания (дегидрататции). Трое больных доставлены в стационар, у первого больного — дегидратация изотоническая, у второго — гипотоническая, у третьего -— гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. 1. При изотонической происходит примерно одинаковое уменьшение в организме и воды, и солей. Гипотоническая - отрицательный водный баланс: преобладание потерь воды над её поступлением в организм. Гипертоническая - преобладают потери организмом жидкости по сравнению с потерями солей. 2. Изотоническая: ожоги, полиурия, расстройствах деятельности кишок, а также в первое время после острой кровопотери. Гипотоническая: развивается при потере секретов желудка и кишок (понос, рвота), а также при повышенном потоотделении, если потеря воды возмещается питьем без соли. Гипертоническая: при гипервентиляции, профузном потоотделении, потере слюны, понос , рвота, сахарном и несахарном диабете. В приемный покой доставлен больной в бессознательном состоянии. У больного глубокое, шумное дыхание, кожа и слизистые сухие. В выдыхаемом воздухе запах ацетона. Глюкоза крови — 25 ммоль/Л, повышение кетоновых тел в крови. 1. Какое патологическое состояние наблюдается у больного? 2. Каков механизм избыточной продукции кетоновых тел в данном случае, и каково их значение в патогенезе клинических проявлений у больного? 3. Объясните патогенез этого состояния. 1) Кетоацидотическая кома (гипергликемическая) 2, 3) Гипергликемия, как и кетоацидоз являются результатами действия глюкагона в печени при инсулиновой недостаточности, которая вызывает усиленный распад жира в собственных жировых депо. Избыток глюкозы, стимулируя осмотический диурез, приводит к опасной для жизни дегидратации что ведет к внутриклеточной и внеклеточной) дегидратации и гиповолемической недостаточности кровообращения Клинически: выраженная дегидратация, проявляется сухость кожи и слизистых оболочек, снижением тургора кожи. Вследствие уменьшения объема циркулирующей крови, может развиваться ортостатическая гипотензия В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов — 13*10%/л; Б- 0, Э — 0, Мц-0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симптоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз , нейтрофилёз, незначительная лимфопения 2. Ядерный свиг нейтрофилов вправо - нейтрофилёз (значительное увеличение сегментоядерных нейтрофилов), лейкоцитоз 3. Абсолютная лимфопения 4. Изменение в составе белой крови отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции. Развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. На ЭКГ у больного обнаружено удлинение РО интервала до 0,4 сек. 1. Какое свойство сердечной мышцы нарушено? 2. Как называется это нарушение, какова степень его выраженности? 3. При каких состояниях может встречаться? 1. Нарушение проводимости 2. Атриовентрикулярная блокада 1 степени 3. Наблюдается как у людей, имеющих здоровое сердце, у больных с сердечной патологией, например ИБС, миокардитом, пороками сердца, а также при передозировке сердечных гликозидов. Также встречается при функциональных расстройствах у спортсменов, молодых людей с вегетативной дистонией на фоне синусовой брадикардии Мужчина 38-ми лет обратился в клинику с жалобами на отрыжку, изжогу, частые запоры. При исследовании желудочного сока получили следующие данные: общая кислотность 90 млмоль/л., общая соляная кислота (НС|) - 85 млмоль/л, свободная НС! - 51 млмоль/л, связанная НС - 34 млмолыьл, органические кислоты и кислые фосфаты – 4 млмоль/л. Оцените состояние кислотности желудка. Назовите причины и чем обусловлено данное состояние? 1. Кислотность желудка повышена 2. Причинами данного состояния могут быть: гастрит, злоупотребление кофе, спиртными напитками, влияние хеликобактерий, диеты с длительным воздержанием от пищи, стресс Воздействую на слизь и саму слизистую оболочку желудка, соляная кислота оказывает агрессивное воздействие на целостность структур стенок желудка. У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1. Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2. Поясните патогенез этого состояния. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и моче в этом случае? 1.Желтушную окраску обусловил холемический синдром,возникающий при холестазе внутрипеченочного либо внепеченочного происхождения и обусловленный как собственно холемией (задержкой в крови составляющих компонентов желчи), так и ахолией (отсутствием или снижением поступления компонентов желчи в кишечник). 2. При попадание желчных пигментов в кровь происходит окрашивание кожи и слизистых, а также желчные кислоты воздействуя на нервные окончания кожи приводят к кожному зуду. Причиной брадикардии и снижения АД является стимуляция блуждающего нерва и воздействие желчных кислот на сердце и кровеносные сосуды. 3.В крови будут наблюдаться: желчные кислоты, АЛТ, гипербилирубинемия, АСТ. В моче можно будет обнаружить билирубин в малых количествах. Пациент К., 48-ми лет, в течение 5-ти лет болен хроническим гломерулонефритом. В последние недели появились ноющие боли в сердце, сердцебиение, выраженные отёки, особенно нижних конечностей. Анализ мочи: белок 3,3 г/л. АД 170/96 мм рт. ст. Анализ крови: остаточный азот 70 мг %, общий белок 48 г/л, альбумины 15 г/л, глобулины 28 г/л, гиперлипидемия, гипернатриемия. 1. Каков патогенез артериальной гипертензии у данного пациента? Опишите её механизмы. 2. К каким осложнениям у данного пациента она может привести? 1. Патогенетический механизм АГ при хроническом гломерулонефрите заключается в активации ренин-ангиотензиновой системы, которая приводит к уменьшению способности почек вырабатывать вазодилататорные и натрийуретические вещества, а они в свою очередь приводят к увеличению реабсорбции натрия и воды. 2. Может привести к острой сердечной недостаточности, гипертрофии левого желудочка, а также нарушению зрения. Мужчина 42-х лет обратился в клинику с жалобами на бессонницу, резкое снижение массы тела, раздражительность, головную боль, головокружение, общую слабость, сухость во рту. При пальпации щитовидная железа увеличена, АД — 150/100 мм рт.ст. В крови повышено содержание ТЗ и Т4, а также уровень глюкозы. 1. Какая форма патология наиболее вероятно возникла у больного? 2. Объясните механизм наблюдаемых явлений. 1. Гипертиреоз. 2. Наблюдаемые явления происходят из-за повышенной секреции тироксина и трийодтиронина. Избыток этих гормонов нарушает процессы тканевого дыхания и окислительного фосфорилирования, что в свою очередь приведет к повышенному образованию тепла, снижению энергетических запасов организма в макроэргических связях АТФ. Энергетический дефицит восполняется за счет ускорения всех метаболических процессов, что в итоге и определяет клиническую картину тиреотоксикоза. Преимущественно повреждаются сердечно-сосудистая и нервная системы: сердечно-сосудистые расстройства обусловлены, с одной стороны, патологической чувствительностью ССС к катехоламинам, с другой – прямым воздействием избытка тироксина на миокард. Возникающие при этом расстройства гемодинамики, несоответствие между уровнем доставки, потребления и утилизации кислорода сердечной мышцей приводят к развитию тахикардии. Характерно большое пульсовое давление (систолическое АД повышается в связи с усилением сердечных сокращений, диастолическое АД снижается из-за понижения тонуса периферических сосудов). Похудение вследствие повышенного распада белковой составной кости и вторичной потери кальция. Тема 14 Оценка нет Больная жалуется на сильную головную боль, повышенную утомляемость, психическую лабильность, плохой сон. При осмотре — гиперстеническая конституция, подкожная жировая клетчатка чрезмерно выражена, на коже — полосы растяжения краснофиолетового цвета. Тоны сердца приглушены, пульс 80 - уд/мин, АД -— 160/100 мм рт.ст. Повышено содержание глюкозы в крови. Экскреция17-кетостероидов и 17оксикортикостероидов в суточной моче увеличена. 1. Какая форма эндокринной патологии развилась у больной? Ответ обоснуйте. 2. Каковы механизмы развития симптомов, имеющихся у больной? 1. У больной развилась болезнь Иценко-Кушинга. Исходя из условия и перечисленных симптомов: артериальная гипертензия, сахарный диабет, наличие "полос растяжения", выраженной подкожно жировой клетчатки и др, которые являются характерными для данной болезни. 2. - Гипергликемия . Причина: контринсулярные эффекты избытка кортизола. - Наличие красно-багровых или фиолетовых «полос растяжения» . Механизмы: активация катаболизма белков и угнетение протеосинтеза в коже. Это ведёт к дефициту в коже коллагена, эластина и других белков, формирующих структуры кожи. Просвечивание в области стрий микрососудов подкожной клетчатки. Багровый или фиолетовый цвет стрий обусловлен застоем венозной крови в микрососудах клетчатки. - Повышение уровня 17-КС отражает избыточную секрецию андрогенов. - Артериальная гипертензия. Причина: сосудистые и другие эффекты кортизола (включая задержку натрия), увеличение выработки альдостерона в клубочковой зоне коры надпочечника и его уровня в крови (наблюдается при опухолях, гипертрофии и гиперплазии коры надпочечников с поражением клубочковой и пучковой его зон). Тема 15 Оценка нет Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? 1. Атетоз 2. Данное нарушение связанно с поражением стриарной системы (базальных ганглиев, скорлупы, полосатого тела). Также может возникать при энцефалите, ЧМТ, нарушении мозгового кровообращения. У ребёнка 7-ми лет после приёма сока манго внезапно возникла быстро нарастающая ограниченная припухлость области мягкого нёба, мешающая глотанию, а позже и дыханию. Слизистая оболочка в области припухлости гиперемирована, болезненности нет; в крови - умеренная эозинофилия. Температура тела нормальная. Известно, что у старшей сестры были приступы бронхиальной астмы. 1.Какое состояние возникло у ребёнка? 2.Каков патогенез данного типа патологии? 3.С чем связано развитие данного вида отёка и можно ли считать его жизненно опасным? 1.Ангионевротический отек- "Отек Квинке"(аллергический) 2. В основе лежит аллергическая реакция аллерген(Антиген)-антитело. Выделяющиеся в предварительно сенсибилизированном организме БАВ - медиаторы (гистамин, кинины, простагландины) вызывают местное расширение капилляров и вен, происходит повышение проницаемости микрососудов и развивается отек тканей. Причиной в нашем случае является-сок манго. 3.В сессебилизированный организм попадает аллерген который связывается в Ат и вызывает немедленного типа аллергическую реакцию. Происходит отек подкожной жировой клетчатки и слизистых оболочек, из-за отека гортани и слизистой носа происходит асфиксия. Да является жизненно опасным, если симптомы отека Квинке нарастают, пациент может потерять сознание от удушья и умереть от гипоксии без вовремя оказанной мед помощи. У больного В., 34 лет, с переломом правой плечевой кости было отмечено покраснение в месте повреждения, плотно наложена гипсовая повязка. На следующий день появилась припухлость, синюшность и похолодание кисти травмированной руки. 1.Объясните патогенез перехода артериальной гиперемии в венозную 2.Объясните значение венозной гиперемии при воспалении 1.на переход артериальной гиперемии в венозную вляют факторы: к внутрисосудистым факторам относят-набухание эндотелиальных клеток, краевое стояние лейкоцитов, активация системы гемостаза, сгущение крови, повышение ее вязкости, образование микротромбов. Из внесосудистых факторов наибольшее значение имеют отек ткани и сдавление венул, мелких вен, лимфатических сосудов экссудатом. Усиливают венозную гиперемию сильное накопление в очаге воспаления медиаторов с сосудорасширяющим действием, ферментов лизосом и ионов Н, а также нарушение десмосом в зоне первичной и вторичной альтерации. 2.Основные проявления-замедление тока крови, застой, гипоксия и цианоз воспаленного участка. снижение обменных процессов - снижение температуры в очаге воспаления.,усиление гипоксии и ацидоза стимулирует развитие соединительнотканных элементов по периферии очага воспаления и тем самым обеспечивает формирование барьера, отделяющего воспалительный очаг от здоровой ткани.Ограничение кровотока в участке венозной гиперемии и образование барьеров = уменьшение резорбции из очага воспаления продуктов распада, токсических факторов, а также снижение риска распространения инфекционных агентов. Однако длительная венозная гиперемия может привести к снижению специализированных клеток в паренхиме органов = развитие склерозирования клеток. Исходом венозной гиперемии является стаз Микроскопия препарата брыжейки лягушки показала отсутствие кровотока в капиллярах А за их пределами лейкоциты направляются в очаг воспаления 1.Как называется эта стадия эмиграции лейкоцитов? 2.Объясните механизмы которые обеспечивают это явление? 1 Это третья стадия-продвижение в очаг воспаления- хемотаксис 2 При воспалении мы наблюдаем положительный хемотаксис, который обуславливается химической чувствительностью лейкоцитов, они движутся в сторону воспаления по градиенту концентрации хемотаксических веществ в очаге . Вещества, привлекающие лейкоциты, разделяются на две группы: цитотаксины (обладающие свойством привлекать лейкоциты непосредственно) и цитотаксиген (способствующие превращению веществ, не стимулирующих хемотаксис, в цитотаксины). Раз ля нейтрофилов цитотаксинами являются, например, компоненты комплемента , калликреин, бактериальные токсины, казеин и др.. Для эозинофилов цитотаксинами являются эозинофильный фактор хемотаксиса при анафилаксии,продукты повреждения лимфоцитов лимфокины и др. .Также в развити процесса роль могут играть электрокинетические явления, обусловленные разностью потенциалов между отрицательно заряженным лейкоцитом и положительным зарядом ткани, характеризующейся Н+- гиперионией. Длительное пребывание в замкнутом плохо вентилируемом пространстве малого объёма приводит к недостатку О2 во вдыхаемом воздухе и создаёт предпосылки для уменьшения напряжения О2 в плазме артериальной крови и недостаточному насыщению гемоглобина кислородом. 1. Какой вид гипоксии возникает в созданных условиях? 2. Назовите защитно-компенсаторные реакции организма направленные на увеличение доставки кислорода к тканям. 1.Гипоксическая(экзогенная)форма гипоксии 2.Выделяют дыхательные, гемодинамические, гемические и тканевые компенсаторно-защитные реакции: -Дыхательные: Увеличение объема легочной вентиляции. Возбуждение дыхательного центра, в ответ на понижение парциального давления кислорода в альвеолярном воздухе и крови, накопление в крови СО2 - в итоге развивается гипервентиляция, благодаря которой минутный дыхательный объем возрастает -Гемодинамические: перераспределение крови за счет централизации кровообращения,увеличение минутного объема крови,повышение тонуса периферических сосудов -Гемические: увеличение количества эритроцитов крови за счет мобилизации их из депо, усиление эритропоэза в костном мозге вследствие выработки почками эритропоэтина ,ускорение диссоциации оксигемоглобина, увеличение сродства кислорода к гемоглобину. -Тканевые: активация тканевых дыхательных ферментов и увеличение их количества, переход на анаэробное окисление, увеличение массы митохондрий, снижение основного обмена, повышение чувствительности тканей к действию ацетилхолина(кислородосберегающее действие) При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миглобинурии, гиперкалиемии, гипонатриемии. 1.Какая патология возникла у больного? 2.Каков основной ведущий механизм нарушения функции почек в данном случае? 3.Объясните механизм наблюдаемых явлений 1.Краш-синдром-синдром длительного раздавливания 2.Наличие токсичиских продуктов миолиза - миоглобина в крови-способствует развитию почечной недостаточности, а также централизация кровоснабжения приводит к ишемии почек и некрозу сначала клубочка почки а затем и эпителия канальцев 3.Нейрорефлекторный механизм: механическая травма и нарастающая ишемия +стресс приводят к распространенному возбуждению ЦНС и посредством нейрогуморальных факторов вызывают централизацию кровообращения, нарушение микроциркуляции на уровне всех органов и тканей, вызывает недостаточное кровоснабжение органов брюшной полости .Развивается компрессионный шок - нарастают явления ишемии.В зоне ишемии нарушаются окислительно-восстановительные процессы: преобладает анаэробный гликолиз, перекисное окисление липидов. В тканях накапливаются токсические продукты миолиза - из-за коликвационного некроза сдавливаемых мышц(миоглобин, креатинин, ионы калия и кальция,). В норме миоглобин в крови и в моче отсутствует. Наличие миоглобина в крови способствует развитию почечной недостаточности. В то же время, воздействие токсических продуктов не проявляется, пока они не поступят в общий кровоток, т.е. до тех пор, пока кровообращение в сдавленном сегменте не будет восстановлено При исследовании крови больного обнаружены следующие изменения. Количество эритроцитов-2,8 х 10^12/л, концентрация гемоглобина-93 г/л, ЦП-1,0. Тромбоцитов 120 х 10^9/л. Количество лейкоцитов 40 х 10^9/л; Б-0, Э-1, Мц-0, ю-0, Пя-0; Ся-9, лимфобласты1, пролимфоциты-5, Л-80, М-4. В мазке преобладает микролимфоциты, много теней Боткина-Гумпрехта. 1.Какие патологические изменения периферической крови имеют место в данном анализе (симптоматический или системные 2.К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3.Какая это форма лейкоза в зависимости от содержания лейкоцитов периферической крови? 4.О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5.Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1.Лейкоз (системное)-первично поражает ККМ 2.хронический 3.Лимфоцитарный лейкоз(хронический) 4.Замещением нормальной кроветворной ткани лейкозной и угнетением в связи с этим нормального кроветворения.Анемия чаще возникает из-за нарушения эритропоэза, но при некоторых видах лейкозв, как и в нашем случае роль может играть иммунный гемолиз эритроцитов и иногда кровотечения 5.Основная масса лейкозных клеток крови представлена- лимфоцитами. Их количество в лейкоцитарной формуле составляет 80%. Кроме лейкозных лимфоцитов в крови обнаруживаются пролимфоциты(5%) и единичные лимфобласты. Наблюдаем также появление теней БоткинаГумпрехта - полуразрушенных ядер лимфоцитов, которые возникают при приготовлении мазков крови. также видем анемию(снижение эритроцитов) и тромбоцитопению. На основе этого вывод Хронический лимфоцитарный лейкоз. В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов12,6 х 10^9/л; Б-0, Э-1, Мц-0, Ю-0, Пя-1, Ся-56, Л-16, М-26. СОЭ-16 мм/час. 1.Какие патологические изменения периферической крови имеют место в данном анализе? 2.Изменения какого вида лейкоцитов носят абсолютный, а какого-относительный характер? 3.Какая форма симптоматических изменений лейкоцитов имеет место в данном анализе? 4.При каких заболеваниях может встречаться и каков механизм возникающих изменений? 1.Лейкоцитоз ( Моноцитоз и уменьшение количества палочкоядерных нейтрофиов) 2. Абсолютный-моноциты, относительный-палочкоядерные нейтрофилы 3.Увеличение количества моноцитов , уменьшение Пя нейтрофилов- возможеннебольшой сдвиг формулы вправо 4.Моноцитарный лейкоцитоз характерен для: -хронических инфекций (туберкулез, бруцеллез); -инфекционного мононуклеоза; - инфекций, вызванных риккетсиями и простейшими (сыпной тиф, малярия). У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз 1.Какое состояние возникло у больного? 2.Каков механизм возникшего состояния? 3.Чем объясняется возникшее проявление? 4.Каков принцип патогенетической коррекции? 1.Отек легких 2. При застойной СН давление в левом предсердии возрастает в результате снижения сократительной способности миокарда. Это способствует повышению РГК. Если его значение велико, жидкость быстро выходит в интерстиций и возникает отек легких.(Гидродинамический механизм) 3. Из-а физической нагрузки ьткани требует больше кислорода,соответственно сердце должно быстрее перекачивать кровь, но так как у пациента сердечная недостаточность и камеры не способны вытолкнуть необходимый обьем дет их перегрузка, также воразстает сопротивление перифиреческих сосудов , из-за увеличения АД, из-за возникшей гипертензии малого круга кровообращения(перегрузка ЛП) жидкость(кровь) начинает выходить в альвеолы из-за чего и возникает отек легких 4. Диуретики, сердечные гликозиды, сосудорасширяющие средства В результате автомобильной аварии у пострадавшего имеется перелом 3-7 ребер слева. 1.Какие клинические признаки появятся со стороны внешнего дыхания? 2.Каков их механизм? 3.Возникает ли дыхательная недостаточность и какого типа? 1.Возникает резкая боль в груди, которая усиливается при чихании, кашле, разговоре, дыхании,что ведет к развитию-полипное (тахипноэ) 2.Боль из-за повреждения ребер приводит к ограничению глубины дыхания и увеличению его частоты. Наблюдаются рестриктивный тип альвеолярной гиповентиляции= снижение ОЕЛ, ЖЕЛ и МОД, уменьшение ДО и РО(вдоха). Индекс Тиффно остается в пределах нормы или превышает нормальные значения. Ограничение способности легких расправляться и увеличение эластического сопротивления легких = увеличение работы дыхательных мышц, развивается инспираторная одышка, гипоксемия и гиперкапния. 3. Может возникнуть Острая вентиляционная дыхательная недостаточность. Рестриктивный тип альвеолярной гиповентиляции На механические раздражитель возбудимость секреторных клеток понижена, на химический-нормальная или несколько повышена. Общее количество желудочного сока повышено. pH = 6,0-8,0. После пробного завтрака pH через 40-80 минут достигает 10,0. 1.Как называется такой тип секреции? 2.При каких заболеваниях встречается? 3.Каков патогенез такого изменения секреции? 1.Инертный тип секреции 2.Основные причины: увеличение массы секреторных клеток желудка , активация влияний блуждающего нерва, повышение выработки гастрина, перерастяжение антрального отдела желудка. Гиперацидный гастрит 3. Характеризуется увеличением латентного периода, замедлением темпа нарастания и прекращения секреции, увеличением объёма желудочного содержимого.???? У мужчины 60-ти лет диагностирован цирроз печени. Объективно: отёки верхних и нижних конечностей, спленомегалия, асцит, расширение поверхностных вен передней брюшной стенки. Биохимическое исследование крови показало гипоальбуминемию, гиперглобулинемию. 1.Объясните механизм формирования отёков в данном случае 2. Какой тип печёночной недостаточности возник у пациента? 1. Формирование отеков происходит за счет нескольких механизмов: 1. Затруднение внутрипеченочного кровообращения с последующим повышением гидростатического давления в системе воротной вены. . 2.Задержка натрия в организме. С мочой выделяется большое количество альдостерона( повышается его секреция и недостаточную инактивируется в печени=задержка натрия) 3.Нарушении способности печени синтезировать альбумины(развитие гипоальбуминемии). Снижается онкотическое давление крови-выход жидкости в межклеточное пространство и полости. 2.Цирроз приводит к развитию печеночной недостаточности. Печеночно-сосудистой???? Больная жалуется на головные доли, резкую слабость, одышку, тошноты, иногда с рвотой, частые носовые кровотечения. Несколько лет назад перенесла острый гломерулонефрит. Объективно: кожа сухая, бледная, отёков нет, АД повышено, в крови небольшая нормохромная анемия, остаточный азот-3,1 г/литр, креатинин-0,44 г/л. Суточный диурез 2500 мл, плотность мочи-1010, присутствует белок, лейкоциты, эритроциты, цилиндры. 1.Дайте оценку состояния АД у больной и объясните механизм этого явления. 2. Каков механизм возникшее анемии? 3.Оцените характер изменения биохимического состава крови и качественного состава мочи. 4.Какой вид нарушения функционального состояния почек развился у больной вследствие заболевания? 1.Повышение АД в данном случае, как результат гиперволемии, которая приводит к гипертрофии левого желудочка, а также усиления синтеза ренина и активации ренинангиотензиновой системы. 2.-Недостаточная продукция эритропоэтина почками или появление в плазме больных его ингибитора - Угнетение костного мозга азотсодержащими веществами; гематурия; проявления геморрагического диатеза -потеря трансферрина 3.В крови - сильно повышен креатинин, повышено содержание остаточного азота- азотемия. Повышен суточный диурез, сниженная плотность мочи, протеинурия , лейкоцитурия, гематурия, цилиндрурия. 4.Можем предположить развитие хронического гломерулонефрита У больной отмечается утомляемость, физическая слабость, снижение мышечного тонуса, снижение основного обмена. Поставлен диагноз болезни Хашимото . 1.Поясните патогенез этой болезни. 2.Объясните механизм указанных симптомов. 1.Тиреоидит Хашимото – это хроническое аутоиммунное воспаление щитовидной железы с лимфоцитарной инфильтрацией. При данном заболевании лейкоциты вырабатывают антитела против компонентов клеток щитовидной железы(АТ к тиреоидной пероксидазе). Происходит увеличение щитовидной железы и постепенное снижением ее функции (гипотиреоз). 2.-Уменьшением основного обмена обусловлено снижением интенсивности биологического окисления в митохондриях и функциональной активности возбудимых тканей(т.е. происходит уменьшение теплообразующего действия тиреоидных гормонов) -Падение активности Nа-К-АТФ-аз и изменения процессов активного транспорта ионов с одной стороны, и уменьшение чувствительности тканей к катехоламинам( обусловлено уменьшением количества бета-адренорецепторов на клетках)- с другой стороны приводят к:- нарушениями деятельности ЦНС - замедление умственной деятельности, вялость, сонливость -уменьшению функциональной активности скелетных мышц (т.е. слабость, уменьшением тонуса мышц , быстрая утомляемость) Во время осмотра больной 25-ти лет было обнаружено: рост средний, лицо лунообразное, кожа на нём с багровым оттенком, избыточное отложение жира на животе и бёдрах, кости тонкие. Отмечаются красные полосы и растяжения на коже живота и плеч. Артериальное давление 160/90 мм рт. ст., сахар крови 7,0. Рентгенологически: турецкое седло расширено. Был поставлен диагноз болезнь Иценко-Кушина. 1.Назовите, нарушение функции какой железы можно заподозрить у пациента? 2.Перечислите гормоны синтезируемые поражённые железой. 3.Объясните механизм развития описанных симптомов 1.Патологическая гиперфункция коры надпо¬чечников 2. Надпочечник состоит из коркового и мозгового вещества. Гормоны коры надпочечников: - в клубочковой зоне образуются - минералокортикоиды - основной-альдостерон -в пучковой зоне -глюкокортикоиды - основной кортизол, а также кортизон и кортикостерон -в сетчатой зоне синтезируются мужские половые гормоны - андрогены Гормоны ,которые образуются в мозговом веществе: катехоламины, норадреналин и адреналин 3. Багровый цвет кожи и красные растяжки- из-за активации катаболизма белков и угнетения синтеза белков в коже, что ведѐт к дефициту в ней коллагена, эластина и др. белков, формирующих структуры кожи. Это приводит к просвечивани. в области стрий микрососудов подкожной клетчатки, а багровый цвет их обусловлен застоем венозной крови в микрососудах . Артериальная гипертензия- сосудистые эффекты кортизола + повышение выработки альдостерона=активация РАС Высокий сахар ,вплоть до СД- из-за контринсулярных эффекты избытка кортизола Кушинговая внешность-из-за ибыточного образования жира под дейтсвием гормонов Больной 58-милет обратился к врачу с жалобами на ограничение произвольных движений в левой руке и ноге. Год назад перенёс внутримозговое кровоизлияние. При обследовании левая рука согнута и приведена к туловищу, а левая нога резко выпрямлена. Мышечный тонус и надкостничный рефлексы указанных конечностей повышены. Имеются патологические рефлексы. 1.Какие нарушения наблюдаются у больного? 2.Каков механизм их происхождения? 1.У пациента можем предположить развитие центрального паралича(гемиплегии , вследствие внутримозгового кровоизлияния, на это указывают: а)гипертония - увеличение тонуса мышц(спастический паралич) б) гиперрефлексия - усиление спинномозговых рефлексов в) появление патологических рефлексов (это может быть рефлекс Бабинского, рефлекс Россолимо и др.) 2.уменьшение тормозных влияний вышерасположенных нервных центров на альфа-мотонейроны спинного мозга У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1. Реакция немедленного типа(бронхоспазм, бронх.астма) 2.К гуморальной реакции, обусловлено IgE 3. Антигены находятся на поверхности клеток, антитела в свободном состоянии. Реакция антиген+антитело происходит на поверхности клетки. Выделяют 3 основных механизма: 1комплементзависимый цитолиз 2-антителозависимый фагоцитоз 3-антителозависимый клеточная цитотоксичность. Т7, оценка 4 Через 3 недели после родов у кормящей матери появились боли в области левой груди, кормление этой грудью стало болезненным. На 3-й день заболевания у больной появился озноб, температура тела повысилась до 39С, усилилась боль в пораженной железе. Отмечается покраснение кожи над образованием, расширение подкожных венозных сосудов в области железы, увеличение регионарных лимфатических желез. 1.Какие признаки относятся к местным, а какие — к общим признакам воспаления? 2. Объясните механизм наблюдаемых явлений. Исходя из условия задания: 1. Местные: покраснение, боль, повышение температуры Общие: озноб 2. Покраснение обусловлено артериальной гиперемией, увеличение притока крови с повышенным содержанием О2. Жар обусловлен усилением обмена веществ на ранних стадиях воспаления, притоком крови с более высокой температурой (особенно при воспалении кожи и слизистых), усилением теплоотдачи за счет гиперемии. Боль вызывается раздражением рецепторов в очаге воспаления медиаторами воспаления (особенно кининами и простагландинами), изменением рН, осмотического давления, механическим раздражением рецепторов в результате припухлости в очаге воспаления. Лихорадка при воспалении развивается под влиянием на терморегулирующий центр пирогенных факторов: интерлейкина-1, липополисахаридов, катионных белков. Т8,оценка 4 При пульпите пациента выраженно беспокоят боли дёргающего характера. 1. Опишите механизм их возникновения и возможные патогенетические и симптоматические методы коррекции этого процесса. 1. Возникает во время фазы престаза, характер объясняется маятникообразным движением крови в этом участке. Является закономерным следствием возникающих расстройств микроциркуляции в предшествующих стадиях и нарушения обмена веществ. Коррекция производится устранением местных и общих признаков проявления воспаления. Т11,оценка 4 У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук. 1. Какой патологический процесс развился у больного? 2. Поясните патогенез этого процесса и его последствия для целостного организма. 1. Коллапс 2. Патогенетические механизмы: - уменьшение объема циркулирующей крови. Абсолютное уменьшение ОЦК возникает при кровопотере, плазморрагии при обширных ожогах, обезвоживании организма различного генеза (водное голодание, рвота, полиурия, потоотделение). Относительное уменьшение ОЦК при нормальном общем объеме крови возникает вследствие значительного депонирования в капиллярах (при значительном снижении тонуса мелких сосудов или правожелудочковой сердечной недостаточности) -первичное уменьшение сердечного выброса может возникнуть в результате острой миокардиальной недостаточности при инфаркте миокарда, некоторых видах аритмий, тампонаде сердца при выпотных перикардитах и особенно при тяжелых инфекционных миокардитах и других патологических состояниях, приводящих к токсическому поражению миокарда и снижению его сократительной способности. -первичное падение общего периферического сопротивления может возникнуть при прямом воздействии патологических факторов на стенки резистивных (артериолы, метартериолы, шунты) и емкостных (вены) сосудов, что приводит к снижению нейрогенного и миогенного тонуса сосудов и снижению чувствительности к прессорным агентам ( интоксикации различного происхождения, некоторые лекарственные средства , ионизирующая радиация, нарушения ионного состава, острая надпочечниковая недостаточность, гипоксия и т.д.) При тяжелом и длительном коллапсе неизбежно развиваются нарушения микроциркуляции. Вследствие падения перфузионного давления кровоток в микроциркуляторном русле замедляется, и кровь застаивается в капиллярах. Вследствие этого развивается циркуляторная гипоксия, что приводит к повышению проницаемости сосудов и выходу жидкой части крови в ткань. Развивается агрегация эритроцитов. В результате резкой артериальной гипотензии падает фильтрационное давление в клубочках почек, возникает олигурия либо анурия и, в конечном счете, почечная недостаточность. Т13, оценка 3. Я думаю что тут я неправильно написала отек по этиологии и тд. После механической травмы руки у больной развилась отечность в зоне поражения. 1. Какой отек по этиологии развился у больного? 2. Поясните патогенез отека в этом случае. 1.Воспалительный 2. По патогенезу мембраногенный. Характеризуется существенным повышением проницаемости стенок сосудов микроциркуляторного русла для воды, мелко- и крупномолекулярных веществ Т14,оценка 5 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? 1)Нарушения жирового обмена при сахарном диабете могут проявляться следующими признаками: 1. Гиперлипацидемия - увеличение содержания в крови свободных жирных кислот. Связана с активацией липолиза и подавлением липогенеза в жировой ткани. 2. Кетоз. Увеличение содержания кетоновых тел в крови и появление их в моче связано с гиперлипацидемией 3.Гиперлипопротеинемия. Характеризуется увеличением содержания в крови липопротеидов очень низкой плотности. 4. Жировая инфильтрация печени. Является следствием избыточного поступления в печень свободных жирных кислот. Последние выводятся из печени, превращаясь в триглицериды, а затем, вовлекаясь в образование ЛПОНП, - развивается гиперлипопротеинемия. 5. Похудение. 2)Развивается гиперлипопротеинемия, атеросклероз, нефропатия. Модуль2, тема 3, оценка 4 В анализе крови больного обнаружены следующие изменения. Количество лейкоцитов — 13*10%/л; Б- 0, Э —0, Мц-0, Ю - 0, Пя - 0, Ся - 79, Л - 16, М - 5. В нейтрофилах гиперсегментация ядер и вакуолизация цитоплазмы. 1. Какие патологические изменения (системные или симптоматические) периферической крови имеют место в данном анализе? 2. Как квалифицировать данные количественные и качественные изменения в нейтрофилах? 3. Относительный или абсолютный характер носит снижение числа лимфоцитов? 4. Дайте заключение об изменении состава белой крови, имеющем место в данном анализе, при каких патологических явлениях может встречаться такое нарушение периферической крови и каков механизм возникающих изменений? 1. Лейкоцитоз, незначительная лимфопения, сдвиг вправо 2. Ядерный сдвиг нейтрофилов вправо - нейтрофилёз (значительное увеличение сегментоядерных нейтрофилов), лейкоцитоз 3. Абсолютная лимфопения 4. Изменение отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции. Развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. Т4, Есаулов сам мне все это расписал, так что думаю тут 5. В анализе крови обнаружены следующие изменения. Количество эритроцитов — 1,8*10'2/л, концентрация гемоглобина — 55 г/л, ЦП- 0,9. Тромбоцитов — 80*10°/л. Количество лейкоцитов — 2,3*103/л; Б- 0, Э0, Мц- 1, Ю- 1, Пя- 2; Ся - 17, Л-7, М- 0, бластные клетки - 72. Анизоцитоз, выраженный пойкилоцитоз. СОЭ — 54 мм/час. 1. Какие патологические изменения периферической крови имеют место в данном анализе (симптоматические или системные)? 2.К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Системные. 2.Недифференцированный лейкоз 3. Лейкопенический лейкоз 4. При лейкозе происходит вытеснение эритроцитарного ростка, что приводит к уменьшению содержание эритроцитов в периферической крови – метапластическая анемия. 5. Острый недифференцированный лейкоз. Т6,оценка 4 У больного сердечной недостаточностью в результате длительной физической нагрузки появилось чувство стеснения в груди, затруднение дыхания. Затем появился кашель с пенистой жидкой мокротой, выраженный цианоз. 1. Какое состояние возникло у больного? 2. Каков механизм возникшего состояния? 3. Чем объясняются возникшие проявления? 4. Каков принцип патогенетической коррекции? 1. Острый коронарный синдром, с острой левожелудочковая недостаточностью, отек легких 2.Коронарнарная недостаточность на фоне повышенной фн- гипоперфузия миокардаишемия- нарушение сократительной функции.- увеличение пред и постнагрузки- застой в МКК- отёк легких 3.Характеризуется развившимся венозным застоем в малом круге кровообращения 4. Патогенетическое лечение: разгрузка мкк за счёт снижения преднагрузки (нитраты, морфин, фуросемид). Купирование ОЛЖН- улучшить насосную функцию за счёт инотропных препаратов (допамин, добутамин.О2 терапия Т7, поставил 2, так что кидаю просто задание, вы умники все решите :* Утром после сна длительно болеющий человек быстро встал с постели и почувствовал слабость, головокружение, нарушение равновесия. Через 2 — 3 минуты эти явления исчезли, хотя некоторое время у него были учащенными дыхание и сердечная деятельность. 1. Как называется это явление? 2. Каков механизм возникших при этом нарушений? 3. Каков принцип патогенетической коррекции данного состояния? Т9, оценка 4 В эксперименте после внутримышечного введения животному гистамина происходит повышение перистальтики желудка, т.е. повышение его двигательной функции. 1. Объясните механизм возникающего гиперкинеза. 2. При каких заболеваниях желудка встречается это явление? 1. В слизистой оболочке желудка гистамин действует как медиатор, который выделяется энтерохромаффиноподобными (ECL) клетками для стимуляции секреции кислоты желудочного сока соседними париетальными клетками. 2. Возникает при гастритах, язвенной болезни желудка, при сужении его пилорической части, а также при приеме алкоголя и курении. Т10,оценка 4 Больной 30-ти лет поступил в терапевтическое отделение городской больницы с жалобами на озноб, повышение температуры тела до 400С, головную боль, нарастающую слабость. Накануне больной ел грибы. В крови обнаружено Эритроциты — 3х1012/л, непрямой билирубин -— 45 мкмоль/л. Стеркобилин в кале выявляется в большом количестве. Вопросы: 1) Какой вид желтухи развился у данной больного? 2) Почему повышен стеркобилин в кале? 3) Назовите другие заболевания или патологические состояния, при которых может наблюдаться данный вид желтухи. 1. Гемолитическая желтуха. 2. Из-за большого количества непрямого билирубина попадающего в кишечник. 3. Гемолитическая анемия. Причиной ее является разрушение эритроцитов (как внутри-, так и внеэритроцитарные) вследствие переливания несовместимой по группе крови, Rh конфликта, действия гемолитических ядов, паразитов, протезов клапанов сердца, рассасывания гематом, наследственных форм патологии эритроцитов Т11, оценка 4 Мужчина жалуется на ноющую боль в поясничной области справа, постоянный субфебрилитет. В анамнезе хронический тонзиллит. Объективно: АД — 160/110 мм рт.ст., пульс — 80 в минуту. В крови слабо выраженная нормохромная анемия, небольшой лейкоцитоз, СОЭ - 20 мм/час. Относительная плотность мочи — 1010, белок - 0,033 г/л, лейкоцитов - 18-20, эритроцитов - 1-4 в п/зр, небольшое количество оксалатов. 1. Какое состояние наиболее вероятно у больного? 2. Чем можно объяснить повышенное АД? 3. Каков механизм имеющихся при этом изменений в крови? 4. О чём свидетельствуют качественные характеристики состава мочи? 1. Острый гломерулонефрит. 2. Можно объяснить активацией ренин-ангиотензиновой системы, которая путем выделения ренина повышает артериальное давление. 3. Поражаются в первую очередь почечные клубочки, в которых происходит первичная фильтрация крови. Потому это приводит к временной утрате способности очищать кровь от токсических веществ. Нарушение работы почек приводит к изменению электролитного баланса крови и накоплению вредных токсических. А также сам воспалительный процесс приводит к тому что в крови обнаруживается лейкоцитоз и повышенное СОЭ. 4. Белок, лейкоциты и эритроциты обнаруживаются в моче из-за повышенной проницаемости стенки капилляров в клубочке. Т13, оценка У больного обнаружено равномерное увеличение щитовидной железы, резвившееся через 2 года после увольнение со службы на атомной подводной лодке. Основной обмен, температура тела, пульс, частота дыхания — снижены. Пациент сонлив, речь медленная, невнятная. 1. Какая форма патологии щитовидной железы развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы звенья патогенеза зобной трансформации щитовидной железы у пациента? 3. Объясните механизм каждого из симптомов у пациента? 1. Гипотиреоз, эндемический зоб. Определила на основании: увеличена щит.железа, основной обмен снижен, сонливость, ЧД снижена. 2. Патогенез как эндемического зоба связан с тем, что в условиях снижения синтеза тиреоидных гормонов усиливается продукция тиреотропного гормона гипофизом, что вызывает гиперплазию эпителия щитовидной железы и соответствующее увеличение ее в объеме. 3. Механизм увеличения щит. железы связан с тем, что в условиях снижения синтеза тиреоидных гормонов усиливается продукция тиреотропного гормона гипофизом, что вызывает гиперплазию эпителия щитовидной железы и соответствующее увеличение ее в объеме. Из-за недостатка тиреоидных гормонов снижается основный обмен , понижается температура тела , так как эти гормоны регулируют пластический и энергетический обмен. Понижение пульса и ЧД происходит так как снижается интенсивность окислительного фосфорилирования и снижается сократительной способности миокарда, что связано с нарушением функции сократительных белков. Сонливость и медленная речь проявляется на фоне возникновения церебральной гипоксии. Т14, оценка Пациент длительное время принимал дексаметазон. Затем решил отказаться от препарата. 1. К какому грозному осложнению может привести Данное «самолечение». 2. Опишите патогенетические механизмы данного осложнения. 3. Предположите возможные принципы коррекции возникшего состояния. 1. Острая надпочечниковая недостаточность. 2. Т. к гормоны начинают поступать извне, выработка своих собственных гормонов уменьшается и из-за резкого прекращения приема свои гормоны не успевают выработаться , соответственно возникает синдром отмены. 3. Назначается заместительная гормональной терапия. Назначаются синтетические аналоги кортизола и альдостерона. Т15,оценка Пациент обратился к невропатологу с жалобами на непроизвольные червообразные движения в пальцах рук и ног (наступающие один за одним сгибания и разгибания пальцев, переразгибание средних и концевых фаланг), которые усиливаются при произвольных движениях. 1. Как называется такая форма нарушения двигательной функции нервной системы? 2. С поражением каких нервных структур связано это нарушение? 1. Гиперкинез - атетоз. 2. Нарушения базальных ганглиев, полосатого тела и скорлупы. 5 тема. Оценка 4 У больного возник приступ одышки с выраженным затруднением дыхания,который был слышен в соседней комнате. Дыхание осуществлялось с помощью вспомогательной мускулатуры. Бронходилятаторы облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1.Какое явление возникло у человека? 2.К какому типу реакции гиперчувствительности относится данный случай? 3.Каков механизм описанных явлений? 1)Реакция немедленного типа(бронхоспазм, бронхиальная астма) 2)К гуморальной реакции, обусловлено IgE 3) Антигены располагаются на поверхности клеток,а антитела находятся в свободном состоянии. Реакция АГ+АТ происходит на поверхности клетки. Выделяют 3 основных механизма: комплементзависимый цитолиз ,антителозависимый фагоцитоз ,антителозависимая клеточная цитотоксичность. 6– 7 тема. Оценка 3 При микроскопии препарата брыжейки лягушки обнаружено,что просвет артериол,капилляров и венул знчительно расширен,они переполнены медленно текущей кровью темно-красного цвета. При микроскопии с большим увеличением обнаружено, что в системе капиллярных сосудов на их внутренней поверхности скапливаются и фиксируются лейкоциты. 1.Какая стадия сосудистой реакции имеет место в момент наблюдения ? 2.Как называются наблюдаемые внутри сосудов явления? 3.Объясните мехпнизм наблюдаемых явлений. 1)Венозная гиперемия(следствие микротромбоза) 2)Агрегация эритроцитов, увеличение вязкости крови, краевое стояние лейкоцитов, набухание эндотелиальных клеток.).Происходит выход жидкой части крови в воспаленную ткань. 3)Вследствие активации фактора Хагемана и уменьшения содержания гепарина,набухания эндотелия,потери венулами эластичности. 8 тема. Оценка 4 Спустя некоторое время после действия на ткань флогогенного фактора в очаге воспаления обнаруживается большое количество вышедших из просвета микрососудов лейкоцитов. 1) Назовите стадии процесса эмиграции лейкоцитов. 2) Объясните их механизм. 3) Перечислите функции нейтрофилов в очаге воспаления. 1)Маргинация,роллинг лейкоцитов,затем адгезия,проникновение лейкоцитов через стенку сосуда и хемотаксис. 2)Маргинация,роллинг- лейкоциты переходят из осевого кровотока к пристеночному,происходит взаимодействие лейкоцитов с селектинами и адгезивными молекулами на эндотелии. Проникновение лейкоцитов через стенку эндотелия с помощью псевдоподий,хемотаксиснаправленное движение в очаг воспаления под влиянием хемоатрактантов. 3) Фагоцитоз , цитотоксическое действие, секреция веществ стимулирующих регенерацию, продукция интерферона. 9– 10 – 11 тема. Оценка 4 При проведении демонтажных работ на строителя обрушилась стена. Какое-то время находился под завалом, что привело к появлению у больного олигурии, гипоизостенурии, протеинурии, миоглобинурии, гиперкалиемии, гипонатриемии. 1) Какая патология возникла у больного? 2) Каков основной ведущий механизм нарушения функции почек в данном случае? 3) Объясните механизм наблюдаемых явлений. 1.Травматический шок( в результате сдавливания). 2.Почечная недостаточность развивается из-за блокирования канальцев почек миоглобином разрушенных мышц 3.Основными факторами, определяющими развитие почечной недостаточности, служат гиповолемия и нарушение перфузии почек, прямая цитотоксичность миоглобина и внутриканальцевая обструкция нерастворимыми глобулами миоглобина. Боль приводит к тому, что в кровь выделяются адреналин и норадреналин, возникает спазм артериол и прекапиллярных сфинктеров. В клубочках почек резко нарушаются микроциркуляция и процесс фильтрации первичной мочи. 12 – 13 тема. Оценка 5 Для изучения отдельных звеньев патогенеза отёка лабораторной крысе ввели в/в токсичную дозу адреналина. Сразу после введения лапки и ушки животного побледнели, АД поднялось, появилась выраженная тахикардия, участилось дыхание. К исходу 18 минуты развились клонико-тонические судороги, судорожное дыхание, появились пенистые выделения розового цвета из дыхательных путей и на этом фоне животное погибло. 1) Какое состояние развилось у животного ? 2 )Объясните патогенетические механизмы его развития? 3 )Предложите возможные принципы патогенетической коррекции. 1.Отёк легких(кардиогенный). 2.Отек легких развивается вследствие повышения гидростатического давления в легочных сосудах, снижения онкотического давления плазмы, повышения проницаемости сосудистой стенки, сопровождается выходом транссудата из капилляров в легочную ткань, что приводит к инфильтрации альвеол и резкому нарушению газообмена. 3.Оксигенотерапия,дегидратация. 14 тема. Оценка 4 В приёмный покой доставлен больной в бессознательном состоянии. У больного глубокой, шумное дыхание, кожа и слизистые сухие. В выдыхаемом воздухе запах ацетона. Глюкоза крови- 25 ммоль/л, повышение кетоновых тел в крови. 1) Какое патологическое состояние наблюдается у больного? 2) Каков механизм избыточной продукции кетоновых тел в данном случае, и каково их значение в патогенезе клинических проявлений у больного? 3) Объясните патогенез этого состояния. 1.Кетоацидотическая кома. 2.Избыточная продукция кетоновых тел в данном случае происходит в результате усиленного липолиза,что обусловлено усилением контринсулярных гормонов. Проявляется сухостью слизистых и кожи,т.к повышается диурез на фоне сахарного диабета, так же усиливается чувство жажды и выделяется специфический запах ацетона. 3.Недостаток инсулина приводит к усилению липолиза,накоплению кетоновых тел,что приводит к ацидозу и оказывает токсическое действие на организм,в частности на нервную систему→кома 3 тема. Оценка 3 У больного, длительно применявшего сульфаниламидные препараты, обнаружены следующие изменения в пеиферической крови. Количество лейкоцитов – 2,4*109/л; Б0, Э-0, Мц-0, Ю- 0, Пя-1, Ся-19, Л-70, М-10. 1) Какие патологические изменения периферической крови имеют место в данном анализе? 2)Изменения каких форм лейкоцитов носят абсолютный, а каких-относительный характер? 3)Какая форма смптоматических изменений лейкоцитов имеет место в данном анализе? 4) При каких формах патологии она может встречаться и каков при этом механизм возникающих изменений? 1.Лейкопения,сдвиг лейкоцитарной формулы вправо, лимфоцитоз. 2. Агранулоциты абсолютный характер, гранулоциты - относительный. 3.Лимфоцитоз(относительный) 4.Наблюдается при вирусных инфекциях (герпес, ветряная оспа, вирусный гепатит и др.), а также при доброкачественный лимфоретикулёз, листериоз, токсоплазмоз) и хронически протекающих инфекциях (туберкулёз, сифилис), при микседеме, акромегалии),при неврастении и других заболеваниях ЦНС. На ЭКГ у боьного обнаружено удлинение PQ интервала до 0,4 сек. 1.Какое сойство сердечной мышцы нарушено? 2.Как называется это нарушение, какова степень его выраженности? 3.При каких состояниях может встречаться? 1.Проводимость. 2.Аритмия. 3.При гипертрофии миокарда,т.к происходит задержка проведения импульса из-за увеличения миокарда.Так же причиной может быть блокада. Тема 7. Оценка 4 У больной сахарным диабетом возникла диабетическая кома, на фоне которой развилось гаспинг-дыхание. 1.Когда возникает такой тип дыхания? 2.Каков механизм его появления? 1.Возникает в терминальной фазе асфиксии (при глубокой гипоксии или гиперкапнии), встречается у недоношенных детей, при многих патологических состояниях (отравлениях, травмах, кровоизлияниях и тромбозах ствола головного мозга),при параличе бульбарного дых.центра. 2.предагональное дыхание, возникающее при поражении продолговатого мозга и характеризуется редкими, глубокими, убывающими по силе вздохами с редуцированным выдохом.Нарушаются реципрокные отношениями между инспираторным и экспираторным центрами.Мышцы выдоха сокращаются одновременно с мышцами вдоха У больного вирусным гепатитом отмечается желтушность кожи и слизистых, кожный зуд, снижение АД, брадикардия. 1 Какой печеночный синдром обусловил желтушную окраску кожи и слизистых? Назовите причины такого синдрома. 2 Поясните патогенез этого состояния 3 Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдаются в крови и в моче в этом случае? 1.Холемический синдром,наблюдаемый при механической и печеночной желтухе,возникает при попадании желчных кислот в кровь. 2.При действии желчных кислот на рецепторы и центр блуждающего нерва, на синусовый узел сердца и кровеносные сосуды возникает брадикардия, снижение АД. Токсическое действие желчных кислот на центральную нервную систему проявляется в виде общей астении, раздражительности, сменяющейся депрессией, сонливости днем и бессонницы ночью, головной боли и повышенной утомляемости. Раздражение чувствительных нервных окончаний кожи желчными кислотами приводит к кожному зуду.Попадание желчных пигментов в кровь окрашивает кожу и слизистые. 3.Кровь: гипербилирубинемия, желчные кислоты, АЛТ, АСТ Моча: билирубинемия Тема 11. Оценка 4 Пациентка 25-ти лет, страдает хроническим тонзиллитом. Через две недели, после переохлаждения появились слабость, тошнота, ноющая боль в области поясницы, АД 185/90 мм.рт.ст., распространённые отеки, моча цвета «мясных помоев». Анализ мочи: диурез-500мл, плотность-1028, эритроциты-10-12 в поле зрения. 1.Какая форма патологии почек развилась у больной? 2.Каковы наиболее вероятные причины развития патологии почек? 3.Охарактеризуйте ключевые звенья механизмов развития синдромов: -гипертензивного -отечного 1. Острый гломерулонефрит с нефритическим синдромом. 2. Причины: -вирусные: инфекционный мононуклеоз, гепатит В, вирусы коксаки, ветряная оспа, эпидемический паротит, ЕСНО . -бактериальные: сепсис, брюшной тиф, эндокардит, пневмококковая или менингококковая инфекции 3. Отечный синдром обусловлен: 1- увеличение объема внеклеточной жидкости, 2-повышение проницаемости клубочка( потеря белка с мочой) Гипертензивный синдром обусловлен: 1- задержкой натрия и воды; 2- активацией ренинангиотензин-альдостероновой системы; 3- снижением функции депрессорной системы почек. Женщина 48-ми лет с бронхиальной астмой принимала в течении 3-х месяцев глюкокортикоиды в таблетированной форме. Вследствие значительного улучшения состояния внезапно прекратила прием этих препаратов. 1. Развитие какого осложнения весьма вероятно в Данном случае? 2. Поясните его патогенез. 1.Надпочечниковая недостаточность(возможен криз). 2. Из-за прекращения приёма глюкокортикоидов возникает синдром отмены.Т. к гормоны начинают поступать извне, выработка своих собственных гормонов уменьшается и из-за резкого прекращения приема "свои" гормоны не успевают вырабатываться,что и есть синдром отмены. Препараты глюкокортикоидов, как и естественные глюкокортикоиды, тормозят продукцию АКТГ, который в обычных условиях стимулирует кору надпочечников. При снижении продукции АКТГ постепенно развивается недостаточность надпочечников, которая и проявляется после отмены данных препаратов. 15 тема Оценка 4 После перелома плечевой кости у пострадавшего снизились трицепсрефлекс и карпорадиальный рефлекс, возникла анестезия тыльной поверхности предплечья и кисти. 1. Какие нервные структуры пострадали? 2. Какая форма расстройства двигательной функции нервной системы возникла? 3. Объясните механизм этих расстройств. 1.Лучевой,локтевой и срединный нервы. 2.Парез. 3.Парез обусловлен повреждением нервных путей, соединяющих головной мозг с мышцей или группой мышц . При повреждении любого участка двигательного пути от нейрона коры до периферического нерва возбуждение не передаётся на мышцу, при этом возникает слабость в конечности или другом участке тела, который приводила в движение ослабевшая мышца. При исследовании крови больпого обпаружены следующие изменения. Количество эритроцитов — 3,0*1012/л, концентрация гемоглобина — 100 г/л, ЦП- 0,9. Тромбоцитов — 140*10/л. Количество лейкоцитов — 30*109/л; Б- 0, Э-7,Мц-0, Ю - 3, Пя - 8; Ся - 30, Л - 16, М - 33, монобластов -— 3. Анизоцитоз, выраженный пойкилоцитоз. СОЭ - 40мм/час. 1. Какие патологические изменения периферической крови имет место в данном анализе (симптоматические или системные)? 2. К какому основному виду лейкозов по гистогематическому принципу следует отнести данную патологию, хроническая или острая форма этого процесса? 3. Какая это форма лейкоза в зависимости от содержания лейкоцитов в периферической крови? 4. О чём свидетельствуют и чем характеризуются наблюдающиеся при этом анемия и тромбоцитопения? 5. Сформулируйте на основании представленных гематологических данных полное заключение о виде лейкоза. 1. Анемия, снижен гемоглобин, ЦП-норма, тромбоцитопения, лекоцитоз, б-норма, эозинофилия, мцнорма, ю-повышено, пя-повышено, ся-снижено, лимфопения, моноцитоз, изменение размеров и фопмы эритроцитов, повышено СОЭ 2.Хроническая форма лекоза, т.к. содержание лекоцитов свыше 20*10^9/л, увеличено кол-во эозиновилов, опухолевые клетки представлены производными лейкозных миелобластов 3. Лейкемический лейкоз 4. 5. Хронический миелоцитарный лейкоз Больная 35 лет жалуется на бессонницу, быструю утомляемость, раздражительность, беспричинное беспокойство, рассеянность, плаксивость, повышенную потливость, плохую переносимость тепла. Больная суетлива, делает много быстрых ненужных движений, многословна, резко выражено пучеглазие. Кожа теплая, влажная, тонкая. Подкожножировой слой развит слабо, артериальное давление 130/50 мм рт.ст., пульс - 108 в мин. 1. Какую патологию можно заподозрить у больной и какие дополнительные исследования это подтвердят?2. Объясните патогенез этой патологии. 1. Гипертиреоз Гипертиреоз (тиреотоксикоз) диагностируется на основании лабораторных анализов: определение уровня тиреоидных гормонов (Т3 и Т4) в крови, а также уровня тиреотропного гормона (ТТГ), выделяемого гипофизом с целью регуляции деятельности щитовидной железы по принципу обратной связи. 2. Снижение уровня иммунного контроля в организме - выживание и пролиферация клонов Tлимфоцитов - активация В-лимфоцитов Т-хелперами - взаимодействие В-лимфоцитов с органоспецифическими антигенами щитовидной железы - продукция В-лимфоцитами стимулирующих антител IgG - взаимодействие антител с рецепторами эпителия фолликулов щитовидной железы и оказание ими действия, сходного с тиротропином - гиперфункция щитовидной железы. Больная Т., 26 лет, отметила, что после подкожной инъекции в области правого плеча на 3-ие сутки появилась боль, краснота, припухлость. На 7-е сутки припухлость и болезненность увеличились. При обследовании: пальпаторно определяется флюктуация в очаге воспаления. При разрезе выделилось 10 мл желтозеленоватой жидкости высокой плотности, содержание белка — 70,0 г/л, рН - 5,39, при микроскопии в ней обнаружено преобладание нейтрофильных лейкоцитов. В крови отмечается нейтрофильный лейкоцитоз с гиперрегенеративным сдвигом влево, СОЭ — 20 мм/ч. 1. Какой вид воспаления развился у больной? 2. Перечислите местные признаки воспаления, имеющие место у данной больной И объясните механизм их возникновения. 3. Острое экссудативное воспаление (флегмона) 4. 2. Местные признаки воспаления: припухлость, покраснение, жар, боль и нарушение функции. Общие признаки воспаления: лейкоцитоз (лейкопения при вирусных инфекциях), повышение СО'), белки ответа острой фазы, специфические ферменты воспаления; лихорадка, повышение АД, ЧСС, ЧДД; явления интоксикации: слабость, головная боль, сонливость, угнетение аппетита; развитие стресс-синдром. Жар (calor)– связан с притоком теплой артериальной крови в очаг воспаления, изменение обмена веществ в самом очаге воспаления, в связи с повреждением мембраны разобщается окислительно фосфорилировани и преобладание катаболических реакций. Краснота (rubor)– гиперемия как артериальная так и венозная. При артериальной – с красным оттенком, при венозной – синюшный. Она связано с расширением артериол, развитием артериальной гиперемии и “артериализацией” венозной крови в очаге воспаления. Отек, припухлость (tumor)– повышение гидростатического давления в сосудах; повышение проницаемости сосудистой стенки под действием медиаторов и кислых окислителей; рост коллидо-осмотического давления; выход лейкоцитов под действием хемоаттрактанта. Боль (dolor)– обусловлена действием медиаторов, медиаторы разделяются на: альгогенные (сами вызывают боль, действуя на болевые рецепторы; например: брадикинин, гистамин, серотонин, кислые продукты обмена, внеклеточный калий) и гиперальгического действия (это простагландины, повышают чувствительность болевых рецепторов). Боль обусловливает сдавление нервных окончаний экссудатом При пункции плевральной полости у пациента был получен пунктат мутноватый светло-желтого цвета с относительной плотностью 1,029; содержанием в нем белка 39 г/л и высокой активностью лактатдегидрогеназы (ЛДГ). В осадке - значительное количество форменных элементов, преобладают нейтрофилы дегенеративных форм. 1. Каков характер жидкости, обнаруженный у больного? 2. При каких заболеваниях может встречаться? 3. Обоснуйте механизм наблюдаемых явлений 1. Пунктат; в осадке значительное кол-во форменных элементов (преобладают нейтрофилы дегенеративных форм, следовательно, воспаление продуктивное в экссудате преобладают клетки; механизм воспаления основан на гиперергических реакций замедленного типа. Следовательно, хроническое гнойное (нейтрофилы) экссудативное воспаление. При хроническом гранулематозном воспалении игр. роль клеточные мех-мы самоповреждения; нейтрафильный и макрофогальный фагоцитоз; клеточно-апосредованная цитотоксичность; антителозависимая клеточная цитотоксичность (К-клетки). 2. Хронические гранулематозное воспаление 3.Мех-м: а) увеличение площади фильтрации жидкости (расширение сосудов, увеличение числа функц-х кап-в) —- (повышение венозного давления, повышение тканевого осмотического давления). б) Д-е медиаторов воспаления. Медиаторы отека – гистамин, серотонин, кинины, ф-ры комплемента, пр-е арахидоновой к-ты, следовательно, —- изм-е форм эндотелиоцитов, расширение промежутков между ними —- ув-ся проницаемость сосудов —- увеличивается площадь фильтрации жидкости —экссудат При воспалении замедляется скорость кровотока в микроциркуляторных сосудах —- лейкоциты начинают задерживаться у внутр. ст. посткапиллярных венул —- плотно прикрепл-ся к эндотелию (краевое стояние лейкоцитов) —- массовая элипрация лейкоцитов во внесосудистое пространство. Б) В зоне повреждения появл-ся медиаторы воспаления —- они воздействуют на клетки эндотелия —- экспрессия на мембране кл. эндотелия, молекул адгезии (селектины, интегрины) —взаимодействие эндотелиальных кл. с лейк-ми, а также лейкоцитов с элементами межклеточного матрикса —- накопление лейкоцитов в очаге воспаления. Женщина 28-ми лет жалуется на общую слабость, озноб, боль в горле. Объективно: покраснение миндалин. Температура тела — 39,6°С. Диагностирована ангина. 1. Что в данном случае является источником образования эндогенных пирогенов? 2. Каковы механизмы озноба и повышения температуры тела у больной? 2. Эндогенным пирогеном с данном случае выступают комплексы "антиген-антитело". 2. В начале происходит резкое уменьшение теплоотдачи. В результате активации симпатоадреналовой системы суживаются кровеносные сосуды кожи и конечностей, сокращаются гладкие мышцы, поднимающие волосы( признак "гусиной кожи"). Эти изменения имеют два следствия. С одной стороны резкое ограничение теплоотдачи,само по себе ведет к повышению температуры ядра. С другой стороны уменьшается температура кожи,что вызывает возбуждение холодовых терморецепторов. Информация о снижении температуры "оболочки" поступает в центр терморегуляции, а оттуда в кору головного мозга - у человека возникает ощущение холода. Происходит возбуждение подкорковых двигательных центров, в результате чего повышается тонус скелетных мышц, развивается озноб. Увеличивается сократительный термогенез. Таким образом, повышение температуры тела в начале обусловлено уменьшением теплоотдачи, а затем увеличением теплорегуляции. В клинику поступил больной с диагнозом: Острая пневмония (воспаление легких). В результате обследования у него был выявлен экссудат в плевральной полости. Анализ экссудата в лаборатории дал следующие результаты: относительная плотность — 1020, общее содержание белка — 3%, альбумины — 2%, глобулины — 0,9%, фибриноген -— 0,1%, лейкоциты -— 0-5 в поле зрения, эритроцитов нет. 1. Каков характер носит воспаление у больного? 2. Объясните механизм экссудации в этом случае. 1) Ассептическое воспаление, смешанный тип экссудата. 2) Смешанные формы экссудата – серозно-фибринозный, серозно-гнойный, серозногеморрагический, гнойно-фибринозный и другие – возни-кают при присоединении вторичной инфекции, при снижении защитных сил организма или прогрессировании злокачественной опухоли. В эксперименте после введения пирогенала у животного наблюдалось побледнение и сухость кожных покровов, озноб и “гусиная кожа”, увеличение частота дыхания. 1. Какой стадии лихорадки соответствует данное состояние? 2. Объясните механизмы развития симптомов у животного? 3. Каково соотношение процессов образования и отдачи тепла в описанном периоде лихорадки? 1) В первую стадию -повышение температуры (st. incrementi) 2)В результате активации симпатоадреналовой системы суживаются кровеносные сосуды кожи и конечностей, сокращаются гладкие мышцы, поднимающие волосы (у животных поднимается шерсть, у человека возникает признак «гусиной кожи»). Теплопродукция превышает сниженную, нормальную или даже повышенную теплоотдачу. 3) Резко пониженная теплоотдача, повышение температуры тела вначале обусловлено уменьшением теплоотдачи, а затем увеличением теплопродукции. У больного повысилась температура тела до 39,1 °С. После приема жаропонижающих препаратов его состояние резко ухудшилось: сознание спутанное, АД — 80/50 мм ртст, пульс — 140/мин., температура тела резко снизилась до 35,8 °С. 1. Какое осложнение возникло у данного больного? 2. Объясните его механизм 1. Анафилактический шок( реакция немедленного типа) 2. Иммунологическая стадия:поглощение, переработка презентация антигена макрофагами-активация соответствующих антигенспецифичных Т-хелперов-активация клонов антигенспецифичных В-лимфоцитов-образование иммунноглобулино IgG и IgE- сенсибилизация организма-образование комплекса антиген+антитело Патохимическая стадия: дегрануляция тканевых базофилов,высвобождение первичных медиаторов анафилактических реакций Патофизическая стадия: проявление клинических признаков Пациенту с острой постгеморрагической анемией потребовалось переливание крови. После процедуры у него появились желтушность кожи и видимых слизистых оболочек. При лабораторном исследовании кала и мочи выявлено повышенное содержание в них стеркобилина. 1. Какой тип желтухи возник у больного? 2. Каков наиболее вероятный механизм указанных нарушений? 1. Гемолитическая желтуха 2. Развивается вследствие гемолиза эритроцитов. Усиленный фагоцитоз эритроцитов или самого гемоглобина, высвободившегося из разрушенных эритроцитов, приводит к образованию в фагоцитах больших количеств билирубина, который, связываясь с белками, поступает в кровь, а затем и в печень. Гепатоциты при этом испытывают повышенную нагрузку, преобразуя большие количества непрямого билирубина в прямой и выводя его в составе желчи. Этим объясняется высокое содержание стеркобилина в кале и моче. Пациент жалуется на сердцебиения, тремор рук, потерю веса, утомляемость. Ему поставлен диагноз болезни Грейвса. 1. Поясните патогенез этой болезни. 2. Охарактеризуйте механизмы указанных симптомов. 1.Болезнь Грейвса(диффузный токсический зоб)- это аутоиммунное заболевание, развивающееся вследствие выработки антител к репепторам ТТГ клинически проявляющееся поражением щитовидной железы с развитием синдрома тиреотоксикоза. При данном заболевании вырабатываются ТТГ-миметические антитела, т.е. АТ, имитирующие действие ТТГ при взаимодействии с поверхностными АГ клеток щитовидной железы( LATS и TSI ). Связываясь с рецепторами стимулирующие АТ усиливают выработку гормонов=гипертиреоз. Поскольку эти АТ не имеют мест связывания комплемента, то клетки щитовидной железы не повреждаются, а активно функционируют. 2.Из-за повышения активности Nа-К-насосов клеточных мембран и увеличения чувствительности клеток к катехоламинам происходит увеличение функциональной активности возбудимых тканей,что проявляется в нашем случае -тремором,тахикардией, увеличение минутного объема сердца, повышение АД. -Антианаболические эффекты из-за высоких доз ТТГ , проявляются исхуданием ,атрофией мышц и слабостью. У пациента после черепно-мозговой травмы нарушена координация, плавность, сила, скорость и направленность движения. 1. Какое нарушение двигательной функции имеет место в данном случае? 2. Поясните его патогенез. 1.Атаксия 2.Мозжечко́вая атакси́я — данный вид атаксии связан с поражением мозжечковых систем. Принимая во внимание то, что червь мозжечка принимает участие в регуляции сокращения мышц туловища, а кора полушарий — дистальных отделов конечностей, различают две формы мозжечковой атаксии: ста́тико-локомото́рную атакси́ю — поражение червя мозжечка (расстраиваются в основном устойчивость и походка) идинами́ческую атакси́ю — преимущественное поражение полушарий мозжечка (нарушается функция выполнения различных произвольных движений конечностями Больную доставили в хирургическую клинику с приступом острого калькулезного холецистита. при поступлении у нее отмечаются явления раздражения брюшины, которые постепенно нарастают. Выражена желтушность кожных покровов. Общий билирубин крови состовляет 80ммоль/л. В моче стеркобилина нет. Кал обесцвечен. 1.Какой вид желтухи развился у больной? 2. Укажите за счёт какой фракции билирубин крови повышен? 3. Объясните механизм указанных нарушений. 1. Механическая желтуха 2. Концентрация билирубина в сыворотке увеличена преимущественно за счёт прямой фракции 3. Возникает из-за блокирования желчных протоков, соединяющих печень, желчный пузырь и кишечник. У больного с хроническим заболеванием органов дыхания на фоне отдушки, тахикардии и цианоза при исследовании газового состава крови обнаружено явление гипоксемии и гиперкапнии. 1. Какое нарушение внешнего дыхания возникло у больного? 2. Каков его механизм? 3. Чем объясняется цианоз и тахикардия у этого больного? 1. Гиповентиляция 2. Минутный обьем альвеолярной вентиляции меньше газообменной потребности организма за опредленный отрезок времени В основе лежит 2 механизма: нарушение биомеханики дыхания и расстройство регуляции системы внешнего дыхания 3. Уменьшается количество кислорода, связанного с гемоглобином в эритроцитах капиллярного русла. Происходит повышенная концентрация углекислого газа Тромбоцитопении - это группа заболеваний, при которых количество тромбоцитов ниже существующей нормы (150*10⁹/л), характеризующиеся геморрагическими синдромами. 1. Какие явления при этом возникают? 2. Каков механизм возникающих при этом нарушений гемостаза? 3. Каковы принципы патогенетической коррекции возникающих нарушений? 1. кровотечения из носа, беспричинное появление синяков, кровоточивость десен, ЖКТ, кровь в моче, длительные и обильные менструации у женщин, спленомегалия 2..-нарушения ангиотрофической функции тромбоцитов = дистрофические изменения в эндотелии, из-за чего увеличивается ломкость микрососудов,что приводит к кровоизлияниям( петехии на коже, кровотечения из десен и носа, кровоизлияниями в ГМ и сетчатку глаза) - нарушения адгезии и агрегации тромбоцитов-нарушения формирования тромбоцитарного тромба= увеличение времени кровотечения -Мало тромбоцитов ,значит выделяется мало биогенных аминов,которые вызывают сокращение гладких мышц сосудов- будет нарушения вторичного спазма поврежденных артериол. -нарушения свертывания крови из-за недостаточного высвобождения фактора 3 пластинок и тромбостенина= нарушение 1 фазы свертывания крови и ретракции сгустка. 3. трансфузия тромбоцитов, спленэктомия и применение рекомбинантного тромбопоэтина При отсутствии поступления желчи в кишечник нарушается кишечное пищеварение. 1. Переваривание каких продуктов наиболее сильно страдает? 2. Недостаток какого из компонентов желчи играет при этом роль? 3. Каков механизм возникающих при этом нарушений? 1. Переваривание жиров 2. Желчных кислот 3. Нарушением эмульгирования жиров происходит из-за уменьшения активности панкреатической липазы, которая активируется желчью. Нарушается образование мицелл. Это ведет к таким проявлениям как :стеаторея,расстройства всасывания жирорастворимых витаминов( гиповитаминозы А, Е, К),уменьшение поступления в организм ненасыщенных жирных кислот, необходимых для построения фосфолипидов клеточных мембран,нарушение моторики кишечника (запоры), усиление гнилостных процессов и реакций брожения в кишках в результате уменьшения бактерицидного действия желчи. В анализе крови 1. Эритропения, снижен гемоглобин, тромбоцитопения, лейкоцитопения, повышено СОЭ 2. Алейкемическая 3. В12 –фолиеводефицитная анемия 4. Недифференцируемый лейкоз Экспериментальному животному произведена ваготомия, вследствие чего изменился характер дыхания. 1. Какие нарушения дыхания возникли у животного? 2. Каков механизм возникающих изменений? 3. При каких заболевания у человека могут наблюдаться аналогичное изменение характера дыхания? 1. Дыхания станет более редким и глубоким 2. Рефлекторный механизм 3. При повышении АД, гипероксии, гипокапнии, алкалозе, гипотермии, при действии наркотиков, при органических поражениях головного мозга, при запаздывании рефлекса Геринга-Брейера. Больной жалуется на боли в эпигастральной области, изжогу. Титрование желудочного сока показало: общая кислотность -80т.е., совболная HCl -50т.е, связанная 25. Оцените состояние кислотности желудочного сока данном случае. 2. При каких заболеваниях может встречаться? 3. Характеризует механизмы регуляции выработки желудочного сока. 1. Гиперацидное состояние 2. Гастрит, язвенная болезнь, гастродуаденит 3. Нервная -безусловно-рефлекторная (в продолговатом мозге), условно-рефлекторная (с участием коры больших полушарий"аппетитный сок" Гуморальная- связана с БАВ, образующимися в желудке при переваривании пищи (стимулирование сокоотделения) У пациентки страдающей желчекаменной болезнью, кожные покровы и слизистые имеют желтушную окраску. В крови повышен уровень общего билирубина. 1. Какой печеночный синдром наблюдается в данном случае? 2. Поясните его патогенез. 3. Какие изменения показателей продуктов обмена желчных пигментов и желчных кислот наблюдается в этом случае в крови и моче? 1. Холемический синдром 2. Возникает при попадании компонентов желчи в кровь 3. Анемия, лейкоцитоз, повышено СОЭ, гипербилирубинемия, гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза, аспартатаминотрансфераза, щелочная фосфатаза, гаммаглутамилтранспептидаза. У двадцатилетнего юноши рост равен 130см, длина туловища преобладает над длиной конечностей, лицо морщинистое, при нормальном психическом развитии умственная работоспособность снижена. 1. Какая эндокринная патология наблюдается в этом случае? 2. Объясните патогенез возникших нарушений при данной патологии. 1. Карликовость (гипофизарный нанизм) 2.Нарушение образования хрящевой ткани из-за снижения секреции соматотропного гормона При моделировани воспаления нижней конечности у животного отмечается отечность, повышение температуры в области воспаления, болезненность. К концу вторых суток повысилась общая температура тела, увеличилось содержание антител и лейкоцитов в крови. 1. Какие из перечисленных признаков воспаления относятся к местным, а какие носят характер общих изменений? 2. Объясните механизм наблюдаемых общих признаков воспаления. 1. Местные- отечность, повышение температуры в области воспаления, болезненность, общие повышение температуры. Повышение антител и лейкоцитов. 2. Повышение температуры тела из-за пирогенных веществ, так как обеспечение работы иммунной системы, пролиферации и выполнения функций лейкоцитов осуществляется при температуре тела выше нормальной. Лейкоцитоз развивается постепенно и обеспечивает ограничение очага воспаления и фагоцитоз, они мигрируют в очаг под действием хемотаксиса. Больной С., 65 лет, при пункции плевральной полости была получена прозрачная жидкость светло-желтого цвета. Данная жидкость может быть как серозным экссудатом, так и транссудатом. 1. Объясните как отличить по лабораторным показателям транссудат от экссудата. 2. Чем отличается патогенез образования экссудата и транссудата? 1. Экссудат вышедшая в воспалительную ткань жидкость отличается от транссудата большим количеством белка (3-5%) 2. Транссудат образуется из-за нарушения гидростатического или коллоидно-осмотического давления, а не воспаления. Экссудат возникает при повышении проницаемости сосудов пол действием медиаторов воспаления, увеличении кровяного давления в очаге воспаления и возрастании осмотического и онкотического давления в воспалённой ткани в результате альтерации. У больного наблюдастся желтушность кожных покровов, увеличение общего билирубина преимущественно за счет прямой фракции, кожный зуд, брадикардия, гипотония, появление в моче прямого билирубина и уробилина. 1. Какой вид желтухи отмечается в данном случае? 2. Объясните механизм указанных нарушений. 3.Укажите вероятные причины такого состояния больного. 1. Паренхиматозная желтуха 2. Нарушается структура клеточной мембраны гепатоцитов, нарушение процессов синтеза и секреции желчи в гепатоцитах, в частности, из-за подавление активности ферментов происходит пассивная диффузия желчи по градиенту концентрации в кровеносный капилляр в следствие, чего неконъюгированный билирубин и желчные кислоты обнаруживаются в крови. 3 Различные поражения печени. У больного с гипертонической болезнью появилась головная боль, шум в ушах, рвота, артериальное давление повысилось до цифр 220/160. При обследовании выявлена асимметрия лица справа, отсутствие произвольных движений, повышение сухожильных рефлексов и тонуса мыши правой руки и ноги. 1. Какая форма расстройства двигательной функини нервной” системы возникла у больного? 2. Где локализуется очаг повреждения? 3-Объясните механизмы развития такого нарушения двигательной функции: 1 инсульт 2-левая теменная доля З-развился центральный гемипарез, был поврежден центральный отдел двигательного анализатора Женщина, которая имеет резус-отрицательный фактор крови, родила резусположительного ребенка. В результате лабораторного исследования у новорожденного обнаружили повышенную концентрацию билирубина в крови. 1. Какая патология развилась у новорожденного? 2. Объясните ее патогенез? 3. Какие изменения в анализе мочи и кала характерны для такого состояния ребенка? 1. Гемолитическая желтуха. 2. Патогенез: Конфликт возникает в случае Rh- матери и Rh+ребенка: Rh Ag, проникая из крови ребенка в кровь матери, вызывает образование специфических антирезусных АТ, Частичный переход этих антител через плаценту обратно в кровь плода вызывает реакцию АГ-АТ и гемолиз эритроцитов. В следствии гемолиза высвобождается непрямой токсический билирубин, выделяется в кишечник, накапливается в крови и может привести к развитию желтухи, а в тяжёлых случаях повреждение ЦНС. 3. Моча ребенка становится темной, как пиво, а кал сохраняет нормальную окраску. Мужчина 38-ми лет, работающий на химическом производстве по выработке фенилгидразина, поступил в клинику со следующими изменениями в крови. Эритроцитов — 2.9*10'/л. Кониентрация гемоглобина — 81 г/л, ЦП — 0,8. Ретикулоцитов — 25%. Резко выраженный анизоцитоз, пойкилоцитоз, единичные нормоциты. Осмотическая резистентность эритроцитов: ши — 0.60%, тах — 0.40%. Отмечается нейтрофильный лейкоцитоз. 1. Оцените характеристику изменения красной крови по всем принципам классификации. 2. О чем свидетельствуют качественные изменения в крови? 3. Какова причина возникшей патологии? 4. Дайте обоснованное гематологическое заключение. 1. Эритроцитов в норме должно быть 3.9-5,5 х 1012/л, гемоглобин- 130-160%/л, ЦП-086 - 1.05, ретикулоциты - 2-15%. 2. Все эти признаки свидетельствуют о наличии гемолитической анемии, 3. Причина может быть в том, что мужчина работает с вредными веществами( на предприятии по производству фенилгидразина) 4, Вкрови обнаружены признаки анемии с высоким ретикулоцитозом, анизо- и пойкилоцитозом, наличием единичных нормоцитов В анализе крови больного отмечаются следующие изменения: количество эритроцитов — 3,0* 10/л, концентрация гемоглобина — 80 г/л, ЦИ — 0,8. Ретикулоцитов — 18%, анизоцитоз — выраженны микроцитоз. Пойкилоцитоз — выраженный сфероцитоз. Осмотическая резистентность эритроцитов:пах — 0.38%, ти — 0.68%. 1.О какой форме наследственной патологии можно думать при такой картине крови? 2. О чём свидетельствует такое изменение цветового показателя, количество ретикулоцитов, осмотической резистентности эритроцитов, появление дегенеративных форм эритроцитов? 3. Дайте обоснованное гематологическое заключение. 1. Гемолитическая анемия ( эритроцитопатия, болезнь Минковского-Шоффарз) 2. Изменение ЦП свидетельствуют о снижении в крови количества эритроцитов и НЬ, ретикулоцитов, так как данная анемия относится к гиперрегенерзторным, появление дегенератиеных форм эритроцитов - показатель изеращенного, нарушенного кроветворения. 3болезнь Минковского-Шоффара ( семейный микросфероцитоз) Крысу, предварительно голодавшую 24 часа, иммобилизировали и поместили на 4 часа в холодильную камеру с температурой +4°С. Результаты анализа желудочного содержимого крысы через 24 часа: общая кислотность-90 т.е., свободная НС! — 60 т.е. На вскрытии обнаружено, что слизистая оболочка желудка гиперемирована, имеется несколько эрозий. 1. Какое состояние возникло у животного и каковы его причины? 2. Объясните механизм наблюдаемых явлений. 1. Язвенная болезнь, Причиной послужило голодание и стресс крысы. 2. Стресс вызывает формирование застойного очага воспаления в коре головного мозга ‚ что приводит к растормаживанию подкорковых структур, регулирующих желудочную секрецию. В результате активации парасимпатической нервной системы происходит усиление секреции НС и пепсина, снижение образования бикарбонатов и слизи, возможен заброс желчи в желудок (дуоденогастральный рефлекс). Активация симпатической нервной системы вызывает нарушение кровоснабжения стенки желудка вследствие сужения артериол (эффект катехоламиное) , что в свою очередь приводит к ишемическому погреждению стенки желудка. У мужчины 32-х лет после лечения хинином выявлены желтушность кожи, изменения в картине крови: Эр. — 3,5 *10'/л, НЬ — 2 г/л, ЦП - 0,8. Ретикулоц. — 15%, осмотическая резистентность эритроцитов: тах — 0,36%, ти — 0,52%, СОЭ — 26 мм/час. 1. Оцените состояние красной крови: назовите вид патологии по всем признакам (классификациям), дайте обоснование. 2. Характеризуйте этиологию и патогенез изменений в крови больной. 3. Какие еще изменения в крови наблюдаются в этом случае? 4. Каковы возможные пути патогенетической коррекции? 1) Эритропения . Гемолитическая знемия легкой степени, ретикулоциты 15% при норме 1% Не 112. при норме 130-170 2) Вторичная анемия Патогенез-вследствии массивного лизиса эритроцитов и фагоцитоза пораженных клеткокфагоцитами. Этиология - малярия. 3. Гипербилирубинемия ( непрямой) 4 У испытуемого, находящегося в барокамере при снижении атмосферного давления, постепенно нарастает амплитуда дыхания до максимума (до выраженного гиперпноэ), а затем уменьшается вплоть до апноэ. После паузы вновь возникают слабые дыхательные движения, которые постепенно усиливаются до максимума, затем ослабевают и наступает новая пауза. 1. Как называется такой тип дыхания? 2. Каков его механизм? 3. При каких заболеваниях либо состояниях может встречаться такой тип дыхания? 1. Периодическое дыхание ( Чейн-Стокса) 2. Изменяется чувствительность (возбудимость) нейронов дыхательного центра к углекислому газу 3. Дыхание Чейнз—Стокса возможно при деустороннем поражении глубинных отделов больших полушарий, при псеедобульбарном ‘синдроме, в частности при двусторонних инфарктах мозга, при патологии в дизнцефальной области, в стволе мозга выше уровня верхней части моста, может быть следствием ишемических или травматических повреждений этих структур, нарушений метаболизма, гипоксии мозга в связи с сердечной недостаточностью, уремией и др. Лабораторные крысы подверглись тотальному однократному облучению в дозе 5 Гр. Через месяц выявлено помутнение хрусталика, распространяющееся к его экватору. Анализ камерной влаги глаза и слезной жидкости выявил увеличение концентрации диеновых конъюгатов и МДА. 1. Как называется описанное явление? 2. Каков механизм нарушений, наблюдающихся в этом случае? 1. Катарактогенные процессы. 2.Катаракта (помутнение хрусталика глаза) у человека наступает при дозах больше 6 Гр. Особенно опасны в этом отношении нейтронное облучение, эффективность которого в несколько раз выше, чем у рентгеновского и g-излучений. Помутнение хрусталика глаза при облучении является первичным диагностическим признаком для определения поглощенной дозы. Причины образования катаракты при облучении полностью не выяснены. Комментарий: повышение МДА и диеновых конъюгатов свидетельствует об активации окислительного стресса На 3 После длительного приема алкоголя и наркотиков у человека участились заболевания гнойничкового характера на коже и слизистых. 1. С чем связана повышенная заболеваемость у этого человека? 2. Каков механизм возникших проявлений? 1. Нарушение деятельности внутреннего биологического барьера (нарушение фильтрационной функции печени). 2.Окисление алкоголя происходит с участием ферментов алкогольдегидрогеназы и каталазы. При их участии образуется ацетальдегид, затем уксусная кислота, распадающаяся в конечном итоге до углекислого газа и воды. Биотрансформация может носить разный уровень интенсивности. Метаболизм этанола в печени при приёме незначительных доз заключается в воздействии на него алкогольдегидрогеназы, окисляющей 90% спирта. 10% приходится на каталазу. Скорость разложения C2H5OH не зависит от его количества в крови. Одинаковое время уходит на катаболизм как больших, так и малых его объёмов. Каталаза метаболизирует в основном спиртовые молекулы, находящиеся в тканях и органах. В ряде случаев процент соотношения окисляющей способности ферментов выравнивается 50:50. Комментарий: Гнойничковые заболевания кожи связаны не только с нарушением метаболизма алкоголя в печени, но и с повреждением самих гепатоцитов. В печени вырабатываются белки, обладающие защитными функциями, например белки системы комплемента. На 5 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось c помощью вспомогательной мускулатуры. Бронходилататоры облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1.Бронхиальная астма 2.Гуморальной реакции немедленного типа, обусловленной иммуноглобилинами типа IgE. 3.Реакции гиперчувствительности первого типа ( I типа ) обусловлены взаимодействием аллергена с IgE, сорбированным на мембранах тучных клеток и базофилов (поэтому эти реакции также называют IgE-опосредованными). Из-за цитофильных свойств (способности реагировать с поверхностью тучных клеток и базофилов) IgE также обозначают как реагины. Цитофильность IgE обусловлена наличием особых реыепторных структур в области Fcфрагмента молекулы AT. Иначе способность связываться с собственными клетками называется гомоцитотропность. Именно это свойство выражено у IgE, тогда как другие AT (например, IgG) взаимодействуют и с чужеродными клетками (то есть они гетероцитотропны). Взаимодействие аллергена с IgE, сорбированным на тучных клетках и базофилах, приводит к высвобождению БАВ (гистамин, серотонин, эозинофильный и нейтрофильный хемотаксические факторы, протеазы). Комментарий: следовало еще добавить про развитие бронхоспазма На 4 Больная 20-ти лет поступила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*10°/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°C. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? 1. Острое воспаление (аппендицит). 2. Нейтрофильный лейкоцитоз, лихорадка, интоксикация. 3. Лихорадка и лейкоцитоз связаны с образованием и выделением большого количества цитокинов (интерлейкины, ФНО, ростовые факторы и др.), которые обладают пирогенными свойствами и способностью активировать кроветворение. Боль связана с нарушением микроциркуляцией и растяжением капсулы червеобразного отростка и высокой концентрации ноцицептивных веществ в очаге воспаления. На 2, но пояснение от препода Двум кроликам, у которых предварительно путем термического ожога вызвали локальное воспаление на одной из задних конечностей, ввели одну и ту же дозу стрихнина. Причем, одному кролику стрихнин ввели в область воспаления, другому - вне очага воспаления. Один из кроликов погиб от отравления стрихнином. 1. Укажите, какой кролик погиб и почему? Погиб тот которому вели токсин в область воспаления(ожога), т.к. на месте ожога т.е местного воспаления барьерная функция кожи снижена вследствие ожога, а также усиливается циркуляция(кровоснабжение) на месте воспаления что ускоряет попадание токсина в организм т.е в кровь а отсюда полиорганная недостаточность. Комментарий: Невнимательно читали задачу - стрихнин не нанесли на кожу, а ввели, т.е. подразумевается инъекция. В очаге воспаления развиваются реакции, препятствующие проникновению токсических веществ из очага воспаления - сдавливание сосудов, разбавление веществ экссудатом и др На 5 В эксперименте лабораторному животному ввели пирогенал. 1. Какой типовой патологический процесс развился у животного? Дайте его определение. 2. Назовите стадии этого патологического процесса. 3. Поясните первичное звено патогенеза при этом патологическом процессе. 1. Развилась лихорадка Лихорадка-это типовой патологический процесс, который развивается у высших гомойотермных организмов в ответ на действие пирогенных раздражителей, характеризующийся перестройкой работы центра терморегуляции на более высокий уровень при сохранении механизмов терморегуляции и проявляющийся повышением температуры тела вне зависимости от температуры внешней среды. 2.Клинически выделяют три стадии лихо радки: I - повышения температуры (st. incrementi); II - стояния повышенной температуры (st. fastigii) III - снижения температуры (st. decrementi). 3.Первичными называют пирогены, которые непосредственно не влияют на центр терморегуляции. Их пирогенное действие опосредуется образованием и освобождением так называемых лейкоцитарных пирогенов. Вторичными называют лейкоцитарные пирогены, которые образуются и освобождаются лейкоцитами под влиянием первичных пирогенов. Вторичные пирогены обладают способностью непосредственно влиять на центр терморегуляции и вызывать развитие лихорадки. Комментарий: Читайте внимательно вопросы! Написано - поясните первичное звено патогенеза лихорадки. Да, оно связано с действием первичных пирогенов, но следовало все же немного изменить ответ На 5 Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД - 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД - 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1.Сахарный диабет I типа (инсулинозависимый), впервые выявленный. Кетоацидотическая кома. 2. В основе патогенеза сахарного диабета лежит нарушение функции внутренней секреции поджелудочной железы. Поджелудочная железа отвечает за выработку гормонов, в частности инсулина. Без инсулина процесс доставки глюкозы в клетки невозможен. Сахарный диабет 1 типа начинает проявляться на фоне разрушения аутоиммунным процессом бетаклеток поджелудочной железы. Поджелудочная железа перестаёт вырабатывать инсулин, возникает его абсолютный дефицит. В основе патогенеза диабетической кетоацидотической комы лежит тотальная интоксикация организма кетоновыми телами (β- оксимасляной кислотой) с развитием метаболического ацидоза, острой печёночно-почечной и сердечнососудистой недостаточности вследствие дефицита инсулина, выраженной гипергликемии, водно-электролитного нарушения и усиленного липолиза. На 4 После введения больному большого физиологического раствора хлорида натрия может измениться водно-солевой баланс. 1. Какая разновидность нарушения водно-солевого баланса развивается в этом случае? 2. Поясните его патогенез. 1.В больших количествах может привести к развитию хлоридного (метаболического) ацидоза, повышенной элиминации калия (гипокалиемии), гипергидратации. 2.Метаболический ацидоз приводит к снижению концентрации HCO3 и росту количества Cl-. Ионы калия в клетках активно замещаются натрием и водородом, происходит повышение объема K+ в плазме. При отсутствии почечной недостаточности избыток калия удаляется с мочой. При этом его уровень в крови остается близким к норме, формируется внутриклеточная гипокалиемия. При ОПН плазма содержит повышенное количество ионов K+. Небольшие сдвиги компенсируются за счет буферных систем: бикарбонатной, фосфатной, гемоглобиновой, белковой. Они обратимо связывают протоны, поддерживая гомеостаз, однако действия этих систем оказывается недостаточно при массивном ацидозе. Происходит снижение pH, которое отражается на конформации амфотерных соединений. Изменяется активность гормонов, нейромедиаторов, нарушаются функции рецепторных аппаратов. На 5 Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД - 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД - 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1.Период неэкономной траты энергии 2.Его продолжительность - 2-4 суток 3.Происходит быстрое падение массы тела (исхудание). Основным источником энергии в этот период являются углеводы, о чем свидетельствует величина дыхательного коэффициента, равная 1,0. Возникает гипогликемия, которая усиливает выделение глюкокортикоидов корой надпочечников. Следствием этого являются усиление катаболизма белков в периферических тканях, в частности мышечной, и активация глюконеогенеза в печени. Основной обмен сначала несколько увеличивается, а затем постепенно уменьшается и становится на 10-20% меньше исходного. Развивается отрицательный азотистый баланс. Для изучения отдельных звеньев патогенеза отека лабораторной крысе ввели в/в токсическую дозу адреналина. Сразу после введения лапки и ушки животного побледнели. АД поднялось, появилась выраженная тахикардия,участилось дыхание. К исходу 18 минуты развились клинико-тонические судороги,судорожное дыхание,появились пенистые выделения розового цвета из дыхательных путей и на этом фоне животное погибло 1. Какое состояние развилось у животного? 2. Объясните патогенетические механизмы его развития 3. Предположите возможные принципы патогенетической коррекции 1.Гипоксия 2. Нарушается окислительное фосфорилирование в митохондриях, из-за этого снижается выработка АТФ и начинается накопление молочной кислоты и кислот цикла трикарбоновых кислот 3. Ликвидация и снижение степени ацидоза. Уменьшение дисбаланса ионов в клетках и биологических жидкостях. Повышение эффективности биологического окисления. Снижение уровня функций органов и их систем. Предотвращение или снижение степени повреждение мембран и ферментов клеток КомментарииКомментарий: почему развилась гипоксия? - из-за отека легких, т.к. токсическая доза адреналина вызвала острую сердечную недостаточность Больная М.,48-ми лет,более 10 лет страдает сахарным диабетом 2 типа. Обратилась к офтальмологу с жалобой на ухудшение зрения в левом глазу. Врач констатировал осложнение основого заболевания 1. О каком осложнении идет речь. 2. Объясните патогенез данного осложнения 3. Назовите другие возможные осложнения,которые могут появится у больных длительное время страдающих сахарным диабетом 1.Диабетическая ретинопатия 2.В патогенезе диабетической ретинопатии ключевым фактором является нарушение ГРБ 3.Гипогликемическая кома, гиперосмолярная кома, кетоацидотическая кома, нефропатия, стенокардия и инфаркт миокарда при поражении сосудов сердца На 4 Пациентка 18-лет доставлена в больницу бригадой скорой помощи. Результаты объективного осмотра осматра: состояние тяжелое,на вопросы отвечает с трудом,заторможена. Рост -174 см,вес - 50 кг. Кожные покровы холодные,бледные,шелушащиеся. Запах ацетона изо рта,дыхание шумное. Ад-80/50 мм рт.ст пульс - 60/мин. Ранее страдала ожирением и для похудения устраивала себе разгрузочные дни,вследствии чего возникли голокружения,слабость,иногда потеря сознания 1. Охаризуйте клинические признаки голодания. 2. Каклвы механизмы развития кетоацитоза у пациентки? 3. Какой вид голодания наблюдается? 1. Обильное потоотделение, постоянное чувство голода, ощущение покалывания губ и пальцев, бледность, сердцебиение, мелкая дрожь, мышечная слабость и утомляемость, обусловлены возбуждением симпатоадреналовой системы 2. Причина - голодание. Пациентка мало употребляла пищи, из-за этого в ее организме возник дефицит инсулина: высокой концентрацией глюкозы и кетоновых тел в крови При длительном голодании концентрация кетоновых тел в крови может достигать чрезвычайно высоких значений. При этом ткани уже не могут потребить все это количество кетоновых тел – формируется патологическое состояние - кетоз. Жиры используются в качестве источника энергии, ацетил-КоА идёт на синтез кетоновых тел. 3. Полное голодание На 4 Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвота, понос. В анализе крови - лейкоцитоз. 1. Какое заболевание возникло у человека? 2. Какой период данного заболевания наблюдается у пациента? 3. Каковы механизмы наблюдаемых проявлений? 1.Лучевая болезнь 2. первичная реакция 3. Почему лейкоцитоз? - В начальном периоде отмечается преходящее увеличение количества форменных элементов, особенно лейкоцитов миелоидного ряда, с ускорением созревания элементов белого ростка и увеличением вымывания их из костного мозга на периферию (истинный лейкоцитоз). Лимфоидная ткань. как очень чувствительная к действию радиации, уже в этот период реагирует развитием лимфопении. головная боль - окисление тканей свободными радикалами и уменьшение количества эритроцитов = меньше О2. через несколько секунд после облучения нервные рецепторы подвергаются раздражению продуктами радиолиза и распада тканей. Импульсы поступают в измененные непосредственным облучением нервные центры, нарушая их функциональное состояние. слабость и рвота - общая интоксикация организма продуктами распада повышение температуры - сбой в работе щитовидной железы КомментарииКомментарий: молодец! но, "слабость и рвота в результате общей интоксикации организма продуктами распада; повышение температуры - сбой в работе щитовидной железы" не подходят для периода первичных реакций, патогенез этих симптомов в первые сутки связан с действием на ЦНС ионизирующего излучения; в мозгу есть и рвотный центр и центр терморегуляции, поэтому активация соответствующих нейронов и приводит к повышению температуры, рвоте У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1.Заболевания иммунодефицитного типа; 2. Кроветворная система ( система пищеварения, так как не усваивается витамин В12) 3. Механизм приводит к анемии, развитию иммунодефицитного состояния, так как нарушается поступление в организм витамина В 12 => анемии и нарушение пролиферации клеток крови => развитие иммунодефицитного состояния => чувствительность к инфекциям. У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось c помощью вспомогательной мускулатуры. Бронходилататоры облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1. Аллергия (анафилаксия) 2. Аллергическая реакция немедленного типа ( 1 тип по Джеллу и Кумбсу). 3. В их механизме ведущую роль играют продуцируемые В-лимфоцитами циркулирующие в жидких средах гуморальные антитела (различные иммуноглобулины). КомментарииКомментарий: У больного развился приступ бронхиальной астмы. Механизмы следовало описать более подробно (АТ - иммуноглобулины группы Е, участвуют тучные клетки, выделяются гистамин, лейкотриены, которые и вызывают бронхоспазм). В процессе развития сосудистой реакции при воспалении имеет место изменение сосудистого тонуса, скорости и характера кровотока в сосудах и их проницаемости, что является одной из причин экссудации и эмиграции лейкоцитов. Укажите: 1. Какие гуморальные факторы и как оказывают влияние на тонус сосудов? 2. Каким образом и зачем повышают их проницаемость? Вопрос 1. - Гистамин расширяет сосуды и повышает их проницаемость; (вырабатываеся нейтрофилами) - Брадикинин увеличивает проницаемость капилляров и вызывает сокращение гладкой мускулатуры; - Простогландины группы А расширяют ссоуды и понижают артериальное давление; - Оксид азота вырабатывается клетками эндотелия и также влияет на расширение сосудов; Вопрос 2. - Проницаемость сосудов повышается благодаря накопление в очаге различных веществ, главным образом гистаимна и простагландинов, они уменьшают тонус сосуда. Также оказывает влияние и нарушение Na/K насоса, что ведет к отекам. - также на это влияет ацидоз, активация гидролитических ферментов, перерастяжение стенок сосуда, изменение формы клеток эндотелия. - проницаемость повышается для того, чтобы в очаг могло мигрировать большое количество клеток именной системы, которые в норме не могут пройти через стенку сосуда. КомментарииКомментарий: 1. перечислили не все вещества, влияющие на тонус сосудов 2. Повышение проницаемости необходимо не только для выхода клеток, но и жидкости, а зачем жидкость выходит? При исследовании экссудата, полученного у пациента при пункции брюшной полости обнаружено: прозрачная жидкость лимонножелтого цвета, относительная плотность - 1013, альбумины - 1%, глобулины - 1%, фибриноген отсутствует. Эритроциты единичные не в каждом поле зрения микроскопа, лейкоциты от 1 до 3 в поле зрения. Клетки мезотелия единичные. Бактериологический жидкость стерильна. При стоянии на протяжении часа не свернулась. 1. Какой вид экссудата возник у больного? 2. В каких еще случаях может возникнуть экссудат этого типа? На 4 Вопрос 1. Серозный эксудат Впорос 2. - при воспалении серозных оболочек (сероз-ный плеврит, перикардит, перитонит и др.) - при ожоговом, вирусном или аллергическом воспалении. С целью моделирования лихорадки, кролику был введен пирогенал, после введения которого отмечалось повышение температуры тела животного. 1. К какому типу пирогенов относится данное вещество по существующим классификациям. 2. Назовите и объясните механизм действия вторичного пирогена, образованного под действием пирогенала. На 5 Вопрос 1. Первичный Вопрос 2. Пирогенал активирует макрофаги, усиливает фагоцитоз, стимулирует продукцию интерлейкина - 1 (ИЛ-1) Интерлейкин-1 Взаимодействует со специфическими рецепторами на мембране нейронов, которые входят в группу клеток "установочной точки". Вследствие активации рецепторов увеличивается активность сопряженного с ними фермента - фосфолипазы А2. Этот фермент освобождает из фосфолипидов плазматической мембраны арахидоновую кислоту, из которой образуются простагландины группы Е. Простагландины уменьшают чувствительность нейронов "установочной точки" к импульсам, поступающим от нейронов "термостата" (повышают критический уровень деполяризации этих нейронов). В результате этого обычные сигналы о нормальной температуре ядра начинают восприниматься нейронами "установочной точки" как информация об уменьшении температуры. Это, в свою очередь, вызывает стандартную реакцию, направленную на повышение температуры, активацию центра теплообразования и торможение центра теплоотдачи. В больницу обратился больной, страдающий ревматическим пороком сердца, с жалобами на слабость, головную боль, снижение трудоспособности, одышку во время ходьбы, тахикардию, что свидетельствует о проявлениях сердечной недостаточности. 1. Являются ли это признаки проявлением гипоксии? 2. Объясните механизм возникновения указанных клинических проявлений. ВОПРОС 1. да, такие признаки также можно отнести к гипоксии. в широком понимании, гипокисия является проблемой которая вытекает из проблем с дыхтальной или СС систем ВОПРОС 2. Возниконовения таких прояалений с точки зреня ССС: Такие проялвления могут быть следствием уменьшеняи нагнетальной способнойти сердца и при застойных явлениях, что ведет в коненом итоге уменьшению доствления крови к тканям и органом => уменьшение трудоспособности и головная боль. Возниконовения таких прояалений с точки зреня Дыхательной системы: В результате вышеописанных являений кровь намного меньше насыщается кислородом и может развиваться циркуляторная гипоксия. При этом виде гипоксии кровь нормально насыщается кислородом в альвеолах, но кислород в недостаточном количестве поступает в ткани вследствие замедления скорости кровотока, особенно в системе микроциркуляции КомментарииКомментарий: внимательно читайте вопросы! Объясните симптомы ...., Вы написали только про головную боль и уменьшение трудоспособности, а остальные? У больного после ранения развился травматический шок, у него наблюдается сопорозное состояние, АД - 130/70 мм рт. ст., дыхание 24 в мин. 1. Охарактеризуйте первичное звено патогенеза в этом случае. 2. Назовите все стадии шока и укажите, в какой стадии шока находится больной. 3. Поясните патогенез этой стадии. На 5 Вопрос 1. Несоответствие между интенсивностью обменных процессов в органах и тканях и их циркуляторным обеспечением. наличие серезных метпболических нарушией и возможно накопление токсинов. Вопрос 2. Эректильная Торпидная фаза (наиболее длительная) - фаза в воторой находится пациент; Терминальная фаза (необратимое состояния) Вопрос 3. - выраженная активация симпатоадреналовой системы с характерными для нее функциональными и метаболическими сдвигами, - развитие тахикардии и гипердинамического характера кровообращения. - выражен спазм периферических сосудов кожи, скелетных мышц, органов брюшной полости. - интенсивно развертываются механизмы дезадаптации, декомпенсации. Фаза компенсации торпидной стадии травматического шока характеризуется истощением адаптационных возможностей организма, что проявляется гиподинамическим характером кровообращения, возникают прогрессирующее снижение минутного объема крови, гипотония, кризис микроциркуляции, характеризующийся развитием явлений тромбоза, геморрагий, сладжирования эритроцитов У ребенка 6-ти лет после укуса мошки в области тыльной поверхности правой кисти появились жалобы на зуд, боль в месте укуса. При объективном осмотре выявлена разлитая гиперемия кожи правой кисти, отек подкожной клетчатки. 1. К какому типу отеков по этиологии относится данный тип отека? 2. Какой механизм образования отека у ребенка? 3. Объясните механизм зуда и боли в месте укуса. На 5 1. Токсический отек 2. повышение проницаемости сосудистой стенки, гиперонкия в связи с альтерацией клеток и гиперосмия 3. низкомолекулярные соединения (биогенные амины, аминокислоты, фосфолипиды), основные пептиды (мелиттин, апамин, MCD-пептид и др.) и высокомолекулярные белки-ферменты (фосфолипаза А2, гиалуронидаза, щелочная и кислая фосфатазы, эстеразы, ариламидазы). Эффекты биогенных аминов приводят к вазодилатации, отеку и боли. Зуд возникает вследствие аллергической реакции в месте укуса. Пациент доставлен в приемное отделение больницы в бессознательном состоянии. Из опроса родственницы, сопровождавшей его, выяснилось, что пациент длительное время страдает сахарным диабетом. При обследовании: кожные покровы сухие, тургор кожи и тонус глазных яблок снижены, дыхание частое поверхностное, запах ацетона изо рта, пульс - 96, АД - 70/50 мм. рт. ст., содержание глюкозы крови - 18 ммоль/л. 1. Какое состояние развилось у пациента? Ответ обоснуйте данными из задачи 2. Каковы основные звенья патогенеза этого состояния? 3. Предложите принципы терапии этого состояния? На 5 1. у пациента развилась гипергликемическая кома, так как значительно повышенно содержание глюкозы к крови(18 ммоль/л), при норме (3.33 - 5.55 ммоль/л) 2. Повышенный уровень глюкозы в крови и дефицит её в клетках приводит к недостатку энергии и накоплению кетонов (продуктов расщепления жиров). Их наличие меняет рН крови в кислую сторону (рН < 7,0) и развивается кетоацидоз — тяжёлое осложнение сахарного диабета, что влечет за собой обморочное состояние. 3. В зависимости от вида сахарного диабета: - если это 1 тип => вводим инсулин; - если это 2 тип => бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин), так же можно сделать инъекцию инсулина. У ребенка 1,5-месячного возраста наблюдается рвота, непереносимость молока, задержка увеличения массы тела, бледность, отеки, гипотония, поражение ЦНС. 1. Как называется состояние, развившееся у ребенка? 2. Каков патогенез данной патологии? На 5 1. Непереносимость лактозы, что ведет к полному голоданию так как в молоке матери содержиться все, что нужно для растущего ребенка. 2. Патогенез: отстутствует пищеварительный фермент лактаза. Данный фермент расщепляет лактозу на глюкозу и галактозу, они должы быть абсорбированы в кишечнике в кровь. Если этого не происходит большая концентрация лактозы притяживает обильное количество жидкости в тонкий кищечник, что вызывает диарею, а в толстой кишке она подвергается действияю бактрий, что вызыват газообразование и накопление токсинов => метеоризм, частый стул и спазмы. - масса тела ребенка не растет, так как нет нужных веществ, чтобы наращивать белковую массу (глюкоза не идет в ЦТК) - отеки появляются, так как очень понижено содержание белков (главным образом альбумнов), что понижает онкотическое давление в плазме и способствует выходу жидкости в ткани из сосудов. - поражение ЦНС также связяно с тем, что не поступает глюкоза, которая является главным энергетическим веществом для мозга. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. 1. Каков механизм указанных проявлений? 2. Какая форма нарушения кислотно - основного состояния возможна в данном случае и каков ее механизм? 3. Каковы возможные компенсаторные механизмы при этом? На 5 1. Механиз указанных проявлений - из-за пониженного количества инсулина в крови глюкоза не может попасть в клетку и развивается гипергликемия, в следствии этого, происходит глюкозурия, так как фильтационная способность почек рассчитана только на определенное количество глюкозы в крови, если она повышена, то часть глюкозы просто не реабсорбируется обратно из-за концентрционного градиена. в следсвтии нарушени осмотического давления вызванного повышенным содержанием глюкозы происходит повышенное мочеотделение, так как нарушается реабсорбция воды в почесных канальцах. гиперстенурия развивается потому что глюкоза является осмотически активным веществом, поэтому, попадая в мочу, она увеличивает свой удельный вес. 2. форма нарушения - метаболический ацидоз. Механизм - при сахарном диабете нарушается использование глюкозы клетками по причине недостатка гормона инсулина. При этом организм начинает вырабатывать энергию не из глюкозы, а из жиров – альтернативный путь получения энергии. Расщепление жиров в печени сопровождается образованием больших количеств кетоновых кислот, что приводит к возникновению ацидоза. 3. при метаболическом ацидозе компенсаторные механизмы направлены на снижение ионов водорода путем разбавления, участия буферных систем, выделения ионов водорода с мочой и углекислого газа через легкие. На 4 Больной 40-ка лет поступил в клинику с жалобами на общую слабость, быструю утомляемость, нарушение сна, головные боли. Считает себя больным в течение последних 2-х лет. Последние 10 лет работал рентгенологом. Техникой безопасности нередко пренебрегал. Анализ крови: эритроциты - 3,7*1012/л, Hb - 85 г/л, ретикулоциты - 0,1%, лейкоциты - 3,8*10°/л, из них лимфоцитов 14 %. 1. Назовите патологию, развившуюся у пациента. 2. От чего зависит повреждающее действие ионизирующего излучения? 3. Объясните механизм развития астенического синдрома, изменения со стороны системы крови. 1. хроническая лучевая болезнь 2. Астенический синдром - патологическое состояние, проявляющееся быстро наступающей усталостью после обычной нагрузки. Развивается при всех среднетяжких и тяжелых заболеваниях и инфекциях. Основной патогенетический механизм астении заключается в перегрузке активирующей ретикулярной формации, которая синхронизирует все аспекты поведения человека и управляет его энергетическими ресурсами. 3. гипоплазия кроветворной ткани; поражение эпителия кишечника => диспепсия, поносы; астения – результат хронического поражения пищеварения и (возможно...) извращения синтетических процессов в результате изменения ген.аппарата На 5 У больной после подкожной инъекции на третьи сутки появились в области инъекции боль, краснота, припухлость. На 7-е сутки припухлость и болезненность увеличились, появилась флюктуация. B крови отмечается нейтрофильный лейкоцитоз гиперрегенеративным ядерным сдвигом влево. При разрезе области флюктуации выделилось 10 мл желто-зеленой жидкости высокой плотности с содержанием белка - 0,7 г/л, рH - 5,39. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие вы знаете признаки данного процесса? 3. Какие из них имеют место у данной больной? 1. Острое эксудативное воспаление(флегмона) 2.Местные признаки воспаления: припухлость,покраснение,жар,боль,Местные нарушение функции. Общие признаки воспаления: лейкоцитоз,повышение СОЭ,белки ответа острой фазы,специфические ферменты воспаления,лихорадка,повышение АД,ЧСС,ЧДД. Явления интоксикации: слабость,головня боль,сонливость,угнетение аппетита,развитие стресс-синдрома 3.Местные,общие признаки воспаления На 4 Больная 20-ти лет поступила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*10°/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°C. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? 1. Острое воспаление (аппендицит). 2. Нейтрофильный лейкоцитоз, лихорадка, интоксикация. 3. Лихорадка и лейкоцитоз связаны с образованием и выделением большого количества цитокинов (интерлейкины, ФНО, ростовые факторы и др.), которые обладают пирогенными свойствами и способностью активировать кроветворение. Боль связана с нарушением микроциркуляцией и растяжением капсулы червеобразного отростка и высокой концентрации ноцицептивных веществ в очаге воспаления. На 5 Больная 28-ми лет поступила в хирургическую клинику по поводу сильных болей внизу живота. Объективно: больная бледная, пульс 120 уд/мин, слабого наполнения, АД - 80/50 мм рт.ст., дыхание частое и глубокое. В связи с подозрением на внутреннее кровотечение срочно проведена лапаротомия. При этом обнаружен разрыв маточной трубы. Кровотечение остановлено, из брюшной полости удалено около 1 л крови. 1. Какой тип гипоксии развился у больной (ответ аргументируйте)? 2. Какие лабораторные показатели могут подтвердить данный тип гипоксии? 1.У больной имеет место гипоксия смешанного типа, включающая гемическую (вследствие снижения содержания гемоглобина из-за острой массивной кровопотери, связанной с разрывом маточной трубы) и циркуляторную (вследствие уменьшения объема циркулирующей крови из-за кровопотери). С целью уменьшения кислородной недостаточности включились срочные механизмы компенсации: тахикардия и гиперпноэ. 2. К факторам, определяющим реакцию организма на гипоксию, относят скорость ее развития, стадию и продолжительность. По скорости развития различают молниеносную, острую и хроническую формы гипоксии. Как и любой патологический процесс острая и хроническая формы проходят следующие стадии развития: латентную, компенсированную, субкомпенсированную, декомпенсированную и терминальную На 5 Больная 28-ми лет поступила в хирургическую клинику по поводу сильных болей внизу живота. Объективно: больная бледная, пульс 120 уд/мин, слабого наполнения, АД - 80/50 мм рт.ст., дыхание частое и глубокое. В связи с подозрением на внутреннее кровотечение срочно проведена лапаротомия. При этом обнаружен разрыв маточной трубы. Кровотечение остановлено, из брюшной полости удалено около 1 л крови. 1. Какой тип гипоксии развился у больной (ответ аргументируйте)? 2. Какие лабораторные показатели могут подтвердить данный тип гипоксии? 1.У больной имеет место гипоксия смешанного типа, включающая гемическую (вследствие снижения содержания гемоглобина из-за острой массивной кровопотери, связанной с разрывом маточной трубы) и циркуляторную (вследствие уменьшения объема циркулирующей крови из-за кровопотери). С целью уменьшения кислородной недостаточности включились срочные механизмы компенсации: тахикардия и гиперпноэ. 2. К факторам, определяющим реакцию организма на гипоксию, относят скорость ее развития, стадию и продолжительность. По скорости развития различают молниеносную, острую и хроническую формы гипоксии. Как и любой патологический процесс острая и хроническая формы проходят следующие стадии развития: латентную, компенсированную, субкомпенсированную, декомпенсированную и терминальную На 5 Пациент 36-ти лет находится на лечении в хирургическом отделении по поводу спаечной кишечной непроходимости. Беспокоит частая рвота, выраженные боли по всему животу, общая слабость. 1. Какой тип нарушения водно-электролитного обмена возник в данном случае? 2. Каков патогенез данных нарушений водно-электролитного обмена? Нарушения водно-электролитного баланса. При кишечной непроходимости развивается дефицит жидкости вследствие перераспределения ее и скопления в просвете кишечника (до 6—8 л), отека стенки кишки и париетальной брюшины (2—3 л), рвоты, перитонита «от просачивания», возможны потери крови и плазмы из-за застойной гиперемии кишечника, воздержания от приема воды и пищи, введения желудочного зонда и т.д. Таким образом, общий объем потерянной жидкости может быть очень большим. Учитывая то, что потери носят изотонический характер, они быстро приводят к нарушениям центральной и периферической гемодинамики, вначале по типу гиповолемического шока. Нарушения микроциркуляции во многом зависят от гемоконцентрации, повышения вязкости крови, приводящих к стазу крови в мелких сосудах, особенно кишечника. Все это ведет к значительному уменьшению объема внеклеточного пространства, т.е. объема плазмы и интерстициального сектора. При этом потеря главного осмотического катиона (натрия) может быть очень большой. Он выделяется с секретами пищеварительных желез, и часть его уходит в клетки. Потери натрия с мочой в остром периоде заболевания незначительны ввиду олигурии,анурии,состояниягиперальдостеронизма. Одновременно с дефицитом натрия развивается и дефицит калия. Он обусловлен изменениями обмена калия в связи со стрессом (выход калия из клеток), скоплением этого иона в кишечнике и потерями при рвоте и постоянном отсасывании из желудка и кишечника. Дисбаланс калия обусловлен также катаболизмом белка. Концентрация сывороточного калия не всегда отражает его истинные потери. Несмотря на значительные потери, концентрация натрия в плазме может быть умеренно сниженной, нормальной или повышенной. Одновременно развивается и дефицит магния, динамика его изменений во многом сходна с изменениями баланса калия. На 5 Пациент 36-ти лет находится на лечении в хирургическом отделении по поводу спаечной кишечной непроходимости. Беспокоит частая рвота, выраженные боли по всему животу, общая слабость. 1. Какой тип нарушения водно-электролитного обмена возник в данном случае? 2. Каков патогенез данных нарушений водно-электролитного обмена? 1. В результате сосудистых нарушений и появляются проблемы с органами зрения, так как они тоже питаются от кровотока. При этом в структурах глаза (сетчатке, стекловидном теле, зрительных нервах, глазном дне и т.д.) возникают дистрофические процессы, которые и влекут за собой снижение зрения. Это и называется диабетическая ретинопатия глаз. 2. Патогенез диабетической ретинопатии. • В сосудах сетчатки возникает агрегация эритроцитов и тромбоцитов, появляются микроаневризмы, развивается облитерация сосудов. • В результате нарушается тканевое дыхание, в сетчатке развивается соединительная ткань и новые сосуды, а также в зрительном нерве, стекловидном теле. 3. К поздним осложнениям диабета относятся: поражения сердечнососудистой системы (инфаркты, инсульты, облитерирующий атеросклероз сосудов ног и пр.) поражения сетчатки глаз поражения почек На 5 Животное находится в состоянии полного голодания. Неподвижно, шерсть взъерошена, дыхание замедленное, корма не берет. Основной обмен снижен. Дыхательный коэффициент равен 0,7. Энергетический обмен характеризуется окислением преимущественно жира. Азотистый баланс остаётся отрицательным. Сохраняется возможность синтеза жизненно необходимых белковых структур за счёт распада других белков. 1. Какой период голодания характеризуется этими изменениями (клинический и биохимический)? К 2. Какова его длительность? 3. Как можно объяснить механизм описанных явлений? Период максимального приспособления Средняя продолжительность второго периода — 40-50суток. Темпы уменьшения массы тела замедляются и составляют 0,5-1%в сутки. Чувство голода исчезает. Основным источником энергии являются жиры, о чем свидетельствует величина дыхательного коэффициента, равная 0,7. Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов, глюкагона). Вследствие этого происходит мобилизация жира из депо — развивается гиперлипацидемия. Она, в свою очередь, является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. Основной обмен в этот период на 10-20% ниже исходного уровня. Азотистый баланс отрицательный. Потеря массы во втором периоде голодания составляет: жировая ткань— 97%, селезенка — 60%, печень — 54%, семенники — 40%, мышцы — 31%, кровь — 26%, почки — 26%, нервная система — 4%, сердце — 3,6%. На 5 С целью моделирования лихорадки, кролику был введен пирогенал, после введения которого отмечалось повышение температуры тела животного. 1. К какому типу пирогенов относится данное вещество по существующим классификациям. 2. Назовите и объясните механизм действия вторичного пирогена, образованного под действием пирогенала. 1.Пирогенал - биогенный препарат; липополисахаридный комплекс из клеточных оболочек грамотрицательных бактерий.Пирогенал вызывает повышение температуры тела путем активации ретикулоэндотелиальной и гипоталамо-гипофизарной систем. Стимулирует общую и специфическую резистентность организма, а также обладает адъювантными, десенсибилизирующими и противовоспалительными свойствами. 2.Механизм действия вторичных пирогенов состоит в следующем. Эти вещества, синтезированные в лейкоцитах, проникают в головной мозг и там действуют непосредственно на нейроны передней гипоталамической области — центр терморегуляции. Передняя область гипоталамуса обладает высокой чувствительностью к локальным изменениям температуры в ней. Опытным путем доказано, что уже через 7-10 мин после введения в кровь бактериального пирогена резко понижается порог чувствительности центра к холодовому раздражению и повышается к тепловому. Механизм действия вторичных пирогенов: пирогены проникают в ЦНС, далее воздействуют на тормозные интернейроны передней области гипоталамуса. На мембранах таких нейронов находятся специфические рецепторы, которые при взаимодействии с пирогенами, активируют аденилатциклазную систему. В результате в клетках повышается содержание цикличногоаденозинмонофосфата (цАМФ) - вещества изменяющего чувствительность центра терморегуляции к тепловым и холодовым сигналам. На 4 После травмы одного глаза у больного постепенно (в течении 2-3 недель) начало падать зрение на втором глазу. 1. Как можно объяснить это явление? 2. Каков его механизм? 1. Нарушение барьера Ушиб глаза зачастую сопровождается излиянием крови в пространство между роговицей и радужкой, контузией глазного яблока, воспалением радужки, а при сильных ударах страдают кости глазницы. Отломки могут повредить зрительный нерв, разорвать оболочки глазного яблока, что грозит инфицированием, необратимой слепотой и даже потерей глаза. Воспалительные заболевания глаз, которые протекают остро, могут дать снижение зрения достаточно резко. Однако бывают случаи, когда, например, после воспаления роговицы остаются помутнения в оптической зоне, и острота зрения снижается. При травмах самого глаза, попадании инородных тел, химических, термических ожогах глаз, черепномозговых травмах зрение может снизиться очень сильно. Комментарий: Все написанное верно, но упустили условие задачи - зрение начало падать во втором глазу, который не был поврежден. Нужно было уточнить, что не просто повреждается барьер, а повреждается специализированный гематоофтальмический барьер, который может приводить к аутоимунной агрессии, что и является причиной снижения зрения. На 5 После проведения прививки АКДС мальчик 11-ти лет погиб при клинической картине анафилактического шока. При изучении истории развития ребенка установлено, что у него периодически отмечались петехиальные высыпания на коже рук и ног, экзема. 1. Вследствие чего погиб ребенок? 2. Каков механизм описанных явлений? Общие реакции на АКДС – температура 38-39 градусов, местные – боль, покраснения или уплотнения, возможные тяжелые осложнения: сильный плач ребенка, переходящий в визг, температура до 40 градусов, рвота, судороги, поствакцинальный энцефалит, неврит, полирадикулоневрит, кожные аллергические проявления Как понять что это анафилактический шок? Анафилактический шок всегда развивается внезапно Его симптомы: 1. Головокружение. 2. Резкая слабость. 3. Бледность (человек буквально белеет). 4. Появление холодного пота. 5. Сильная одышка (хриплое, шумное дыхание). 6. Иногда судороги. 7. Потеря сознания У ребенка была аллергическая реакция на привку. На 5 В зависимости от соотношения потери воды и электролитов различают различные виды обезвоживания (дегидратации). Трое больных доставлены в стационар, у первого больного - дегидратация изотоническая, у второго - гипотоническая, у третьего - гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. Изотонический. Такой тип дегидратации характеризуется равномерной потерей воды и электролитов при рвоте, поносах, кровотечении, чрезмерном диурезе.(Причины : сильная рвота и диарея ,перитонит ,кишечная непроходимость, острый панкреатит , большие по площади ожоги , полиурия) Гипертонический. Возникает при потере гипотонической жидкости. Поскольку потеря воды идет из внеклеточного пространства, концентрация электролитов там возрастает. Состояние возникает при повышенной потере жидкости через органы дыхания при одышке и через кожу при лихорадке и чрезмерном потоотделении. ( Почечная недостаточность , долгое применение диуретиков , лихорадка , неадекватное внутривенное введение гипертонических растворов Гипотонический. Возникает при потере солей натрия. Слишком малое его количество служит причиной потери воды. Жидкость перемещается в клетку, что вызывает дегидратацию межклеточного пространства. Возможен во время приема диуретиков (теряются соли), при болезнях почек. ( повышенный уровень выделяемой мочи , сильная диарея ,рвота) На 5 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? Нарушения жирового обмена при сахарном диабете могут проявляться следующими признаками: 1. Гиперлипацидемия — увеличение содержания в крови свободных жирных кислот. Связана с активацией липолиза и подавлением липогенеза в жировой ткани вследствие нарушения баланса между инсулином и контринсулярными гормонами. 2. Кетоз (гиперкетонемия и кетонурия). Увеличение содержания кетоновых тел в крови и появление их в моче связано с гиперлипацидемией. 3. Гиперлипопротеинемия. Характеризуется увеличением содержания в крови липопротеидов очень низкой плотности (ЛПОНП). 4. Жировая инфильтрация печени. Как и гиперлипопротеинемия, она является следствием избыточного поступления в печень свободных жирных кислот. Последние выводятся из печени, превращаясь в триглицериды, а затем, вовлекаясь в образование ЛПОНП, — развивается гиперлипопротеинемия. Если возможности гепатоцитов формировать мицеллы ЛПОНП исчерпываются, избыток триглицеридов откладывается в печеночных клетках. 5 .При нелеченном сахарном диабете нарушается способность жировой ткани превращать свободные жирные кислоты плазмы крови в триглицериды. Это связано с торможением липогенеза при отсутствии инсулина и подавлением реакций гликолиза, необходимых для этого процесса.Усиление липолиза под действием контринсулярных гормонов также способствует уменьшению массы жировой клетчатки. При Сахарном диабете 2 типа чувствительность клеток к гормону изменяется, то есть развивается инсулинорезистентность. В крови возрастает уровень глюкозы, несмотря на нормальные или повышенные показатели инсулина На 5 У ребенка 1,5-месячного возраста наблюдается рвота, непереносимость молока, задержка увеличения массы тела, бледность, отеки, гипотония, поражение ЦНС. 1. Как называется состояние, развившееся у ребенка? 2. Каков патогенез данной патологии? 1.Лактозная недостаточность - патологическое состояние , при котором ребенок не может переваривать неспособен переваривать лактозу из-за нарушения выработки лактазы . Лактоза, основной сахар, содержащийся в молоке и других молочных продуктах, расщепляется ферментом лактазой, который секретируют клетки внутренней оболочки тонкой кишки. Лактаза расщепляет лактозу, являющуюся сложным сахаром, на два ее компонента, глюкозу и галактозу. Эти простые сахара затем абсорбируются в кровоток через стенку кишечника. Если лактаза отсутствует, лактоза не может быть расщеплена и абсорбирована. В результате высокие концентрации лактозы привлекают жидкость в тонкую кишку, что вызывает диарею. Лактоза затем проходит в толстую кишку, где она ферментируется бактериями, в процессе чего вырабатываются газы, приводящие к метеоризму, вздутию живота и брюшным спазмам. На 4 У больного пищевой токсикоинфекцией, сопровождающейся профузными поносами, развилось тяжелое состояние с нарушением сознания и дыханием типа Куссмауля. Исследование рН крови показало величину 7,30. В крови определяется резкое снижение щелочных резервов. Реакция мочи кислая, в ней много фосфатов и аммиачных солей. 1. Какая форма нарушения кислотно-основного состояния имеет место в данном случае? 2. Каков механизм ее возникновения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? 1.Негазовый ацидоз 2.Механизм " первой линии защиты": *разбавление избыточных кислот внеклеточными жидкостяями *бикарбонатный буфер *белковый буфер * перемещение излишка Н+ из плазмы в эритроциты и в тканевые клетки в обмен на клеточные ионы К+ *обмен излишков ионов Н+ на ионы натрия и кальция костей Вторая линия защиты избыток углекислого газа и понижение рН ,возбуждение дыхательного центра , гипервентиляция ,из крови выводится много СО, восстанавливается нормальное соотношение бикарбонатного буфера ценной потери бикорбаната На 5 У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? 1. Врожденной 2.Употребление алкоголя до, во время зачатия или во время беременности в 30-50% случаев нарушает нормальное развитие плода, что может приводить к возникновению комплекса врожденных дефектов и рождению психически и физически неполноценного ребенка. Этот синдром имеет несколько названий: «алкогольный синдром плода», «алкогольная эмбриопатия», «фетальный или плодный алкоголизм», «алкогольная эмбриофетопатия» и описан многими исследователями . Для него характерно: церебральная недостаточность и задержка психического развития с олигофренией в дальнейшем (93-95%); задержка внутриутробного развития (80-90% детей); черепно-лицевые аномалии (84-88%); мышечная гипотония (40-62%); гиперреактивность и агрессивность (54-60%); врожденные пороки развития, в основном – патология сердечных перегородок (30-50%). Частота развития полного алкогольного синдрома плода, по данным литературы, составляет 2-5%, но отдельные его проявления встречаются значительно чаще (у каждого 2-3 ребенка, рожденного от родителей, злоупотребляющих алкоголем). В дальнейшем у таких детей наблюдаются нарушения внимания, импульсивность, расстройства настроения, поведения со склонностью к нарушению общественного порядка и симптомы оппозиционно-вызывающего поведения . Даже при отсутствии при рождении признаков алкогольной эмбриофетопатии у детей из семей алкоголиков часто наблюдается низкий коэффициент интеллектуальности, а также агрессивность, расстройство речи, неврозы, энурез, эпилепсия, олигофрения, аномалии зрения. На 4 У больного 34-х лет с переломом правой плечевой кости было отмечено покраснение в месте повреждения, плотно наложена гипсовая повязка. На следующий день появилась припухлость, синюшность и похолодание кисти травмированной руки. 1. Объясните патогенез перехода артериальной гиперемии в венозную. 2. Объясните значение венозной гиперемии при воспалении. 1. Факторы, влияющие на переход артериальной гиперемии в венозную, можно разделить на две группы: внутрисосудистые и внесосудистые. К внутрисосудистым факторам, вызывающим развитие венозной гиперемии, относятся набухание эндотелиальных клеток, краевое стояние лейкоцитов, активация системы гемостаза, сладжирование эритроцитов, сгущение крови, повышение ее вязкости, образование микротромбов. Из внесосудистых факторов наибольшее значение имеют отек ткани и сдавление венул, мелких вен, лимфатических сосудов экссудатом. Усиливают венозную гиперемию избыточное накопление в очаге воспаления медиа-торов с сосудорасширяющим действием, ферментов лизосом и ионов водо-рода, а также нарушение околокапиллярного соединительнотканного скелета и десмосом в зоне первичной и вторичной альтерации. 2. Значение венозной гиперемии и стаза в очаге воспаления состоит в изоляции очага повреждения (благодаря препятствию оттоку крови и лимфы из него и, тем самым, содержащихся в них микробов, токсинов, продуктов метаболизма, ионов, БАВ и других агентов, способных повредить другие ткани и органы организма). При венозной гиперемии и стазе происходят дальнейшие расстройства специфической и неспецифической функций тканей, дистрофические и структурные изменения в них вплоть до некроза. Повышение проницаемости стенок микрососудов способствует образованию экссудата. На 4 У больной страдающей более 20-ти лет бронхиальной астмой, наблюдается экспираторная одышка, вызванная нарушением проходимости бронхиол. Больной произведена спирография, которая показала : вниз РО выдоха , вниз ЖЕЛ , вверх ООЛ и вниз ОФВ. 1. Какой вид гипоксии наблюдается у больной? 2. Какие изменения показателей газового состава крови характерны для данного вида гипоксии? 3.Перечислите реакции экстренной адаптации к гипоксии. 1. Респираторная (дыхательная) гипоксия 2. Понижение системного уровня артериального давления (артериальная гипотензия) в сочетании с гипоперфузией тканей в значительной мере являются следствием гипокапнии. CO2 относится к числу основных факторов регуляции тонуса стенок сосудов мозга. Выраженное снижение парциального напряжения CO2 в артериальной крови является сигналом к сужению просвета артериол мозга, сердца и уменьшения их кровоснабжения. 3. Причиной активации механизмов срочной адаптации организма к гипоксии является недостаточность биологического окисления. Это проявляется снижением содержания в клетках АТФ, необходимого для обеспечения оптимального уровня жизнедеятельности и пластических процессов. Ключевое звено экстренной адаптации организма к гипоксии заключается в активации механизмов транспорта O2 и субстратов обмена веществ к тканям и органам. Эти механизмы уже существуют в организме. В связи с этим они активируются сразу (экстренно, срочно) в момент возникновения гипоксии и снижения эффективности биологического окисления. Повышенное функционирование систем транспорта кислорода и субстратов метаболизма к клеткам сопровождается интенсивным расходом энергии и субстратов обмена веществ. Таким образом, эти механизмы имеют высокую «энергетическую и субстратную цену». Именно это и является (или может стать) лимитирующим фактором степени и длительности гиперфункционирования транспортных систем организма На 4 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? 1. Избыточная масса тела рано или поздно приводит к ряду эндокринных заболеваний, в том числе диабету 2-го типа. Жировая ткань в организме в основном представлена белыми жировыми клетками, и если человек полнеет, их количество не увеличивается, они просто растут в объеме. Белые жировые клетки обладают эндокринной активностью, они вырабатывают множество активных веществ, которые участвуют в обменных процессах. При избытке практически все они участвуют в развитии сахарного диабета 2-го типа и других заболеваний, в том числе сердечно-сосудистых. Самым опасным гормоном жировой ткани считается лептин, который участвует в регуляции чувства голода, увеличении веса. Чем больше жировой ткани, тем сильнее снижается чувствительность клеток к инсулину. Без потери веса сахароснижающие препараты практически не показывают эффективности. Вероятность осложнений возрастает с каждым днем. Особую опасность представляет висцеральный жир, который скапливается вокруг органов брюшной полости, нарушая их работу. На фоне ожирения ухудшаются все показатели крови. При сахарном диабете без снижения веса невозможно компенсировать болезнь. Все пациенты с тяжелой стадией ожирения страдают от заболеваний сердечно-сосудистой, пищеварительной, дыхательной системы и ряда хронических недугов. 2. Сахарный диабет также нарушает обмен холестерина в организме – повышается уровень глюкозы крови, а ее утилизация происходит за счет обмена жиров, изменяя баланс этой системы. Метаболический синдром – еще одно патологическое состояние, которое включает в себя повышение уровня холестерина в крови. Метаболический синдром – это комплекс нарушений обмена веществ и регуляции гормонов, включающий в себя абдоминальное ожирение, резистентность к инсулину, артериальную гипертензию и атерогенную дислипидемию (II–V фенотип дислипидемии). Развитие метаболического синдрома влечет за собой множество других патологий: ишемическую болезнь сердца, тяжелые формы ожирения, сахарный диабет 2-го типа, инсульт, тромбозы, бесплодие. Избыточная масса тела приводит к ухудшению состояния диабета. И за избыточного веса очень трудно избежать осложнений диабетику. Сахарный диабет и ожирение — опасный дуэт. Именно поэтому диета при сахарном диабете настолько важна. На 4 Пациентка 18-ти лет доставлена в больницу бригадой скорой медицинской помощи. Результаты объективного осмотра: состояние тяжелое, на вопросы отвечает с трудом, заторможена. Рост - 174 см, вес 50 кг. Кожные покровы холодные, бледные, шелушащиеся. Запах ацетона изо рта, дыхание шумное. АД - 80/50 мм рт. ст., пульс - 60/мин. Ранее страдала ожирением и для похудения устраивала себе разгрузочные дни вследствие чего возникали головокружения, слабость, иногда потеря сознания. 1. Охарактеризуйте клинические признаки голодания. 2. Каковы причины и механизмы развития кетоацидоза у пациентки? 3. Какой вид голодания наблюдается? 1. Общая клиническая картина Кожа сохнет и шелушится. Появляется общая бледность и одутловатость, поскольку при отсутствии белков в организме снижается онкотическое давление плазмы в крови, то вода не задерживается в сосудистом русле и скапливается в тканевой жидкости. 2. Механизм развития кетоза при голодании заключается в расщеплении жиров с высвобождением жирных кислот и последующим синтезом кетоновых тел. Длительное голодание может привести к переходу кетоза в кетоацидоз и интоксикации организма. 3. Неполное(количественное недоедание), когда в организм поступают все питательные вещества, но в недостаточном по калорийности количестве. На 5 У больного с пилоростенозом часто повторяющаяся рвота привела к резкому ухудшению общего состояния. Появилась апатия, слабость, повышение тонуса мышц, иногда судороги. 1. Какая форма нарушения кислотно-основного состояния развилась у больного? 2. Каков ее механизм? 3. За счет, каких буферных систем и физиологических компенсаторных механизмов происходит компенсация этого состояния? 1. Выделительный алкалоз 2. Компенсаторные механизмы выделительного алкалоза аналогичны таковым при метаболическом алкалозе. Они направлены на уменьшение содержания в плазме крови содержания гидрокарюоната 3. Компенсация осуществляется преимущественно за счет освобождения протонов из тканевых негидрокарбонатных буферов. Ионы водорода перемещаются из клеток во внеклеточное пространство в обмен на ионы калия (возможно развитие гипокалиемии) и образуют при взаимодействии с НСО3– угольную кислоту. Выход протонов из клеток может вызвать развитие внутриклеточного алкалоза. Следствием гипоксии при устоявшейся гипервентиляции является развитие метаболического ацидоза, компенсирующее смещение рН. Долговременная компенсация к развившемуся алкалозу связана с почечным механизмом компенсации: секреция протонов снижается, что выражается уменьшением выведения органических кислот и аммиака. Наряду с этим угнетается реабсорбция и стимулируется секреция гидрокарбоната, что способствует уменьшению его уровня в плазме крови и возвращению рН к норме На 4 Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвота, понос. В анализе крови - лейкоцитоз. 1. Какое заболевание возникло у человека? 2. Какой период данного заболевания наблюдается у пациента? 3. Каковы механизмы наблюдаемых проявлений? 1.лучевая болезнь 2. у пациента период первичных реакций лучевой болезни 3.Главный патогенетический механизм лучевой болезни – изменения на молекулярных уровнях, вследствие чего в крови появляются токсины, а клетки начинают гибнуть На 4 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. 1. Кратковременный спазм артериол:результат рефлекторного возбуждения вазоконстрикторов на воздействие флогогена (несколько сек–мин). 2. Артериальная гиперемия:увеличение притока артериальной крови и кровенаполнения ткани. Способствует усилению оксигенации тканей, снижению степени ацидоза, активации обмена веществ. 3. Венозная гиперемия:сопровождается замедлением тока крови, расширением просвета посткапилляров и венул. В механизме выделяют 3 группы факторов: * нарушения реологических свойств крови; * изменения сосудистой стенки; * тканевые изменения. 4. Предстаз:периодические маятникообразные движения крови «вперёд назад» в результате механического препятствия оттоку крови по посткапиллярам, венулам и венам агрегатами форменных элементов крови в просвете сосуда и пристеночными микротромбами. 5. Стаз:возникает в результате закрытия просвета микрососудов агрегатами клеток изнутри и сдавления экссудатом снаружи. Является завершающей стадией сосудистых изменений. Комментарий: нет объяснения механизма артериальной гиперемии, не объяснили, а только перечислили факторы, способствующие развитию венозной гиперемии На 5 При оперативном вмешательстве вышла из строя система кислородообеспечения. У больного компенсаторно развилось гиперпноэ (дыхание учащается и углубляется). 1. Укажите вид развивающейся гипоксии. 2. Какие нежелательные последствия для организма может иметь гипервентиляция. 1 Гипоксическая (экзогенная) гипоксия развивается вследствие снижения парциального давления кислорода в атмосферном воздухе. В результате, в легких уменьшается диффузия кислорода через альвеоло-капиллярную мембрану, снижается парциальное напряжение кислорода (раО2) в артериальной крови, т.е. развивается гипоксемия 2 Гипервентиляция – это явление, которое происходит при частом поверхностном дыхании, когда вдох производится в верхней части грудной клетки. Это приводит к тому, что уровень углекислого газа в крови снижается. Именно снижение содержания углекислоты приводит к тому, что гемоглобин не отдает кислород и организм страдает от гипоксии. Артерии сокращаются, это уменьшает объем крови, перегоняемой по телу. Комментарий: следовало дополнить еще нарушения кислотно-основного состояния при гипервентиляции На 5 В зависимости от соотношения потери воды и электролитов различают различные виды обезвоживания (дегидратации). Трое больных доставлены в стационар, у первого больного - дегидратация изотоническая, у второго - гипотоническая, у третьего - гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. 1 дегидратация изотоническая:При данном виде ДГ отмечается снижение объемавнеклеточного и внутриклеточного пространства в соответствии с потерями жидкости из организма. Изменения клеточного объема и соответственно функции клеток при изотонической дегидратации относительно менее выражены, по сравнению с другими видами дегидратации. Гипертоническая:В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. Гипотоничкая :Основными предрасполагающими факторами возникновения ги потонии, по мнению многих исследователей, являются длитель ное психоэмоциональное напряжение (стрессы), гипокинезия, за крытая травма головного мозга. Определенную роль играют и такие провоцирующие факторы, как перенесенное инфекционное заболевание, наличие очагов инфек ции, нарушение питания и др. (особенно в детском и подростко вом возрасте). В этиологии гипотонии значимая роль принадлежит профессиональным факторам: перегреванию, воздействию ионизи рующих и неионизирующих излучений, физическим перенапряже ниям при занятиях спортом и др. 2 Изотоническая дегидратация. Причины: кровопотеря, гастроинтенстинальные потери (рвота, диарея, свищи), секвестрация жиакости, ожоговая Гипотоническая дегидратация Причины: надпочечниковая недостаточность. Заболевания, сопровождающиеся потерей электролитов, превышающие потери воды ( сахарный диабет,, сольтеряющая почка»), быстрое восполнение потерь жидкости безэлектролитными растворами. Гипертоническая дегидратация Причины: дефицит поступления свободной, безэлектролитной воды или потери воды, обильное потоотделение, назначение осмотических диуретиков,гипервентиляция,несахарный диабет,полиурическая стадияострой почечной недостаточности На 4 Пациентка после полного голодания в течение месяца потеряла в весе. При обследовании у нее отмечается потеря азота из организма, гипогликемия, гипопротеинемия, кетонемия, снижение температуры тела. 1. Нарушение функции какого органа является ведущим в развитии указанных признаков? 2. Объясните патогенез нарушений в организме в данном случае. 1 первым органом который повреждается при неправильной диете, в частности, при резком голодании, является печень. Для того чтобы избежать таких повреждений, необходимо помнить патогенетический механизм повреждения печени при голодании. Нарушается координация и концентрация внимания. Больной теряет сознание, или возникает эпилептиформный судорожный припадок. По этой причине больной слишком поздно осознает угрозу гипогликемии. На 4 У новорожденного ребенка с пилоростенозом наблюдается часто повторяющаяся рвота, сопровождающаяся апатией, слабостью, повышением тонуса мышц, иногда судорогами. 1. К какому виду нарушения кислотно-основного состояния это может привести? 2. Каковы механизмы такого нарушения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? 1 Негазовый алкалоз 2 Негазовый алкалоз – встречается реже ацидозов, но все-таки не является редкой формой патологии. Первичным механизмом сдвига равновесия при негазовом алкалозе является потеря организмом нелетучих кислот или избыточное введение в организм оснований. 3 Механизмы компенсации выделительного алкалоза такие же, что и при метаболическом алкалозе. Они направлены на уменьшение содержания гидрокарбоната в плазме крови. Реализуются эти механизмы за счёт включения срочных реакций (заключающихся в активации клеточных и неклеточных механизмов, а также в повышении альвеолярной вентиляции) и долговременных процессов, направленных на снижение уровня гидрокарбоната в плазме крови На 5 Потерпевшего доставили в больницу из гаража, где он находился без сознания при работающем моторе автомобиля. Предварительный диагноз - отравление угарным газом. 1. Какой вид гипоксии наблюдается в данном случае? 2. Образование какого соединения в крови явилось причиной этого состояния? 2. Как изменятся показатели газового состава крови при этой гипоксии? 1. Гемически тканевая гипоксия 2. Происходит образование карбоксигемаглобина в крови и происходит нарушение транспорта кислорода . Тормозится диссоциациях оксигемаглобина и угнетается тканевое дыхание . У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук 1.Какой патологический процесс развился у больного 2.Поясните патогенез этого процесса и его последствия для целостного организма 1 Сосудистые формы шока ( панкреатический) 2Активация панкреатическими ферментами, попавшими в кровь, собственных протеаз крови калликреинкининовой системы (активация кинина - расширение сосудов, падение АД), свертывающей и противосвертывающей системы (ДВС-синдром) Панкреонекрозом называют смерть и распад тканей поджелудочной железы, что развивается на фоне острого воспалительного процесса. Чаще всего он является осложнением острого панкреатита. Это терминальное состояние, очень опасное для жизни и здоровья человека, поэтому требует немедленной госпитализации Комментарий: "Панкреонекрозом называют смерть" не совсем корректное высказывание, лучше говорить: гибель клеток поджелудочной железы Работа на 5 Больная 58-ми лет обратилась с жалобами на выпадение волость, сухость, кожи, повышенную утомляемость, заторможенность, отечность языка, выраженную одугловатость лица. При обследовании обнаружены низкие показатели тироксина 1.К какому типу по этиологии относятся отеки в данном случае? 2. Каков механизм возникновения в этом случае отеков 1 Ятрогенный отек 2 Механизмы возникновения отеков. Обмен жидкости между сосудами и тканями происходит через капиллярную стенку. Эта стенка представляет достаточно сложно устроенную биологическую структуру, которая относительно легко транспортирует воду, электролиты, некоторые органические соединения (мочевину), но задерживает белки, в результате чего концентрация последних в плазме крови и тканевой жидкости не одинакова (соответственно 60- 80 и 15-30 г/л). Согласно классической теории Стерлинга обмен воды между капиллярами и тканями определяют следующие факторы: гидростатическое давление крови в капиллярах и величина тканевого сопротивления; коллоидно-осмотическое давление плазмы крови и тканевой жидкости; проницаемость капиллярной стенки. Работа не оценена При тиреотоксикозе возможно длительное повышение температуры тела в субфебрильных пределах. 1. Нужна ли при этом жаропонижающая терапия? 2. Будет ли она эффективной? Обоснуйте свой ответ 1.Нет, но если человек чувствует себя плохо при такой температура он должен принять жаропонижающие средства 2. Нет, так как там основной обмен нарушен А жаропонижающее действие связано с ингибированием продукции простагландинов Так что тут это не принесёт результата У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? Ответ 1. К врожденной 2. Будучи сильнейшим химическим тератогеном, этиловый спирт вызывает тяжелые и множественные повреждения плода. Этанол быстро проникает через плацентарный и гематоэнцефалический барьеры, поэтому его концентрация в крови плода достигает такого же уровня, что и в крови матери, а иногда и выше. Повреждающее действие алкоголя на плод оказывается различными путями. Главная роль в патогенезе фетального алкогольного синдрома отводится нарушению молекулярного строения клеток алкоголем и его метаболитами, в частности, ацетальдегидом. Другие повреждающие механизмы могут быть связаны с дефицитом витаминов и микроэлементов в питании матери, нарушением трансплацентарного транспорта эссенциальных аминокислот, гипогликемией плода, снижением плацентарного кровотока и гипоксией плода и др. Больной острой бронхопневмонией была произведена внутримышечная инъекция пенициллина. Через 30 минут у нее появился цианоз губ, гиперемия лица, тахикардия, снижения АД. 1. Какое явление возникло у больной? 2. Каковы механизмы описанных проявлений? 3. Что из биологически активных веществ играет при этом ведущую роль? Ответ 1. Аллергическая реакция 2. Тахикардия, цианоз губ, гиперемия лица……. 3.Гистамин Больная 20-ти лет посупила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*103/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°С. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? Ответ 1. Воспалительный процесс. 2. Повышенная температура, лейкоцитоз, боль, слабость. 3. Нарушение минерального обмена в очаге воспаления сопровождается увеличением концентрации К, Na, Са, что способствует усилению проницаемости сосудов, повышению эксудации и местному отеку и повышению осмотического давления (гиперосмия по Шаде). Этим объясняются главные признаки воспаления - припухлость и боль Действуя через оба типа рецепторов, гистамин в очаге воспаления вызывает расширение прекапиллярных артериол и повышение проницаемости стенки сосудов (округление эндотелиальных стенок, ослабление межклеточных контактов) кожи и некоторых органов. Двум кроликам, у которых предварительно путем термического ожога вызвали локальное воспаление на одной из задних конечностей, ввели одну и ту же дозу стрихнина. Причем, одному кролику стрихнин ввели в область воспаления, другому - вне очага воспаления. Один из кроликов погиб от отравления стрихнином. 1. Укажите, какой кролик погиб и почему? Ответ Погиб тот которому вели стрихнин в область воспаления, т.к. на месте ожога т.е местного воспаления барьерная функция кожи снижена вследствие ожога, а также усиливается циркуляция(кровоснабжение) на месте воспаления, что ускоряет попадание стрихнина в организм т.е в кровь ,а отсюда полиорганная недостаточность В эксперименте лабораторному животному ввели пирогенал. 1. Какой типовой патологический процесс развился у животного? Дайте его определение. 2. Назовите стадии этого патологического процесса. 3. Поясните первичное звено патогенеза при этом патологическом процессе. Ответ 1. ЛИХОРАДКА – типовой патологический процесс, возникающий у высших теплокровных животных и человека, на действие вредного, чаще инфекционного агента, который характеризуется комплексом характерных изменений в обмене веществ и функций организма, важнейшим симптомом которого является изменение терморегуляции и временное повышение температуры тела 2. три стадии лихорадки: I - повышения температуры (st. incrementi); II - стояния повышенной температуры (st. fastigii) III - снижения температуры (st. decrementi) 3. Образование под действием этиологических факторов первичных пирогенов. Первичные пирогены могут быть инфекционного и неинфекционного происхождения. В данном случае это - инфекционные пирогены (их также называют экзогенными) в основном представляют собой термостабильные липополисахариды бактериальных мембран. К ним относятся эндотоксины грамотрицательных бактерий, из которых были получены путем очистки от белка высокоактивные пирогенные препараты, такие как пирогенал, пиромен, пирексаль. Эти вещества оказывают пирогенное действие в малых дозах, но при повторном введении они становятся менее активными, т.е. по отношению к ним развивается толерантность. В отделение токсикологии поступил больной 27-ми лет. При осмотре наблюдаются судорожные подергивания мышц, повышенная ригидность мышц, одышка, тахикардия, резко выраженная серо-синяя окраска губ, носа, ушных раковин, ногтей и видимых слизистых оболочек. Кровь имеет “шоколадный “ оттенок. Со слов сопровождающего больной выпил какую-то жидкость, после чего появились выше перечисленные симптомы. В крови концентрация метгемоглобина 65%, кислородная емкость крови резко снижена. Качественный анализ выпитой жидкости указал на присутствие нитробензола. 1. Какой вид гипоксии развился у больного (ответ аргументируйте)? 2. Какие Вы знаете патологические формы гемоглобина? 3. Приведите другие примеры, при которых может развиваться данный ТИП ГИПОКСИИ. Ответ: 1. Развилась острая гемическая гипоксия, вызванная токсическим поражением эритроцитов и образованием метгемоглобина. Специфическим изменением морфологического состава крови при этой патологии является образование в эритроцитах телец Гейнца, представляющих собой продукт денатурации гемоглобина 2.HbS – гемоглобин серповидно-клеточной анемии MetHb – метгемоглобин, форма гемоглобина, включающая трехвалентный ион железа HbCO – карбоксигемоглобин, образуется при наличии СО (угарный газ) во вдыхаемом воздухе. HbA1С – гликозилированный гемоглобин. 3. Гемическая гипоксия развивается при уменьшении кислородной емкости крови. Причины: анемия, гидремия; нарушение способности гемоглобина связывать, транспортировать и отдавать тканям кислород при качественных изменениях гемоглобина (образование карбоксигемоглобина, метгемоглобинообразование, генетически обусловленные аномалии Нв). Введение обезболивающего препарата перед экстракцией зуба привело к развитию анафилактического шока. У больного объективно АД 80/50 мм.рт.ст, пульс нитевидный, затрудненное дыхание, а также наблюдается олигурия. 1. Какой вид шока по патогенезу у больного? 2. Охарактеризуйте первичное звено патогенеза в данном случае. 3. Какой патогенетический механизм обусловил снижение диуреза в данной клинической ситуации? Ответ : 1. Анафилактический шок 2. Анафилактический шок обусловлен I типом аллергических реакций немедленного типа . Он характеризуются повышенной выработкой иммуноглобулинов класса Е (реагинов). При повторном (разрешающем) введении аллергена образуется комплекс антигенантитело (иммунологическая стадия), который действует на тучные клетки, базофилы крови и другие клетки организма человека . В результате этого (патохимическая стадия) высвобождается ряд биологически активных веществ (БАВ) - гистамин, серотонин и др., которые вызывают развитие анафилаксии (патофизиологическая стадия). 3. Уменьшение мочеобразования в почках при шоке обусловлено, главным образом, резким ограничением фильтрации первичной мочи в клубочках почек и, в меньшей степени, изменением реабсорбции. У больных сердечной недостаточностью в конце дня появляются отеки нижних конечностей. 1. Поясните патогенез сердечных отеков. 2. Назовите ведущий механизм сердечных отеков. Ответ 1. В развитии сердечного отека играют роль осмотический, мембранный, гидродинамический, лимфатический и онкотический факторы. Уменьшение минутного обьема сердца, венозный застой – Гипоксия тканей-Раздражение волюморецепторов -Стимуляция секреции альдостерона, вторичный альдостеронизм - Повышение реабсорбции Na в почках и задержка воды -Гипернатриемия – Раздражения осморецепторов - Усиление выработки АДГ-Увеличение реабсорбции водыНакопление воды в тквнях (полостях) - Уменьшение почечного кровотока -Усиление выработки ренина -Капиллярная гипертензия - Ацидоз - Отек, водянка. 2. Ведущий механизм сердечных отеков -Стимуляция работы сердца ( увеличение ЧСС и ударного выброса) - Повышение тонуса симпатической нервной системы за счет центральных импульсов и выброса в кровоток гормонов надпочечников — адреналина и норадреналина → изменение тонуса и просвета артериол (централизация кровотока) Женщина 55-ти лет предъявляет жалобы на жажду, сухость во рту, увеличение выделяемой мочи, зуд кожи, быструю утомляемость, повышение артериального давления до 150/90 мм. ртст При обследовании: рост — 170 см, масса тела 95 кг, глюкоза крови - 8,2 ммоль/л. 1.Какая форма патологии развилась у больной? Ответ обоснуйте данными из задачи 2. Каковы наиболее частые причины и механизмы развития данного заболевания? 3. Предложите принципы терапии и профилактики осложнений заболевания, развившегося у больной. Ответ 1. Сахарный диабет 2 типа, т.к. у пациентки гипергликемия и полиурия, что известно из условий задачи. 2.Факторами риска сахарного диабета 2 типа, как у взрослых, так и у детей являются избыточный вес и ожирение, недостаток физической активности, нерациональное питание и наследственность. Ключевым механизмом развития заболевания является инсулинорезистентность – невосприимчивость клеток тканей организма к действию инсулина, снижение их биологического ответа на один или несколько эффектов инсулина при его нормальной концентрации в крови. 3.Основными принципами лечения сахарного диабета 2 типа являются: – диетотерапия; – физические нагрузки; – сахароснижающие препараты (ПССП и инсулин); – обучение больных, в том числе и самоконтролю уровня гликемии; – профилактика и раннее начало лечения осложнений сахарного диабета Профилактикой осложнений сахарного диабета являются самоконтроль гликемии, артериального давления, постоянное наблюдение у врача-эндокринолога, постоянный прием медикаментозных средств при необходимости, увеличение физической активности, рациональное питание. Но на самом первом месте является отказ от курения. Животное находится в состоянии полого голодания. Основной обмен повышен. Энергетические потребности организма обеспечиваются расходом резервных углеводов, дыхательный коэффициент равен 1, синтез белка ограничивается. Снижается биосинтез аминокислот из кетокислот и аммиака. Продолжается распад белка, возникает отрицательный азотистый баланс. 1. Какому периоду голодания соответствуют указанные изменения? 2. Сколько он длится? 3. Каков механизм описанных проявлений? Ответ 1. Период неэкономной траты энергии 2. 2-4 суток 3. Основным источником энергии в этот период являются углеводы, о чем свидетельствует величина дыхательного коэффициента, равная 1,0. Возникает гипогликемия, которая усиливает выделение глюкокортикоидов корой надпочечников Ограничивается синтез белка. Ослабевает интенсивность процессов дезаминирования и переаминирования аминокислот в печени. Снижается биосинтез аминокислот из α-кетокислот и аммиака. Уменьшается образование цитруллина и аргинина из их предшественников и соответственно снижается образование мочевины. Тем не менее продолжается распад белка, связанный с пластическими нуждами организма, возникает отрицательный азотистый баланс. У женщины, страдающей токсикозом беременности, наблюдаются частые и обильные рвоты. 1. К какому виду нарушения кислотно-основного равновесия это может привести и почему? 2. Каков механизм такого нарушения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Ответ 1. Выделительному алкалозу 2.Торможение реабсорбции Na+ и воды. В результате Na+ выводится из организма в повышенном количестве, а содержание щелочных анионов гидрокарбоната в плазме крови возрастает. Это и приводит к развитию выделительного почечного алкалоза. Выделение вместе с Na+ и Cl–, что вызывает гипохлоремию. Описанный вариант выделительного почечного алкалоза обозначают ещё как гипохлоремический. Развитие гиповолемии и гипокалиемии, усугубляющих состояние пациента. Например, гипокалиемия обусловливает транспорт H+ в клетку из межклеточной жидкости, что потенцирует алкалоз. 3. Белковый буфер в щелочной среде диссоциирует, как кислота. Происходит обмен электролитов между клетками и внеклеточной жидкостью. Ионы водорода выходят из клеток взамен ионов натрия и калия. Они соединяются с бикарбонатом (НСОЗ- ), увеличивая концентрацию угольной кислоты. Снижение частоты дыхания уменьшает выделение СО2 и формирует дыхательную гипоксию, а это способствует накоплению кислых продуктов, особенно молочной и пировиноградной кислот. В почках усиленно секретируются ионы НСОЗ-, натрия, калия и тормозится секреция ионов водорода (Н+). Лабораторные крысы подверглись тотальному однократному облучению в дозе 5 Гр. Через месяц выявлено помутнение хрусталика, распространяющееся к его экватору. Анализ камерной влаги глаза и слезной жидкости выявил увеличение концентрации диеновых конъюгатов и МДА. 1. Как называется описанное явление? 2.Каков механизм нарушений, наблюдающихся в этом случае? 1.Костно-мозговая форма острой лучевой болезни, лучевая катаракта. 2.Основой патогенеза костно-мозговой формы ОЛБ является нарушение процесса кроветворения в результате радиационного повреждения клеток системы крови, обладающих на различных стадиях дифференцировки различным уровнем радиочувствительности. Первоначальный механизм образования лучевой катаракты связан с непосредственным повреждением субкапсулярных эпителиальных клеток по передней поверхности экватора линзы. Высокую радиочувствительность этих клеток, по всей вероятности, следует объяснить их митотической активностью в генерации новых волокон хрусталика. Катаракта возникает в результате нарушения питания хрусталика, обусловленного прямым действием лучистой энергии на цилиарное тело. Нарушение питания ведет к повреждению капилляров и к эндартериальным изменениям в цилиарном кровообращении. Здесь происходит расширение сосудов и гиалиновая дегенерация в пограничных тканях с поражением клеток Руже. Различают несколько стадий процесса с развитием практически незначительных или некорригируемых снижений зрения даже на функционально лучший глаз. Клиника имеет много общих черт с клиникой тепловой катаракты. Помутнение вначале появляется у заднего полюса хрусталика под капсулой в виде мелкой зернистости или вакуолей. Зернистость постепенно принимает вид диска (или «пончика»), резко отграниченного от прозрачной части хрусталика. В этой стадии катаракта на остроту зрения не влияет. В дальнейшем помутнение приобретает форму «чаши» или «блюдца». В свете щелевой лампы помутнение по своей структуре напоминает туф с металлическим оттенком. В более позднем периоде появляются вакуоли и поясообразные помутнения под передней капсулой. Постепенно весь хрусталик становится непрозрачным, зрение падает до светоощущения. В большинстве случаев лучевые катаракты прогрессируют медленно. Иногда начальные помутнения присутствуют годами, многие не вызывая заметного понижения зрения. При этом признаки лучевой болезни могут отсутствовать. После травмы одного глаза у больного постепенно (в течении 2-3 недель) начало падать зрение на втором глазу. 1. Как можно объяснить это явление? 2. Каков его механизм? 1. Это явление можно объяснить повреждением гистогематического барьера(гематоофтальмического). 2. Нарушается барьерная функция вследствие механического воздействия. При этом за счет снижения внутриглазного давления происходят нарушения во всех системах гематоофтальмического барьера (иридоцилиарной, хориоретинальной, папиллярной). Вначале возникает активная артериовенозная гиперемия сетчатки и диска зрительного нерва, увеличение кровенаполнения артерий, артериол, капилляров и вен. Повышение внутрикапиллярного давления крови вызывает усиленную фильтрацию жидкости через стенки капилляров и накопление ее в тканях диска. В результате гипергидратации диска и ретроградного движения жидкости от зрительного нерва в сторону глаза может возникнуть явление застойного диска зрительного нерва. После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС - 90, частота дыхания - 24. 1. Какая реакция возникла у больного? 2. Каковы механизмы описанных явлений? 3. В какой стадии возникшей реакции они наблюдаются? 1. У больного возникла аллергическая реакция первого типа. 2.Различают классический и дополнительный механизмы патохимической стадии анафилактических реакций. Сущность классического механизма состоит в дегрануляции тканевых базофилов, на поверхности которых происходит реакция антиген+антитело. В результате освобождаются первичные медиаторы анафилактических реакций. Они определяют ход событий в первые полчаса после повторного поступления антигена, те. Раннюю фазу анафилактической реакции. В результате дегрануляции тканевых базофилов в окружающую ткань выделяются: гистамин,гепарин, медленно реагирующая субстанция анафилаксии,фактор эмиграции зозинофилов, фактор эмиграции нейтрофилов, фактор активации тромбоцитов, ферменты (нейтральные и кислые протеазы). Значение продуктов дегрануляции тканевых базофилов состоит в том, что они непосредственно действуют на клетки-мишени (гладкие мышцы сосудов, бронхов, матки, кишок, эндотелиоциты) и вовлекают в аллергическую реакцию другие популяции клеток (зозинофилы, нейтрофилы, тромбоциты). Дополнительный механизм связан с активацией клеток, имеющих на своей поверхности низкоаффинные рецепторы для фиксации реагинов. Это макрофаги, нейтрофилы, эозинофилы, тромбоциты. Их активацию вызывают большие разрешающие дозы антигена и продукты дегрануляции тканевых базофилов. Активированные клетки крови освобождают вещества, получившие название вторичных медиаторов анафилактических реакций. Они обусловливают развитие поздней фазы реакций І типа, признаки которой проявляются через 6-12 ч и связаны с инфильтрацией тканей макрофагами, нейтрофилами и эозинофилами. 3. Они наблюдаются в патохимической стадии возникшей реакции. В процессе развития сосудистой реакции при воспалении имеет место изменение сосудистого тонуса, скорости и характера кровотока в сосудах и их проницаемости, что является одной из причин экссудации и эмиграции лейкоцитов. Укажите: 1. Какие гуморальные факторы и как оказывают влияние на тонус сосудов? 2. Каким образом и зачем повышают их проницаемость? 1.Гуморальные факторы, влияющие на тонус сосудов: вазоконстрикторы(вазопрессин, серотонин, катехоламины), вазодилататоры(кинины,гистамин, ацетилхолин, простациклин, эндотелиальный релаксирующий фактор-оксид азота). Группу плазменных медиаторов составляют компоненты системы комплемента, кинины, факторы свертывающей системы крови. Гуморальные медиаторы повышают сосудистую проницаемость, сенсибилизируют сенсорные пептидергические нервные волокна, что способствует появлению боли в очаге воспаления, а также участвуют в развитии сосудистых реакций под влиянием нейромедиаторов. Кинины понижают тонус сосудов - повышают их проницаемость обусловливают чувство зуда, боли влияют на реологические свойства крови (гемокоагуляцию и фибринолиз). Действуя через оба типа рецепторов, гистамин в очаге воспаления вызывает вазодилятацию (расширение прекапиллярных артериол, в легких гистамин вызывает вазоконстрикторный эффект) и повышение проницаемости стенки сосудов (округление эндотелиальных стенок, ослабление межклеточных контактов) кожи и некоторых органов. Серотонин расширяет капилляры, повышает их проницаемость и способствует развитию отека. 2.Способствующий процессу экссудации при воспалении фактор-увеличение проницаемости сосудистой системы,возникающее при действии биологически активных веществ (гистамина, серотонина и др.). Процесс экссудации при воспалении носит защитный характер: - экссудат разбавляет и вымывает токсические вещества; - сам процесс экссудации способствует процессу эмиграции лейкоцитов. Больной 36-ти лет более года страдает воспалением слизистых оболочек гайморовых пазух. За последние две недели ухудшилось общее состояние: температура тела колебалась в пределах 37,5 — 38,5°С, усилились головные боли, дыхание через нос стало затрудненным. Слизистая оболочка носовых ходов резко гиперемирована и отечна. При лабораторном исследовании: со стороны крови отмечается нейтрофильный лейкоцитоз и повышенная СОЭ. 1. Какой вид воспаления развился у больного? 2.Укажите общие признаки воспаления, наблюдаемые у больного. 3. Какие механизмы лежат в основе общих проявлений воспаления? 1.Развилось хроническое воспаление 2.Общие признаки воспаления: головная боль, повышение температуры,отёк и покраснение слизистой оболочки носа,ухудшение общего состояния, лейкоцитоз. 3.Реакция воспаления протекает в три стадии: альтерация, экссудация и пролиферация. Медиаторы ответственны за возникновение или поддержание воспалительных явлений. Они же могут быть и модуляторами, т.е. усиливать или ослаблять выраженность воспалительных явлений (аддитивный, синергистический, антагонистический эффекты). Гуморальные (комплемент, кинины, факторы свертывания). Клеточные предшествующие (нейропептиды, вазоактивные амины, лизосомальные ферменты). Клеточные вновь образующиеся (эйкозаноиды, цитокины, лимфокины, активные формы кислорода). Медиаторы повышают проницаемость стенок сосудов,активизируют хемотаксис лейкоцитов(лейкоцитоз у больного),одновременно с повреждением клеток и тканей происходит пролиферация клеток,лизосомальные ферменты обусловливают лизис антигенов, микроорганизмов и бактерий,обеспечивают включение иммунного ответа. У больного наблюдается такие изменения в газовом составе крови: кислородная емкость крови, содержание кислорода в артериальной крови и кислородное насыщение артериальной крови нормальные; содержание кислорода в венозной крови, кислородное насыщение венозной крови повышены; артерио-венозная разница рО2 снижена. 1. Какой вид гипоксии наблюдается в данном случае? 2. Назовите причины развития такого вида гипоксии? 1.В данном случае наблюдается тканевая (гистотоксическая) гипоксия. 2.Тканевая гипоксия развивается на фоне нарушения способности клеток органов поглощать кислород. Причиной развития такого вида гипоксии является сниженная активность или дефицит ферментов дыхательной цепи митохондрий, которые переводят кислород в формы, в которых он используется клетками для осуществления всех процессов жизнедеятельности. Также тканевая гипоксия может развиться вследствие голодания,значительного изменения физикохимических параметров в тканях, повреждения мембран клеток, снижения степени сопряжения окисления и фосфорилирования макроэргических соединений в дыхательной цепи. Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД — 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД — 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1. У больного развилась кетоацидотическая кома. 2.Ведущую роль в патогенезе кетоацидоза играет абсолютная инсулиновая недостаточность, приводящая к снижению утилизации глюкозы инсулинозависимыми тканями и, соответственно гипергликемии, и тяжелому энергетическому голоду в них. Последнее обстоятельство является причиной резкого повышения в крови уровня всех контринсулиновых гормонов (глюкагона, кортизола, катехоламинов, АКТГ, СТГ), стимуляции процессов гликогенолиза, протеолиза и липолиза, поставляющих субстраты для глюконеогенеза в печени и в меньшей степени в почках. После введения больному большого физиологического раствора хлорида натрия может измениться водно-солевой баланс. 1. Какая разновидность нарушения водно-солевого баланса развивается в этом случае? 2. Поясните его патогенез. 1. В этом случае развивается изоосмолярная гипергидратация. 2.Вследствие гипергидратации внутрисосудистого сектора происходит снижение показателя гематокрита и концентрации белков плазмы крови. Это сопровождается снижением онкотического давления, что облегчает транспорт воды из внутрисосудистого сектора в ткани, и увеличением диуреза вследствие нарастания фильтрационного давления и рефлекторного снижения секреции АДГ. Несоответствие скорости образования мочи степени гипергидратации ведет к образованию отеков. При изоосмолярной гипергидратации образование отеков первично. Отеки связаны с увеличением реабсорбции натрия в почках вследствие вторичного альдостеронизма, который возникает в период формирования отеков. При этой форме гипергидратации организм переполнен водой, но не может ее использовать. Больной 13-ти лет после перенесенного эпидемического паротита начал худеть, постоянно чувствовал жажду, пил много воды, отмечалось частое мочеотделение, повышенный аппетит. Жалуется на кожный зуд, слабость, частые инфекционные поражения кожи. В крови глюкоза – 16 ммоль/л , кетоновые тела - 100 мкмоль/л; глюкозурия. 1. Какая форма патологии развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы основные звенья патогенеза этой патологии? 3. Объясните механизм развития симптомов, возникших у больного. 1.У больного развился инсулинозависимый сахарный диабет, т.к. наблюдается постоянная жажда, глюкозурия, гипергликемия, повышенный аппетит, полиурия. 2.В патогенезе инсудинозависимого сахарного диабета выделяют два основных звена: недостаточное производство инсулина эндокринными клетками поджелудочной железы; нарушение взаимодействия инсулина с клетками тканей организма (инсулинорезистентность) как следствие изменения структуры или уменьшения количества специфических рецепторов для инсулина, изменения структуры самого инсулина или нарушения внутриклеточных механизмов передачи сигнала от рецепторов органеллам клетки. 3.Некоторые диабет-ассоциированные кожные симптомы являются прямым результатом метаболических изменений, таких как гипергликемия и гиперлипидемия. Прогрессирующее повреждение сосудистой, нервной или иммунной систем также в значительной степени способствует развитию кожных проявлений. Пациентка после полного голодания в течение месяца потеряла в весе. При обследовании у нее отмечается потеря азота из организма, гипогликемия, гипопротеинемия, кетонемия, снижение температуры тела. 1. Нарушение функции какого органа является ведущим в развитии указанных признаков? 2. Объясните патогенез нарушений в организме в данном случае. 1.Ведущим в развитии указанных признаков является нарушение функции печени. 2.Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов, глюкагона). Вследствие этого происходит мобилизация жира из депо развивается гиперлипацидемия. Она является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. 1. Каков механизм указанных проявлений? 2. Какая форма нарушения кислотно — основного состояния возможна в данном случае и каков ее механизм? 3. Каковы возможные компенсаторные механизмы при этом? 1.Гипергликемия возникает вследствие недостаточности эффектов инсулина и нарушения утилизации глюкозы клетками.Глюкозурия является, в основном, следствием гипергликемии. Полиурия обусловлена выведением избытка глюкозы, азотистых соединений, КТ и ионов, что тормозит реабсорбцию жидкости в канальцах почек. 2.У больного метаболический ацидоз. При данном виде ацидоза активируются симпатоадреналовая и гипоталамо-, гипофизарно-кортикальная системы. При рН 7,0 - 7,2 ведущим признаком является глубокое дыхание, минутный объем дыхания в 5 – 6 раз превышает нормальный. Понижается сродство гемоглобина к кислороду. Наблюдаются тахикардия, снижение проводимости, экстрасистолии и даже фибриляция сердца, снижение вольтажа зубцов ЭКГ. Снижается артериальное давление и объемная скорость кровотока. Сосуды расширяются при снижении рН до 7,2 и суживаются при рН ниже 7,2. Снижается кровоснабжение мозга и почек. Нарушается мочеобразование. В крови уменьшается рН, рСО2, СБ (стандартный буфер), становится отрицательной избыток оснований, увеличивается содержание ионов натрия, калия и хлора, если рН мочи не ниже 4,5. Если же рН мочи ниже 4,5, хлор выделяется с мочой в виде хлористого аммония, и количество его в крови уменьшается. Уменьшение рН ниже 7,2 сопровождается спутанностью сознания, повышением мышечной возбудимости, судорогами, развитием комы. При рН около 7,0 нарушается всякий контакт с больным. 3.Компенсаторные механизмы при метаболическом ацидозе направлены на снижение ионов водорода путем разбавления, участия буферных систем, выделения ионов водорода с мочой и углекислого газа через легкие. Лабораторные крысы подверглись тотальному однократному облучению в дозе 5 Гр. Через месяц выявлено помутнение хрусталика, распространяющееся к его экватору. Анализ камерной влаги глаза и слезной жидкости выявил увеличение концентрации диеновых конъюгатов и МДА. 1. Как называется описанное явление? 2. Каков механизм нарушений, наблюдающихся в этом случае? 1. Катарактогенные процессы. 2.Катаракта (помутнение хрусталика глаза) у человека наступает при дозах больше 6 Гр. Особенно опасны в этом отношении нейтронное облучение, эффективность которого в несколько раз выше, чем у рентгеновского и g-излучений. Помутнение хрусталика глаза при облучении является первичным диагностическим признаком для определения поглощенной дозы. Причины образования катаракты при облучении полностью не выяснены. Комментарий: повышение МДА и диеновых конъюгатов свидетельствует об активации окислительного стресса На 3 После длительного приема алкоголя и наркотиков у человека участились заболевания гнойничкового характера на коже и слизистых. 1. С чем связана повышенная заболеваемость у этого человека? 2. Каков механизм возникших проявлений? 1. Нарушение деятельности внутреннего биологического барьера (нарушение фильтрационной функции печени). 2.Окисление алкоголя происходит с участием ферментов алкогольдегидрогеназы и каталазы. При их участии образуется ацетальдегид, затем уксусная кислота, распадающаяся в конечном итоге до углекислого газа и воды. Биотрансформация может носить разный уровень интенсивности. Метаболизм этанола в печени при приёме незначительных доз заключается в воздействии на него алкогольдегидрогеназы, окисляющей 90% спирта. 10% приходится на каталазу. Скорость разложения C2H5OH не зависит от его количества в крови. Одинаковое время уходит на катаболизм как больших, так и малых его объёмов. Каталаза метаболизирует в основном спиртовые молекулы, находящиеся в тканях и органах. В ряде случаев процент соотношения окисляющей способности ферментов выравнивается 50:50. Комментарий: Гнойничковые заболевания кожи связаны не только с нарушением метаболизма алкоголя в печени, но и с повреждением самих гепатоцитов. В печени вырабатываются белки, обладающие защитными функциями, например белки системы комплемента. На 5 У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось c помощью вспомогательной мускулатуры. Бронходилататоры облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1.Бронхиальная астма 2.Гуморальной реакции немедленного типа, обусловленной иммуноглобилинами типа IgE. 3.Реакции гиперчувствительности первого типа ( I типа ) обусловлены взаимодействием аллергена с IgE, сорбированным на мембранах тучных клеток и базофилов (поэтому эти реакции также называют IgE-опосредованными). Из-за цитофильных свойств (способности реагировать с поверхностью тучных клеток и базофилов) IgE также обозначают как реагины. Цитофильность IgE обусловлена наличием особых реыепторных структур в области Fcфрагмента молекулы AT. Иначе способность связываться с собственными клетками называется гомоцитотропность. Именно это свойство выражено у IgE, тогда как другие AT (например, IgG) взаимодействуют и с чужеродными клетками (то есть они гетероцитотропны). Взаимодействие аллергена с IgE, сорбированным на тучных клетках и базофилах, приводит к высвобождению БАВ (гистамин, серотонин, эозинофильный и нейтрофильный хемотаксические факторы, протеазы). Комментарий: следовало еще добавить про развитие бронхоспазма На 4 Больная 20-ти лет поступила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*10°/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°C. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? 1. Острое воспаление (аппендицит). 2. Нейтрофильный лейкоцитоз, лихорадка, интоксикация. 3. Лихорадка и лейкоцитоз связаны с образованием и выделением большого количества цитокинов (интерлейкины, ФНО, ростовые факторы и др.), которые обладают пирогенными свойствами и способностью активировать кроветворение. Боль связана с нарушением микроциркуляцией и растяжением капсулы червеобразного отростка и высокой концентрации ноцицептивных веществ в очаге воспаления. На 2, но пояснение от препода Двум кроликам, у которых предварительно путем термического ожога вызвали локальное воспаление на одной из задних конечностей, ввели одну и ту же дозу стрихнина. Причем, одному кролику стрихнин ввели в область воспаления, другому - вне очага воспаления. Один из кроликов погиб от отравления стрихнином. 1. Укажите, какой кролик погиб и почему? Погиб тот которому вели токсин в область воспаления(ожога), т.к. на месте ожога т.е местного воспаления барьерная функция кожи снижена вследствие ожога, а также усиливается циркуляция(кровоснабжение) на месте воспаления что ускоряет попадание токсина в организм т.е в кровь а отсюда полиорганная недостаточность. Комментарий: Невнимательно читали задачу - стрихнин не нанесли на кожу, а ввели, т.е. подразумевается инъекция. В очаге воспаления развиваются реакции, препятствующие проникновению токсических веществ из очага воспаления - сдавливание сосудов, разбавление веществ экссудатом и др На 5 В эксперименте лабораторному животному ввели пирогенал. 1. Какой типовой патологический процесс развился у животного? Дайте его определение. 2. Назовите стадии этого патологического процесса. 3. Поясните первичное звено патогенеза при этом патологическом процессе. 1. Развилась лихорадка Лихорадка-это типовой патологический процесс, который развивается у высших гомойотермных организмов в ответ на действие пирогенных раздражителей, характеризующийся перестройкой работы центра терморегуляции на более высокий уровень при сохранении механизмов терморегуляции и проявляющийся повышением температуры тела вне зависимости от температуры внешней среды. 2.Клинически выделяют три стадии лихо радки: I - повышения температуры (st. incrementi); II - стояния повышенной температуры (st. fastigii) III - снижения температуры (st. decrementi). 3.Первичными называют пирогены, которые непосредственно не влияют на центр терморегуляции. Их пирогенное действие опосредуется образованием и освобождением так называемых лейкоцитарных пирогенов. Вторичными называют лейкоцитарные пирогены, которые образуются и освобождаются лейкоцитами под влиянием первичных пирогенов. Вторичные пирогены обладают способностью непосредственно влиять на центр терморегуляции и вызывать развитие лихорадки. Комментарий: Читайте внимательно вопросы! Написано - поясните первичное звено патогенеза лихорадки. Да, оно связано с действием первичных пирогенов, но следовало все же немного изменить ответ На 5 Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД - 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД - 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1.Сахарный диабет I типа (инсулинозависимый), впервые выявленный. Кетоацидотическая кома. 2. В основе патогенеза сахарного диабета лежит нарушение функции внутренней секреции поджелудочной железы. Поджелудочная железа отвечает за выработку гормонов, в частности инсулина. Без инсулина процесс доставки глюкозы в клетки невозможен. Сахарный диабет 1 типа начинает проявляться на фоне разрушения аутоиммунным процессом бетаклеток поджелудочной железы. Поджелудочная железа перестаёт вырабатывать инсулин, возникает его абсолютный дефицит. В основе патогенеза диабетической кетоацидотической комы лежит тотальная интоксикация организма кетоновыми телами (β- оксимасляной кислотой) с развитием метаболического ацидоза, острой печёночно-почечной и сердечнососудистой недостаточности вследствие дефицита инсулина, выраженной гипергликемии, водно-электролитного нарушения и усиленного липолиза. На 4 После введения больному большого физиологического раствора хлорида натрия может измениться водно-солевой баланс. 1. Какая разновидность нарушения водно-солевого баланса развивается в этом случае? 2. Поясните его патогенез. 1.В больших количествах может привести к развитию хлоридного (метаболического) ацидоза, повышенной элиминации калия (гипокалиемии), гипергидратации. 2.Метаболический ацидоз приводит к снижению концентрации HCO3 и росту количества Cl-. Ионы калия в клетках активно замещаются натрием и водородом, происходит повышение объема K+ в плазме. При отсутствии почечной недостаточности избыток калия удаляется с мочой. При этом его уровень в крови остается близким к норме, формируется внутриклеточная гипокалиемия. При ОПН плазма содержит повышенное количество ионов K+. Небольшие сдвиги компенсируются за счет буферных систем: бикарбонатной, фосфатной, гемоглобиновой, белковой. Они обратимо связывают протоны, поддерживая гомеостаз, однако действия этих систем оказывается недостаточно при массивном ацидозе. Происходит снижение pH, которое отражается на конформации амфотерных соединений. Изменяется активность гормонов, нейромедиаторов, нарушаются функции рецепторных аппаратов. На 5 Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД - 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД - 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1.Период неэкономной траты энергии 2.Его продолжительность - 2-4 суток 3.Происходит быстрое падение массы тела (исхудание). Основным источником энергии в этот период являются углеводы, о чем свидетельствует величина дыхательного коэффициента, равная 1,0. Возникает гипогликемия, которая усиливает выделение глюкокортикоидов корой надпочечников. Следствием этого являются усиление катаболизма белков в периферических тканях, в частности мышечной, и активация глюконеогенеза в печени. Основной обмен сначала несколько увеличивается, а затем постепенно уменьшается и становится на 10-20% меньше исходного. Развивается отрицательный азотистый баланс. Для изучения отдельных звеньев патогенеза отека лабораторной крысе ввели в/в токсическую дозу адреналина. Сразу после введения лапки и ушки животного побледнели. АД поднялось, появилась выраженная тахикардия,участилось дыхание. К исходу 18 минуты развились клинико-тонические судороги,судорожное дыхание,появились пенистые выделения розового цвета из дыхательных путей и на этом фоне животное погибло 1. Какое состояние развилось у животного? 2. Объясните патогенетические механизмы его развития 3. Предположите возможные принципы патогенетической коррекции 1.Гипоксия 2. Нарушается окислительное фосфорилирование в митохондриях, из-за этого снижается выработка АТФ и начинается накопление молочной кислоты и кислот цикла трикарбоновых кислот 3. Ликвидация и снижение степени ацидоза. Уменьшение дисбаланса ионов в клетках и биологических жидкостях. Повышение эффективности биологического окисления. Снижение уровня функций органов и их систем. Предотвращение или снижение степени повреждение мембран и ферментов клеток КомментарииКомментарий: почему развилась гипоксия? - из-за отека легких, т.к. токсическая доза адреналина вызвала острую сердечную недостаточность Больная М.,48-ми лет,более 10 лет страдает сахарным диабетом 2 типа. Обратилась к офтальмологу с жалобой на ухудшение зрения в левом глазу. Врач констатировал осложнение основого заболевания 1. О каком осложнении идет речь. 2. Объясните патогенез данного осложнения 3. Назовите другие возможные осложнения,которые могут появится у больных длительное время страдающих сахарным диабетом 1.Диабетическая ретинопатия 2.В патогенезе диабетической ретинопатии ключевым фактором является нарушение ГРБ 3.Гипогликемическая кома, гиперосмолярная кома, кетоацидотическая кома, нефропатия, стенокардия и инфаркт миокарда при поражении сосудов сердца На 4 Пациентка 18-лет доставлена в больницу бригадой скорой помощи. Результаты объективного осмотра осматра: состояние тяжелое,на вопросы отвечает с трудом,заторможена. Рост -174 см,вес - 50 кг. Кожные покровы холодные,бледные,шелушащиеся. Запах ацетона изо рта,дыхание шумное. Ад-80/50 мм рт.ст пульс - 60/мин. Ранее страдала ожирением и для похудения устраивала себе разгрузочные дни,вследствии чего возникли голокружения,слабость,иногда потеря сознания 1. Охаризуйте клинические признаки голодания. 2. Каклвы механизмы развития кетоацитоза у пациентки? 3. Какой вид голодания наблюдается? 1. Обильное потоотделение, постоянное чувство голода, ощущение покалывания губ и пальцев, бледность, сердцебиение, мелкая дрожь, мышечная слабость и утомляемость, обусловлены возбуждением симпатоадреналовой системы 2. Причина - голодание. Пациентка мало употребляла пищи, из-за этого в ее организме возник дефицит инсулина: высокой концентрацией глюкозы и кетоновых тел в крови При длительном голодании концентрация кетоновых тел в крови может достигать чрезвычайно высоких значений. При этом ткани уже не могут потребить все это количество кетоновых тел – формируется патологическое состояние - кетоз. Жиры используются в качестве источника энергии, ацетил-КоА идёт на синтез кетоновых тел. 3. Полное голодание На 4 Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвота, понос. В анализе крови - лейкоцитоз. 1. Какое заболевание возникло у человека? 2. Какой период данного заболевания наблюдается у пациента? 3. Каковы механизмы наблюдаемых проявлений? 1.Лучевая болезнь 2. первичная реакция 3. Почему лейкоцитоз? - В начальном периоде отмечается преходящее увеличение количества форменных элементов, особенно лейкоцитов миелоидного ряда, с ускорением созревания элементов белого ростка и увеличением вымывания их из костного мозга на периферию (истинный лейкоцитоз). Лимфоидная ткань. как очень чувствительная к действию радиации, уже в этот период реагирует развитием лимфопении. головная боль - окисление тканей свободными радикалами и уменьшение количества эритроцитов = меньше О2. через несколько секунд после облучения нервные рецепторы подвергаются раздражению продуктами радиолиза и распада тканей. Импульсы поступают в измененные непосредственным облучением нервные центры, нарушая их функциональное состояние. слабость и рвота - общая интоксикация организма продуктами распада повышение температуры - сбой в работе щитовидной железы КомментарииКомментарий: молодец! но, "слабость и рвота в результате общей интоксикации организма продуктами распада; повышение температуры - сбой в работе щитовидной железы" не подходят для периода первичных реакций, патогенез этих симптомов в первые сутки связан с действием на ЦНС ионизирующего излучения; в мозгу есть и рвотный центр и центр терморегуляции, поэтому активация соответствующих нейронов и приводит к повышению температуры, рвоте У пожилого человека отмечена повышенная чувствительность к инфекциям, особенно активизация хронической вирусной инфекции, заболевание сосудов, в частности атеросклеротического типа, пернициозная анемия. 1. К какой группе заболеваний относится это состояние? 2. Изменения в какой системе при этом сопровождаются описанными явлениями? 3. Каков механизм возникающих нарушений? 1.Заболевания иммунодефицитного типа; 2. Кроветворная система ( система пищеварения, так как не усваивается витамин В12) 3. Механизм приводит к анемии, развитию иммунодефицитного состояния, так как нарушается поступление в организм витамина В 12 => анемии и нарушение пролиферации клеток крови => развитие иммунодефицитного состояния => чувствительность к инфекциям. У больного ночью возник приступ одышки с выраженным затруднением дыхания, который был слышен в соседней комнате. Дыхание осуществлялось c помощью вспомогательной мускулатуры. Бронходилататоры облегчили клиническое состояние больного. Обнаружена положительная аллергическая реакция к тополиному пуху. 1. Какое явление возникло у человека? 2. К какому типу реакций гиперчувствительности относится данный случай? 3. Каков механизм описанных явлений? 1. Аллергия (анафилаксия) 2. Аллергическая реакция немедленного типа ( 1 тип по Джеллу и Кумбсу). 3. В их механизме ведущую роль играют продуцируемые В-лимфоцитами циркулирующие в жидких средах гуморальные антитела (различные иммуноглобулины). КомментарииКомментарий: У больного развился приступ бронхиальной астмы. Механизмы следовало описать более подробно (АТ - иммуноглобулины группы Е, участвуют тучные клетки, выделяются гистамин, лейкотриены, которые и вызывают бронхоспазм). В процессе развития сосудистой реакции при воспалении имеет место изменение сосудистого тонуса, скорости и характера кровотока в сосудах и их проницаемости, что является одной из причин экссудации и эмиграции лейкоцитов. Укажите: 1. Какие гуморальные факторы и как оказывают влияние на тонус сосудов? 2. Каким образом и зачем повышают их проницаемость? Вопрос 1. - Гистамин расширяет сосуды и повышает их проницаемость; (вырабатываеся нейтрофилами) - Брадикинин увеличивает проницаемость капилляров и вызывает сокращение гладкой мускулатуры; - Простогландины группы А расширяют ссоуды и понижают артериальное давление; - Оксид азота вырабатывается клетками эндотелия и также влияет на расширение сосудов; Вопрос 2. - Проницаемость сосудов повышается благодаря накопление в очаге различных веществ, главным образом гистаимна и простагландинов, они уменьшают тонус сосуда. Также оказывает влияние и нарушение Na/K насоса, что ведет к отекам. - также на это влияет ацидоз, активация гидролитических ферментов, перерастяжение стенок сосуда, изменение формы клеток эндотелия. - проницаемость повышается для того, чтобы в очаг могло мигрировать большое количество клеток именной системы, которые в норме не могут пройти через стенку сосуда. КомментарииКомментарий: 1. перечислили не все вещества, влияющие на тонус сосудов 2. Повышение проницаемости необходимо не только для выхода клеток, но и жидкости, а зачем жидкость выходит? При исследовании экссудата, полученного у пациента при пункции брюшной полости обнаружено: прозрачная жидкость лимонножелтого цвета, относительная плотность - 1013, альбумины - 1%, глобулины - 1%, фибриноген отсутствует. Эритроциты единичные не в каждом поле зрения микроскопа, лейкоциты от 1 до 3 в поле зрения. Клетки мезотелия единичные. Бактериологический жидкость стерильна. При стоянии на протяжении часа не свернулась. 1. Какой вид экссудата возник у больного? 2. В каких еще случаях может возникнуть экссудат этого типа? На 4 Вопрос 1. Серозный эксудат Впорос 2. - при воспалении серозных оболочек (сероз-ный плеврит, перикардит, перитонит и др.) - при ожоговом, вирусном или аллергическом воспалении. С целью моделирования лихорадки, кролику был введен пирогенал, после введения которого отмечалось повышение температуры тела животного. 1. К какому типу пирогенов относится данное вещество по существующим классификациям. 2. Назовите и объясните механизм действия вторичного пирогена, образованного под действием пирогенала. На 5 Вопрос 1. Первичный Вопрос 2. Пирогенал активирует макрофаги, усиливает фагоцитоз, стимулирует продукцию интерлейкина - 1 (ИЛ-1) Интерлейкин-1 Взаимодействует со специфическими рецепторами на мембране нейронов, которые входят в группу клеток "установочной точки". Вследствие активации рецепторов увеличивается активность сопряженного с ними фермента - фосфолипазы А2. Этот фермент освобождает из фосфолипидов плазматической мембраны арахидоновую кислоту, из которой образуются простагландины группы Е. Простагландины уменьшают чувствительность нейронов "установочной точки" к импульсам, поступающим от нейронов "термостата" (повышают критический уровень деполяризации этих нейронов). В результате этого обычные сигналы о нормальной температуре ядра начинают восприниматься нейронами "установочной точки" как информация об уменьшении температуры. Это, в свою очередь, вызывает стандартную реакцию, направленную на повышение температуры, активацию центра теплообразования и торможение центра теплоотдачи. В больницу обратился больной, страдающий ревматическим пороком сердца, с жалобами на слабость, головную боль, снижение трудоспособности, одышку во время ходьбы, тахикардию, что свидетельствует о проявлениях сердечной недостаточности. 1. Являются ли это признаки проявлением гипоксии? 2. Объясните механизм возникновения указанных клинических проявлений. ВОПРОС 1. да, такие признаки также можно отнести к гипоксии. в широком понимании, гипокисия является проблемой которая вытекает из проблем с дыхтальной или СС систем ВОПРОС 2. Возниконовения таких прояалений с точки зреня ССС: Такие проялвления могут быть следствием уменьшеняи нагнетальной способнойти сердца и при застойных явлениях, что ведет в коненом итоге уменьшению доствления крови к тканям и органом => уменьшение трудоспособности и головная боль. Возниконовения таких прояалений с точки зреня Дыхательной системы: В результате вышеописанных являений кровь намного меньше насыщается кислородом и может развиваться циркуляторная гипоксия. При этом виде гипоксии кровь нормально насыщается кислородом в альвеолах, но кислород в недостаточном количестве поступает в ткани вследствие замедления скорости кровотока, особенно в системе микроциркуляции КомментарииКомментарий: внимательно читайте вопросы! Объясните симптомы ...., Вы написали только про головную боль и уменьшение трудоспособности, а остальные? У больного после ранения развился травматический шок, у него наблюдается сопорозное состояние, АД - 130/70 мм рт. ст., дыхание 24 в мин. 1. Охарактеризуйте первичное звено патогенеза в этом случае. 2. Назовите все стадии шока и укажите, в какой стадии шока находится больной. 3. Поясните патогенез этой стадии. На 5 Вопрос 1. Несоответствие между интенсивностью обменных процессов в органах и тканях и их циркуляторным обеспечением. наличие серезных метпболических нарушией и возможно накопление токсинов. Вопрос 2. Эректильная Торпидная фаза (наиболее длительная) - фаза в воторой находится пациент; Терминальная фаза (необратимое состояния) Вопрос 3. - выраженная активация симпатоадреналовой системы с характерными для нее функциональными и метаболическими сдвигами, - развитие тахикардии и гипердинамического характера кровообращения. - выражен спазм периферических сосудов кожи, скелетных мышц, органов брюшной полости. - интенсивно развертываются механизмы дезадаптации, декомпенсации. Фаза компенсации торпидной стадии травматического шока характеризуется истощением адаптационных возможностей организма, что проявляется гиподинамическим характером кровообращения, возникают прогрессирующее снижение минутного объема крови, гипотония, кризис микроциркуляции, характеризующийся развитием явлений тромбоза, геморрагий, сладжирования эритроцитов У ребенка 6-ти лет после укуса мошки в области тыльной поверхности правой кисти появились жалобы на зуд, боль в месте укуса. При объективном осмотре выявлена разлитая гиперемия кожи правой кисти, отек подкожной клетчатки. 1. К какому типу отеков по этиологии относится данный тип отека? 2. Какой механизм образования отека у ребенка? 3. Объясните механизм зуда и боли в месте укуса. На 5 1. Токсический отек 2. повышение проницаемости сосудистой стенки, гиперонкия в связи с альтерацией клеток и гиперосмия 3. низкомолекулярные соединения (биогенные амины, аминокислоты, фосфолипиды), основные пептиды (мелиттин, апамин, MCD-пептид и др.) и высокомолекулярные белки-ферменты (фосфолипаза А2, гиалуронидаза, щелочная и кислая фосфатазы, эстеразы, ариламидазы). Эффекты биогенных аминов приводят к вазодилатации, отеку и боли. Зуд возникает вследствие аллергической реакции в месте укуса. Пациент доставлен в приемное отделение больницы в бессознательном состоянии. Из опроса родственницы, сопровождавшей его, выяснилось, что пациент длительное время страдает сахарным диабетом. При обследовании: кожные покровы сухие, тургор кожи и тонус глазных яблок снижены, дыхание частое поверхностное, запах ацетона изо рта, пульс - 96, АД - 70/50 мм. рт. ст., содержание глюкозы крови - 18 ммоль/л. 1. Какое состояние развилось у пациента? Ответ обоснуйте данными из задачи 2. Каковы основные звенья патогенеза этого состояния? 3. Предложите принципы терапии этого состояния? На 5 1. у пациента развилась гипергликемическая кома, так как значительно повышенно содержание глюкозы к крови(18 ммоль/л), при норме (3.33 - 5.55 ммоль/л) 2. Повышенный уровень глюкозы в крови и дефицит её в клетках приводит к недостатку энергии и накоплению кетонов (продуктов расщепления жиров). Их наличие меняет рН крови в кислую сторону (рН < 7,0) и развивается кетоацидоз — тяжёлое осложнение сахарного диабета, что влечет за собой обморочное состояние. 3. В зависимости от вида сахарного диабета: - если это 1 тип => вводим инсулин; - если это 2 тип => бигуаниды, снижающие глюконеогенез в печени и повышающие чувствительность мышц и печени к инсулину (метформин), так же можно сделать инъекцию инсулина. У ребенка 1,5-месячного возраста наблюдается рвота, непереносимость молока, задержка увеличения массы тела, бледность, отеки, гипотония, поражение ЦНС. 1. Как называется состояние, развившееся у ребенка? 2. Каков патогенез данной патологии? На 5 1. Непереносимость лактозы, что ведет к полному голоданию так как в молоке матери содержиться все, что нужно для растущего ребенка. 2. Патогенез: отстутствует пищеварительный фермент лактаза. Данный фермент расщепляет лактозу на глюкозу и галактозу, они должы быть абсорбированы в кишечнике в кровь. Если этого не происходит большая концентрация лактозы притяживает обильное количество жидкости в тонкий кищечник, что вызывает диарею, а в толстой кишке она подвергается действияю бактрий, что вызыват газообразование и накопление токсинов => метеоризм, частый стул и спазмы. - масса тела ребенка не растет, так как нет нужных веществ, чтобы наращивать белковую массу (глюкоза не идет в ЦТК) - отеки появляются, так как очень понижено содержание белков (главным образом альбумнов), что понижает онкотическое давление в плазме и способствует выходу жидкости в ткани из сосудов. - поражение ЦНС также связяно с тем, что не поступает глюкоза, которая является главным энергетическим веществом для мозга. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. 1. Каков механизм указанных проявлений? 2. Какая форма нарушения кислотно - основного состояния возможна в данном случае и каков ее механизм? 3. Каковы возможные компенсаторные механизмы при этом? На 5 1. Механиз указанных проявлений - из-за пониженного количества инсулина в крови глюкоза не может попасть в клетку и развивается гипергликемия, в следствии этого, происходит глюкозурия, так как фильтационная способность почек рассчитана только на определенное количество глюкозы в крови, если она повышена, то часть глюкозы просто не реабсорбируется обратно из-за концентрционного градиена. в следсвтии нарушени осмотического давления вызванного повышенным содержанием глюкозы происходит повышенное мочеотделение, так как нарушается реабсорбция воды в почесных канальцах. гиперстенурия развивается потому что глюкоза является осмотически активным веществом, поэтому, попадая в мочу, она увеличивает свой удельный вес. 2. форма нарушения - метаболический ацидоз. Механизм - при сахарном диабете нарушается использование глюкозы клетками по причине недостатка гормона инсулина. При этом организм начинает вырабатывать энергию не из глюкозы, а из жиров – альтернативный путь получения энергии. Расщепление жиров в печени сопровождается образованием больших количеств кетоновых кислот, что приводит к возникновению ацидоза. 3. при метаболическом ацидозе компенсаторные механизмы направлены на снижение ионов водорода путем разбавления, участия буферных систем, выделения ионов водорода с мочой и углекислого газа через легкие. На 4 Больной 40-ка лет поступил в клинику с жалобами на общую слабость, быструю утомляемость, нарушение сна, головные боли. Считает себя больным в течение последних 2-х лет. Последние 10 лет работал рентгенологом. Техникой безопасности нередко пренебрегал. Анализ крови: эритроциты - 3,7*1012/л, Hb - 85 г/л, ретикулоциты - 0,1%, лейкоциты - 3,8*10°/л, из них лимфоцитов 14 %. 1. Назовите патологию, развившуюся у пациента. 2. От чего зависит повреждающее действие ионизирующего излучения? 3. Объясните механизм развития астенического синдрома, изменения со стороны системы крови. 1. хроническая лучевая болезнь 2. Астенический синдром - патологическое состояние, проявляющееся быстро наступающей усталостью после обычной нагрузки. Развивается при всех среднетяжких и тяжелых заболеваниях и инфекциях. Основной патогенетический механизм астении заключается в перегрузке активирующей ретикулярной формации, которая синхронизирует все аспекты поведения человека и управляет его энергетическими ресурсами. 3. гипоплазия кроветворной ткани; поражение эпителия кишечника => диспепсия, поносы; астения – результат хронического поражения пищеварения и (возможно...) извращения синтетических процессов в результате изменения ген.аппарата На 5 У больной после подкожной инъекции на третьи сутки появились в области инъекции боль, краснота, припухлость. На 7-е сутки припухлость и болезненность увеличились, появилась флюктуация. B крови отмечается нейтрофильный лейкоцитоз гиперрегенеративным ядерным сдвигом влево. При разрезе области флюктуации выделилось 10 мл желто-зеленой жидкости высокой плотности с содержанием белка - 0,7 г/л, рH - 5,39. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие вы знаете признаки данного процесса? 3. Какие из них имеют место у данной больной? 1. Острое эксудативное воспаление(флегмона) 2.Местные признаки воспаления: припухлость,покраснение,жар,боль,Местные нарушение функции. Общие признаки воспаления: лейкоцитоз,повышение СОЭ,белки ответа острой фазы,специфические ферменты воспаления,лихорадка,повышение АД,ЧСС,ЧДД. Явления интоксикации: слабость,головня боль,сонливость,угнетение аппетита,развитие стресс-синдрома 3.Местные,общие признаки воспаления На 4 Больная 20-ти лет поступила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*10°/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°C. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? 1. Острое воспаление (аппендицит). 2. Нейтрофильный лейкоцитоз, лихорадка, интоксикация. 3. Лихорадка и лейкоцитоз связаны с образованием и выделением большого количества цитокинов (интерлейкины, ФНО, ростовые факторы и др.), которые обладают пирогенными свойствами и способностью активировать кроветворение. Боль связана с нарушением микроциркуляцией и растяжением капсулы червеобразного отростка и высокой концентрации ноцицептивных веществ в очаге воспаления. На 5 Больная 28-ми лет поступила в хирургическую клинику по поводу сильных болей внизу живота. Объективно: больная бледная, пульс 120 уд/мин, слабого наполнения, АД - 80/50 мм рт.ст., дыхание частое и глубокое. В связи с подозрением на внутреннее кровотечение срочно проведена лапаротомия. При этом обнаружен разрыв маточной трубы. Кровотечение остановлено, из брюшной полости удалено около 1 л крови. 1. Какой тип гипоксии развился у больной (ответ аргументируйте)? 2. Какие лабораторные показатели могут подтвердить данный тип гипоксии? 1.У больной имеет место гипоксия смешанного типа, включающая гемическую (вследствие снижения содержания гемоглобина из-за острой массивной кровопотери, связанной с разрывом маточной трубы) и циркуляторную (вследствие уменьшения объема циркулирующей крови из-за кровопотери). С целью уменьшения кислородной недостаточности включились срочные механизмы компенсации: тахикардия и гиперпноэ. 2. К факторам, определяющим реакцию организма на гипоксию, относят скорость ее развития, стадию и продолжительность. По скорости развития различают молниеносную, острую и хроническую формы гипоксии. Как и любой патологический процесс острая и хроническая формы проходят следующие стадии развития: латентную, компенсированную, субкомпенсированную, декомпенсированную и терминальную На 5 Больная 28-ми лет поступила в хирургическую клинику по поводу сильных болей внизу живота. Объективно: больная бледная, пульс 120 уд/мин, слабого наполнения, АД - 80/50 мм рт.ст., дыхание частое и глубокое. В связи с подозрением на внутреннее кровотечение срочно проведена лапаротомия. При этом обнаружен разрыв маточной трубы. Кровотечение остановлено, из брюшной полости удалено около 1 л крови. 1. Какой тип гипоксии развился у больной (ответ аргументируйте)? 2. Какие лабораторные показатели могут подтвердить данный тип гипоксии? 1.У больной имеет место гипоксия смешанного типа, включающая гемическую (вследствие снижения содержания гемоглобина из-за острой массивной кровопотери, связанной с разрывом маточной трубы) и циркуляторную (вследствие уменьшения объема циркулирующей крови из-за кровопотери). С целью уменьшения кислородной недостаточности включились срочные механизмы компенсации: тахикардия и гиперпноэ. 2. К факторам, определяющим реакцию организма на гипоксию, относят скорость ее развития, стадию и продолжительность. По скорости развития различают молниеносную, острую и хроническую формы гипоксии. Как и любой патологический процесс острая и хроническая формы проходят следующие стадии развития: латентную, компенсированную, субкомпенсированную, декомпенсированную и терминальную На 5 Пациент 36-ти лет находится на лечении в хирургическом отделении по поводу спаечной кишечной непроходимости. Беспокоит частая рвота, выраженные боли по всему животу, общая слабость. 1. Какой тип нарушения водно-электролитного обмена возник в данном случае? 2. Каков патогенез данных нарушений водно-электролитного обмена? Нарушения водно-электролитного баланса. При кишечной непроходимости развивается дефицит жидкости вследствие перераспределения ее и скопления в просвете кишечника (до 6—8 л), отека стенки кишки и париетальной брюшины (2—3 л), рвоты, перитонита «от просачивания», возможны потери крови и плазмы из-за застойной гиперемии кишечника, воздержания от приема воды и пищи, введения желудочного зонда и т.д. Таким образом, общий объем потерянной жидкости может быть очень большим. Учитывая то, что потери носят изотонический характер, они быстро приводят к нарушениям центральной и периферической гемодинамики, вначале по типу гиповолемического шока. Нарушения микроциркуляции во многом зависят от гемоконцентрации, повышения вязкости крови, приводящих к стазу крови в мелких сосудах, особенно кишечника. Все это ведет к значительному уменьшению объема внеклеточного пространства, т.е. объема плазмы и интерстициального сектора. При этом потеря главного осмотического катиона (натрия) может быть очень большой. Он выделяется с секретами пищеварительных желез, и часть его уходит в клетки. Потери натрия с мочой в остром периоде заболевания незначительны ввиду олигурии,анурии,состояниягиперальдостеронизма. Одновременно с дефицитом натрия развивается и дефицит калия. Он обусловлен изменениями обмена калия в связи со стрессом (выход калия из клеток), скоплением этого иона в кишечнике и потерями при рвоте и постоянном отсасывании из желудка и кишечника. Дисбаланс калия обусловлен также катаболизмом белка. Концентрация сывороточного калия не всегда отражает его истинные потери. Несмотря на значительные потери, концентрация натрия в плазме может быть умеренно сниженной, нормальной или повышенной. Одновременно развивается и дефицит магния, динамика его изменений во многом сходна с изменениями баланса калия. На 5 Пациент 36-ти лет находится на лечении в хирургическом отделении по поводу спаечной кишечной непроходимости. Беспокоит частая рвота, выраженные боли по всему животу, общая слабость. 1. Какой тип нарушения водно-электролитного обмена возник в данном случае? 2. Каков патогенез данных нарушений водно-электролитного обмена? 1. В результате сосудистых нарушений и появляются проблемы с органами зрения, так как они тоже питаются от кровотока. При этом в структурах глаза (сетчатке, стекловидном теле, зрительных нервах, глазном дне и т.д.) возникают дистрофические процессы, которые и влекут за собой снижение зрения. Это и называется диабетическая ретинопатия глаз. 2. Патогенез диабетической ретинопатии. • В сосудах сетчатки возникает агрегация эритроцитов и тромбоцитов, появляются микроаневризмы, развивается облитерация сосудов. • В результате нарушается тканевое дыхание, в сетчатке развивается соединительная ткань и новые сосуды, а также в зрительном нерве, стекловидном теле. 3. К поздним осложнениям диабета относятся: поражения сердечнососудистой системы (инфаркты, инсульты, облитерирующий атеросклероз сосудов ног и пр.) поражения сетчатки глаз поражения почек На 5 Животное находится в состоянии полного голодания. Неподвижно, шерсть взъерошена, дыхание замедленное, корма не берет. Основной обмен снижен. Дыхательный коэффициент равен 0,7. Энергетический обмен характеризуется окислением преимущественно жира. Азотистый баланс остаётся отрицательным. Сохраняется возможность синтеза жизненно необходимых белковых структур за счёт распада других белков. 1. Какой период голодания характеризуется этими изменениями (клинический и биохимический)? К 2. Какова его длительность? 3. Как можно объяснить механизм описанных явлений? Период максимального приспособления Средняя продолжительность второго периода — 40-50суток. Темпы уменьшения массы тела замедляются и составляют 0,5-1%в сутки. Чувство голода исчезает. Основным источником энергии являются жиры, о чем свидетельствует величина дыхательного коэффициента, равная 0,7. Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов, глюкагона). Вследствие этого происходит мобилизация жира из депо — развивается гиперлипацидемия. Она, в свою очередь, является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. Основной обмен в этот период на 10-20% ниже исходного уровня. Азотистый баланс отрицательный. Потеря массы во втором периоде голодания составляет: жировая ткань— 97%, селезенка — 60%, печень — 54%, семенники — 40%, мышцы — 31%, кровь — 26%, почки — 26%, нервная система — 4%, сердце — 3,6%. На 5 С целью моделирования лихорадки, кролику был введен пирогенал, после введения которого отмечалось повышение температуры тела животного. 1. К какому типу пирогенов относится данное вещество по существующим классификациям. 2. Назовите и объясните механизм действия вторичного пирогена, образованного под действием пирогенала. 1.Пирогенал - биогенный препарат; липополисахаридный комплекс из клеточных оболочек грамотрицательных бактерий.Пирогенал вызывает повышение температуры тела путем активации ретикулоэндотелиальной и гипоталамо-гипофизарной систем. Стимулирует общую и специфическую резистентность организма, а также обладает адъювантными, десенсибилизирующими и противовоспалительными свойствами. 2.Механизм действия вторичных пирогенов состоит в следующем. Эти вещества, синтезированные в лейкоцитах, проникают в головной мозг и там действуют непосредственно на нейроны передней гипоталамической области — центр терморегуляции. Передняя область гипоталамуса обладает высокой чувствительностью к локальным изменениям температуры в ней. Опытным путем доказано, что уже через 7-10 мин после введения в кровь бактериального пирогена резко понижается порог чувствительности центра к холодовому раздражению и повышается к тепловому. Механизм действия вторичных пирогенов: пирогены проникают в ЦНС, далее воздействуют на тормозные интернейроны передней области гипоталамуса. На мембранах таких нейронов находятся специфические рецепторы, которые при взаимодействии с пирогенами, активируют аденилатциклазную систему. В результате в клетках повышается содержание цикличногоаденозинмонофосфата (цАМФ) - вещества изменяющего чувствительность центра терморегуляции к тепловым и холодовым сигналам. На 4 После травмы одного глаза у больного постепенно (в течении 2-3 недель) начало падать зрение на втором глазу. 1. Как можно объяснить это явление? 2. Каков его механизм? 1. Нарушение барьера Ушиб глаза зачастую сопровождается излиянием крови в пространство между роговицей и радужкой, контузией глазного яблока, воспалением радужки, а при сильных ударах страдают кости глазницы. Отломки могут повредить зрительный нерв, разорвать оболочки глазного яблока, что грозит инфицированием, необратимой слепотой и даже потерей глаза. Воспалительные заболевания глаз, которые протекают остро, могут дать снижение зрения достаточно резко. Однако бывают случаи, когда, например, после воспаления роговицы остаются помутнения в оптической зоне, и острота зрения снижается. При травмах самого глаза, попадании инородных тел, химических, термических ожогах глаз, черепномозговых травмах зрение может снизиться очень сильно. Комментарий: Все написанное верно, но упустили условие задачи - зрение начало падать во втором глазу, который не был поврежден. Нужно было уточнить, что не просто повреждается барьер, а повреждается специализированный гематоофтальмический барьер, который может приводить к аутоимунной агрессии, что и является причиной снижения зрения. На 5 После проведения прививки АКДС мальчик 11-ти лет погиб при клинической картине анафилактического шока. При изучении истории развития ребенка установлено, что у него периодически отмечались петехиальные высыпания на коже рук и ног, экзема. 1. Вследствие чего погиб ребенок? 2. Каков механизм описанных явлений? Общие реакции на АКДС – температура 38-39 градусов, местные – боль, покраснения или уплотнения, возможные тяжелые осложнения: сильный плач ребенка, переходящий в визг, температура до 40 градусов, рвота, судороги, поствакцинальный энцефалит, неврит, полирадикулоневрит, кожные аллергические проявления Как понять что это анафилактический шок? Анафилактический шок всегда развивается внезапно Его симптомы: 1. Головокружение. 2. Резкая слабость. 3. Бледность (человек буквально белеет). 4. Появление холодного пота. 5. Сильная одышка (хриплое, шумное дыхание). 6. Иногда судороги. 7. Потеря сознания У ребенка была аллергическая реакция на привку. На 5 В зависимости от соотношения потери воды и электролитов различают различные виды обезвоживания (дегидратации). Трое больных доставлены в стационар, у первого больного - дегидратация изотоническая, у второго - гипотоническая, у третьего - гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. Изотонический. Такой тип дегидратации характеризуется равномерной потерей воды и электролитов при рвоте, поносах, кровотечении, чрезмерном диурезе.(Причины : сильная рвота и диарея ,перитонит ,кишечная непроходимость, острый панкреатит , большие по площади ожоги , полиурия) Гипертонический. Возникает при потере гипотонической жидкости. Поскольку потеря воды идет из внеклеточного пространства, концентрация электролитов там возрастает. Состояние возникает при повышенной потере жидкости через органы дыхания при одышке и через кожу при лихорадке и чрезмерном потоотделении. ( Почечная недостаточность , долгое применение диуретиков , лихорадка , неадекватное внутривенное введение гипертонических растворов Гипотонический. Возникает при потере солей натрия. Слишком малое его количество служит причиной потери воды. Жидкость перемещается в клетку, что вызывает дегидратацию межклеточного пространства. Возможен во время приема диуретиков (теряются соли), при болезнях почек. ( повышенный уровень выделяемой мочи , сильная диарея ,рвота) На 5 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? Нарушения жирового обмена при сахарном диабете могут проявляться следующими признаками: 1. Гиперлипацидемия — увеличение содержания в крови свободных жирных кислот. Связана с активацией липолиза и подавлением липогенеза в жировой ткани вследствие нарушения баланса между инсулином и контринсулярными гормонами. 2. Кетоз (гиперкетонемия и кетонурия). Увеличение содержания кетоновых тел в крови и появление их в моче связано с гиперлипацидемией. 3. Гиперлипопротеинемия. Характеризуется увеличением содержания в крови липопротеидов очень низкой плотности (ЛПОНП). 4. Жировая инфильтрация печени. Как и гиперлипопротеинемия, она является следствием избыточного поступления в печень свободных жирных кислот. Последние выводятся из печени, превращаясь в триглицериды, а затем, вовлекаясь в образование ЛПОНП, — развивается гиперлипопротеинемия. Если возможности гепатоцитов формировать мицеллы ЛПОНП исчерпываются, избыток триглицеридов откладывается в печеночных клетках. 5 .При нелеченном сахарном диабете нарушается способность жировой ткани превращать свободные жирные кислоты плазмы крови в триглицериды. Это связано с торможением липогенеза при отсутствии инсулина и подавлением реакций гликолиза, необходимых для этого процесса.Усиление липолиза под действием контринсулярных гормонов также способствует уменьшению массы жировой клетчатки. При Сахарном диабете 2 типа чувствительность клеток к гормону изменяется, то есть развивается инсулинорезистентность. В крови возрастает уровень глюкозы, несмотря на нормальные или повышенные показатели инсулина На 5 У ребенка 1,5-месячного возраста наблюдается рвота, непереносимость молока, задержка увеличения массы тела, бледность, отеки, гипотония, поражение ЦНС. 1. Как называется состояние, развившееся у ребенка? 2. Каков патогенез данной патологии? 1.Лактозная недостаточность - патологическое состояние , при котором ребенок не может переваривать неспособен переваривать лактозу из-за нарушения выработки лактазы . Лактоза, основной сахар, содержащийся в молоке и других молочных продуктах, расщепляется ферментом лактазой, который секретируют клетки внутренней оболочки тонкой кишки. Лактаза расщепляет лактозу, являющуюся сложным сахаром, на два ее компонента, глюкозу и галактозу. Эти простые сахара затем абсорбируются в кровоток через стенку кишечника. Если лактаза отсутствует, лактоза не может быть расщеплена и абсорбирована. В результате высокие концентрации лактозы привлекают жидкость в тонкую кишку, что вызывает диарею. Лактоза затем проходит в толстую кишку, где она ферментируется бактериями, в процессе чего вырабатываются газы, приводящие к метеоризму, вздутию живота и брюшным спазмам. На 4 У больного пищевой токсикоинфекцией, сопровождающейся профузными поносами, развилось тяжелое состояние с нарушением сознания и дыханием типа Куссмауля. Исследование рН крови показало величину 7,30. В крови определяется резкое снижение щелочных резервов. Реакция мочи кислая, в ней много фосфатов и аммиачных солей. 1. Какая форма нарушения кислотно-основного состояния имеет место в данном случае? 2. Каков механизм ее возникновения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? 1.Негазовый ацидоз 2.Механизм " первой линии защиты": *разбавление избыточных кислот внеклеточными жидкостяями *бикарбонатный буфер *белковый буфер * перемещение излишка Н+ из плазмы в эритроциты и в тканевые клетки в обмен на клеточные ионы К+ *обмен излишков ионов Н+ на ионы натрия и кальция костей Вторая линия защиты избыток углекислого газа и понижение рН ,возбуждение дыхательного центра , гипервентиляция ,из крови выводится много СО, восстанавливается нормальное соотношение бикарбонатного буфера ценной потери бикорбаната На 5 У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? 1. Врожденной 2.Употребление алкоголя до, во время зачатия или во время беременности в 30-50% случаев нарушает нормальное развитие плода, что может приводить к возникновению комплекса врожденных дефектов и рождению психически и физически неполноценного ребенка. Этот синдром имеет несколько названий: «алкогольный синдром плода», «алкогольная эмбриопатия», «фетальный или плодный алкоголизм», «алкогольная эмбриофетопатия» и описан многими исследователями . Для него характерно: церебральная недостаточность и задержка психического развития с олигофренией в дальнейшем (93-95%); задержка внутриутробного развития (80-90% детей); черепно-лицевые аномалии (84-88%); мышечная гипотония (40-62%); гиперреактивность и агрессивность (54-60%); врожденные пороки развития, в основном – патология сердечных перегородок (30-50%). Частота развития полного алкогольного синдрома плода, по данным литературы, составляет 2-5%, но отдельные его проявления встречаются значительно чаще (у каждого 2-3 ребенка, рожденного от родителей, злоупотребляющих алкоголем). В дальнейшем у таких детей наблюдаются нарушения внимания, импульсивность, расстройства настроения, поведения со склонностью к нарушению общественного порядка и симптомы оппозиционно-вызывающего поведения . Даже при отсутствии при рождении признаков алкогольной эмбриофетопатии у детей из семей алкоголиков часто наблюдается низкий коэффициент интеллектуальности, а также агрессивность, расстройство речи, неврозы, энурез, эпилепсия, олигофрения, аномалии зрения. На 4 У больного 34-х лет с переломом правой плечевой кости было отмечено покраснение в месте повреждения, плотно наложена гипсовая повязка. На следующий день появилась припухлость, синюшность и похолодание кисти травмированной руки. 1. Объясните патогенез перехода артериальной гиперемии в венозную. 2. Объясните значение венозной гиперемии при воспалении. 1. Факторы, влияющие на переход артериальной гиперемии в венозную, можно разделить на две группы: внутрисосудистые и внесосудистые. К внутрисосудистым факторам, вызывающим развитие венозной гиперемии, относятся набухание эндотелиальных клеток, краевое стояние лейкоцитов, активация системы гемостаза, сладжирование эритроцитов, сгущение крови, повышение ее вязкости, образование микротромбов. Из внесосудистых факторов наибольшее значение имеют отек ткани и сдавление венул, мелких вен, лимфатических сосудов экссудатом. Усиливают венозную гиперемию избыточное накопление в очаге воспаления медиа-торов с сосудорасширяющим действием, ферментов лизосом и ионов водо-рода, а также нарушение околокапиллярного соединительнотканного скелета и десмосом в зоне первичной и вторичной альтерации. 2. Значение венозной гиперемии и стаза в очаге воспаления состоит в изоляции очага повреждения (благодаря препятствию оттоку крови и лимфы из него и, тем самым, содержащихся в них микробов, токсинов, продуктов метаболизма, ионов, БАВ и других агентов, способных повредить другие ткани и органы организма). При венозной гиперемии и стазе происходят дальнейшие расстройства специфической и неспецифической функций тканей, дистрофические и структурные изменения в них вплоть до некроза. Повышение проницаемости стенок микрососудов способствует образованию экссудата. На 4 У больной страдающей более 20-ти лет бронхиальной астмой, наблюдается экспираторная одышка, вызванная нарушением проходимости бронхиол. Больной произведена спирография, которая показала : вниз РО выдоха , вниз ЖЕЛ , вверх ООЛ и вниз ОФВ. 1. Какой вид гипоксии наблюдается у больной? 2. Какие изменения показателей газового состава крови характерны для данного вида гипоксии? 3.Перечислите реакции экстренной адаптации к гипоксии. 1. Респираторная (дыхательная) гипоксия 2. Понижение системного уровня артериального давления (артериальная гипотензия) в сочетании с гипоперфузией тканей в значительной мере являются следствием гипокапнии. CO2 относится к числу основных факторов регуляции тонуса стенок сосудов мозга. Выраженное снижение парциального напряжения CO2 в артериальной крови является сигналом к сужению просвета артериол мозга, сердца и уменьшения их кровоснабжения. 3. Причиной активации механизмов срочной адаптации организма к гипоксии является недостаточность биологического окисления. Это проявляется снижением содержания в клетках АТФ, необходимого для обеспечения оптимального уровня жизнедеятельности и пластических процессов. Ключевое звено экстренной адаптации организма к гипоксии заключается в активации механизмов транспорта O2 и субстратов обмена веществ к тканям и органам. Эти механизмы уже существуют в организме. В связи с этим они активируются сразу (экстренно, срочно) в момент возникновения гипоксии и снижения эффективности биологического окисления. Повышенное функционирование систем транспорта кислорода и субстратов метаболизма к клеткам сопровождается интенсивным расходом энергии и субстратов обмена веществ. Таким образом, эти механизмы имеют высокую «энергетическую и субстратную цену». Именно это и является (или может стать) лимитирующим фактором степени и длительности гиперфункционирования транспортных систем организма На 4 У пациентки с сахарным диабетом наблюдается избыточный вес, значительно повышен уровень холестерина в крови. 1. Поясните патогенез нарушений жирового обмена в этом случае. 2. К каким отдаленным последствиям это приводит? 1. Избыточная масса тела рано или поздно приводит к ряду эндокринных заболеваний, в том числе диабету 2-го типа. Жировая ткань в организме в основном представлена белыми жировыми клетками, и если человек полнеет, их количество не увеличивается, они просто растут в объеме. Белые жировые клетки обладают эндокринной активностью, они вырабатывают множество активных веществ, которые участвуют в обменных процессах. При избытке практически все они участвуют в развитии сахарного диабета 2-го типа и других заболеваний, в том числе сердечно-сосудистых. Самым опасным гормоном жировой ткани считается лептин, который участвует в регуляции чувства голода, увеличении веса. Чем больше жировой ткани, тем сильнее снижается чувствительность клеток к инсулину. Без потери веса сахароснижающие препараты практически не показывают эффективности. Вероятность осложнений возрастает с каждым днем. Особую опасность представляет висцеральный жир, который скапливается вокруг органов брюшной полости, нарушая их работу. На фоне ожирения ухудшаются все показатели крови. При сахарном диабете без снижения веса невозможно компенсировать болезнь. Все пациенты с тяжелой стадией ожирения страдают от заболеваний сердечно-сосудистой, пищеварительной, дыхательной системы и ряда хронических недугов. 2. Сахарный диабет также нарушает обмен холестерина в организме – повышается уровень глюкозы крови, а ее утилизация происходит за счет обмена жиров, изменяя баланс этой системы. Метаболический синдром – еще одно патологическое состояние, которое включает в себя повышение уровня холестерина в крови. Метаболический синдром – это комплекс нарушений обмена веществ и регуляции гормонов, включающий в себя абдоминальное ожирение, резистентность к инсулину, артериальную гипертензию и атерогенную дислипидемию (II–V фенотип дислипидемии). Развитие метаболического синдрома влечет за собой множество других патологий: ишемическую болезнь сердца, тяжелые формы ожирения, сахарный диабет 2-го типа, инсульт, тромбозы, бесплодие. Избыточная масса тела приводит к ухудшению состояния диабета. И за избыточного веса очень трудно избежать осложнений диабетику. Сахарный диабет и ожирение — опасный дуэт. Именно поэтому диета при сахарном диабете настолько важна. На 4 Пациентка 18-ти лет доставлена в больницу бригадой скорой медицинской помощи. Результаты объективного осмотра: состояние тяжелое, на вопросы отвечает с трудом, заторможена. Рост - 174 см, вес 50 кг. Кожные покровы холодные, бледные, шелушащиеся. Запах ацетона изо рта, дыхание шумное. АД - 80/50 мм рт. ст., пульс - 60/мин. Ранее страдала ожирением и для похудения устраивала себе разгрузочные дни вследствие чего возникали головокружения, слабость, иногда потеря сознания. 1. Охарактеризуйте клинические признаки голодания. 2. Каковы причины и механизмы развития кетоацидоза у пациентки? 3. Какой вид голодания наблюдается? 1. Общая клиническая картина Кожа сохнет и шелушится. Появляется общая бледность и одутловатость, поскольку при отсутствии белков в организме снижается онкотическое давление плазмы в крови, то вода не задерживается в сосудистом русле и скапливается в тканевой жидкости. 2. Механизм развития кетоза при голодании заключается в расщеплении жиров с высвобождением жирных кислот и последующим синтезом кетоновых тел. Длительное голодание может привести к переходу кетоза в кетоацидоз и интоксикации организма. 3. Неполное(количественное недоедание), когда в организм поступают все питательные вещества, но в недостаточном по калорийности количестве. На 5 У больного с пилоростенозом часто повторяющаяся рвота привела к резкому ухудшению общего состояния. Появилась апатия, слабость, повышение тонуса мышц, иногда судороги. 1. Какая форма нарушения кислотно-основного состояния развилась у больного? 2. Каков ее механизм? 3. За счет, каких буферных систем и физиологических компенсаторных механизмов происходит компенсация этого состояния? 1. Выделительный алкалоз 2. Компенсаторные механизмы выделительного алкалоза аналогичны таковым при метаболическом алкалозе. Они направлены на уменьшение содержания в плазме крови содержания гидрокарюоната 3. Компенсация осуществляется преимущественно за счет освобождения протонов из тканевых негидрокарбонатных буферов. Ионы водорода перемещаются из клеток во внеклеточное пространство в обмен на ионы калия (возможно развитие гипокалиемии) и образуют при взаимодействии с НСО3– угольную кислоту. Выход протонов из клеток может вызвать развитие внутриклеточного алкалоза. Следствием гипоксии при устоявшейся гипервентиляции является развитие метаболического ацидоза, компенсирующее смещение рН. Долговременная компенсация к развившемуся алкалозу связана с почечным механизмом компенсации: секреция протонов снижается, что выражается уменьшением выведения органических кислот и аммиака. Наряду с этим угнетается реабсорбция и стимулируется секреция гидрокарбоната, что способствует уменьшению его уровня в плазме крови и возвращению рН к норме На 4 Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвота, понос. В анализе крови - лейкоцитоз. 1. Какое заболевание возникло у человека? 2. Какой период данного заболевания наблюдается у пациента? 3. Каковы механизмы наблюдаемых проявлений? 1.лучевая болезнь 2. у пациента период первичных реакций лучевой болезни 3.Главный патогенетический механизм лучевой болезни – изменения на молекулярных уровнях, вследствие чего в крови появляются токсины, а клетки начинают гибнуть На 4 В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. 1. Перечислите основные стадии сосудистой реакции в их естественной последовательности. 2. Объясните механизм каждой стадии. 1. Кратковременный спазм артериол:результат рефлекторного возбуждения вазоконстрикторов на воздействие флогогена (несколько сек–мин). 2. Артериальная гиперемия:увеличение притока артериальной крови и кровенаполнения ткани. Способствует усилению оксигенации тканей, снижению степени ацидоза, активации обмена веществ. 3. Венозная гиперемия:сопровождается замедлением тока крови, расширением просвета посткапилляров и венул. В механизме выделяют 3 группы факторов: * нарушения реологических свойств крови; * изменения сосудистой стенки; * тканевые изменения. 4. Предстаз:периодические маятникообразные движения крови «вперёд назад» в результате механического препятствия оттоку крови по посткапиллярам, венулам и венам агрегатами форменных элементов крови в просвете сосуда и пристеночными микротромбами. 5. Стаз:возникает в результате закрытия просвета микрососудов агрегатами клеток изнутри и сдавления экссудатом снаружи. Является завершающей стадией сосудистых изменений. Комментарий: нет объяснения механизма артериальной гиперемии, не объяснили, а только перечислили факторы, способствующие развитию венозной гиперемии На 5 При оперативном вмешательстве вышла из строя система кислородообеспечения. У больного компенсаторно развилось гиперпноэ (дыхание учащается и углубляется). 1. Укажите вид развивающейся гипоксии. 2. Какие нежелательные последствия для организма может иметь гипервентиляция. 1 Гипоксическая (экзогенная) гипоксия развивается вследствие снижения парциального давления кислорода в атмосферном воздухе. В результате, в легких уменьшается диффузия кислорода через альвеоло-капиллярную мембрану, снижается парциальное напряжение кислорода (раО2) в артериальной крови, т.е. развивается гипоксемия 2 Гипервентиляция – это явление, которое происходит при частом поверхностном дыхании, когда вдох производится в верхней части грудной клетки. Это приводит к тому, что уровень углекислого газа в крови снижается. Именно снижение содержания углекислоты приводит к тому, что гемоглобин не отдает кислород и организм страдает от гипоксии. Артерии сокращаются, это уменьшает объем крови, перегоняемой по телу. Комментарий: следовало дополнить еще нарушения кислотно-основного состояния при гипервентиляции На 5 В зависимости от соотношения потери воды и электролитов различают различные виды обезвоживания (дегидратации). Трое больных доставлены в стационар, у первого больного - дегидратация изотоническая, у второго - гипотоническая, у третьего - гипертоническая. 1. Объясните патогенез каждого нарушения. 2. Назовите возможные причины в каждом случае. 1 дегидратация изотоническая:При данном виде ДГ отмечается снижение объемавнеклеточного и внутриклеточного пространства в соответствии с потерями жидкости из организма. Изменения клеточного объема и соответственно функции клеток при изотонической дегидратации относительно менее выражены, по сравнению с другими видами дегидратации. Гипертоническая:В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. Гипотоничкая :Основными предрасполагающими факторами возникновения ги потонии, по мнению многих исследователей, являются длитель ное психоэмоциональное напряжение (стрессы), гипокинезия, за крытая травма головного мозга. Определенную роль играют и такие провоцирующие факторы, как перенесенное инфекционное заболевание, наличие очагов инфек ции, нарушение питания и др. (особенно в детском и подростко вом возрасте). В этиологии гипотонии значимая роль принадлежит профессиональным факторам: перегреванию, воздействию ионизи рующих и неионизирующих излучений, физическим перенапряже ниям при занятиях спортом и др. 2 Изотоническая дегидратация. Причины: кровопотеря, гастроинтенстинальные потери (рвота, диарея, свищи), секвестрация жиакости, ожоговая Гипотоническая дегидратация Причины: надпочечниковая недостаточность. Заболевания, сопровождающиеся потерей электролитов, превышающие потери воды ( сахарный диабет,, сольтеряющая почка»), быстрое восполнение потерь жидкости безэлектролитными растворами. Гипертоническая дегидратация Причины: дефицит поступления свободной, безэлектролитной воды или потери воды, обильное потоотделение, назначение осмотических диуретиков,гипервентиляция,несахарный диабет,полиурическая стадияострой почечной недостаточности На 4 Пациентка после полного голодания в течение месяца потеряла в весе. При обследовании у нее отмечается потеря азота из организма, гипогликемия, гипопротеинемия, кетонемия, снижение температуры тела. 1. Нарушение функции какого органа является ведущим в развитии указанных признаков? 2. Объясните патогенез нарушений в организме в данном случае. 1 первым органом который повреждается при неправильной диете, в частности, при резком голодании, является печень. Для того чтобы избежать таких повреждений, необходимо помнить патогенетический механизм повреждения печени при голодании. Нарушается координация и концентрация внимания. Больной теряет сознание, или возникает эпилептиформный судорожный припадок. По этой причине больной слишком поздно осознает угрозу гипогликемии. На 4 У новорожденного ребенка с пилоростенозом наблюдается часто повторяющаяся рвота, сопровождающаяся апатией, слабостью, повышением тонуса мышц, иногда судорогами. 1. К какому виду нарушения кислотно-основного состояния это может привести? 2. Каковы механизмы такого нарушения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? 1 Негазовый алкалоз 2 Негазовый алкалоз – встречается реже ацидозов, но все-таки не является редкой формой патологии. Первичным механизмом сдвига равновесия при негазовом алкалозе является потеря организмом нелетучих кислот или избыточное введение в организм оснований. 3 Механизмы компенсации выделительного алкалоза такие же, что и при метаболическом алкалозе. Они направлены на уменьшение содержания гидрокарбоната в плазме крови. Реализуются эти механизмы за счёт включения срочных реакций (заключающихся в активации клеточных и неклеточных механизмов, а также в повышении альвеолярной вентиляции) и долговременных процессов, направленных на снижение уровня гидрокарбоната в плазме крови На 5 Потерпевшего доставили в больницу из гаража, где он находился без сознания при работающем моторе автомобиля. Предварительный диагноз - отравление угарным газом. 1. Какой вид гипоксии наблюдается в данном случае? 2. Образование какого соединения в крови явилось причиной этого состояния? 2. Как изменятся показатели газового состава крови при этой гипоксии? 1. Гемически тканевая гипоксия 2. Происходит образование карбоксигемаглобина в крови и происходит нарушение транспорта кислорода . Тормозится диссоциациях оксигемаглобина и угнетается тканевое дыхание . У больного с острым панкреатитом внезапно упало артериальное давление, сознание отсутствует, отмечается снижение температуры тела, бледная кожа, тремор рук 1.Какой патологический процесс развился у больного 2.Поясните патогенез этого процесса и его последствия для целостного организма 1 Сосудистые формы шока ( панкреатический) 2Активация панкреатическими ферментами, попавшими в кровь, собственных протеаз крови калликреинкининовой системы (активация кинина - расширение сосудов, падение АД), свертывающей и противосвертывающей системы (ДВС-синдром) Панкреонекрозом называют смерть и распад тканей поджелудочной железы, что развивается на фоне острого воспалительного процесса. Чаще всего он является осложнением острого панкреатита. Это терминальное состояние, очень опасное для жизни и здоровья человека, поэтому требует немедленной госпитализации Комментарий: "Панкреонекрозом называют смерть" не совсем корректное высказывание, лучше говорить: гибель клеток поджелудочной железы Работа на 5 Больная 58-ми лет обратилась с жалобами на выпадение волость, сухость, кожи, повышенную утомляемость, заторможенность, отечность языка, выраженную одугловатость лица. При обследовании обнаружены низкие показатели тироксина 1.К какому типу по этиологии относятся отеки в данном случае? 2. Каков механизм возникновения в этом случае отеков 1 Ятрогенный отек 2 Механизмы возникновения отеков. Обмен жидкости между сосудами и тканями происходит через капиллярную стенку. Эта стенка представляет достаточно сложно устроенную биологическую структуру, которая относительно легко транспортирует воду, электролиты, некоторые органические соединения (мочевину), но задерживает белки, в результате чего концентрация последних в плазме крови и тканевой жидкости не одинакова (соответственно 60- 80 и 15-30 г/л). Согласно классической теории Стерлинга обмен воды между капиллярами и тканями определяют следующие факторы: гидростатическое давление крови в капиллярах и величина тканевого сопротивления; коллоидно-осмотическое давление плазмы крови и тканевой жидкости; проницаемость капиллярной стенки. Работа не оценена При тиреотоксикозе возможно длительное повышение температуры тела в субфебрильных пределах. 1. Нужна ли при этом жаропонижающая терапия? 2. Будет ли она эффективной? Обоснуйте свой ответ 1.Нет, но если человек чувствует себя плохо при такой температура он должен принять жаропонижающие средства 2. Нет, так как там основной обмен нарушен А жаропонижающее действие связано с ингибированием продукции простагландинов Так что тут это не принесёт результата У матери, страдающей алкоголизмом, родился ребенок. В процессе роста и развития были обнаружены отставание физического и умственного развития. 1. К патологии какого характера (наследственной или врожденной) можно отнести данный случай? 2. Чем можно объяснить обнаруженные признаки? Ответ 1. К врожденной 2. Будучи сильнейшим химическим тератогеном, этиловый спирт вызывает тяжелые и множественные повреждения плода. Этанол быстро проникает через плацентарный и гематоэнцефалический барьеры, поэтому его концентрация в крови плода достигает такого же уровня, что и в крови матери, а иногда и выше. Повреждающее действие алкоголя на плод оказывается различными путями. Главная роль в патогенезе фетального алкогольного синдрома отводится нарушению молекулярного строения клеток алкоголем и его метаболитами, в частности, ацетальдегидом. Другие повреждающие механизмы могут быть связаны с дефицитом витаминов и микроэлементов в питании матери, нарушением трансплацентарного транспорта эссенциальных аминокислот, гипогликемией плода, снижением плацентарного кровотока и гипоксией плода и др. Больной острой бронхопневмонией была произведена внутримышечная инъекция пенициллина. Через 30 минут у нее появился цианоз губ, гиперемия лица, тахикардия, снижения АД. 1. Какое явление возникло у больной? 2. Каковы механизмы описанных проявлений? 3. Что из биологически активных веществ играет при этом ведущую роль? Ответ 1. Аллергическая реакция 2. Тахикардия, цианоз губ, гиперемия лица……. 3.Гистамин Больная 20-ти лет посупила в хирургическое отделение с жалобами на слабость, боли в правой подвздошной области. Температура тела 37,8°С. Содержание лейкоцитов в крови 25*103/л. В лейкоцитарной формуле отмечается нейтрофилия с гиперрегенеративным ядерным сдвигом влево. Через три часа температура тела повысилась до 38,9°С. Язык сухой, обложен сероватым налетом. При пальпации выявляется болезненность в правой подвздошной области. 1. Какой типовой патологический процесс имеет место у больной? 2. Какие общие признаки данного процесса наблюдается у пациентки? 3. Какие механизмы обеспечивают их возникновение? Ответ 1. Воспалительный процесс. 2. Повышенная температура, лейкоцитоз, боль, слабость. 3. Нарушение минерального обмена в очаге воспаления сопровождается увеличением концентрации К, Na, Са, что способствует усилению проницаемости сосудов, повышению эксудации и местному отеку и повышению осмотического давления (гиперосмия по Шаде). Этим объясняются главные признаки воспаления - припухлость и боль Действуя через оба типа рецепторов, гистамин в очаге воспаления вызывает расширение прекапиллярных артериол и повышение проницаемости стенки сосудов (округление эндотелиальных стенок, ослабление межклеточных контактов) кожи и некоторых органов. Двум кроликам, у которых предварительно путем термического ожога вызвали локальное воспаление на одной из задних конечностей, ввели одну и ту же дозу стрихнина. Причем, одному кролику стрихнин ввели в область воспаления, другому - вне очага воспаления. Один из кроликов погиб от отравления стрихнином. 1. Укажите, какой кролик погиб и почему? Ответ Погиб тот которому вели стрихнин в область воспаления, т.к. на месте ожога т.е местного воспаления барьерная функция кожи снижена вследствие ожога, а также усиливается циркуляция(кровоснабжение) на месте воспаления, что ускоряет попадание стрихнина в организм т.е в кровь ,а отсюда полиорганная недостаточность В эксперименте лабораторному животному ввели пирогенал. 1. Какой типовой патологический процесс развился у животного? Дайте его определение. 2. Назовите стадии этого патологического процесса. 3. Поясните первичное звено патогенеза при этом патологическом процессе. Ответ 1. ЛИХОРАДКА – типовой патологический процесс, возникающий у высших теплокровных животных и человека, на действие вредного, чаще инфекционного агента, который характеризуется комплексом характерных изменений в обмене веществ и функций организма, важнейшим симптомом которого является изменение терморегуляции и временное повышение температуры тела 2. три стадии лихорадки: I - повышения температуры (st. incrementi); II - стояния повышенной температуры (st. fastigii) III - снижения температуры (st. decrementi) 3. Образование под действием этиологических факторов первичных пирогенов. Первичные пирогены могут быть инфекционного и неинфекционного происхождения. В данном случае это - инфекционные пирогены (их также называют экзогенными) в основном представляют собой термостабильные липополисахариды бактериальных мембран. К ним относятся эндотоксины грамотрицательных бактерий, из которых были получены путем очистки от белка высокоактивные пирогенные препараты, такие как пирогенал, пиромен, пирексаль. Эти вещества оказывают пирогенное действие в малых дозах, но при повторном введении они становятся менее активными, т.е. по отношению к ним развивается толерантность. В отделение токсикологии поступил больной 27-ми лет. При осмотре наблюдаются судорожные подергивания мышц, повышенная ригидность мышц, одышка, тахикардия, резко выраженная серо-синяя окраска губ, носа, ушных раковин, ногтей и видимых слизистых оболочек. Кровь имеет “шоколадный “ оттенок. Со слов сопровождающего больной выпил какую-то жидкость, после чего появились выше перечисленные симптомы. В крови концентрация метгемоглобина 65%, кислородная емкость крови резко снижена. Качественный анализ выпитой жидкости указал на присутствие нитробензола. 1. Какой вид гипоксии развился у больного (ответ аргументируйте)? 2. Какие Вы знаете патологические формы гемоглобина? 3. Приведите другие примеры, при которых может развиваться данный ТИП ГИПОКСИИ. Ответ: 1. Развилась острая гемическая гипоксия, вызванная токсическим поражением эритроцитов и образованием метгемоглобина. Специфическим изменением морфологического состава крови при этой патологии является образование в эритроцитах телец Гейнца, представляющих собой продукт денатурации гемоглобина 2.HbS – гемоглобин серповидно-клеточной анемии MetHb – метгемоглобин, форма гемоглобина, включающая трехвалентный ион железа HbCO – карбоксигемоглобин, образуется при наличии СО (угарный газ) во вдыхаемом воздухе. HbA1С – гликозилированный гемоглобин. 3. Гемическая гипоксия развивается при уменьшении кислородной емкости крови. Причины: анемия, гидремия; нарушение способности гемоглобина связывать, транспортировать и отдавать тканям кислород при качественных изменениях гемоглобина (образование карбоксигемоглобина, метгемоглобинообразование, генетически обусловленные аномалии Нв). Введение обезболивающего препарата перед экстракцией зуба привело к развитию анафилактического шока. У больного объективно АД 80/50 мм.рт.ст, пульс нитевидный, затрудненное дыхание, а также наблюдается олигурия. 1. Какой вид шока по патогенезу у больного? 2. Охарактеризуйте первичное звено патогенеза в данном случае. 3. Какой патогенетический механизм обусловил снижение диуреза в данной клинической ситуации? Ответ : 1. Анафилактический шок 2. Анафилактический шок обусловлен I типом аллергических реакций немедленного типа . Он характеризуются повышенной выработкой иммуноглобулинов класса Е (реагинов). При повторном (разрешающем) введении аллергена образуется комплекс антигенантитело (иммунологическая стадия), который действует на тучные клетки, базофилы крови и другие клетки организма человека . В результате этого (патохимическая стадия) высвобождается ряд биологически активных веществ (БАВ) - гистамин, серотонин и др., которые вызывают развитие анафилаксии (патофизиологическая стадия). 3. Уменьшение мочеобразования в почках при шоке обусловлено, главным образом, резким ограничением фильтрации первичной мочи в клубочках почек и, в меньшей степени, изменением реабсорбции. У больных сердечной недостаточностью в конце дня появляются отеки нижних конечностей. 1. Поясните патогенез сердечных отеков. 2. Назовите ведущий механизм сердечных отеков. Ответ 1. В развитии сердечного отека играют роль осмотический, мембранный, гидродинамический, лимфатический и онкотический факторы. Уменьшение минутного обьема сердца, венозный застой – Гипоксия тканей-Раздражение волюморецепторов -Стимуляция секреции альдостерона, вторичный альдостеронизм - Повышение реабсорбции Na в почках и задержка воды -Гипернатриемия – Раздражения осморецепторов - Усиление выработки АДГ-Увеличение реабсорбции водыНакопление воды в тквнях (полостях) - Уменьшение почечного кровотока -Усиление выработки ренина -Капиллярная гипертензия - Ацидоз - Отек, водянка. 2. Ведущий механизм сердечных отеков -Стимуляция работы сердца ( увеличение ЧСС и ударного выброса) - Повышение тонуса симпатической нервной системы за счет центральных импульсов и выброса в кровоток гормонов надпочечников — адреналина и норадреналина → изменение тонуса и просвета артериол (централизация кровотока) Женщина 55-ти лет предъявляет жалобы на жажду, сухость во рту, увеличение выделяемой мочи, зуд кожи, быструю утомляемость, повышение артериального давления до 150/90 мм. ртст При обследовании: рост — 170 см, масса тела 95 кг, глюкоза крови - 8,2 ммоль/л. 1.Какая форма патологии развилась у больной? Ответ обоснуйте данными из задачи 2. Каковы наиболее частые причины и механизмы развития данного заболевания? 3. Предложите принципы терапии и профилактики осложнений заболевания, развившегося у больной. Ответ 1. Сахарный диабет 2 типа, т.к. у пациентки гипергликемия и полиурия, что известно из условий задачи. 2.Факторами риска сахарного диабета 2 типа, как у взрослых, так и у детей являются избыточный вес и ожирение, недостаток физической активности, нерациональное питание и наследственность. Ключевым механизмом развития заболевания является инсулинорезистентность – невосприимчивость клеток тканей организма к действию инсулина, снижение их биологического ответа на один или несколько эффектов инсулина при его нормальной концентрации в крови. 3.Основными принципами лечения сахарного диабета 2 типа являются: – диетотерапия; – физические нагрузки; – сахароснижающие препараты (ПССП и инсулин); – обучение больных, в том числе и самоконтролю уровня гликемии; – профилактика и раннее начало лечения осложнений сахарного диабета Профилактикой осложнений сахарного диабета являются самоконтроль гликемии, артериального давления, постоянное наблюдение у врача-эндокринолога, постоянный прием медикаментозных средств при необходимости, увеличение физической активности, рациональное питание. Но на самом первом месте является отказ от курения. Животное находится в состоянии полого голодания. Основной обмен повышен. Энергетические потребности организма обеспечиваются расходом резервных углеводов, дыхательный коэффициент равен 1, синтез белка ограничивается. Снижается биосинтез аминокислот из кетокислот и аммиака. Продолжается распад белка, возникает отрицательный азотистый баланс. 1. Какому периоду голодания соответствуют указанные изменения? 2. Сколько он длится? 3. Каков механизм описанных проявлений? Ответ 1. Период неэкономной траты энергии 2. 2-4 суток 3. Основным источником энергии в этот период являются углеводы, о чем свидетельствует величина дыхательного коэффициента, равная 1,0. Возникает гипогликемия, которая усиливает выделение глюкокортикоидов корой надпочечников Ограничивается синтез белка. Ослабевает интенсивность процессов дезаминирования и переаминирования аминокислот в печени. Снижается биосинтез аминокислот из α-кетокислот и аммиака. Уменьшается образование цитруллина и аргинина из их предшественников и соответственно снижается образование мочевины. Тем не менее продолжается распад белка, связанный с пластическими нуждами организма, возникает отрицательный азотистый баланс. У женщины, страдающей токсикозом беременности, наблюдаются частые и обильные рвоты. 1. К какому виду нарушения кислотно-основного равновесия это может привести и почему? 2. Каков механизм такого нарушения? 3. За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Ответ 1. Выделительному алкалозу 2.Торможение реабсорбции Na+ и воды. В результате Na+ выводится из организма в повышенном количестве, а содержание щелочных анионов гидрокарбоната в плазме крови возрастает. Это и приводит к развитию выделительного почечного алкалоза. Выделение вместе с Na+ и Cl–, что вызывает гипохлоремию. Описанный вариант выделительного почечного алкалоза обозначают ещё как гипохлоремический. Развитие гиповолемии и гипокалиемии, усугубляющих состояние пациента. Например, гипокалиемия обусловливает транспорт H+ в клетку из межклеточной жидкости, что потенцирует алкалоз. 3. Белковый буфер в щелочной среде диссоциирует, как кислота. Происходит обмен электролитов между клетками и внеклеточной жидкостью. Ионы водорода выходят из клеток взамен ионов натрия и калия. Они соединяются с бикарбонатом (НСОЗ- ), увеличивая концентрацию угольной кислоты. Снижение частоты дыхания уменьшает выделение СО2 и формирует дыхательную гипоксию, а это способствует накоплению кислых продуктов, особенно молочной и пировиноградной кислот. В почках усиленно секретируются ионы НСОЗ-, натрия, калия и тормозится секреция ионов водорода (Н+). Лабораторные крысы подверглись тотальному однократному облучению в дозе 5 Гр. Через месяц выявлено помутнение хрусталика, распространяющееся к его экватору. Анализ камерной влаги глаза и слезной жидкости выявил увеличение концентрации диеновых конъюгатов и МДА. 1. Как называется описанное явление? 2.Каков механизм нарушений, наблюдающихся в этом случае? 1.Костно-мозговая форма острой лучевой болезни, лучевая катаракта. 2.Основой патогенеза костно-мозговой формы ОЛБ является нарушение процесса кроветворения в результате радиационного повреждения клеток системы крови, обладающих на различных стадиях дифференцировки различным уровнем радиочувствительности. Первоначальный механизм образования лучевой катаракты связан с непосредственным повреждением субкапсулярных эпителиальных клеток по передней поверхности экватора линзы. Высокую радиочувствительность этих клеток, по всей вероятности, следует объяснить их митотической активностью в генерации новых волокон хрусталика. Катаракта возникает в результате нарушения питания хрусталика, обусловленного прямым действием лучистой энергии на цилиарное тело. Нарушение питания ведет к повреждению капилляров и к эндартериальным изменениям в цилиарном кровообращении. Здесь происходит расширение сосудов и гиалиновая дегенерация в пограничных тканях с поражением клеток Руже. Различают несколько стадий процесса с развитием практически незначительных или некорригируемых снижений зрения даже на функционально лучший глаз. Клиника имеет много общих черт с клиникой тепловой катаракты. Помутнение вначале появляется у заднего полюса хрусталика под капсулой в виде мелкой зернистости или вакуолей. Зернистость постепенно принимает вид диска (или «пончика»), резко отграниченного от прозрачной части хрусталика. В этой стадии катаракта на остроту зрения не влияет. В дальнейшем помутнение приобретает форму «чаши» или «блюдца». В свете щелевой лампы помутнение по своей структуре напоминает туф с металлическим оттенком. В более позднем периоде появляются вакуоли и поясообразные помутнения под передней капсулой. Постепенно весь хрусталик становится непрозрачным, зрение падает до светоощущения. В большинстве случаев лучевые катаракты прогрессируют медленно. Иногда начальные помутнения присутствуют годами, многие не вызывая заметного понижения зрения. При этом признаки лучевой болезни могут отсутствовать. После травмы одного глаза у больного постепенно (в течении 2-3 недель) начало падать зрение на втором глазу. 1. Как можно объяснить это явление? 2. Каков его механизм? 1. Это явление можно объяснить повреждением гистогематического барьера(гематоофтальмического). 2. Нарушается барьерная функция вследствие механического воздействия. При этом за счет снижения внутриглазного давления происходят нарушения во всех системах гематоофтальмического барьера (иридоцилиарной, хориоретинальной, папиллярной). Вначале возникает активная артериовенозная гиперемия сетчатки и диска зрительного нерва, увеличение кровенаполнения артерий, артериол, капилляров и вен. Повышение внутрикапиллярного давления крови вызывает усиленную фильтрацию жидкости через стенки капилляров и накопление ее в тканях диска. В результате гипергидратации диска и ретроградного движения жидкости от зрительного нерва в сторону глаза может возникнуть явление застойного диска зрительного нерва. После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС - 90, частота дыхания - 24. 1. Какая реакция возникла у больного? 2. Каковы механизмы описанных явлений? 3. В какой стадии возникшей реакции они наблюдаются? 1. У больного возникла аллергическая реакция первого типа. 2.Различают классический и дополнительный механизмы патохимической стадии анафилактических реакций. Сущность классического механизма состоит в дегрануляции тканевых базофилов, на поверхности которых происходит реакция антиген+антитело. В результате освобождаются первичные медиаторы анафилактических реакций. Они определяют ход событий в первые полчаса после повторного поступления антигена, те. Раннюю фазу анафилактической реакции. В результате дегрануляции тканевых базофилов в окружающую ткань выделяются: гистамин,гепарин, медленно реагирующая субстанция анафилаксии,фактор эмиграции зозинофилов, фактор эмиграции нейтрофилов, фактор активации тромбоцитов, ферменты (нейтральные и кислые протеазы). Значение продуктов дегрануляции тканевых базофилов состоит в том, что они непосредственно действуют на клетки-мишени (гладкие мышцы сосудов, бронхов, матки, кишок, эндотелиоциты) и вовлекают в аллергическую реакцию другие популяции клеток (зозинофилы, нейтрофилы, тромбоциты). Дополнительный механизм связан с активацией клеток, имеющих на своей поверхности низкоаффинные рецепторы для фиксации реагинов. Это макрофаги, нейтрофилы, эозинофилы, тромбоциты. Их активацию вызывают большие разрешающие дозы антигена и продукты дегрануляции тканевых базофилов. Активированные клетки крови освобождают вещества, получившие название вторичных медиаторов анафилактических реакций. Они обусловливают развитие поздней фазы реакций І типа, признаки которой проявляются через 6-12 ч и связаны с инфильтрацией тканей макрофагами, нейтрофилами и эозинофилами. 3. Они наблюдаются в патохимической стадии возникшей реакции. В процессе развития сосудистой реакции при воспалении имеет место изменение сосудистого тонуса, скорости и характера кровотока в сосудах и их проницаемости, что является одной из причин экссудации и эмиграции лейкоцитов. Укажите: 1. Какие гуморальные факторы и как оказывают влияние на тонус сосудов? 2. Каким образом и зачем повышают их проницаемость? 1.Гуморальные факторы, влияющие на тонус сосудов: вазоконстрикторы(вазопрессин, серотонин, катехоламины), вазодилататоры(кинины,гистамин, ацетилхолин, простациклин, эндотелиальный релаксирующий фактор-оксид азота). Группу плазменных медиаторов составляют компоненты системы комплемента, кинины, факторы свертывающей системы крови. Гуморальные медиаторы повышают сосудистую проницаемость, сенсибилизируют сенсорные пептидергические нервные волокна, что способствует появлению боли в очаге воспаления, а также участвуют в развитии сосудистых реакций под влиянием нейромедиаторов. Кинины понижают тонус сосудов - повышают их проницаемость обусловливают чувство зуда, боли влияют на реологические свойства крови (гемокоагуляцию и фибринолиз). Действуя через оба типа рецепторов, гистамин в очаге воспаления вызывает вазодилятацию (расширение прекапиллярных артериол, в легких гистамин вызывает вазоконстрикторный эффект) и повышение проницаемости стенки сосудов (округление эндотелиальных стенок, ослабление межклеточных контактов) кожи и некоторых органов. Серотонин расширяет капилляры, повышает их проницаемость и способствует развитию отека. 2.Способствующий процессу экссудации при воспалении фактор-увеличение проницаемости сосудистой системы,возникающее при действии биологически активных веществ (гистамина, серотонина и др.). Процесс экссудации при воспалении носит защитный характер: - экссудат разбавляет и вымывает токсические вещества; - сам процесс экссудации способствует процессу эмиграции лейкоцитов. Больной 36-ти лет более года страдает воспалением слизистых оболочек гайморовых пазух. За последние две недели ухудшилось общее состояние: температура тела колебалась в пределах 37,5 — 38,5°С, усилились головные боли, дыхание через нос стало затрудненным. Слизистая оболочка носовых ходов резко гиперемирована и отечна. При лабораторном исследовании: со стороны крови отмечается нейтрофильный лейкоцитоз и повышенная СОЭ. 1. Какой вид воспаления развился у больного? 2.Укажите общие признаки воспаления, наблюдаемые у больного. 3. Какие механизмы лежат в основе общих проявлений воспаления? 1.Развилось хроническое воспаление 2.Общие признаки воспаления: головная боль, повышение температуры,отёк и покраснение слизистой оболочки носа,ухудшение общего состояния, лейкоцитоз. 3.Реакция воспаления протекает в три стадии: альтерация, экссудация и пролиферация. Медиаторы ответственны за возникновение или поддержание воспалительных явлений. Они же могут быть и модуляторами, т.е. усиливать или ослаблять выраженность воспалительных явлений (аддитивный, синергистический, антагонистический эффекты). Гуморальные (комплемент, кинины, факторы свертывания). Клеточные предшествующие (нейропептиды, вазоактивные амины, лизосомальные ферменты). Клеточные вновь образующиеся (эйкозаноиды, цитокины, лимфокины, активные формы кислорода). Медиаторы повышают проницаемость стенок сосудов,активизируют хемотаксис лейкоцитов(лейкоцитоз у больного),одновременно с повреждением клеток и тканей происходит пролиферация клеток,лизосомальные ферменты обусловливают лизис антигенов, микроорганизмов и бактерий,обеспечивают включение иммунного ответа. У больного наблюдается такие изменения в газовом составе крови: кислородная емкость крови, содержание кислорода в артериальной крови и кислородное насыщение артериальной крови нормальные; содержание кислорода в венозной крови, кислородное насыщение венозной крови повышены; артерио-венозная разница рО2 снижена. 1. Какой вид гипоксии наблюдается в данном случае? 2. Назовите причины развития такого вида гипоксии? 1.В данном случае наблюдается тканевая (гистотоксическая) гипоксия. 2.Тканевая гипоксия развивается на фоне нарушения способности клеток органов поглощать кислород. Причиной развития такого вида гипоксии является сниженная активность или дефицит ферментов дыхательной цепи митохондрий, которые переводят кислород в формы, в которых он используется клетками для осуществления всех процессов жизнедеятельности. Также тканевая гипоксия может развиться вследствие голодания,значительного изменения физикохимических параметров в тканях, повреждения мембран клеток, снижения степени сопряжения окисления и фосфорилирования макроэргических соединений в дыхательной цепи. Больной доставлен в приемный покой в бессознательном состоянии. В анамнезе болен сахарным диабетом 1 типа. Со слов родственников, в течение нескольких последних дней жаловался на резкую слабость, усталость, сонливость, много пил жидкости. Объективно: больной без сознания, слабо реагирует на болевые раздражители. Кожные покровы сухие, тургор тканей снижен. Глазные яблоки при пальпации мягкие. Изо рта запах ацетона. Тоны сердца ритмичные, звучные. ЧСС - 120 в минуту. АД — 80/40 мм рт. ст. Дыхание шумное, частое. ЧДД — 26 в минуту. 1. Какой вид патологии развился у больного? 2. Охарактеризуйте патогенез этого состояния. 1. У больного развилась кетоацидотическая кома. 2.Ведущую роль в патогенезе кетоацидоза играет абсолютная инсулиновая недостаточность, приводящая к снижению утилизации глюкозы инсулинозависимыми тканями и, соответственно гипергликемии, и тяжелому энергетическому голоду в них. Последнее обстоятельство является причиной резкого повышения в крови уровня всех контринсулиновых гормонов (глюкагона, кортизола, катехоламинов, АКТГ, СТГ), стимуляции процессов гликогенолиза, протеолиза и липолиза, поставляющих субстраты для глюконеогенеза в печени и в меньшей степени в почках. После введения больному большого физиологического раствора хлорида натрия может измениться водно-солевой баланс. 1. Какая разновидность нарушения водно-солевого баланса развивается в этом случае? 2. Поясните его патогенез. 1. В этом случае развивается изоосмолярная гипергидратация. 2.Вследствие гипергидратации внутрисосудистого сектора происходит снижение показателя гематокрита и концентрации белков плазмы крови. Это сопровождается снижением онкотического давления, что облегчает транспорт воды из внутрисосудистого сектора в ткани, и увеличением диуреза вследствие нарастания фильтрационного давления и рефлекторного снижения секреции АДГ. Несоответствие скорости образования мочи степени гипергидратации ведет к образованию отеков. При изоосмолярной гипергидратации образование отеков первично. Отеки связаны с увеличением реабсорбции натрия в почках вследствие вторичного альдостеронизма, который возникает в период формирования отеков. При этой форме гипергидратации организм переполнен водой, но не может ее использовать. Больной 13-ти лет после перенесенного эпидемического паротита начал худеть, постоянно чувствовал жажду, пил много воды, отмечалось частое мочеотделение, повышенный аппетит. Жалуется на кожный зуд, слабость, частые инфекционные поражения кожи. В крови глюкоза – 16 ммоль/л , кетоновые тела - 100 мкмоль/л; глюкозурия. 1. Какая форма патологии развилась у больного? Ответ обоснуйте данными из задачи 2. Каковы основные звенья патогенеза этой патологии? 3. Объясните механизм развития симптомов, возникших у больного. 1.У больного развился инсулинозависимый сахарный диабет, т.к. наблюдается постоянная жажда, глюкозурия, гипергликемия, повышенный аппетит, полиурия. 2.В патогенезе инсудинозависимого сахарного диабета выделяют два основных звена: недостаточное производство инсулина эндокринными клетками поджелудочной железы; нарушение взаимодействия инсулина с клетками тканей организма (инсулинорезистентность) как следствие изменения структуры или уменьшения количества специфических рецепторов для инсулина, изменения структуры самого инсулина или нарушения внутриклеточных механизмов передачи сигнала от рецепторов органеллам клетки. 3.Некоторые диабет-ассоциированные кожные симптомы являются прямым результатом метаболических изменений, таких как гипергликемия и гиперлипидемия. Прогрессирующее повреждение сосудистой, нервной или иммунной систем также в значительной степени способствует развитию кожных проявлений. Пациентка после полного голодания в течение месяца потеряла в весе. При обследовании у нее отмечается потеря азота из организма, гипогликемия, гипопротеинемия, кетонемия, снижение температуры тела. 1. Нарушение функции какого органа является ведущим в развитии указанных признаков? 2. Объясните патогенез нарушений в организме в данном случае. 1.Ведущим в развитии указанных признаков является нарушение функции печени. 2.Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов, глюкагона). Вследствие этого происходит мобилизация жира из депо развивается гиперлипацидемия. Она является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. У больного сахарным диабетом отмечается высокий уровень гипергликемии, кетонурия, глюкозурия, гиперстенурия и полиурия. 1. Каков механизм указанных проявлений? 2. Какая форма нарушения кислотно — основного состояния возможна в данном случае и каков ее механизм? 3. Каковы возможные компенсаторные механизмы при этом? 1.Гипергликемия возникает вследствие недостаточности эффектов инсулина и нарушения утилизации глюкозы клетками.Глюкозурия является, в основном, следствием гипергликемии. Полиурия обусловлена выведением избытка глюкозы, азотистых соединений, КТ и ионов, что тормозит реабсорбцию жидкости в канальцах почек. 2.У больного метаболический ацидоз. При данном виде ацидоза активируются симпатоадреналовая и гипоталамо-, гипофизарно-кортикальная системы. При рН 7,0 - 7,2 ведущим признаком является глубокое дыхание, минутный объем дыхания в 5 – 6 раз превышает нормальный. Понижается сродство гемоглобина к кислороду. Наблюдаются тахикардия, снижение проводимости, экстрасистолии и даже фибриляция сердца, снижение вольтажа зубцов ЭКГ. Снижается артериальное давление и объемная скорость кровотока. Сосуды расширяются при снижении рН до 7,2 и суживаются при рН ниже 7,2. Снижается кровоснабжение мозга и почек. Нарушается мочеобразование. В крови уменьшается рН, рСО2, СБ (стандартный буфер), становится отрицательной избыток оснований, увеличивается содержание ионов натрия, калия и хлора, если рН мочи не ниже 4,5. Если же рН мочи ниже 4,5, хлор выделяется с мочой в виде хлористого аммония, и количество его в крови уменьшается. Уменьшение рН ниже 7,2 сопровождается спутанностью сознания, повышением мышечной возбудимости, судорогами, развитием комы. При рН около 7,0 нарушается всякий контакт с больным. 3.Компенсаторные механизмы при метаболическом ацидозе направлены на снижение ионов водорода путем разбавления, участия буферных систем, выделения ионов водорода с мочой и углекислого газа через легкие. Вариант 7 1. У больного наблюдается синдром Ди Джорджи, к какой форме патологии относится это заболевание? Чем оно характеризуется? Синдром Ди Джорджи – врожденная гипоплазия либо аплазия вилочковой железы. Является следствием пороков эмбрионального развития и часто сочетается с «волчьей пастью», аномалиями дуги аорты, аплазией паращитовидных желез. Нарушается дифференцировка клеток – предшественников Тлимфоцитов в Т0-лимфоциты. Иммунный ответ клеточного типа невозможен, сильно задерживается отторжение трансплантата. Гуморальный ответ на тимуснезависимые антигены сохраняется. 2. При быстром изменении давления воздуха от более высокого к низкому (декомпрессия) возможно развитие эмболии. В каких случаях это может наблюдаться? Как называется этот вид эмболии? Чем обусловлено это явление? Кессонная (декомпрессионная) болезнь. Кессонной болезнью называют состояние, развивающееся вследствие перехода из среды с повышенным атмосферным давление в среду с нормальным давлением (например, у водолазов, строительных рабочих под водой и т.д.) или при переходе от нормального давления к резко сниженному давлению больших высот (у летчиков при разгерметизации кораблей на высоте более 10000 метров). Изменения, характерные для кессонной болезни, развиваются при при недостаточно медленном переходе от повышенного атмосферного давления к нормальному. При декомпрессии организм относительно медленно освобождается от избытка азота, поэтому при быстром переходе человека от повышенного давления к нормальному ,растворившиеся в большом количестве газы не успевают диффундировать из крови в легкое, выходят из раствора в газообразном виде, вследствие чего в крови и тканях образуются пузырьки свободного газа, главным образом азота, которые закупоривают (эмболия) или разрывают кровеносные сосуды, что приводит к нарушению кровообращения, отсюда питанию тканей. Такой тип эмболии называется – газовая эмболия. 3. Вынужденное питье концентрированных солевых растворов или морской воды приводит к появлению жажды, возбуждению с последующим переходом в кому, развитию сердечной недостаточности, появлению отека легких и конечностей. Какое нарушение водно-солевого обмена имеет место в данном случае и каков механизм возникших изменений? Гиперосмолярная гипергидратация, для которой характерно увеличение осмотического давления внеклеточной жидкости, может развиваться при употреблении для питья соленой морской воды. В патогенезе развития гиперосмолярной гипергидратации важную роль играет чрезмерный синтез минералокортикоидов (первичный или вторичный гиперальдостеронизм), а также глюкокортикоидов (синдром или болезнь Иценко-Кушинга), паратгормона и сниженное образование и действие артериального Na-уретического фактора, АДГ, инсулина. Клинические проявления обусловлены внеклеточной гипергидратацией и/или гиперосмолярностью (сердечные отёки, отёк лёгких и/или мозга, повышение объёма циркулирующей крови, сердечного выброса, АД, центрального венозного давления, нарушение дыхания, гипоксия смешанного типа, нервнопсихические расстройства, ощущение жажды) и внутриклеточной гипогидратацией и/или гиперосмолярностью в связи с мобилизацией внутриклеточной жидкости и переходом её во внеклеточное пространство (усиление жажды, гипоксии, нервно-психических расстройств, общего возбуждения, беспокойства, судороги, сменяющиеся развитием и прогрессированием заторможенности, снижение рефлексов, вплоть до их отсутствия, и потеря сознания при развитии гиперосмотической комы). 4. У больного пищевой токсикоинфекцией, сопровождающейся профузными поносами, развилось тяжелое состояние с нарушением сознания и дыханием типа Куссмауля. Исследование рН крови показало величину 7,30. В крови определяется резкое снижение щелочных резервов. Реакция мочи кислая, в ней много фосфатов и аммиачных солей. Какая форма нарушения кислотно-основного состояния имеет место в данном случае, каков механизм ее возникновения? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Метаболический (негазовый) ацидоз возникает в результате интенсивного образования и накопления недоокисленных промежуточных продуктов обмена, особенно при переходе тканей на анаэробный гликолиз. Метаболический ацидоз наиболее часто возникает при относительном избытке нелетучих кислот обусловленного как накоплением кислых метаболитов, так и потерей оснований с желчью, поджелудочным и кишечным соком в результате интенсивной диареи либо формирования желчных, поджелудочных или кишечных свищей; На начальных этапах развития метаболического ацидоза избыток образующихся протонов обычно нейтрализуется имеющимися в организме буферными анионами (гидрокарбонатами, белками), в связи с чем их количество в крови уменьшается. Степень отклонений величины рН в кислую сторону зависит от площади и объема повреждения клеточно-тканевых структур. Довольно быстро, на фоне снижения емкости буферных систем, развивается гипервентиляция легких, сопровождающаяся удалением из организма углекислого газа. Это способствует восстановлению равновесия между кислотами и основаниями, а значит - нормализации рН среды. Несколько позднее активизируются почечные компенсаторные механизмы. Последние обеспечивают либо увеличение выведения из организма с мочой нелетучих кислот (что приводит к восстанавлению рН крови и одновременно снижению рН мочи), либо сбережение в крови, а значит в организме, гидрокарбонатов (путем усиления их реабсорбции канальцами почек). Следует отметить, что срабатывание этих механизмов компенсации возможно только при сохраненной функции почек. Вариант 8 1. Работника АЭС доставили в клинику после одноразового облучения с жалобами на головную боль, повышение температуры тела, слабость, рвоту, понос. В анализе крови – лейкоцитоз. Какие существуют формы лучевой болезни? И какие существуют периоды лучевой болезни? Какой период лучевой болезни наблюдается у пациента? Каковы механизмы наблюдаемых проявлений? Нарушение функции организма и основные симптомокомплексы определяются поглощенной дозой облучения. В зависимости от этого выделяют три формы острой лучевой болезни: костномозговую (поглощенная доза от 0,5 до 10 Гр), кишечную (от 10 до 50 Гр) и мозговую (от 50 до 200 Гр). 1. период первичных реакций (1-2 сут.); 2. период мнимого благополучия (несколько суток); 3. период выраженных клинических признаков; 4.Исход Для периода первичных реакций характерны возбуждение, головная боль, неустойчивость вегетативных функций, неустойчивость АД и пульса, функциональные нарушения со стороны внутренних органов («рентгеновское похмелье»), рвота, понос, повышение t˚ тела, кратковременный лейкоцитоз, сопровождающийся лимфоцитопенией. В тяжелых случаях возможен лучевой шок. Активизируется гипоталамо – гипофизарно - надпочечниковая система. 2. В некоторых случаях патологии человека при образовании эмбола в большом круге кровообращения он может снова с током крови попадать в сосуды большого круга, минуя малый. Как называется этот вид эмболии? При каких формах патологии сердечнососудистой системы она может наблюдаться? Парадоксальная эмболия - тромб из вены попадает в артерии большого круга кровообращения через открытое овальное окно, дефект межпредсердной перегородки или дефект межжелудочковой перегородки. Попав в артериальное кровообращение сгусток крови может проникнуть в мозг и заблокировать там сосуд, а это, в свою очередь, может вызвать инсульт. 3. При лечении обезвоживания физиологическими растворами на фоне резко сниженной выделительной функции почек появилось ухудшение общего состояния, спутанность сознания, судорожная готовность, появление отека мозга. Какое нарушение водного обмена имеет место и каковы механизмы описанных изменений? Гипоосмолярная гипергидратация характеризуется избыточным накоплением внеклеточной жидкости, имеющей сниженную осмоляльность, а также увеличением количества внутриклеточной жидкости из-за её избыточного перехода из внеклеточного сектора. Как правило, это сопровождается развитием водного отравления. В патогенезе развития гипоосмолярной гипергидратации существенная роль принадлежит увеличению в организме не только внеклеточной, но и внутриклеточной гипергидратации со сниженной осмоляльностью этих секторов, особенно при повышении синтеза АДГ и ограничении выведения жидкости из организма в результате олигурии, анурии и отсутствия потоотделения. 4. У женщины, страдающей токсикозом беременности, наблюдаются частые и обильные рвоты. К какому виду нарушения кислотно-основного равновесия это может привести и почему? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Выделительный алколоз - потеря организмом НСl желудка. Торможение реабсорбции Na+ и воды. В результате Na+ выводится из организма в повышенном количестве, а содержание щелочных анионов гидрокарбоната в плазме крови возрастает. Механизмы компенсации выделительного алкалоза такие же, что и при метаболическом алкалозе. Они направлены на уменьшение содержания гидрокарбоната в плазме крови. Реализуются эти механизмы за счёт включения срочных реакций (заключающихся в активации клеточных и неклеточных механизмов, а также в повышении альвеолярной вентиляции) и долговременных процессов, направленных на снижение уровня гидрокарбоната в плазме крови. Вариант 9 1. После введения ампицилина больная потеряла сознание, АД снизилось до 80/40 мм рт.ст., ЧСС – 90, частота дыхания – 24. Какая реакция возникла у больного? Каковы механизмы описанных явлений? В какой стадии возникшей реакции они наблюдаются? Объясните на какие патогенетические механизмы должна быть направлена терапия этого состояния. Возникла аллергическая реакция. Иммунологическая стадия- это период от первого контакта аллергена с организмом до взаимодействия этого же аллергена , обычно при повторном поступлении его в организм, с эффекторами иммунной системы ( антителами или Т- лимфоцитами) Сущность иммунологической стадии состоит в сенсибилизации организма. Сенсибилизация –это состояние повышенной чувствительности организма к определенному антигену, в основе котороголежит активация антигенспецифических лимфоцитов , их пролиферация и образование антител или сенсибилизированных Т- эффектов а также распределение антител или Т- эффекторов в организме. Она может быть активной и пассивной. При активной организм самостоятельно образует антитела или сенсибилизированные Т- эффекторы. Пассивная сенсибилизация возникает тогда , когда в организм вводят извне специфичные к данному антигену готовые антитела или сенсибилизированные Тэффекторы. 2. Внешними признаками воспаления являются: краснота, припухлость, жар, боль, нарушение функции. Дайте их латинское название и объясните, какие факторы и процессы при воспалительной реакции обусловливают их. Почему воспаление называют типовым патологическим процессом? Какие компоненты воспаления вы знаете? dolor, rubor, calor, tumor, functio laesa Вызывающие воспаление факторы могут быть биологическими, физическими, химическими, механическими как экзогенного, так и эндогенного происхождения. К внешним факторам, которые могут вызвать воспаление, относятся: микроорганизмы, токсические вещества, факторы внешней среды, играющие роль аллергенов , химические вещества , механические раздражители, термические раздражители, ионизирующая радиация. Воспаление - это очень сложная реакция всего организма, которая возникает обычно в месте действия болезнетворного фактора как экзогенного, так и эндогенного происхождения. При этом отмечается целый комплекс сосудисто-тканевых изменений как функционального, так и морфологического характера. Типовый патологический процесс - типическим является такой патологический процесс, который развивается по общим закономерностям, независимо от вызвавших его причин, локализации и вида живого. Они эволюционно закреплены. Альтерация, Экссудация, Пролиферация. 3. Подопытной крысе введен парентерально 0,1% раствор адреналина в дозе 1 мг/100г. Через 30 минут вначале появилось учащенное дыхание, затем редкое и судорожное, пенистая жидкость из носовых ходов, животное погибло. На вскрытии легкие полнокровны, при надавливании пинцетом остается вмятина, на разрезе видна пенящаяся жидкость. Какое состояние наблюдалось у животного и каков патогенез возникающих нарушения? Увеличение гидродинамического давления. Обусловлено чаще всего нарушением венозного оттока (при сердечной недостаточности, портальной гипертензии, тромбофлебитах), гипертензией малого круга кровообращения. Важным фактором формирования отека является затруднение или блокада лимфатических путей оттока жидкости при сердечной недостаточности. При этом выпотевание жидкости в интерстициальное пространство преобладает над ее оттоком в лимфу и в кровь. Особенностью лимфатических отеков является накопление в тканях отечной жидкости, богатой белком. При увеличении гидродинамического давления выпотевание жидкости идет преимущественно за счет нарастания эффективного фильтрационного давления. 4. У больного выявлено нарушение проходимости дыхательных путей на уровне мелких и средних бронхов. Какое нарушение кислотно-основного равновесия можно обнаружить в крови в данном случае и каковы возможные механизмы компенсации этого состояния? Почему организм пытается восстановить кислотнооснсовное равновесие? Какая в норме рН артериальной крови? Дыхательный (газовый) ацидоз. Уменьшение объема или полное прекращение легочной вентиляции, расстройства кровообращения в легких, вдыхание СО2 ведут к накоплению угольной кислоты и развитию респираторного (дыхательного) ацидоза. При остром нарушении в течение первых 10 -15 минут срабатывает буферный механизм. Содержание СО2 возрастает, и раздражение дыхательного центра может приводить к учащению дыхания и частичному выделению СО2 через легкие при условии неполного прекращения вентиляции. В костной ткани ион водорода вытесняет ионы натрия и кальция, что может привести к остеопорозу. Ионы водорода поступают в эритроциты и связываются восстановленным гемоглобином. Из эритроцитов выходят ионы натрия и калия в обмен на ионы водорода. Важное значение в компенсации ацидоза принадлежит почкам. рН артериальной крови = 7.37-7.43 Вариант 10 1. У пострадавшего, который продолжительное время находился под обломками разрушенного взрывом дома, наблюдается головная боль, рвота, брадикардия, гипотензия, олигурия, моча красного цвета. Как можно охарактеризовать эти изменения? Каков их механизм? Возникает синдром длительного сдавливания – это патологический процесс, развивающийся у пострадавших в результате длительного раздавливания мягких тканей конечностей обломками разрушенных зданий и т.п. Выделяют 3 периода: Ранний( до 3х суток)с преобладанием явлений шока, Промежуточный(3-12 суток)с преобладанием острой почечной недостаточности, Поздний (с 8-12 суток до 1-2 мес) или период выздоровления с преобладанием местных симптомов. Патогенетические факторы: 1)болевое раздражение 2)травматическая токсемия, обусловленная всасыванием токсических продуктов аутолиза тканей из очага поражения 3)плазмо- и кровопотеря, связанные с отеком и кровоизлияниями в зоне раздавленных или длительно ишемизированных тканей. 2. В очаге воспаления имеют место расстройства кровообращения, которые развиваются стадийно. Перечислите основные стадии сосудистой реакции в их естественной последовательности и объясните их механизм. Почему воспаление называют типовым патологическим процессом? Какие компоненты воспаления вы знаете? Объясните значение каждого компонента. Сосудистая реакция при воспалении возникает одновременно с БАВ, образующимися в очаге воспаления. Вначале наступает кратковременный спазм сосудов, который носит рефлекторный характер и скоро прекращается (до 30 минут). Вслед за этим наступает артериальная гиперемия. Затем артериальная гиперемия сменяется венозной. Вэтой стадии наблюдается замедление тока крови, застой, гипоксия и цианоз воспаленного участка. Меняется характер кровотока лейкоциты начинают уходить из осевого слоя в пристеночный, изменяются реологические свойства крови - она становится густой и вязкой, эритроциты набухают и образуют агрегаты, которые медленно движутся. Центральным явлением этой стадии является выход жидкой части крови за пределы сосудов (экссудация) и начинающаяся эмиграция форменных элементов. Престатическая фаза расстройств микроциркуляции характеризуется феноменом краевого стояния лейкоцитов, толчкообразным кровотоком и маятникообразным движением крови в сосудах. Наконец, движение крови прекращается полностью и наступает стаз. Центральными явлениями расстройств микроциркуляции (сосудистой реакции) при воспалении являются процесс экссудации жидкой части крови, эмиграции форменных элементов и явления фагоцитоза. Принято выделять первичную и вторичную альтерацию( дистрофию) в очаге воспаления. Первичная альтерация возникает в ответ на прямое воздействие флогогенного агента. Реакцию первичной альтерации как бы пролонгирует действие причины воспаления. Вторичная альтерация возникает под действием факторов первичной альтерации. Эти воздействия опосредованы нервной системой, физикохимическими факторами (ацидоз, дисиония и т.д.), а в основном медиаторами воспаления. Экссудацией называется процесс выхода жидкой части крови (в том число растворимых белков, электролитов и клеток) из сосудов в окружающую ткань. Вышедшая в воспаленную ткань жидкость называется экссудатом. Экссудат отличается от транссудата (отечной или водяночной жидкости) тем, что в нем содержится большое количество белка (не меньше 35%), ферментов, иммуноглобулина, клетки крови, остатки тканевых элементов, снижается показатель рН до 7-6 и меньше; меняется соотношение альбуминов и глобулинов в пользу глобулинов. Пролиферация - очаге воспаления размножаются и созревают местные тканевые элементы, преимущественно соединительнотканные (редко эпителиальные) с последующим замещением поврежденного участка ткани. Заключительный этап пролиферации — вторичная инволюция рубца, когда лишние коллагеновые структуры лизируются, удаляются и остается лишь то их количество, которое необходимо для адекватного завершения воспалительного процесса. 3. На второй неделе после гастрэктомии у больного через час после приема натощак большого количества сладкой пищи (манная каша, чай) наступили расстройства, характерные для острого гипогликемического состояния. Какой вид гипогликемического состояния развился у данного больного и каков механизм этого явления? 4. У новорожденного ребенка с пилоростенозом наблюдается часто повторяющаяся рвота, сопровождающаяся апатией, слабостью, повышением тонуса мышц, иногда судорогами. К какому виду нарушения кислотно-основного состояния это может привести и почему? За счет каких буферных систем и физиологических компенсаторных механизмов возможна компенсация этого состояния? Вар.1 ЭР-3.0. HB-80 ЦП-0.8 РЕТИКУЛОЦИТЫ 18% 1) 1. У данного больного наблюдается гемолитическая анемия. Возможно о приобретенной анемии. О том, что организм старается компенсировать потерю крови регенеративными формами эритроцитов, в костном мозге увеличивается число клеток эритроидного ростка. 2. У больного возникло состояние стенокардии. Механизм боли связан с коронарной недостаточностью кровообращения, в результате которого окисленные продукты метаболизма раздражают нервные рецепторы, что и ведет к возникновению боли данного характера. 3. У данного человека наблюдается повышенное состояние кислотообразующей фии. Это может быть связано с неправильным питанием, повышенной активностью блуждающего нерва, желудочная гиперсекреция развивается при дуоденогастральном рефлюксе. Повышенная кислотность желудочного сока наблюдается при хроническом антральном гастрите (гастрит типа В) и рефлюкс-гастрите (вследствие дуоденального рефлюкса), при язвенной болезни, особенно при язве 12перстной кишки, при которых функциональные железы длительное время не страдают или поражаются очагово. Гиперхлоргидрия часто сопутствует гиперфункции гипофиза, коры надпочечников и щитовидной железы, гипогликемии. 4. Появление указанных расстройств связано с возникновением первичной формы болезни Аддисона. Изменения содержания натрия и калия связаны с недостаточностью альдостерона. Мышечная слабость связана с дисбалансом ионов в биологических жидкостях и мышцах: уменьшение натрия, избыток калия, нарушение транслокации кальция через ЦБ. Гиперпигментация связана с повышением АКТГ и меланоцитстимулирующего гормона. Изменения ССС также связаны с неправильным содержанием ионов в организме. ДЛИТЕЛЬНО БОЛЕЮЩИЙ ЧЕЛОВЕК БЫСТРО ВСТАЛ С КРОВАТИ 2)Ортостатический коллапс.При резкой перемене положения тела человека с горизонтального в вертикальное или при длительном стоянии на ногах в одном положении венозная кровь под силой собственной тяжести опускается к нижним конечностям и в меньшем объеме поступает к сердечной мышце. Уменьшение объема поступающей в сердце крови приводит к резкому снижению показателей артериального давления и гипоксии головного мозга, что приводит к развитию предобморочного состояния или обморока. Барорецепторы, которые находятся в каротидных синусах и дуге аорты, реагируют на вышеупомянутый процесс и активируют вегетативную нервную систему. В итоге происходит увеличение тонуса сосудов и возврат давления и сердечных сокращений в пределы нормы. БОЛЬНОЙ 32-х ЛЕТ ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ БЕЛОК-53 КРЕАТИНИН 0.012 то 3) У больного наблюдается олигурия. При поражении почечных клубочков рост артериального давления сопровождается повышенным содержанием крови в моче. Порой урина меняет цвет и гематурия видна без дополнительных исследований. Гипертензия становится следствием чрезмерного наполнения кровеносных сосудов, сбоем в процессе выведения из организма воды и солей. Если патогенез оставить неизменным, подобное нарушение может спровоцировать отек легких и сердечную недостаточность. Острая форма болезни характеризуется умеренным ростом АД. В среднем фиксируют показатель 170/100 мм рт. ст.У пациентов меняются пульсы, диагностируется брадикардия. В случае хронического процесса выявляются серьезные патологии сердечнососудистой системы. АД возрастает до 200/120 мм рт. ст. и более. Пульс ускоряется до 100 уд./мин. Нефритическая форма — характеризуется сочетанием воспалительного поражения почек с выраженным нефротическим синдромом (протеинурия, гематурия, гипопротеинемия, отеки). Со временим присоединяются явления почечной недостаточности и артериальная гипертензия. ПОВЫШЕННАЯ РАЗДРАЖИТЕЛЬНОСТЬ, ПУЧИГЛАЗИЕ, ПУЛЬС 120 4) наблюдается увеличения основного обмена Причины:эмоциональное возбуждение, стресс;расстройства функций ЦНС,лихорадочные и лихорадоподобные состояния;патология эндокринной системы: сахарный диабет, повышение продукции гормонов: тиреотропного, адренокортико-тропного , соматотропного ,половых; тиреоидных катехоламинов; умеренная активация сердечной деятельности и дыхания . Важным патогенетическим механизмом изменений основного обмена является нарушение нормальной функции органов, регулирующих окислительные процессы и энергетический обмен. Резкие изменения основного обмена могут возникать в результате нарушения нервной регуляции при поражениях ее вегетативных отделов (травма ствола мозга, опухоли мозга, кровоизлияния). Повышение обмена при этом связано в основном с раздражением симпатических центров. В патогенезе заболевания отводится также роль нарушениям метаболизма тиреоидных гормонов в печени, почках, мышцах и изменениям ионного состава крови. Так, повышение уровня калия способствует усилению эффекта тироксина, кальция - ослаблению. Повышенное содержание в крови тиреоидных гормонов или гиперчувствительность к ним органов и тканей могут усилить белковый катаболизм. При этом в крови накапливается много остаточного азота и аминокислот, с мочой в повышенных количествах выделяется азот, калий, фосфор, аммиак, креатинин. Возможно торможение перехода углеводов в жиры, нарушение водно-электролитного обмена, проявляющееся повышенной потерей соды, хлорида натрия, кальция и фосфора. Нарушение окислительного фосфорилирования приводит к дефициту аденозинтрифосфата в клетке. Все это способствует повышению температуры тела и слабости мышц. Повышенная чувствительность сердца к катехоламинам обусловливает тахикардию. Вар 2 ЭР 1.2 HB 56 ЦП 1.4 РЕТИКУЛОЦИТОВ 0.1% АНИЗОЦИТОЗ 1) Нарушение кроветворения при В12-дефицитной анемии характеризуется мегалобластическим типом для всех трех ростков крови: эритроидного, гранулоцитарного и мегакариоцитарного. Отмечается неэффективность красного кроветворения: нарушение дифференцировки эритроидных клеток и появление аномальных клеток типа промегалобластов, мегалобластов (большого размера клеток с базофильной цитоплазмой и ядром, содержащим ядрышки). В результате дефектного метаболизма фолиевой кислоты (из-за дефицита В12), которая участвует в образовании ДНК, нарушается клеточное деление. Следствием этого является выраженная интрамедуллярная гибель эритроидных элементов и снижение количества эритроцитов на периферии. Из-за несостоятельности клеточных элементов крови усилен гемолиз, который проявляется гипербилирубинемией, уробилинурией, увеличением стеркобилина в кале. Важно отметить, что при недостатке витамина В12 в костном мозге нарушается образование не только эритроцитов, но и других клеток – лейкоцитов и тромбоцитов. Обычно эти изменения выражены менее значительно, чем дефицит эритроцитов, однако при длительном течении заболевания и отсутствии адекватного лечения может развиться панцитопения – клинический синдром, характеризующийся недостатком всех клеточных элементов в крови. БОЛЬНОЙ 82-Х ЛЕТ АД 195/115 2) Как и при гипертонической болезни, при гипертоническом кризе возникает нарушение баланса между минутным объемом крови, выталкиваемой сердцем в сосудистое русло, и тонусом сосудов. При гипертоническом кризе мелкие сосуды (артериолы) спазмированы, а сердечные сокращения достаточно мощные. Это приводит, с одной стороны, к повышению артериального давления, а с другой – к нарушению доставки кислорода в органы и ткани. Последним фактом объясняется высокая частота развития ишемических осложнений при гипертоническом кризе: ишемических инсультов и инфарктов. ГОЛОВНЫЕ БОЛИ ПЕРЕНЕСЛА ОСТРЫЙ ГЛОМЕРУЛОНЕФРИТ АЗОТ 3,1 КРЕАТИНИН 0,044 3) . В основе развития гипертоничесского синдрома наибольшую роль играют следующие нарушения:активация ренин-ангиотензиновой системы;задержка воды;увеличение ОЦК (объема циркулирующей крови);нарушение продукции простагландинов A и E;задержка натрия. Анемия при заболеваниях почек нормохромная, реже гипохромная. Таким образом, при болезнях почек развивается своеобразный порочный круг: нарушение эритропоэтической функции почек ведет к развитию анемии, а почки очень чувствительны к гипоксии; снижение количества гемоглобина сопровождается нарушением деятельности канальцев, что усугубляет течение основного заболевания. ЖЕНЩИНА 30-ТИ ЛЕТ 5 КГ ЗА ПОЛ ГОДА АД 170/90 4) Синдром Иценко-Кушинга. В процессе развития синдрома Иценко-Кушинга является гиперпродукция кортизола. Повышенное количество кортизола оказывает разрушительное действие на большинство тканей и структурных единиц организма (внутренние органы, кожу, мышцы, в том числе и миокард), в которых со временем происходят выраженные атрофические и дистрофические изменения. Гиперкортицизм противодействует инсулину, повышая уровень глюкозы в крови, что провоцирует развитие стероидного диабета. Относительно жировой клетчатки, гиперкортицизм осуществляет комплексную тактику поражения, что выражается в избыточном ожирении одних участков и атрофии других, это обусловлено разной толерантностью отдельных жировых отделов к глюкокортикоидам. Симптом ИценкоКушинга вызывает электролитные расстройства (гипернатриемия, гипокалиемия), причиной которых является воздействие избыточного кортизола на почки. Следствием данных электролитных сдвигов является развитие артериальной гипертензии, а также усугубление изменений миокарда, что приводит к аритмии и развитию сердечной недостаточности. Повышение уровня кортизола пагубно влияет на иммунную систему организма, подавляя ее функции, обуславливает склонность к инфекциям. Вариант 3 В АНАЛИЗЕ КРОВИ ЛЕЙК 13 Б-0 Э-0 МЦ-О Ю-0 ПЯ-0 СЯ-79 Л-16 М-5 1. У больного наблюдается нейтрофильный лейкоцитоз с эозино- и лимфопенией. Увеличение количества нейтрофилов говорит о протекании заболевания инфекционной или токсической природы, а их дегенеративные изменения – о снижении функциональной активности костного мозга, что может указывать на тяжесть процесса. Лимфопения носит относительный характер, поскольку их процентное содержание в крови уменьшено из-за увеличения доли СЯЛ. Заключение: нейтрофильный лейкоцитоз с ядерным сдвигом вправо (гиперсегментация ядер) и дегенеративными изменениями (вакуолизация цитоплазмы). Болезни: сопровождающиеся угнетением гранулопоэза – лучевая болезнь, витаминодефициты, экзогенные интоксикации. Механизм: действие вышепер-х факторов вызывает угнетение лейкопоэза, что обусловливает уменьшение образования молодых форм нейтрофилов и «старение» (увеличение сегментированности) уже существующих. Признак неблагоприятный, ведет к снижению иммунной резистентности. БОЛЬНАЯ 65-ТИ ЛЕТ ЖАЛУЕТСЯ НА ОБЩУЮ СЛАБОСТЬ ЧСС 92 АД 140/70 ЭКГ ПРИЗНАКИ ИШЕМИИ И ДИСТРОФИИ МИОКАРДА 2. 1)Острая сердечная недостаточность. 2)Заболевание в данном случае обусловлено атеросклерозом, тромбозом или спазмом венечных артерий сердца. Вследствие перекрытия их просвета миокард недостаточно обеспечивается кислородом, что, в конечном итоге и приводит к ишемии, дистофии и некрозу отдельных его участков. Для сохранения необходимого объема серд. выброса происходит компенсаторное повышение ЧСС, АД, что приводит к гипертрофии неповрежденного миокарда вследствие повышения нагрузок на отдельно взятое волокно. 3)Общая слабость обусловлена уменьшением питания головного мозга. Тахикардия, повышение АД – компенсаторный процесс нормализации гемодинамики. Одышка при умеренной физ. нагрузке – следствие венозного застоя в легких и низкого сердечного выброса. Отеки на ногах: повышается Ргидрост. в венах из-за снижения серд. выброса – жидкость проникает в м/клет пространство. В ГАСТРОЭНТЕРОЛОГИЧЕСКОМ ОТДЕЛЕНИИ У ПАЦИЕНТА ГИПЕРХЛОРГИДРИЯ 3. 1) Язв. болезнь ж. 2) Заболевание связано с: а) Повышением секреции НCl париет. клетками (стимуляторы секреции к-ты в ж. – гистамин, гастрин и ацетилхолин) -- Активация рецепторов (Н2 – гист., связанные с системой кальций/протеинкиназа С – гастр., АХ) -- стимуляция (Н+/К+) АТФаз. каналов -- продукция и выделение ионов Н+; б) Пепсином – обр-ся из пепсиногена, вырабат-го глав. клетками; в) Helicobacter pylori –выр-ает уреазу, липополисахариды и цитоксин, которые, в свою очередь, могут привлекать и активировать клетки воспаления; г) Хронический стресс -- формирование застойного очага воспаления в коре – растормаживание подкорковых структур, регулирующих желудочную секрецию -- активация ПСНС происходит усиление секреции HCl и пепсина, снижение образования бикарбонатов и слизи, возможен заброс желчи в желудок(дуоденогастральный рефлекс). Активация СНС -- нарушение кровоснабжения стенки желудка вследствие сужения артериол ( эффект катехоламинов) -- ишемическое повреждению стенки желудка( из–за образования активных форм кислорода и липидных перекисей).Глюкокортикоиды , уровень которых в крови повышен в результате стресса -усиление секреции HCl и пепсина , подавляют регенеративные процессы в слизистой желудка и снижают секрецию биокарбонатов и слизи. 4. Патогенез гипотиреоза связан с недостатком в организме тиреоидных гормонов, что приводит к снижению основного обмена, накоплению гликогена, снижению интенсивности липолиза и синтеза белков, а также к общему снижению уровня биоэнергетики организма. Изменения синтеза гормонов возникли в период интенсивного роста, что вызвало отставание в росте и задержку полового созревания. Шарообразная форма – накопление гликогена и липидов. Выпадение шерсти, снижение мыш. тонуса – снижение протеосинтеза. Накопление холестерина – снижение липолиза. Вариант 4 ПРИ ИССЛЕДОВАНИИ КРОВИ ЛЕЙК 41 Б-0 Э-0 МЦ-6 Ю-30 ПЯ-20 СЯ-27 Л-6 М-11 СОЭ-30 1. Лейкоцитоз, ан эозинофилия, нейтрофилия, лимфопения, моноцитоз, увеличение СОЭ. Нейтрофилы: нейтрофильный лейкоцитоз с гиперрегенеративным сдвигом влево (наличие всех форм – миелоциты, метамиелоциты, ПЯЛ, СЯЛ). Моноцитоз – относительный, обусловлен уменьшением числа лимфоцитов, что вызвало увеличение доли МЦ в ЛЦ формуле. Заключение: нейтрофильный лейкоцитоз с гиперрегенеративным сдвигом влево говорит о длительно текущих инфекционных заболеваниях (сепсис), что вызвало крайнюю степень напряжения гемопоэза, что лабораторно проявилось как одновременное нахождение большого количества молодых форм в крови. (НЕ ХМЛ, т.к. нет бластных форм и эозинофильно-базофильной ассоциации). ДИСТРОФИЧЕСКИЕ ИЗМЕНЕНИЯ СЕРДЕЧНОЙ МЫШЦЫ 2. Эти проявления характерны для миогенной дилятации сердца при миокардиальной форме сердечной недостаточности. Механизм: воздействие болезнетворных факторов на миокард (вызывающих миокардит) – дистрофия миокарда – снижение силы СС – снижение объема сердечного выброса— увеличение остаточного объема крови, переполнение вен— декомпенсация в виде дилятации сердца. Осложнения: одышка при физ. нагрузке, аритмии, стенокардии, отеки конечностей, возможность образования тромбов вследствие венозного застоя. ХОЛЕМИЯ ЖЕЛТУХА КОЖНЫЙ ЗУД БРАДИКАРИЯ ГИПОТОНИЕЙ 3. Данные проявления обусловлены действием желчных кислот. Механизм: Нарушение оттока желчи, наблюдаемое при любой форме холестаза, приводит к появлению в крови компонентов желчи. Наличие желчных кислот в крови (холалемия) обуславливает целую группу симптомов. 1)зуд кожи -- связывают с задержкой желчных кислот в коже и раздражением нервных окончаний дермы, эпидермиса; 2) брадикардия и понижение артериального давления в результате рефлекторного и гуморального повышения тонуса блуждающего нерва под влиянием желчных кислот. Последние могут также оказывать прямое тормозящее действие на синуснопредсердный узел сердца, потенцируя брадикардию; 3) Снижение свертываемости крови обусловлено связыванием Са++ желчными кислотами; 4) Снижение активности дыхательного центра и рефлексов обусловлено угнетающим действием на продолговатый мозг. ДВУХСТОРОННЯЯ АДРЕНАЛЭКТОМИЯ У ЖИВОТНЫХ 4. Данные симптомы обусловлены развитием надпочечниковой недостаточности вследствие удаления обоих надпочечников. Гипогликемия: дефицит глюкозы в миоцитах, что обуславливает недостаточность их энергообеспечения. Причина: недостаточность глюкокортикоидов и их гипергликемических влияний (усиление гликолиза, глюконеогенеза). Адинамия, гипотония, аритмии Причиной этому является – гипонатриемия, гиперкалиемия, гиповолемия, гипогидратация организма вследствие дефицита альдостерона и его эффектов по регуляции водно-солевого обмена. Вариант 5 Задача 1 Лейкоцитов 12.6*109 /л,Б-0,Э-1,Мц-0,Ю-0,Пя-1,Ся-56,Л-16,М-26,СОЭ16мм/час. Изменения какого вида лейкоцитов носит абсолютный , а какого – относительный характер. Ответ Патологический лейкоцитоз Абсолютное число – лейкоциты 12.6*109 Относительное число – Лимфоциты -16 , ниже нормы ( 19-37 ). Задача 2 У 48-летнего после сильной психоэмоциональной нагрузки внезапно появилась острая боль в области сердца с иррадиацией в левую руку .Нитроглицерин снял приступ боли через 10 минут . Ответ В связи с выбросом адреналина после эмоциональной нагрузки , он привел к спазму коронарных сосудов . по которым обеспечивается кровоток и поставка кислорода, питательных веществ по всему телу. Относительно коронарных сосудов возникает ишемия сердечной ткани или клеток головного мозга. В сердце развивается стенокардия различной эффективности и формы.В голове отмирают клетки, что приводит к нарушению некоторых функций организма и сознания. Нитроглицерин расширяет коронарные сосуды и увеличивает ОСКК снижает пред и пост нагрузку на сердце. Задача 3 В клинику доставлен больной с подозрением на острый вирусный гепатит . Исследование какого фермента и почему следует провести для ранней диагностики гепатита ? Ответ АлАт,АсАт,Билирубин Считается, что уровень АлАт в сыворотке крови повышен, если он превосходит значение нормы в десятки и даже сотни раз. Так, показатель увеличивается более чем в 20 раз при развитии острой формы гепатитов А, В и С. Главная функция АлАт — расщепление аминокислот. Для строительства клеток необходим белок, но в чистом виде он не всасывается. Печеночный фермент способствует распаду белков до аминокислот, и уже они в качестве «строительного материала» оказываются в цитоплазме клетки. При нарушении целостности мембран гепатоцитов (клетки печени), а также некоторых других клеток, АлАт высвобождается. Он попадает в кровь, и по его количеству в сыворотке крови судят о патологиях органов.Важно то, что этот процесс происходит в организме еще до появления внешних симптомов заболеваний. Задача 4 Больной поступил в больницу с жалобами на слабость , быструю утомляемость , похудание , гиперпигментацию кожных покровов . Заболевание началось после гриппа с последующей пневмонией .Содержания Натрия в плазме крови снижено , калия-повышено . Ответ Существует Натрий-Калиевый насос ,энергозависимый , который выносит из клетки 3 молекулы Натрия и вводит в неѐ 2 молекулы Калия , так вот происходит нарушение его работы и чрезмерное поступления ионов Калия в клетку , Натрий таким образом выходит в межклеточное пространство , а оттуда в кровоток и уже через почки выводится с организма, при этом тянет за собой воду , развивается полуирия и обезвоживания , человек постоянно чувствует жажду , становится раздражительным , из-за большого скопления Калия в клетка развивается гипотензия ( сольтеряющая форма ) . Вариант 6 Задача 1 Эр.2.8*1012/л,Hb93г/л,ЦП-1.0,Тромбоц-120*109 /л,Л-80,В мазке много теней БоткинаГумпрехта. ответ Изменения системные (ХЛЛ является генетически обусловленной опухолью иммунокомпетентной системы, еѐ периферических органов, относится к лимфомам.). Хронический лимфолейкоз ( наличие теней Боткина-Гумпрехта ) Патологический лейкоцитоз(лейкоцитов больше чем 9*109 ) Угнетается эритроцитарный и тромбоцитарный ростки кроветворения , в связи этим мы можем наблюдать нарушения со стороны дыхания ,будет развиваться гипоксия и возможно компенсаторные механизмы одышка , со стороны гемостаза наблюдаются нарушения , которые проявляются в виде геморрагий .Развивается анемия . Задача2 У испытуемого в барокамере при снижении атмосферного давления , постепенно нарастает амплитуда дыхания до максимума ( выраженное гиперпноэ ) ,а затем уменьшается вплоть до апноэ . Ответ Дыхание Чейн-Стокса Такой вид дыхания в большинстве случаев является признаком гипоксии .Оно может возникать при недостаточности сердца,заболевания головного мозга , уремии .Его можно наблюдать у здоровых людей на большой высоте ( особенно во время сна ) , у недоношенных детей , что , по видимому , связанно с несовершенством нервных центров .Патогенез дыхания –клетки коры большого мозга и подкорковых образований в следствии гипоксии угнетается , дыхание останавливается , сознание исчезает, угнетается деятельность сосудодвигательного центра. Однако хеморецепторы при этом все еще способны реагировать на происходящие изменения содержания газов в крови .Импульсация хеморецепторов ,концентрация углекислого газа , стимуляция с барорецепторов оказывается достаточным , что бы возобновить центр дыхания. Задача 3 Женщина 58 , с опухоль поджел.жел. Ответ- В результате этого возникает синдром холестаза . Желчь поступает ретроградно из желчных капилляров в гепатоциты , а затем в кровь . Поскольку билирубин в желчи уже связан с глюкуроновой кислотой , увеличивается концентрация билирубина в крови ( происходит за счет прямой его фракции ) . При данном типе желтухи возникает клиниколаб. Синдром холестаза . Отмечается интенсивный мучительный зуд , наклонность к брадикардии и гипотонии , связанные с ваготомическим воздействием желчных кислот , свободно циркулируют в крови .Кожные покрови приобретают оливковый цвет при опухоли головки поджелудочной железы – землистый оттенок . Поступающий в мочу связанный билирубин придает ей оттенок темного пива , прекращение поступление желчи в кишечник приводит к отсутствию стеркобилина в кале , он становится ахоличный . билирубин придает желтушность- землистый оттенок кожных покровов, а также оказывает токсическое влияние , что приводит к угнетению рефлекторной деятельности .Брадикардия и гипотония связаны с ваготоническим воздействием желчных кислот , которые свободно циркулируют в крови ( холалемия ). АГ обусловлена снижением адренореактивности сосудов и сердца , а также понижения базального тонуса гладких мышц сосудистой стенки . Под влиянием желчных кислот , проникающих через гематоэнцефалический барьер , повыш. Тонус бульбарных ядер блужд.нерва , что потенцирует гипотонию и брадикардию .Желчные кислоты оказывают также прямое тормозящее действие на синусный узел сердца . Задача 4 Половозрелым нелинейным белым крысам на протяжении 2 недель скармливали высушенную щитовидную железу , как добавку к пищевому рациону . Ответ Так как крысе давали слишком много щитовидной железы в пищу , у неѐ увеличилась концентрация гормонов Т3 и Т4 , а они уже оказывают существенное влияние на углеводный , жировой и белковый обмен .Они повышают потребность тканей в глюкозе(при этом стоит отметить , что они являются контринсулярными гормонами ) , активируют гликолиз, усиливают процессы липолиза и высвобождают свободные жирные кислоты из митохондриальных мембран. Синтез кетоновых тел в печени. При низком соотношении инсулин/глюкагон в крови в жировой ткани активируется распад жиров. Жирные кислоты поступают в печень в большем количестве, чем в норме, поэтому увеличивается скорость β-окисления . Ацетил-КоА накапливается в митохондриях печени и используется для синтеза кетоновых тел. Синтез кетоновых тел происходит только в митохондриях печени. Гиперхолестеролемией называют превышение нормальной концентрации холестерола в крови. Норма 200±50 мг/дл (5,2±1,2 ммоль/л) и, как правило, увеличивается с возрастом. Гиперхолестеролемия часто развивается вследствие избыточного поступления холестерола с пищей, а также углеводов и жиров Вариант 8 1. Эр.- 8,4, Нв – 209, ЦП 0,7 , троиб. 664, лекоцит. 12, б-1,э-3,мц- 0, ю-2,пя9,ся-75, л-7, м3, ретикулоциты 0,28, соэ Патохимические изменения состава крови: абсолютный наследственный эритроцитоз, тромбоцитоз, гипергемоглобинэмия У пациента болезнь Вакеза ( истинная полицитэмия, эритрэмия)- генетически обусловленный дефект глобина в молекуле гемоглобина или дефицит 2,3- дифосфоглиерола, который явл регулятором оксигенации гемоглобина и его дезоксигенации, при этом повышается сродство гемоглобина к эритроциту и понижается отдача тканями ( кривая диссоциации оксигемоглобина сдвинута влево) при этом развивается гипоксия, что я является стимулятором к выработки эритрорпоэтина, усиления эритропоэза, наблюдается чрезмерная миелопролиферация клеток ккм преимущественно эритроцитарного ростка ( но миелопролифер. Наблюдается на уровне полипотентной стволовой клетки, поэтому затрагиваются все три ростка) Кол. И кач изменения эритроцит ростка – абсолютный эритроцитоз, повышение гемоглобина за счет увеличения числа эритроцитов , цп норма, соэ низкий из за повышения вязкости крови. Кол и кач изменения белого ростка – тромбоцитоз, лейкоцитоз относительный ( за счет нейтрофилов) сдвиг влево, повышение ретикулоцитов( усиление регенерации эритрофитов) 2. Муж. Жалуется на одышку цианоз .. чсс 78, ад 140\0? Недост аорт клапана. Возник. Сост –ХСН ( недостаточность возникла от перегрузки объемом) Перегрузка объемом возникает тогда, когда к сердцу или его полостям поступает большой объем крови, в этих условиях наблюдается перегрузка, сердце должно помещать больший объем крови, соотв выбросить тоже, соотв больше поступает в артериальное русло (это достигается повышение МОК, в соответствии с возросшим венозным возвратом) При аортальной недостаточности не закрываются полулунные клапаны во время диастолы, что приводит к обратному току крови из аорты в левый желудочек (в норме — из левого предсердия). Объѐм возвращающейся крови зависит, в основном, от площади незакрытой части аортального отверстия. Дополнительное количество крови в левом желудочке приводит к его гипертрофии и дилатации. В результате большее количество крови выбрасывается во время систолы из левого желудочка в аорту и еѐ начальные отделы расширяются. Отток крови из аорты в левый желудочек приводит к снижению диастолического давления. Застой в малом кругу кровообращения способствует повышению давления в лѐгочных артериях, в результате которого развивается гипертрофия правого желудочка. При пороке также происходит ишемия миокарда левого желудочка по причине большой нагрузки и уменьшение поступления крови в коронарные сосуды( этим объясняется цианоз, одышка) 3. У больной с жалобами на опояс. Боль… повысилась дастаза( амилаза) в крови , жир в кале… Синдром мальадигестии – нарушение полостного пищеварения , в связи с недостаточным поступлением в просвет кишки панкреатических ферментов ( панкргипосекреция), сопровождается нарушением переваривания жиров( стеаторея_ , всасывания витаминов а,е,к – гиповитаминоз, амилорея, креаторея. Панкреатит – воспаление поджелудочной железы, при котором ферменты не выбрасываются в просвет кишки, а актив в самой железе, разрушая ее( самопереваривание) = БОЛЬ Повышение амилазы в крови ( диастазы) свидетельствует о панкреатите, кисте закрывающей просвет поджелудочной, опухоли фатерового сосочка, холицестите, почечной недост( т.к. ферменты выводятся через почки с мочой) , паротит, сах. Диабет 4. Больной страдает адисс болезнью 5 лет ,давали гормоны, сделали операцию ему поплохело … Боле знь Аддисо на — эндокринное заболевание, в результате которого надпочечники теряют способность производить достаточное количество гормонов, прежде всего кортизола Виды: Первичной недостаточности коры надпочечников, первично-железистой (при которой поражена или плохо функционирует сама кора надпочечников) - аутоиммунной агрессии, туберкулеза, гипоплазии, опухоли или метастазы в надпочечниках, генетических дефектов синтеза гормонов, снижения чувствительности надпочечников к АКТГ. Вторичной недостаточности коры надпочечников, гипоталамо-гипофизарная – при которой передняя доля гипофиза производит недостаточно адренокортикотропного гормона для адекватной стимуляции коры надпочечников. Опухоли, ишемия, травма, облучение гипоталамо-гипофизарной области Ятрогенная форма – после длительного приема экзогенных кортикостероидов наступает атрофия надпочечников и разрыв гипоталамо-гипофизарно-надпочечниковой связи. При резком прекращении приема стероидов развивается синдром отмены. Больной принимал глюкокортикоиды как заместительную терапию У Больного наблюдался Аддисонический криз Развитие аддисонического криза наиболее вероятно в случае несвоевременного распознавания болезни Аддисона, у пациентов не получавших лечения, либо получавших неадекватно малую, недостаточную дозу кортикостероидов, либо в случае, когда доза глюкокортикоидов не была своевременно увеличена на фоне болезни, стресса, хирургического вмешательства и так далее. Таким образом, любое острое заболевание, кровопотеря, травма, операция или инфекция может обострить существующую надпочечниковую недостаточность и привести к аддисоническому кризу. У ранее диагностированных и получающих адекватное лечение пациентов аддисонический криз может возникнуть в результате резкого прекращения лечения кортикостероидами или резкого снижения их дозы, либо при увеличении потребности организма в глюкокортикоидах (операции, инфекции, стресс, травмы, шок) Вариант 9 1. Л- 15, б- 0, э- 3, мц- 0,ю- 0,пя-3, ся-32, л- 60 , м- 2, соэ- 20 Наблюдаем абсолютный лейкоцитоз повышение абсолютного кол-ва лейкоцитов в ед. объема крови ( относительный когда повышение идет за счет отдельных форм) Лимфоцитарный лейкоцитоз (лимфоцитоз) встречается при некоторых острых (коклюш, вирусный гепатит) и хронических инфекциях (туберкулез, сифилис, бруцеллез), при инфекционном мононуклеозе. Инфекционный лимфоцитоз протекает с выраженным увеличением количества лимфоцитов в крови, его механизмы окончательно не выяснены. Для большинства инфекций, в особенности кокковых, характерен нейтрофильный лейкоцитоз (нейтрофилия). Он развивается также при раковых метастазах в костный мозг, при инфаркте миокарда, острой кровопотере и др. Эта патология может сопровождаться ядерными сдвигами лейкоцитарной формулы. Различают следующие разновидности нейтрофильного лейкоцитоза. 1. Без ядерного сдвига — увеличение в крови количества зрелых сегментоядерных нейтрофилов на фоне общего лейкоцитоза. 2. С гипорегенеративным ядерным сдвигом влево (простой) — увеличение содержания палочкоядерных нейтрофилов (свыше 5 %) на фоне умеренного нейтрофильного лейкоцитоза. 3. С регенеративным ядерным сдвигом влево — на фоне нейтрофилии и увеличенного содержания палочкоядерных форм обнаруживаются метамиелоциты (юные). 4. С гиперрегенеративным ядерным сдвигом влево, характеризуется нарастанием числа палочкоядерных нейтрофилов, появлением метамиелоцитов, миелоцитов, отдельных промиелоцитов — крайняя степень напряжения гранулопоэза ( длительное течение септических заболеваний ). 5. С дегенеративным ядерным сдвигом влево — нарастание числа палочкоядерных нейтрофилов без сопутствующего увеличения юных форм; отражает угнетение гранулоцитопоэза после его предшествующей стимуляции; является неблагоприятным признаком. 6. С регенеративно-дегенеративным сдвигом влево — нарастание числа палочкоядерных гранулоцитов, метамиелоцитов, миелоцитов с признаками дегенерации (пикноз ядер, токсигенная зернистость, вакуолизация цитоплазмы и др.); является показателем угнетения функциональной активности костного мозга, может иметь место при тяжелом течении инфекционных заболеваний, эндогенной интоксикации и т. д. 7. Ядерный сдвиг нейтрофилов вправо — появление в крови большого количества полисегментированных (свыше 5 сегментов в ядре) нейтрофилов на фоне уменьшения или исчезновения молодых клеток; отражает картину крови, имеющую место при первичном угнетении гранулопоэза без предшествующей этому стимуляции; развивается при лучевой болезни, болезни Аддисона–Бирмера, цинге, фолиевом дефиците. Сдвиг лейкоцитарной формулы характеризуется индексом ядерного сдвига (ИЯС): 2. На экг удлинение интервала р –q до 0,4 сек.. Аритмия сердца патологическое состояние, приводящее к нарушению частоты, ритмичности и последовательности возбуждения и сокращения сердца. Нарушена проводимость сердца Степени предсердно-желудочковой блокады сердца I степень( от 0,2до 0,5) При этом все импульсы из предсердий достигают желудочков, но проведение их замедлено. Диагностируется такая блокада по изменению зубцов на электрокардиограмме. Лечение при атриовентрикулярной блокаде первой степени зависит от основного заболевания, иногда требуется установка кардиостимулятора.( у больного) II степень При второй степени атриовентрикулярной блокады не все импульсы из предсердий проводятся в желудочки и выпадают отдельные желудочковые сокращения. На электрокардиограмме находят сначала признаки замедления проведения или нормальные комплексы, а затем регистрируется только зубец, соответствующий сокращению предсердий, а сокращение желудочков отсутствует. Выпадать может каждое пятое, четвертое, третье и т.д. сокращения. Блокады которые возникают без предыдущего замедления проведения могут перейти в полную атриовентикулярную блокаду. Лечение блокады второй степени также значительно зависит от основного заболевания. Иногда используют атропин, изадрин. Если частота сердечных сокращений уменьшена значительно применяется постоянная электрост тимуляция сердца – кардиостимулятор. III степень Полная предсердно-желудочковая блокада. При этом электрический импульс из предсердий в желудочки не проводится вовсе,а предсердия и желудочки сокращаются в правильном ритме, но независимо друг от друга. Частота предсердный сокращений обычно высокая, а желудочки сокращаются в медленном ритме 30-50 в минуту. При таком виде блокады у больного могут возникать приступы Морганьи-Адамса-Стокса, когда нарушается сознание, могут быть судороги, цианоз (синюшность) лица, боли в области сердца. Пульс и соответственно сердечные сокращения в этот момент отсутствуют. Приступы возникают из-за временного прекращения кровообращения. Прогноз при такой степени атриовентрикулярной блокады серьезный. Больные нетрудоспособны, у них развивается сердечная недостаточность. При приступах Морганьи-Адамса-Стокса иногда приходится делать непрямой массаж сердца и проводить искусственную вентиляцию легких.Возникновение таких приступов или хотя бы начальные их проявления (приступы головокружения, слабости) это абсолютное показание к постоянной электрической стимуляции. 3. В эксперименте животному ввели гистамин усилилась моторика.. Наблюдаемое состояние гиперкинеза ( повышение перистальтики обусловлено повышение числа импульсов поступающим к мышцам желудка по волокнам бл. Нерва или повышение его возбудимости- ваготонии. Стимуляторы моторики ( гастрин, гистамин,нейротензина, субст Р) наблюдается при : опухолях ГМ, тиреотоксикозе,алкоголь интоксик, энцефалит, психозы, нервозы итд. При введении гистамина повыается секреция и соотв происходит повышение двигательной ф-ции желудка 4. У мальчика 5 лет вторичные половые признаки.. Адреногенитальный синдром (АГС) – наследственная патология, связанная с недостаточной выработкой ферментов корой надпочечников, сопровождающееся избытком половых гормонов и недостатком глюкокортикоидов. Причина недостаточной секреции нормальных гормонов коры надпочечников у больных с адреногенитальным синдромом - врожденный дефицит активности ключевых ферментов синтеза кортизола, 21-гидроксилазы или 11-бета-гидроксилазы. Сольтеряющий. Самый тяжелый вариант патологии, проявляющийся в первый год жизни ребенка грубыми нарушениями строения наружных половых органов у девочек и их увеличением у мальчиков. Активность 21-гидроксилазы составляет не более 1%. Значительное нарушение стероидогенеза приводит к выраженным соматическим нарушениям — рвоте, поносу, судорогам, чрезмерной пигментации кожи. Без лечения такие дети умирают в раннем возрасте. Простой вирильный. Течение заболевания менее тяжелое, чем при сольтеряющем варианте. Преобладают проявления неправильного развития гениталий у младенцев женского пола, увеличение их размеров у мальчиков. Признаки надпочечниковой недостаточности отсутствуют. Уровень активности 21-гидроксилазы снижен до 1-5%. С возрастом у пациентов нарастают признаки вирилизации вследствие стимулирующего действия андрогенов. Неклассический (постпубертатный). Наиболее благоприятная форма АГС, явные признаки которой возникают в период полового созревания и в репродуктивном возрасте. Наружные половые органы имеют нормальное строение, может быть увеличен клитор у женщин и половой член у мужчин. Функциональность 21-гидроксилазы снижена до 20- 30%. Заболевание выявляется случайно при обследовании в связи с бесплодием или нарушениями менструальной функции. Сольтеряющий и простой вирильный виды адреногенитальных расстройств относят к категории антенатальной патологии, формирующейся внутриутробно и проявляющейся с момента рождения. При дефекте строения других генов наблюдаются более редкие варианты заболевания: гипертензивные — классический (врожденный) и неклассический (поздний), гипертермический, липидный, с ведущими проявлениями гирсутизма. В-10 УМЕНЬШЕНИЕ ОСМОТИЧЕСКОЙ РЕЗИСТЕНТНОСТИ ДЕФИЦИТ B12 1. В случае сердечной недостаточности и B-12- первичное изменение эритроцитов, а при гиперкапнии, гемолит. анемиях – химический состав плазмы крови. При СН нарушается нормальная гемодинамика, что может приводить к агрегации эритроцитов. При В-12 анемии- из уридинмонофосфата не образуется тмимдинмонофосфат, входящий в состав ДНК, так же нарушаются процессы деления регенерирующих клеток. При гиперкапнии в крови увеличивается СО2. CO2 присоединяется к концевым аминогруппам гемоглобина, снижая его сродство к кислороду. При приобретенных гемолитических анемиях увеличивается гемолиз эритроцитов, например, если анемия вызвана ядами, токсинами, паразитами. У БОЛЬНОГО С ХРОНИЧЕСКИМ ЗАБОЛЕВАНИЕМ ОРГАНОВ ДЫХАНИЯ 2. У данного больного возник рестриктивный тип альвеолярной гиповентиляции. Механизм обусловлен ограничением расправления легких в результате действия внутрилегочных и внелегочных причин. Это различные пневмонии, опухоли, туберкулез, патология плевры, травмы грудной клетки, диафрагмальные нарушения и т.д. Цианоз и тахикардия объясняется ограничением способности легких расправляться и увеличением сопротивления легких, что приводит к увеличению работы дых. мускулатуры, повышению энергозатрат на ее работу, с-ма дыхания не справляется со своей работой и СО2 не полностью выводится из организма, а О2 в должном кол-ве не поступает. БОЛИ В ЭПИГАСТРАСТРАЛЬНОЙ ОБЛАСТИ КИСЛОТНОСТЬ 85 СВОБОДНАЯ HCL-50 3. У данного человека наблюдается повышенное состояние кислотообразующей ф-ии. Это может быть связано с неправильным питанием, повышенной активностью блуждающего нерва, желудочная гиперсекреция развивается при дуоденогастральном рефлюксе. Повышенная кислотность желудочного сока наблюдается при хроническом антральном гастрите (гастрит типа В) и рефлюкс-гастрите (вследствие дуоденального рефлюкса), при язвенной болезни, особенно при язве 12перстной кишки, при которых функциональные железы длительное время не страдают или поражаются очагово. Гиперхлоргидрия часто сопутствует гиперфункции гипофиза, коры надпочечников и щитовидной железы, гипогликемии. ПЕРЕЛОМ ПЛЕЧЕВОЙ КОСТИ СНИЗИЛИСЬ ТРИЦЕПЕРЕФЛЕКС И КАРПОРАДИАЛЬНЫЙ РЕФЛЕКС 4. Из-за перелома плечевой кости пострадал лучевой нерв. У пациента возник монопарез. При повреждении любого участка двигательного пути — от нейрона коры до периферического нерва — возбуждение не передаѐтся на мышцу, при этом возникает слабость в конечности или другом участке тела, который приводила в движение ослабевшая мышца. В-11 ЭР 3.2 HB 60 Ц.П 0.5 В МАЗКЕ РЕТИКУЛОЦИТОВ - 2% 1. Данные критерии свидетельствуют о железодефицитной анемии. Ретикулоцитов 2% говорит, о регенераторных способностях эритроцитарного ростка. ЦП гипохромный (меньше 0.85). Общеанемический синдром проявляется симптомами, характерными для всех видов анемии: бледность, общая слабость, быстрая утомляемость, обмороки, одышка, тахикардия, систолический шум. Сидеропенический синдром характеризуется рядом трофических нарушений. Отмечаются: сухость и трещины кожи, преждевременные морщины, ломкость ногтей, койлонихия (катлонихия) — ложкообразные ногти НА ФОНЕ АЛЛЕРГИЧЕСКОЙ РЕАКЦИИ У РЕБЕНКА РАЗВИЛСЯ ОТЕК ГОРТАНИ 2.на фоне аллергич. р-ии отек гортани. Проявления: инспитаторная одышка, стенотическое дыхание (редкое, но по возможности глубокое), гипоксия, синюшность, гиперкапния, газовый ацидоз. Разовьется острая вентиляционная обструктивная дыхательная недостаточность. Механизм заключается в уменьшения просвета гортани, увеличения аэродинамического сопротивления дыхательных путей и, как следствие, гиповентиляции, гипоксии. БОЛЬНОЙ 48 МИ ЛЕТ ПРИНИМАЛ САЛИЦИЛАТЫ ИНДАМЕТАЦИН ДЛЯ ЛЕЧЕНИЯ РЕВМАТИЗМА 3. У больного возникла язва желудка. Механизм: индаметацин относится к НПВС, блокирует ЦОГ1 и уменьшает синтез ПГЕ2 , в результате это способствует изъязвлению слизистой желудка (ЦОГ-1 эпителиальных клеток слизистой желудка, образуя ПГ цитопротекторного действия , способствует сохранению ее целостности). Секреция и моторика желудка остается не изменной./ ШИРОКО РАСТАВИВ НОГИ ПОШАТЫВАЯСЬ В ПОЗЕ РОМБЕРГА 4. Мозжечковая атаксия- координационное нарушение моторики, статико- локомоторного характера с поражением червя мозжечка. Механизм- нарушение всех или одной стадии формирования двигательных реакций, либо обработки информации и нарушению ее передачи. Проявляется асинергией- расщепление движений, и дисмергией- избыточный или недостаточный объем движений Задача 1 У альпиниста 27-ми лет на высоте 5000 м над уровнем моря впервые во время сна изменился характер дыхания: после нескольких глубоких дыхательных движений наступает остановка дыхания, за которой снова возникают глубокие дыхательные движения и т.д. Объясните механизмы регуляции дыхания. Какова наиболее вероятная причина изменения дыхания? Как называется такой тип дыхания? Каков его механизм? Влияние пониженного атмосферного давления человек испытывает по мере подъема на высоту: в самолете, в горах. На ортнизм человека в этих условиях действуют следующие патогенные факторы. 1.Собственно уменьшение атмосферного давления. 2.Уменьшение парциального давления кислорода во вдыхаемом воздухе является причиной развития кислородного голодания (гипоксии) На высоте 5000 м и более развивается общее разлитое торможение с переходом в сон и даже потерю сознания. При подъеме на большие высоты поток импульсов в кору головного мозга может превысить предел работоспособности нервных клеток и привести к развитию запредельного торможения, которое широко иррадиирует по коре и распространяется на подкорковые нервные центры. Нервные процессы становятся инертными, развиваются фазовые состояния, особенно ультрапарадоксальная и тормозная реакции. Дыхание Чейн-Стокса. отличается Периодами апноэ (полной остановки дыхания), которые чередуются с периодами постепенно углубляющихся и учащающихся дыхательных движений. Задача 2 У пострадавшего с синдромом длительного раздавливания отмечается головная боль, рвота, брадикардия, гипотензия, олигурия, моча лаково-красного цвета. Какое явление развилось у больного и каков механизм наблюдающихся проявлений? Крашсиндром, или синдром длительного раздавливания (СДР) – специфический полиорганныйсимптомокомплекс, который развивается в результате длительного (4-8 ч. и больше) раздавливания мягких тканей конечностей после возобновления кровотока в ишемизированных тканях. Возобновление кровотока в результате устранения причины сдавления в пораженном участке пускает в ход каскад патологических реакций, именуемых «реперфузионным синдромом», что в ближайшее же время обусловливает тяжелые нарушения гемодинамики, а в дальнейшем – полиорганные нарушения. В течении крашсиндрома различают три периода: 1) ранний (до 3-х суток) с преобладанием явлений шока; 2) промежуточный (от 3-х до 12 суток) с преобладанием острой почечной недостаточности; 3) поздний (с 8-12-х суток до 1-2 месяцев), или период выздоровления, с преобладанием местных симптомов. В развитии краш-синдрома большое значение имеют три патогенетических фактора: 1) болевое раздражение; 2) травматическая токсемия, обусловленная всасыванием токсичных продуктов аутолиза тканей из очага поражения; 3) плазмо- и кровопотеря, связанные с отеком и кровоизлиянием в зоне раздавленных или долгосрочно ишемизированных тканей. Задача 3 У больного в состоянии шока, возникшего в результате кровопотери, переливание физраствора не привело к повышению артериального давления. Почему в торпидной фазе шока не всегда эффективно переливание кровезаменителей? Какие мероприятия следует применить для выравнивания артериального давления? Гиповолемический шок является наиболее частой причиной недостаточности кровообращения. Он возникает в результате потери крови, плазмы или жидкости Торпидная стадия (наиболее длительная) – стадия угнетения, когда падают параметры основных жизненных функций организма (артериального давления, работы сердца, системы дыхания и т.д.).Патологического депонирования крови и эректильная фаза шока переходит в торпидную, когда уменьшин отток крови и отсюда затруднена работа сердца. Таким образом: 1) расширение шунтов приводит к патологическому депонированию крови, что сопровождается гиповолемией и некомпенсированным падением АД; 2) далее происходит парез вазоконстрикторов, который сопровождается падением тонуса сосудов и АД;3) возникающий при этом застой крови приводит к гипоксии, нарушению питания ткани и образованию продуктов, способствующих расширению и увеличению проницаемости артериол, венул, метартериол и капилляров, и в конечном итоге - к еще большему падению уровня АД. Все описанные изменения требуют применения патогенетической коррекции. Для лечения шока находят применения нейролептики, транквилизаторы, наркотические и ненаркотические анальгетики, блокирующие отек белковой и небелковой нервной импульсации . Коррекция циркуляции также достигается применением центральных и местных обезболивающих средств, нейролептиков и транквилизаторов, глюкокортикоидов, кардио, гепато- и других органопротекторов, вазопрессоров и вазодилятаторов, гемотрансфузионной терапией и введением кровезаменителей. Задача 4 Животное находится в состоянии полного голодания. Неподвижно, шерсть взъерошена, дыхание замедленное, корма не берет. Основной обмен снижен. Дыхательный коэффициент равен 0,7. Энергетический обмен характеризуется окислением преимущественно жира. Азотистый баланс остаётся отрицательным. Сохраняется возможность синтеза жизненно необходимых белковых структур за счёт распада других белков. Какой период голодания характеризуется этими изменениями (клинический и биохимический)? Какова его длительность? Как можно объяснить механизм описанных явлений? Полное голодание с употреблением воды,период 2-максимального прспособления. Средняя продолжительность 40-50 суток. Гипогликемия увеличивает поступление в кровь липолитических гормонов (адреналина, глюкокортикоидов. глюкагона). Вследствие этого происходит мобилизация жира из депо — развивается гиперлипацидемия. Она, в свою очередь, является причиной усиленного образования кетоновых тел в печени. Возникающая кетонемия может приводить к негазовому ацидозу. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 2 Задача 1 Человек длительное время проживал в условиях высокогорья. Какие изменения в организме можно отнести к краткосрочным и долговременным механизмам адаптации? Объясните отличие терминов адаптация и компенсация. Какие изменения в системе крови будут наблюдаться у жителей высокогорья? Каковы их механизмы? долгосрочные - эритроцитоз кратковременные - снижение активности, апатия сонливость (цель - защитить нервную систему , так как она сама чувствительная к гипоксии); тахикардия и повышение давления (но на больших высотах быстро падает). учащение и углубление дыхания - попытка обеспечить организм кислородом - но сильная отдача со2 - дыхательный алкалоз. плюс еще жкт - извращение аппетита, ухудшение всасывания, но вряд ли это адаптация, скорее вторичные изменения эритроцитов Адаптация – перестройка жизнедеятельности и структур клетки в ответ на изменение условий существования, которые могут быть как патогенными , так и непатогенными. Компенсация – частный вид приспособления; возникает в условиях патологии в каждом поврежденном органе и тогда, когда в организме имеет место его функциональная напряженность. Стадии компенсации: становление, закрепление и декомпенсация. В горах по мере акклиматизации происходит значительное повышение содержания эритроцитов в крови – вплоть до 140-150% от равнинного уровня. Высокогорная адаптация вызывает также рост лейкоцитов, максимум которых (+40%) достигается примерно к 40- му дню пребывания в горах. Все развивается в следствии 1.Собственно уменьшение атмосферного давления. 2.Уменьшение парциального давления кислорода во вдыхаемом воздухе является причиной развития кислородного голодания (гипоксии) Задача 2 После приема алкоголя и наркотиков у человека участилось заболевание гнойничкового характера на коже и слизистых. С чем связана повышенная заболеваемость у этого человека? Каков механизм возникших проявлений? Токсические эффекты практически на все органы и системы (печень, почки, сосуды и.т.д.) связана с влиянием ацетальдегида (производного этилового спирта), дефицитом витаминов (особенно группы В), изменением функциональных возможностей ферментных и окислительных систем, нарушением синтеза белка, снижением иммунобиологической реактивности организма. Задача 3 Мужчина 25-ти лет поступил в больницу через час после автокатастрофы с явлениями острого стресса без массивных повреждений. Какие изменения в организме при этом возникнут? Чем обусловлены изменения в крови, в лейкоцитарной формуле, возникающие в этом случае? Стресс-генерализованная неспецифическая реакция организма , которая возникает под действием факторов необычного характера, силы и / или длительности. Характеризуется стадийными неспецифическими изменениями в организме- активацией защитных процессов и повышением его резистентности с возможным последующим снижением ее и развития патологических процессов. Физиологический лейкоцитоз без сдвига лейкоцитарной формулы на фоне стресса, адреналин Задача 4 У животного, находящегося в состоянии полного голодания, рефлексы отсутствуют, животное резко заторможено. Дыхательный коэффициент равен 0,8. Происходит усиленный распад жизненно важных белков. В моче содержится азот и фосфор. Какой период голодания описан? Сколько он длится? Каковы механизмы описанных изменений? Полное голодание с употреблением воды,период 3терминальный период. Его продолжительность - 2-3 сут. Происходит интенсивный распад тканей, развивается интоксикация. Основным источником энергии являются белки, о чем свидетельствует величина дыхательного коэффициента, равная 0,8. Увеличивается выделение с мочой азота, калия, фосфатов (признаки деструкции клеток и тканевых белков).Смерть наступает при уменьшении массы тела до 50% от исходной. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 3. Задача 1 Альпинист на протяжении нескольких суток поднимался в гору. На высоте 5000 м стали беспокоить тахипноэ, тахикардия, боль в ушах, головная боль распирающего характера. Какие изменения в организме возникают у человека при поднятии в горы? С чем они связаны? На какой высоте у здорового человека появляются первые изменения? Какое состояние возникло у альпиниста? Какова его главная причина? Каков механизм описанных проявлений? При подъеме в высокогорные районы развивается особое состояние – горная болезнь. Основным этиологическим моментом горной болезни является понижение парциального давления кислорода во вдыхаемом воздухе по мере подъема на высоту. Другими неблагоприятными факторами, специфическими для высокогорной местности и способствующими развитию горной болезни, являются огромная физическая нагрузка при пешем восхождении в горы (альпинисты), пониженная влажность и температура воздуха, сильные ветры, повышенная ультрафиолетовая радиация. Большинство людей до высоты 2500-3000 м не испытывают явлений горной болезни (срабатывают адаптивные механизмы). Начиная с высоты 3000 м, особенно при физической нагрузке, у большинства появляются изменения компенсаторного характера, а с высоты 4000 м развиваются признаки собственно горной болезни. На высоте 5000 м и более развивается общее разлитое торможение с переходом в сон и даже потерю сознания. При подъеме на большие высоты поток импульсов в кору головного мозга может превысить предел работоспособности нервных клеток и привести к развитию запредельного торможения, которое широко иррадиирует по коре и распространяется на подкорковые нервные центры. Нервные процессы становятся инертными, развиваются фазовые состояния, особенно ультрапарадоксальная и тормозная реакции. При горной болезни наблюдается изменения и со стороны периферической нервной системы: понижение болевой и тактильной чувствительности, парестезии различных частей тела. Задача 2 Больному ввели в мышцу 500 тыс. ед стрептомицина. Через 5 мин он почувствовал тошноту, слабость, боли в животе, сердцебиение, после чего появились кашель, затруднение дыхания. Как называется такое состояние у больного? Почему оно возникло? Каков механизм возникших проявлений? Патогенез реакций этого типа сводится к следующему: На начальных стадиях осуществляется взвимодействие антигена (аллергена) с имунокомпетентными клетками , формирование специфичных по отношению к аллергенам клонов плазматических клеток , синтезирующих IgE и IgG. Эти антитела фиксируются на клетках-мишенях первого порядка (преимущественно тучных клетках), имеющих большое число высокочувствительных рецепторов к ним. При повторном попадении аллергена в организм происходит его взаимодействие с фиксированными на поверхности клетокмишеней первого порядка ( тучных клеток и базофильных лейкоцитов) молекулами IgE, что сопровождается немедленным выбросом содержимого гранул этих клеток в межклеточное пространство ( дегрануляция). Дегрануляция имеет своим следствием , во- первых , тот факт , что во внутреннюю среду организма попадает большое количество разнообразных БАВ , оказывающих самые различные эффекты на разные эффекторные клетки( в особенности на сократительные и секреторные). Во –вторых, многие БАВ , высвободившиеся при дегрануляции клеток- мишеней первого порядка, активируют клетки- мишени второго порядка ( нейтрофилы, эозинофилы, лимфоциты, тромбоциты , моноциты и микрофаги), из которых в свою очередь, секретируются различные БАВ. Образующиеся БАВ называются медиаторами аллергии и обуславливают: - повышение проницаемости стенок микрососудов и развитие отека тканей (гистамин, серотонин, лейкотриены, Сu, Du, простагландины F2α); нарушение кровообращения ( аденозин, гистамин, серотонин, простагландины, кинины, тромбоксан) - сужение просвета бронхиол, спазм кишечника(лейкотриены, серотонин); гиперсекрецию слизи, аллергический насморк, фарингит, трахеит; - прямое повреждение клеток и внеклеточных структур; - зуд, боль вследствие раздражения нервных окончаний. Функциональные изменения, составляющие сущность патофизиологической стадии, сводятся к нарушению общей гемодинамики, расстройствам микроциркуляции и развитию острой недостаточности внешнего дыхания. Задача 3 У больной сахарным диабетом возникла диабетическая кома, которая сопровождалась полной потерей сознания, гипотензией, арефлексией, снижением температуры тела, большим шумным дыханием. Какие существуют виды диабетических ком? Чем они отличаются? Объясните механизм возникших изменений. Диабетический комы: А. Гипергликемические : 1)Кетонэмическая 2) Гиперосмолярная 3)Лактацидэмическая В. Гипогликемические 1. Диабетическая кетонемическая кома. В основе ее развития лежат ацидоз и интоксикация, обусловленные кетоновыми телами. 2. Гиперосмолярная кома. Развивается вследствие дегидратации головного мозга, обусловленной высокой степенью гипергликемии. 3. Лактацидемическая кома. Обусловлена накоплением молочной кислоты и связанным с этим ацидозом. 4. Гипогликемическая кома. Может развиваться в результате передозировки инсулина при лечении сахарного диабета. Задача 4 С целью изучения патогенеза полного голодания в эксперимент взяты гомойотермное животное (половозрелая крыса) и пойкилотермное животное (лягушка). Тестом для оценки состояния берется изменение основного обмена. На каком из указанных животных лучше воспроизвести модель полного голодания и почему? На крысе. Т.к у лягушки величина основного обмена может зависеть в том числе и от температуры окружающей среды. МОДУЛЬ 1. ОБЩАЯ ПАТОФИЗИОЛОГИЯ. Вариант 4. Задача 1 У водолаза, проводившего работы на большой глубине, при быстром возвращении его в условия нормального атмосферного давления появились боль в суставах, зуд кожи, нарушение зрения, потеря сознания. Как называется описанное явление? Какова его причина? Каков механизм наблюдаемых явлений? Кессонная (декомпрессионная) болезнь. Кессонной болезнью называют состояние, развивающееся вследствие перехода из среды с повышенным атмосферным давление в среду с нормальным давлением (например, у водолазов, строительных рабочих под водой и т.д.) или при переходе от нормального давления к резко сниженному давлению больших высот (у летчиков при разгерметизации кораблей на высоте более 10000 метров). Изменения, характерные для кессонной болезни, развиваются при неправильной декомпрессии, т.е. при недостаточно медленном переходе от повышенного атмосферного давления к нормальному. При повышении атмосферного давления газы, входящие в соста