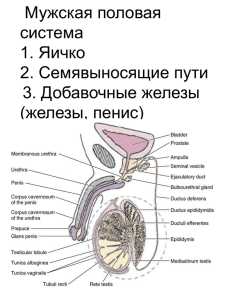
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ АВТОНОМНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ОБРАЗОВАНИЯ «РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ Н.И. ПИРОГОВА» (ФГАОУ ВО РНИМУ ИМ. Н.И. ПИРОГОВА МИНЗДРАВА РОССИИ) Кафедра гистологии, эмбриологии и цитологии лечебного факультета УЧЕБНОЕ ПОСОБИЕ к практическим занятиям по частной гистологии (выделительная и половая системы) Под редакцией В.В. Глинкиной Москва 2020 МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ ФЕДЕРАЛЬНОЕ ГОСУДАРСТВЕННОЕ АВТОНОМНОЕ ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ОБРАЗОВАНИЯ «РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ Н.И. ПИРОГОВА» (ФГАОУ ВО РНИМУ ИМ. Н.И. ПИРОГОВА МИНЗДРАВА РОССИИ) Кафедра гистологии, эмбриологии и цитологии лечебного факультета УЧЕБНОЕ ПОСОБИЕ к практическим занятиям по частной гистологии (выделительная и половая системы) Под редакцией В.В. Глинкиной Рекомендовано Центральным координационным методическим советом ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России Москва 2020 УДК 611.018(075.8) ББК 28.706я73 Г52 Составители: Глинкина В.В., Князева Л.А., Быков А.В., Ладыгина Г.А., Макаров А.В., Чарыева И.Г., Усман Н.Ю., Баранич Т.И. Рецензенты: Сутягин П.В. – докт. биол. наук, зав. кафедрой морфологии медико-биологического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Степанова И.П. – докт. мед. наук, профессор, зав. кафедрой гистологии, цитологии и эмбриологии ФГБОУ ВО «Смоленский государственный медицинский университет» Минздрава России Г52 Глинкина, В.В. (ред.) Учебное пособие к практическим занятиям по частной гистологии (выделительная и половая системы) / сост. В.В. Глинкина [и др.]; под ред. В.В. Глинкиной. — Москва: РНИМУ им. Н.И. Пирогова, 2020. — 76 с. ISBN 978-5-88458-508-9 Учебное пособие предназначено для самостоятельной работы студентов, обучающихся по образовательным программам «Лечебное дело», «Педиатрия», «Стоматология», на практических занятиях по частной гистологии. ISBN 978-5-88458-508-9 УДК 611.018(075.8) ББК 28.706я73 © Составители, 2020 © ФГАОУ ВО «РНИМУ им. Н.И. Пирогова», 2020 Содержание Тема 1. ВЫДЕЛИТЕЛЬНАЯ СИСТЕМА . . . . . . . . . . . . . . . . . . . Задание 1. Морфофункциональная характеристика выделительной системы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 2. Строение почки . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 3. Строение нефрона. Васкуляризация почки . . . . . . . . . . . Задание 4. Гистофизиология нефрона. Процесс мочеобразования . . . . Задание 5. Эндокринный аппарат почки . . . . . . . . . . . . . . . . . . . Задание 6. Мочевыводящие пути . . . . . . . . . . . . . . . . . . . . . . Задание 7. Эмбриональное развитие органов выделительной системы . . Тема 2. ПОЛОВАЯ СИСТЕМА (мужская и женская) . . . . . . . . . . . . . Задание 1. Гаметогенез. Сравнительная характеристика овогенеза и сперматогенеза . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 2. Морфофункциональная характеристика органов мужской половой системы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 3. Функциональная морфология яичек . . . . . . . . . . . . . . Задание 4. Морфофункциональная организация семявыносящих путей . Задание 5. Добавочные железы . . . . . . . . . . . . . . . . . . . . . . . Задание 6. Функциональная морфология яичника . . . . . . . . . . . . . Задание 7. Развитие структур половой системы . . . . . . . . . . . . . . ТЕМА 3. ЖЕНСКАЯ ПОЛОВАЯ СИСТЕМА. ЭМБРИОЛОГИЯ . . . . . . Задание 1. Органы женского полового тракта . . . . . . . . . . . . . . . . Задание 2. Овариально-менструальный цикл . . . . . . . . . . . . . . . . Задание 3. Молочная железа . . . . . . . . . . . . . . . . . . . . . . . . . Задание 4. Морфофункциональная характеристика эмбриона в первую неделю эмбриогенеза . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 5. Имплантация . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 6. Морфофункциональные особенности организации провизорных органов . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Задание 7. Микроскопическое строение плаценты в разные сроки беременности . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . Список использованных источников . . . . . . . . . . . . . . . . . . . . . . 4 4 5 8 14 18 20 21 24 25 25 27 34 37 39 47 51 51 55 58 60 62 65 67 74 3 Тема 1. ВЫДЕЛИТЕЛЬНАЯ СИСТЕМА Цель занятия: 1. Изучить развитие, морфологию, функциональные особенности и гистофизиологию органов выделительной системы. 2. Изучить микроскопическое, субмикроскопическое строение и гистофизиологию нефрона. 3. Изучить особенности организации эндокринного аппарата почки. 4. Изучить микроскопическое строение органов мочевыведения. Задание 1. Морфофункциональная характеристика выделительной системы Выделение продуктов метаболизма происходит с участием ряда органных систем: выделительной, пищеварительной, дыхательной, системы кожных покровов. Конечные продукты обмена белков, лекарственные вещества, токсины выводятся в основном системой органов выделения с мочой. Система органов выделения включает: • почки, являющиеся мочеобразующими органами; • мочевыводящие пути: в почке — собирательные трубочки, сосочковые протоки, малые почечные чашечки, большие почечные чашечки, лоханка; вне почки — мочеточник, мочевой пузырь, мочеиспускательный канал (рис. 1). Функции выделительной системы: • мочеобразование и мочевыделение — выделяются конечные продукты азотистого обмена, токсические, лекарственные вещества • регуляция водно-солевого обмена • поддержание кислотно-щелочного равновесия (рH крови) нижняя полая вена аорта почки мочеточник мочевой пузырь мочеиспускательный канал Рис. 1. Выделительная система 4 • эндокринная регуляция — выработка ренина, эритропоэтина, простагландинов, биогенных аминов, витамина D3 (кальцитриола), калликреина, ряда интерлейкинов • регуляция кровяного давления • метаболическая — участие в обмене веществ f Задания Ответьте на вопросы: 1. Какие структуры относятся к выделительной системе? 2. Какие функции выполняет выделительная система? 3. Какие еще системы принимают участие в выделении продуктов метаболизма? Задание 2. Строение почки Почка снаружи покрыта капсулой из плотной волокнистой неоформленной соединительной ткани. Вещество почки подразделяется на корковое и мозговое. Корковое вещество образует сплошной слой под капсулой органа. Мозговое вещество состоит из 10–18 конических мозговых пирамид. Вершина пирамиды обращена в малую почечную чашечку. Корковое вещество проникает между основаниями пирамид в виде почечных колонок (Бертена). Мозговое вещество почки в корковом веществе представлено мозговыми лучами. Пирамида с покрывающим ее участком коры образует почечную долю, а мозговой луч с окружающим его корковым веществом — почечную дольку (рис. 2). Строму почки составляет рыхлая волокнистая соединительная ткань (интерстиций), в которой определяются фибробласты, гистиоциты, лимфоцитоподобные клетки и др. Паренхима почки представлена повторяющимися структурами — нефронами. В каждой почке их насчитывают около 1 млн. Нефрон включает отделы (рис. 3): • капсула нефрона (Боумена-Шумлянского), которая окружает клубочек капилляров; вместе эти структуры составляют почечное (мальпигиево) тельце; • проксимальный отдел: проксимальный извитой и проксимальный прямой канальцы • тонкий каналец: нисходящая часть и восходящая часть; • дистальный отдел: прямой каналец, дистальный извитой каналец, связующий каналец. Тонкий и дистальный прямой канальцы составляют петлю Генле (ее нисходящую и восходящие части). Дистальные канальцы нефронов через связующий каналец открываются в собирательные трубочки, а они, в свою очередь, в сосочковые протоки, которые достигают вершины пирамид. Собирательные трубочки начинаются в корковом веществе, где они входят в состав мозговых лучей, и затем опускаются в мозговое вещество почки. Капсула нефрона, канальцы нефрона и собирательные трубочки образованы эпителиальной тканью. 5 пирамида мозгового вещества почечная колонка коркового вещества почечная артерия почечная вена ворота почки почечная лоханка малая почечная чашечка большая почечная чашечка корковое вещество почки мочеточник капсула почечная доля почечный сосочек почечная долька корковое вещество мозговые лучи мозговая пирамида мозговое вещество полость малой почечной чашечки Рис. 2. Строение почки, доли и дольки почки По локализации нефроны разделяются на: • корковые (около 85%) — их почечные тельца, дистальные и проксимальные извитые канальцы находятся в наружной части коркового вещества, а короткие петли нефрона либо также в корковом веществе (поверхностные нефроны 1%) или в наружном слое мозгового вещества (промежуточные нефроны 84%); • юкстамедуллярные или околомозговые (около 15%) — их почечные тельца, проксимальные и дистальные извитые канальцы лежат в корковом веществе, на границе с мозговым, тогда как длинные петли глубоко уходят в мозговое вещество (рис. 4). 6 мальпигиево тельце приносящая артериола капиллярный клубочек Боуменова капсула проксимальный извитой каналец проксимальный прямой каналец тонкий сегмент нисходящего колена выносящая артериола связующий каналец дистальный извитой каналец собирательная трубочка дистальный прямой каналец (толстый сегмент восходящего колена) тонкий сегмент восходящего колена Рис. 3. Строение нефрона петля Генле сосочковый проток почечный сосочек корковое вещество мозговой луч наружняя зона внутренняя зона мозговое вещество Рис. 4. Отличия строения и расположения корковых и юкстамедуллярных нефронов [1, с изменениями] 7 В составе петли Генле корковых нефронов короткий тонкий каналец, состоящий практически только из нисходящего отдела, у юкстамедуллярных нефронов тонкий каналец имеет длинные нисходящий и восходящий отделы. f Задания Ответьте на вопросы: 1. Что является структурно-функциональной единицей почки? 2. Перечислите отделы нефрона? Задание 3. Строение нефрона. Васкуляризация почки Отделы нефрона выполняют различные функции и отличаются по строению. Капсула нефрона образована двумя листками эпителиальных клеток, между которыми находится полость капсулы, переходящая в полость проксимального канальца. Наружный (париетальный) листок капсулы состоит из однослойного плоского эпителия, внутренний (висцеральный) листок образован одним слоем особых клеток подоцитов (рис. 5). Подоцит — крупная клетка, имеет утолщенное тело с ядром. От ее тела отходят широкие отростки — цитотрабекулы, от них — цитоподии, между которыми находятся фильтрационные щели диаметром 30–40 нм, затянутые сетью из волокнистых структур, образованных белком нефрином. На поверхности подоцитов есть отрицательно заряженный слой гликокаликса. париетальный листок Боуменовой капсулы базальная мембрана щеточная каемка (микроворсинки) висцеральный листок Боуменовой капсулы выносящая артериола сосудистый полюс плотное пятно дистального канальца мочевой полюс проксимальный извитой каналец юкстагломерулярные клетки приносящая Боуменова капсула артериола полость Боуменовой капсулы Рис. 5. Почечное тельце [2] 8 дистальный каналец Капсула окружает сосудистый клубочек — до 50 петель капилляров висцерального типа с фенестрированным эндотелием, которые располагаются между приносящей и выносящей артериолами (чудесная сеть). Эндотелий капилляров и эпителий внутреннего листка капсулы имеют общую базальную мембрану. В почечном тельце выделяют сосудистый полюс, где располагаются приносящая и выносящая артериолы, и мочевой полюс, прилежащий к проксимальному канальцу нефрона. Между капиллярными петлями почечного тельца располагается мезангий — особый вид соединительной ткани, состоящий из отростчатых мезангиальных клеток и межклеточного вещества (рис. 6). В цитоплазме мезангиальных клеток много микрофиламентов, благодаря чему клетки обладают сократительной активностью и способны уменьшать площадь поверхности стенки капилляров клубочка. Мезангиальные клетки фагоцитируют остатки базальных мембран, синтезируют макромолекулы межклеточного вещества. Подоциты участвуют в синтезе компонентов базальной мембраны, вырабатывают вещества, тормозящие пролиферацию мезангиальных клеток, и вещества, регулирующие кровоток в капиллярах клубочка. За почечным тельцем следует каналец нефрона (рис. 7). Его проксимальный отдел имеет вид извитого протяжённого канальца с наружным диаметром 60 мкм. Его стенки выстланы однослойным высоким кубическим каемчатым эпителием, имеющим базальные инвагинации. Проксимальный прямой каналец формирует переход в нисходящую часть тонкого канальца: клетки становятся ниже, микроворсинок и базальных инвагинаций у них меньше. Следующий за проксимальным прямым канальцем тонкий канаподоцит ножки подоцита мезангиальная клетка капилляр подоцит эпителиальная клетка базальная мембрана подоцит капилляр капилляр Рис. 6. Локализация мезангиальных клеток в почечном тельце [2] 9 Проксимальный каналец D = 40–60 мкм L = 14 мм Дистальный каналец D = 30–50 мкм Тонкая часть петли Генле D = 13–15 мкм Собирательная трубочка D = 40–200 мкм Рис. 7. Строение стенки канальца нефрона и собирательной трубочки [1] лец имеет диаметр около 15 мкм. Стенки его состоят из однослойного плоского эпителия. Щеточная каемка на поверхности эпителиоцитов отсутствует — имеются лишь отдельные микроворсинки. Тонкий каналец переходит в дистальный прямой каналец, диаметр которого 30 мкм. Его стенка образована кубическим эпителием без щеточной каемки на апикальной поверхности, с развитым базальным лабиринтом, содержащим многочисленные митохондрии. За дистальным прямым канальцем следует дистальный извитой с диаметром до 50 мкм. Он имеет такое же строение, как и прямой. Дистальный извитой каналец подходит к почечному тельцу, где формирует плотное пятно. Эпителий заключительной части дистального канальца — связующего сегмента — помимо эпителиальных 10 клеток, характерных для дистального канальца, включает вставочные клетки, аналогичные клеткам эпителия собирательной трубочки. Диаметр собирательной трубочки увеличивается по направлению от дистального извитого канальца к вершине почечной пирамиды. Выстилающий эпителий сначала кубический, по мере увеличения диаметра трубочки становится призматическим. Собирательные трубочки состоят из клеток 2-х видов: • светлые клетки (главные) — численно преобладают, имеют на апикальной поверхности одиночную ресничку, органеллы в них слабо развиты; • темные клетки (вставочные) имеют много митохондрий, множественные микроскладки на апикальной поверхности, внутриклеточные канальцы (подобно париетальным клеткам желудка), тубулярно-везикулярные структуры. В нефронах происходят все процессы образования мочи и синтезируются некоторые гормоны. Происходящие в нефронах процессы осуществляются при участии кровеносных сосудов. На вогнутой стороне почки располагаются ворота почки, где проходят почечные артерия и вена, нервы, мочеточник. Почечная артерия в воротах почки делится на 5 сегментарных артерий. Ветви последних — междолевые артерии — располагаются между почечными пирамидами и доходят до границы между корковым и мозговым веществом (рис. 8). Здесь они делятся на несколько дуговых артерий, которые следуют по этой границе. От дуговых артерий перпендикулярно их поверхности по направлению к капсуле отходят междольковые артерии, которые следуют между мозговыми лучами. Некоторые междольковые артерии входят в почечную капсулу и там распадаются на капилляры, обеспечивая ее кровоснабжение. Большинство междольковых артерий отдают приносящие артериолы. Приносящие артериолы направляются к капсулам нефронов и формируют в них капиллярные клубочки — первичную капиллярную сеть почечного тельца нефрона. Эти капилляры принимают участие в ультрафильтрации плазмы крови (образовании первичной мочи). Капилляры клубочка собираются в выносящую артериолу, которая, выходя за пределы капсулы нефрона, ветвится и формирует вторичную (перитубулярную) капиллярную сеть около канальцев нефрона. Вторичная (перитубулярная) капиллярная сеть представлена капиллярами висцерального типа с фенестрированным эндотелием. Эти капилляры обеспечивают кровоснабжение паренхимы почек и в них осуществляется реабсорбция компонентов из ультрафильтрата (первичной мочи). Выносящие артериолы юкстамедуллярных нефронов продолжаются в прямые сосуды, которые спускаются к верхушке пирамиды. От выносящих артериол и прямых сосудов отходят ветви, которые формируют перитубулярные капиллярные сети вокруг канальцев юкстамедуллярных нефронов в мозговом веществе почки. Прямые артериолы соединяются непосредственно с прямыми венулами и формируют артериоло-венулярные анастомозы. Прямые сосуды мозгового вещества необходимы для противоточного обмена. Наличие анастомозов между 11 корковый нефрон 9 8 7 10 юкстамедуллярный нефрон 9 5 7 6 8 3 10 4 11 12 1 13 2 Рис. 8. Сосуды почки [3] 1 – междолевая артерия; 2 – междолевая вена; 3 —дуговая артерия; 4 – дуговая вена; 5 – междольковая артерия; 6 – междольковая вена; 7 – приносящая артериола; 8 – выносящая артериола; 9 – первичная капиллярная сеть (сосудистый клубочек); 10 – вторичная (перитубулярная) капиллярная сеть; 11 – прямая артериола; 12 – прямая венула; 13 – артериоло-венулярный анастомоз прямыми артериолами и венулами обеспечивает регуляцию кровенаполнения почек при различных функциональных состояниях организма. Венозный отток из вторичной перитубулярной сети коркового вещества почки осуществляется в междольковые вены, из них — в дуговые вены, оттуда в междолевые вены, затем в сегментарные, почечную и нижнюю полую вену. Венозный отток из мозговых перитубулярных капилляров осуществляется в прямые венулы, дуговые вены и т.д. От капсулы кровь собирают звездчатые вены, которые впадают в междольковые вены. Особенности строения и кровоснабжения промежуточных корковых и юкстамедулярных нефронов обеспечивают выполнение ими специфических функций 12 (рис. 4, 8). В корковом нефроне диаметр приносящей артериолы примерно в два раза больше диаметра выносящей, что обусловливает высокое давление в капиллярах почечного тельца — до 70 мм.рт.ст. Это в свою очередь обеспечивает эффективный процесс фильтрации. В капиллярах вторичной капиллярной сети напротив давление довольно низкое — около 10–20 мм.рт.ст., что способствует осуществлению процесса реабсорбции. В юкстамедуллярном нефроне диаметр приносящей и выносящей артериол примерно одинаковый или диаметр последней даже больше, поэтому такие нефроны участвуют в процессах фильтрации менее активно. Однако наличие у юкстамедуллярных нефронов очень длинной петли Генле, в составе которой присутствуют длинный нисходящий и длинный восходящий отделы тонкого канальца, а также расположение рядом с ними тонкостенных прямых сосудов определяет выполнение ими функции концентрации мочи. Петли Генле юкстамедуллярных нефронов и прямые сосуды образуют противоточно-множительную систему. Строение почки представлено на препарате № 146 (окраска по Маллори). В этой окраске коллаген — синий, ядра клеток жёлтые. При малом увеличении следует найти капсулу почки и определить корковое и мозговое вещество. Под капсулой располагается корковое вещество, в котором следует найти почечные тельца округлой формы. В них определяются расширенное пространство капсулы и капилляры первичной сети с эритроцитами в просвете. Также в корковом веществе определяются поперечные срезы канальцев — проксимальных и дистальных. Проксимальные канальцы с узким просветом неровной звездчатой формы, выстланы высокими темными клетками с мутной цитоплазмой, границы клеток не видны. На срезе в корковом веществе почки профилей проксимальных канальцев — большинство. Дистальные канальцы встречаются реже, имеют довольно широкий просвет, их клетки кубические светлые с различимыми границами. Продольно срезанные канальцы формируют мозговые лучи, в центре которых собирательная трубочка с самым большим просветом, выстлана крупными кубическими клетками с очень светлой цитоплазмой. Между мозговыми лучами — междольковые артерии и вены, на границе коркового и мозгового вещества — дуговые сосуды, между профилями канальцев — капилляры перитубулярной сети. В мозговом веществе также следует найти продольно срезанные собирательные трубочки. При большом увеличении в мозговом веществе следует рассмотреть тонкую и толстые части петли Генле. Диаметр тонкой части сравним с капилляром. Размер толстой части — промежуточный между тонкой частью и собирательной трубочкой. Выстилающий их эпителий соответственно — плоский и кубический. f Задания 1. Заполните таблицу — задание № 69 в рабочей тетради. 2. Рассмотрите препарат № 146 «Почка». Выполните задание № 70 в рабочей тетради. 3. Изучите схему кровообращения в почке. Выполните задание № 71 в рабочей тетради. 13 Задание 4. Гистофизиология нефрона. Процесс мочеобразования Процесс мочеобразования состоит из следующих этапов (рис. 9): • ультрафильтрация — осуществляется в почечном тельце, в результате образуется первичная моча (ультрафильтрат); • избирательная реабсорбция; • секреция. Два последних этапа осуществляются в канальцах нефрона. В собирательных трубочках происходит процесс реабсорбции воды и подкисления мочи. В результате деятельности канальцев нефрона и собирательных трубочек образуется вторичная моча. Все процессы мочеобразования происходят с участием сосудистой системы почек и микроциркуляторного русла нефрона. Ультрафильтрация — перенос определенных веществ из плазмы крови в просвет капсулы нефрона. Это пассивный и неизбирательный процесс, так как из крови удаляются вещества определенной массы и заряда. Ультрафильтрация осуществляется через фильтрационный барьер, который включает (рис. 10): • фенестры и поры эндотелия капилляров клубочка; • фильтрационную мембрану — базальную мембрану общую для эндотелиоцитов и подоцитов; • щелевую диафрагму между ножками подоцитов. Ультрафильтрация Паратгормон зависимая реабсорбция МОЧА ионов Ca+ ГИПОТОНИЧНА Энергозависимая реабсорбция глюкозы, аминокислот, мочевины, витаминов, ионов Na+ и Cl– Секреция H+ и NH3 Na+ и Cl– Секреция H+ и NH3 МОЧА ИЗОТОНИЧНА Альдостерон зависимая реабсорбция ионов Na+ и секреция K+ Секреция H+ и NH3 Пассивная H2О реабсорбция воды H2О Активная реабсорбция Na+,К+ и Cl– МОЧА ГИПЕРТОНИЧНА Рис. 9. Процесс мочеобразования 14 Вазопрессин зависимая диффузия воды H 2О Паратгормон зависимая реабсорбция ионов Ca+ Вазопрессин зависимая диффузия воды МОЧА ГИПЕРТОНИЧНА Эндотелиоциты капилляров клубочка имеют фенестры, большинство которых не затянуты диафрагмой и представляют собой поры диаметром 70–90 нм, занимающие примерно 30% всей поверхности клетки. Эндотелий задерживает форменные элементы крови и самые крупные белковые молекулы. Фильтрационная мембрана — базальная мембрана толщиной около 300 нм. Синтез ее компонентов осуществляется преимущественно подоцитами. Базальная мембрана состоит из 3-х слоев (пластинок): средний — толстый, электронноплотный, темный, внутренний и наружный слои — светлые, менее плотные. Светлые пластинки включают отрицательно заряженные молекулы гликозаминогликанов и ламинин, обеспечивающий прикрепление к ней ножек подоцитов и эндотелиоцитов. Темная средняя пластинка представляет собой мелкоячеистую сеть, образованную коллагеном IV типа с ячейками размером 7–10 нм. Компоненты базальной мембраны препятствуют проникновению из плазмы крови в просвет капсулы нефрона отрицательно заряженных молекул и крупных молекул размером больше 50 кД. Щелевые диафрагмы закрывают фильтрационные щели между ножками подоцитов. Фильтрационные щели имеют ширину около 25 нм. Щелевые диафрагмы представляют собой волокнистую сеть с ячейками размером около 10 нм. Сеть базальная мембрана щелевые диафрагмы цитоподия подоцита фенестрированный эндотелий фильтрационная щель фенестрированный эндотелий подоцит цитотрабекула подоцита цитоподия подоцита Рис. 10. Фильтрационный барьер [2] 15 актиновые филаменты цитоподии подоцитов нефрин белки прикрепления интегрин ламинин эндотелий с фенестрами и порами базальная мембрана Рис. 11. Щелевая диафрагма образована белками нефринами, расположенными в мембране ножек подоцитов и имеющими внеклеточную часть (рис. 11). Белковый комплекс щелевой диафрагмы связан с актиновым цитоскелетом подоцитов, который обеспечивает поддержание формы подоцита и стабильность диафрагмальных белков. Через фильтрационные щели могут проходить молекулы веществ с массой не более 50 кД. Высокое давление в капиллярах почечного тельца коркового нефрона обеспечивает эффективные процессы фильтрации. В юкстамедулярных нефронах давление в капиллярах клубочка ниже, и ультрафильтрация осуществляется менее эффективно. В норме через почечный фильтр не проходят форменные элементы крови и некоторые наиболее крупные белки плазмы крови. Образующаяся в результате фильтрации первичная моча (ультрафильтрат) (до 180 литров в сутки) содержит ионы, некрупные белковые молекулы, аминокислоты, глюкозу и ряд других веществ (рис. 9). Образование вторичной мочи (около 2-х литров в сутки) происходит благодаря процессам избирательной реабсорбции и секреции. Избирательная реабсорбция — избирательный обратный перенос из ультрафильтрата в кровь (в капилляры перитубулярной сети) молекул электролитов, воды, аминокислот, глюкозы, белков и др. Реабсорбция осуществляется эпителиоцитами канальцев нефронов и собирательных трубочек (рис. 9). Основные механизмы реабсорбции — диффузия и активный транспорт. Молекулы белков поглощаются путем эндоцитоза, затем расщепляются в эндофагосомах, и об16 разовавшиеся аминокислоты поступают в кровь. Олигопептиды расщепляются ферментами до аминокислот в щеточной каемке эпителиоцитов. Эпителиоциты проксимальных канальцев нефрона осуществляют реабсорбцию белков, глюкозы, аминокислот, ионов, воды. В нисходящей части тонкого канальца осуществляется пассивная реабсорбция воды, в восходящей части петли Генле, непроницаемой для воды, активная реабсорбция ионов. В дистальных извитых канальцах нефронов и собирательных трубочках происходит регулируемая гормонами реабсорбция воды и ионов. Ряд структур почек составляют противоточно-множительную систему, функционирование которой приводит к концентрированию мочи. К этой системе относятся: тонкие канальцы и прямые дистальные канальцы юкстамедуллярных нефронов, а также собирательные трубочки и прямые сосуды мозгового вещества почки (рис. 8). Восходящая часть петли Генле непроницаема для воды. За счет механизма активного транспорта ионы выходят из канальца в окружающий интерстиций. Вокруг канальцев создаётся гипертоническая среда, что вызывает пассивный выход воды по осмотическому градиенту из просвета лежащей рядом нисходящей части тонкого канальца и выход воды из соседней собирательной трубочки. Кровь, движущаяся по нисходящим прямым сосудам, отдает интерстицию воду и забирает ионы, а кровь, движущаяся по восходящим прямым сосудам отдает интерстицию ионы и забирает воду. В результате действия системы вода и ионы поочередно поступают из мочи сначала в интерстиций, а оттуда в кровь. В результате чего моча постепенно становится все более концентрированной. Секреция — процесс активного переноса веществ из крови капилляров перитубулярной сети в просвет канальцев (в ультрафильтрат / мочу) (рис. 9). Благодаря секреции осуществляется удаление некоторых ионов, креатинина, органических кислот (например, мочевой кислоты), ряда чужеродных веществ, таких как антибиотики (пенициллин), рентгеноконтрастные вещества, красители. Темные клетки собирательных трубочек выделяют ионы H+ и подкисляют мочу. Процессы реабсорбции и секреции в дистальном извитом канальце нефрона, а также в собирательных трубочках являются факультативными и регулируются гормонами (рис. 9). В результате объем и состав выделяемой мочи соответствует текущему состоянию обменных процессов в организме и обеспечивает поддержание его гомеостаза. В регуляции процессов мочеобразования участвуют паратгормон, альдостерон, антидиуретический гормон. Факультативная реабсорбция воды под действием антидиуретического гормона осуществляется в связующих канальцах и в собирательных трубочках. Большая же часть дистального канальца непроницаема для воды. Паратирин регулирует реабсорбцию ионов кальция во всех отделах дистальных канальцев и в собирательных трубочках. Под действием альдостерона осуществляется реабсорбция ионов натрия и секреция ионов калия в собирательных трубочках, связующих канальцах и дистальной половине дистальных извитых канальцев. На работу структур почки также оказывает действие предсердный натрийуретический пептид (атриопептин). Этот гормон усиливает клубочковую фильт17 рацию, подавляет синтез и секрецию ренина, ингибирует реабсорбцию Na+ и вызывает расслабление гладкомышечных клеток артериол. f Задания 1. Проанализируйте компоненты фильтрационного барьера. Выполните задание № 72 в рабочей тетради. 2. Разберите процесс мочеобразования. Заполните таблицу, задание № 73 в рабочей тетради. Задание 5. Эндокринный аппарат почки Эндокринная функция почек направлена на регуляцию кровообращения и мочеобразования в почках; регуляцию гемодинамики и водно-солевого обмена в организме. Гормонально активные структуры почки объединяют в три морфо-функциональных аппарата: • ренин-ангиотензин-альдостероновый • простагландиновый • калликреин-кининовый Ренин-ангиотензин-альдостероновый, или юкстагломерулярный аппарат включает нескольких видов клеток (рис. 12): • юкстагломерулярные клетки; • эпителиальные клетки плотного пятна; • юкставаскулярные клетки; • мезангиальные клетки. Юкстагломерулярные клетки — видоизмененные, содержащие секреторные гранулы гладкомышечные клетки средней оболочки приносящей артериолы. Они выполняют функции барорецепции и синтеза ренина. Ренин — полипептид с ферментативной активностью. Его выделение происходит в ответ на снижение давления в приносящей артериоле. Ренин запускает цепь реакций, которые приводят к образованию ангиотензина (вызывает сокращение гладкомышечных клеток сосудов) и альдостерона и к повышению артериального давления. Юкставаскулярные клетки (клетки Гурмагтига) — заполняют пространство между сосудами. По происхождению и локализации клетки Гурмагтига относятся к мезангиальным клеткам, формируя особую популяцию. Клетки имеют отростки, которыми они контактируют с юкстагломерулярными клетками и клетками плотного пятна. В обычных условиях данные клетки вырабатывают фермент ангиотензиназу, который обусловливает инактивацию ангиотензина и таким образом препятствуют повышению артериального давления. При истощении юкстагломерулярных клеток клетки Гуртмагтига могут синтезировать ренин. Плотное пятно — участок стенки извитого дистального канальца, расположенный между приносящей и выносящей артериолами у сосудистого полюса почечного тельца, осуществляет контроль качества вторичной мочи. Плотное 18 юкстагломерулярные клетки юкставаскулярные клетки гладкомышечные клетки приносящая артериола гладкомышечные клетки дистальный каналец плотное пятно выносящая артериола Рис. 12. Юкстагломерулярный аппарат [4] пятно состоит из 15–40 высоких узких клеток. Границы между ними почти не видны, у клеток нет базальной исчерченности, но хорошо различается скопление их гиперхромных ядер, находящихся на близком расстоянии друг от друга (отчего это место и выглядит в виде плотного базофильного пятна). Базальная мембрана здесь отсутствует, и эпителиальные клетки непосредственно контактируют с юкстагломерулярными и юкставаскулярными клетками. Клетки плотного пятна выполняют осморецепторную функцию: на их апикальной цитолемме имеются рецепторы для ионов натрия, поэтому они регистрируют концентрацию ионов Na+ в моче в просвете дистального канальца и передают сигнал юкстагломерулярным клеткам, влияя на секрецию ренина, а также регулируют скорость высвобождение ренина и скорость гломерулярной фильтрации. Мезангиальные клетки могут ограничено вырабатывать ренин и/или служить камбиальными элементами. Простагландиновый аппарат представлен несколькими типами клеток — интерстициальными клетками, находящимися в строме мозговых пирамид, светлыми клетками собирательных трубочек, а также мезангиальными клетками. Эти клетки синтезируют гормоны простагландины, которые оказывают сосудорасширяющее действие, увеличивают клубочковый кровоток, объем выделяемой мочи и экскрецию с ней ионов Na+ . Таким образом по своему действию простагландиновый аппарат является антагонистом юкстагломерулярного аппарата. 19 Калликреин-кининовый аппарат составляют клетки дистальных канальцев, синтезирующие кинины. Кинины — это небольшие пептиды, которые образуются из белков-предшественников при действии ферментов калликреинов. Кинины обладают сильным сосудорасширяющим действием, угнетают реабсорбцию Na+ и воды в канальцах нефронов, повышают натрийурез и диурез. Помимо описанных аппаратов ряд клеток почек синтезируют гормоны и биологически активные вещества, участвующие в регуляции и других функций организма. Так клетки интерстиция мозгового вещества почек синтезируют эритропоэтин, стимулирующий эритропоэз в красном костном мозге, и брадикинин, приводящий к расширению сосудов почек. В митохондриях эпителиоцитов проксимальных извитых канальцев синтезируется кальцитриол, который способствует всасыванию ионов Ca2+ в кишечнике и стимулирует функцию остеобластов. f Задания 1. Изучите схему юкстагломерулярного аппарата сделайте необходимые обозначения. Выполните задание № 74 в рабочей тетради. 2. Дайте характеристику компонентов юкстагломерулярного аппарата. Заполните таблицу, задание № 75 в рабочей тетради. Задание 6. Мочевыводящие пути Стенка органов мочевыводящих путей построена по единому плану и состоит из 4-х оболочек: • слизистая — образует складки, выстлана переходным эпителием, в собственной пластинке встречается лимфоидная ткань, не имеет мышечной пластинки; • подслизистая — образована рыхлой волокнистой соединительной тканью с большим количеством эластических волокон; • мышечная — построена двумя слоями гладких миоцитов, внутренний — продольных, наружный — циркулярный. В нижней части мочеточника может присутствовать третий слой мышечной оболочки — наружный продольный (рис. 13). В мышечной оболочке мочевого пузыря три слоя: внутренний и наружный — продольные, средний — циркулярный; • адвентиция (или серозная оболочка) построена по обычному плану. Строение мочеточника рассмотрите на препарате № 148 (окраска гематоксилином и эозином). При малом увеличении рассмотрите складки слизистой и определите все оболочки. Провести границу между слизистой и подслизистой оболочками трудно, так как отсутствует мышечная пластинка. По количеству слоёв в мышечной оболочке определить уровень среза. Обратите внимание на большое количество сосудов и жировой ткани в адвентиции. Строение стенки мочевого пузыря рассмотрите на препарате № 147 (окраска гематоксилином и эозином). При малом увеличении определите складки слизистой и локализуйте все оболочки. Подслизистая оболочка не имеет четкой 20 наружный продольный мышечный слой собственная пластинка слизистой наружная оболочка переходный эпителий циркулярный мышечный слой внутренний продольный мышечный слой Рис. 13. Мочеточник, нижняя треть [5] границы со слизистой, так как мышечная пластинка отсутствует. Пучки коллагеновых волокон более грубые в подслизистой и поэтому окрашиваются интенсивнее. Три слоя гладких миоцитов в мышечной оболочке отделены друг от друга рыхлой волокнистой соединительной тканью с сосудистым и нервным сплетениями. Можно встретить интрамуральные ганглии. Наружная оболочка — серозная: линия плоских клеток мезотелия четко прослеживается при большом увеличении. f Задания 1. Рассмотрите препарат № 148 «Мочеточник». Зарисуйте препарат и сделайте обозначения — задание № 70 в рабочей тетради. 2. Рассмотрите препарат № 147 «Мочевой пузырь». Заполните таблицу — задание № 71 в рабочей тетради. 3. Ответьте на вопросы: • Каков план строения стенки органов мочевыводящих путей? • В чём заключаются отличия в строении стенки мочевого пузыря в разных функциональных состояниях? Задание 7. Эмбриональное развитие органов выделительной системы Почки развиваются из промежуточной мезодермы, которая сегментирована в головном и туловищном отделах — нефротомы, и не сегментирована в каудальной части зародыша — нефрогенная ткань. В развитии почек у человека 21 пронефрос мезонефрос мезонефральный проток мочеточник вторичной почки метанефрос Рис. 14. Этапы формирования почек различают три этапа — формирование трёх парных выделительных органов (рис. 14): • головная почка (предпочка, pronephros); • туловищная почка (первичная почка, mesonephros); • тазовая почка (окончательная, постоянная, metanephros). 1. Предпочка — развивается из 6–10 нефротомов в головном отделе зародыша, которые формируют эпителиальные тяжи, соединяющиеся латерально с двумя пронефрическими протоками, которые растут по направлению к клоаке. Развитие начинается с 22 дня эмбриогенеза. У человека предпочка не функционирует и постепенно редуцируется. 2. Первичная почка — формируется на втором месяце эмбрионального развития из 20–25 нефротомов, расположенных в области туловища. Образующиеся канальцы на медиальном конце формируют капсулы. Каждая капсула окружает клубочек капилляров и образуется почечное тельце, принимающее в свою полость продукты фильтрации плазмы крови. Дистально канальцы первичной почки открываются в продолжение пронефрических протоков — мезонефрические протоки. Мезонефрические протоки (вольфовы протоки) так же, как и пронефрические протоки, образуются из клеток промежуточной мезодермы. Первичные почки функционируют в первую половину эмбриогенеза. 3. Окончательная почка начинает формироваться с 5 недели эмбриогенеза, а к 5 месяцу начинает функционировать. Почка развивается из двух источников: из нефрогенной ткани и выпячивания мезонефрического (вольфова) протока — метанефрического дивертикула (протока) (рис. 15). Около места впадения в клоаку в начале 5 недели вольфовы протоки образуют выпячивания. Каждое выпячивание врастает в нефрогенную ткань на 22 нефрогенная ткань большая чашечка собирательные трубочки лоханка прорастающие собирательные трубочки метанефрический проток 6 недель 7 недель новорожденный Рис. 15. Развитие структур окончательной почки [6] своей стороне зародыша, формируя метанефрический проток. Он удлиняется и ветвится. Мезенхимные клетки, образовавшиеся из нефрогенной ткани, конденсируются вокруг ветвей метанефрического протока, уплотняются и формируется нефрогенная бластема. Из ее клеток образуются канальцы, соединяющиеся с ветвями метанефрического протока. Из клеток нефрогенной ткани образуются все отделы нефронов почки, а и из метанефрического протока — собирательные трубочки, сосочковые протоки, почечные чашечки, а также почечная лоханка и мочеточник. На 6–9 неделе эмбрионального развития почки перемещаются в поясничную область. Мочевой пузырь развивается в результате слияния медиальной части аллантоиса с вентральным отделом клоаки. f Задания 1. Ответьте на вопросы: • Как и из каких источников развивается система органов выделения? 2. Решите ситуационные задачи: • Лечащий врач подозревает гипертонию почечного происхождения у своего молодого пациента с высокими цифрами артериального давления. Какие исследования крови необходимо назначить такому пациенту? Есть ли связь между величиной артериального давления и функцией почек? • При заболеваниях почек у пациента наблюдаются отеки и появление белка в моче — неблагоприятные диагностические признаки. Функция какой части канальцевой системы почек нарушена? • В моче больного обнаруживается белок и форменные элементы крови. Какой процесс нарушен? В каком отделе нефрона? 23 Тема 2. ПОЛОВАЯ СИСТЕМА (мужская и женская) Цель занятия: 1. Изучить структурные и функциональные особенности, эмбриональные источники развития органов мужской и женской половых систем. 2. Изучить гистофизиологические характеристики и микроскопическое строение мужской половой железы. 3. Изучить особенности структурной организации и микроскопического строения семявыносящих путей. 4. Изучить микроскопическое строение добавочных желез мужской половой системы. 5. Изучить гистофизиологические характеристики и микроскопическое строение яичника. Диплоидные клетки делятся путем митоза, перед каждым делением происходит редупликация ДНК Происходит редупликация ДНК, накопление питательных веществ, образование оболочек Первое полярное тельце Второе полярное тельце Рис. 16. Стадии гаметогенеза 24 Задание 1. Гаметогенез. Сравнительная характеристика овогенеза и сперматогенеза Половая система обеспечивает процесс репродукции, в котором участвуют половые клетки, образовавшиеся в ходе гаметогенеза (рис. 16) в половых железах. Сперматогенез осуществляется в семенниках (яичках), овогенез в яичниках. На первой стадии гаметогенеза — стадии размножения — диплоидные предшественники половых клеток (овогонии, сперматогонии) многократно делятся митозом. На следующей стадии — роста, которая соответствует интерфазе первого деления мейоза, осуществляется цитодифференцировка, в клетках происходят процессы синтеза и накопления веществ, образования органелл, репликация ДНК и др. Результатом стадии роста является образование овоцитов I порядка и сперматоцитов I порядка. Стадия созревания включает два мейотических деления с образованием гаплоидных клеток. При этом уже на стадии профазы первого мейотического деления после осуществления кроссинговера с формированием новых сочетаний аллелей генов развивающиеся клетки становятся чужеродными для родительского организма. В связи с гистофизиологическими особенностями гаметогенеза у человека профазу первого деления мейоза также относят к стадии роста. По завершении первого деления мейоза образуются овоциты II порядка и сперматоциты II порядка, в результате второго деления мейоза — яйцеклетки и сперматиды. В сперматогенезе присутствует также стадия формирования (спермиогенез), на протяжении которой происходит образование специфической структуры сперматозоидов. Сперматогенез осуществляется с начала пубертатного периода и продолжается в течении всей последующей жизни человека. Начальные стадии овогенеза проходят с 5 месяца эмбрионального развития и до рождения, когда процесс приостанавливается, овоциты I порядка достигают стадии диплотены профазы первого мейотического деления и далее, до периода полового созревания, находятся в стадии малого роста. С началом репродуктивного периода и до его завершения группы овоцитов I порядка под влиянием циклически выделяющихся женских половых гормонов продолжают свое развитие в ходе овариальных циклов. f Задания Ответьте на вопросы: 1. Какие события происходят в процессе гаметогенеза? 2. В чем сходство и различия овогенеза и сперматогенеза? Задание 2. Морфофункциональная характеристика органов мужской половой системы Мужская половая система включает (рис. 17): • Половые железы (гонады), выполняющие генеративную функцию (образование и выведение половых клеток) и эндокринную функцию (синтез гормонов). 25 мочевой пузырь семявыносящий проток семенной пузырек ампула семявыносящего протока предстательная железа придаток яичка бульбоуретальная железа яичко пещеристое тело полового члена мочеиспускательный канал губчатое тело полового члена головка полового члена Рис. 17. Органы мужской половой системы • Семявыносящие пути, обеспечивающие транспорт и дозревание сперматозоидов; • Добавочные железы (семенные пузырьки, предстательная и бульбоуретральные железы), секрет которых необходим для дозревания, питания и движения сперматозоидов; • Половой член — орган, осуществляющий семяизвержение и выведение мочи из мочевого пузыря. Женская половая система включает (рис. 18): • Половые железы (яичники) — выполняющие репродуктивную (овогенез) и эндокринную функции, • Органы полового тракта (маточные трубы, матка, влагалище) — обеспечивающие необходимые условия для процесса оплодотворения, развития эмбриона и плода, его рождения, • Молочные железы — обеспечивающие выкармливание ребенка Все органы женской половой системы в своём строении и функционировании проходят периоды эмбрионального развития, препубертатный, пубертатный, 26 маточная труба дно матки интрамуральная часть маточной трубы перешеек маточной трубы ампула маточной трубы тело матки шейка матки собственная связка яичника бахромка воронки маточной трубы яичник влагалище Рис. 18. Органы женской половой системы репродуктивный и менопаузу. Репродуктивный период характеризуется циклическими изменениями структуры и функции органов. f Задания 1. Рассмотрите схему «Мужская половая система». Сделайте обозначения — задание № 78 в рабочей тетради. 2. Ответьте на вопросы: • Какие функции выполняют структуры мужской половой системы? • Какие функции выполняют структуры женской половой системы? Задание 3. Функциональная морфология яичек Мужские половые железы — яички (семенники) — выполняют две основные взаимосвязанные функции: • генеративную — образование мужских половых клеток (сперматозоидов); • эндокринную — продукция мужских половых гормонов (тестостерона и андростендиона), а также антимюллерова гормона, ингибина, активина, фактора роста стволовых клеток и др. Яичко снаружи покрыто серозной оболочкой, под которой располагается белочная оболочка из плотной неоформленной волокнистой соединительной ткани. От 27 нее отходят соединительнотканные перегородки, разделяющие орган на дольки (рис. 19 и рис. 22). В каждой дольке находится 1–4 извитых семенных канальца, внутри которых происходит сперматогенез. Извитые семенные канальцы составляют до 85–90% объема яичек. Между петлями канальцев располагается образующая строму органа рыхлая волокнистая соединительная ткань (интерстиций), в которой проходят сосуды и нервы. В рыхлой волокнистой соединительной ткани находятся интерстициальные эндокриноциты — клетки Лейдига. Они расположены поодиночке или в виде скоплений рядом с капиллярами I типа. Извитые семенные канальцы и эндокриноциты (клетки Лейдига) образуют паренхиму яичек. Клетки Лейдига продуцируют тестостерон, небольшие количества окситоцина, эстрогенов и прогестинов, а также вещества, оказывающие паракринное воздействие на клетки Сертоли, и интерлейкин-1, действующий как фактор роста на сперматогонии типа В. Активность клеток Лейдига регулируется лютеинизирующим гормоном гипофиза. Стенка извитых семенных канальцев включает выстилающий ее изнутри эпителиосперматогенный слой, расположенный на базальной мембране, и собственную оболочку. Последняя образована несколькими слоями миоидных клеток с собственными базальными мембранами, коллагеновыми и эластическими волокнами, фибробластоподобными клетками (рис. 20). Миоидные клетки обладают синтетической активностью, заключающейся в образовании: • обеспечивающих процесс сокращения белков, характерных для гладкомышечных клеток — десмин, гладкомышечный миозин и актин и др. • белков, типичных для клеток соединительной ткани — виментин, • компонентов внеклеточного матрикса — проколлаген. белочная оболочка семенника поперечный срез извитого семенного канальца интерстиций (клетки Лейдига) Рис. 19. Строение дольки яичка [7] 28 8 7 Гематотестикулярный барьер 8 7 6 адлюминальный отдел стенки канальца 7 6 5 сустентоцит 1 3 4 1 4 2 базальный отдел стенки канальца 9 10 11 12 собственная оболочка 13 канальца 14 16 17 15 клетки Лейдига Рис. 20. Гистологическое строение извитого канальца яичка 1 – плотные контакты между отростками сустентоцитов, 2 – сперматогония типа А «темная», 3 – сперматогония типа А «светлая», 4 – сперматогонии типа В, 5 – сперматоциты I порядка, 6 – сперматоциты II порядка, 7 – сперматиды, 8 – сперматозоиды, 9 – базальная мембрана канальца, 10 – коллагеновые волокна базального слоя, 11 – миоидные клетки, 12 – базальная мембрана миоидных клеток, 13 – коллагеновые волокна волокнистого слоя, 14 – фибробластоподобная клетка, 15 – базальная мембрана гемокапилляра, 16 – эндотелиоцит, 17 – эритроциты в просвете гемокапилляра 29 Миоидные клетки содержат в цитоплазме сократительные актиновые филаменты. Актин появляется с момента полового созревания под влиянием тестостерона. Сокращения этих клеток способствует продвижению зрелых сперматозоидов по семенным канальцам. Основными регуляторами сокращения миоидных клеток являются окситоцин и окситоциноподобные вещества. Источником обновления миоидных клеток стенки извитых семенных канальцев и интерстициальных гландулоцитов Лейдига служат малодифференцированные клетки интерстициальной рыхлой волокнистой соединительной ткани. Эпителиосперматогенный слой, выстилающий семенной извитой каналец изнутри, включает два клеточных два клеточных дифферона: эпителиальных поддерживающих клеток Сертоли, расположенных на базальной мембране, и сперматогенных клеток (рис. 20). Сперматогенные клетки — совокупность мужских половых клеток, находящихся на различных стадиях сперматогенеза. Клетки Сертоли (поддерживающие клетки, сустентоциты) представляют собой популяцию неделящихся клеток. Они имеют форму пирамиды, широким основанием лежат на базальной мембране, а апикальная их часть достигает просвета канальца. Ядра клеток неправильной формы. На боковых поверхностях сустентоцитов образуются отростки и углубления. Расположенные ближе всего к базальной мембране отростки соседних клеток Сертоли формируют систему плотных контактов и тем самым делят стенку канальца на два отдела — базальный (ближе к базальной мембране) и адлюминальный (ближе к просвету). В углублениях сустентоцитов находятся сперматогенные клетки: в базальном отделе сперматогенные клетки с генотипом, идентичным организму, а в адлюминальном — с новым сочетанием аллелей генов после рекомбинации генетического материала. Сустентоциты выполняют большое количество функций: • опорную — поддерживают и перемещают к просвету канальца сперматогенные клетки, • морфогенетическую — обеспечивают среду, необходимую для дифференцировки сперматогенных клеток, • трофическую — доставляют к клеткам адлюминального отдела питательные вещества, • барьерную — изолируют формирующиеся половые клетки от токсических веществ и антител, участвуя в формировании гематотестикулярного барьера, • защитную — фагоцитируют дефектные сперматогенные клетки, фрагменты клеток, образующиеся при формировании сперматозоидов, • регуляторную — участвуют в процессе регуляции сперматогенеза, выделяя андрогенсвязывающий белок (АСБ), который транспортирует тестостерон к формирующимся половым клеткам, фактор роста стволовых клеток, необходимый для сохранения популяции сперматогоний, гормоны ингибин и активин, регулирующие секрецию фолликулостимулирующего гормона, в эмбриональном периоде — антимюллеров гормон. 30 • секреторную — секретируют жидкую часть среды извитого канальца. Регуляция функций сустентоцитов осуществляется фолликулостимулирующим гормоном. Среди сперматогенных клеток в стенке канальца наиболее периферическое (базальное) положение занимают сперматогонии, а сперматозоиды локализуются у просвета канальца. Сперматогонии — диплоидные клетки, находящиеся в стадии размножения гаметогенеза. Их популяция неоднородна: • сперматогонии типа А, среди которых по степени конденсации хроматина в ядрах различают: темные — истинно стволовые клетки (покоящиеся или медленно делящиеся, долгоживущие), и светлые — полустволовые клетки (быстро делящиеся, претерпевают 4 митотических деления); • сперматогонии типа Б — дифференцирующиеся в сперматоциты I порядка. Сперматоциты I порядка (в фазе роста), располагаются несколько ближе к просвету извитого канальца. К концу фазы роста сперматоциты I порядка становятся самыми крупными среди сперматогенных клеток, их генетический материал удваивается (клетки тетраплоидные). В ядрах сперматоцитов I порядка, вступивших в профазу первого мейотического деления, происходят коньюгация хромосом с образованием бивалентов (тетрад) и кроссинговер. Профаза первого деления мейоза длится 21–22 дня. Сперматогонии генетически идентичные клеткам родительского организма находятся в базальном отделе канальца. Тогда как сперматоциты I порядка проходят через контакты клеток Сертоли и оказываются в адлюминальной части извитого семенного канальца. По завершении периода роста сперматоциты I порядка вступают в период созревания, во время которого происходит их мейотическое деление, и образуются сперматоциты II порядка (после первого деления), а затем гаплоидные сперматиды (после второго деления). Сперматоциты II порядка существуют всего одни сутки, что делает их практически неопределимыми на гистологическом препарате. Сперматиды не делятся, вступают в период формирования и превращаются в сперматозоиды. Превращение сперматиды в зрелую половую клетку сопровождается образованием акробласта, а затем акросомы в зоне пластинчатого комплекса Гольджи, уменьшением в размерах и уплотнением ядра, сползанием цитоплазмы в зону роста хвоста сперматозоида и смещением центриолей: проксимальная центриоль прилегает к задней поверхности ядра, за ней располагается дистальная центриоль и от ее задней части начинает формироваться жгутик (рис. 21). Процесс формирования длится около 20 суток и завершается в придатке яичка. Весь цикл сперматогенеза занимает 64–72 дня. Сперматогенез в извитом семенном канальце человека происходит волнообразно, поэтому различные участки канальца отличаются друг от друга различными сочетаниями сперматогенных клеток. Образующиеся в процессе сперматогенеза клетки, начиная от светлых сперматогоний типа А, остаются связанными друг с другом цитоплазматическими 31 акросомальная гранула акросомальный пузырек акросомальный колпачок аппарат Гольджи ядро акросома ядро центриоли митохондрии митохондрии средний отдел концевой отдел, 5 мкм акросома митохондрии главный отдел, 50 мкм хвост средний отдел, 5 мкм головка, 5 мкм шейка Рис. 21. Строение сперматозоида мостиками и формируют синцитий. По окончании стадии формирования сперматозоиды отделяются от синцития и попадают в просвет извитого канальца. Сперматоциты, сперматиды, сперматозоиды находятся в адлюминальном отделе канальца, поскольку в результате кроссинговера в мейозе они становятся генетически отличными от клеток родительского организма, могут распознаваться им как чужеродные, и вызвать развитие аутоиммунных процессов. Клетки адлюминального отдела защищены от действия иммунной системы гематотестикулярным барьером (рис. 20). Гематотестикулярный барьер включает: • эндотелий капилляра соматического типа • базальную мембрану эндотелия • рыхлую волокнистую соединительную ткань перикапиллярного пространства • слой миоидных клеток • базальную мембрану извитого канальца • отростки сустентоцитов с плотными контактами Строение яичка (семенника) представлено на препарате № 149, (окраска гематоксилином и эозином). При малом увеличении рассмотрите, что снаружи большая часть семенника покрыта серозной оболочкой, под которой расположена хорошо выраженная бе32 лочная оболочка, состоящая из плотной волокнистой соединительной ткани. Вглубь яичка отходят соединительнотканные перегородки, разделяющие железу на дольки. Следует найти в дольках поперечные срезы извитых семенных канальцев, где происходят процессы сперматогенеза, а также между канальцами интерстициальные эндокриноциты (клетки Лейдига) и кровеносные сосуды. Поскольку каждая долька включает 1–4 сильно извитых семенных канальца, то на препарате представлены множественные срезы практически одного и того же канальца (поперечные или косые). Следует помнить, что процесс сперматогенеза происходит волнообразно вдоль извитого семенного канальца, поэтому на одном срезе канальца практически невозможно определить все виды созревающих половых клеток, необходимо рассмотреть несколько срезов канальцев. При большом увеличении нужно детально рассмотреть структурную организацию стенки извитого семенного канальца, покрытого снаружи собственной оболочкой, в составе которой есть миоидные клетки. На базальной мембране семенного канальца располагаются крупные, оксифильной окраски, клетки Сертоли (сустентоциты или поддерживающие клетки) с неправильными и нечеткими контурами. Клетка имеет пирамидальную форму с широким основанием и узкой вершиной, достигающей просвета канальца. Ядра крупные, неправильной формы (иногда в форме треугольника), в ядрах выражено ядрышко. При идентификации сперматогенных клеток на различных стадиях развития следует руководствоваться различиями в плотности ядерного материала и в ярусности расположения клеток по отношению к базальной мембране. На базальной мембране канальца располагаются сперматогонии. Несколько выше размещаются сперматоциты первого порядка, ядра которых крупные, округлой формы. Сперматоциты второго порядка редко встречаются на препаратах вследствие очень короткого времени существования. Следующей генерацией клеток являются сперматиды. Как правило, на поперечном срезе каждого семенного канальца, ближе к его просвету, находятся сперматиды как более ранних, так и более поздних этапов развития. Первоначально это клетки округлой формы и небольших размеров. Сперматиды, вступившие в стадию формирования, характеризуются плотным удлиненным ядром. В интерстиции семенника, основу которой составляет рыхлая волокнистая соединительная ткань с обилием кровеносных сосудов, располагаются клетки Лейдига — полигональные или округлой формы с округлым ядром, часто расположенным эксцентрично. Хроматин в ядрах этих клеток имеет сетеобразную структуру, ядрышко четко определяется, цитоплазма часто вакуолизирована, имеет оксифильную окраску. f Задания 1. Рассмотрите препарат № 149 «Яичко (семенник)». Зарисуйте препарат и схему гематотестикулярного барьера — задание № 79 в рабочей тетради. 2. Выпишите компоненты гематотестикулярного барьера — задание №80 в рабочей тетради. 33 Задание 4. Морфофункциональная организация семявыносящих путей Семявыносящие пути представлены системой канальцев, по которым сперма продвигается к мочеиспускательному каналу. Часть этих канальцев находится внутри яичка, другая располагается за его пределами (рис. 22). Внутригонадные семявыносящие пути включают: прямые канальцы яичка, сеть яичка, выносящие канальцы яичка (объединяющие внутри- и внегонадную части семявыносящих путей). Внегонадные семявыносящие пути образованы выносящими канальцами яичка, протоком придатка, семявыносящим протоком, семявыбрасывающим протоком и мочеиспускательным каналом. Стенки всех внегонадных семявыводящих путей построены по общему плану и состоят из слизистой, мышечной и адвентициальной оболочек. Прямые канальцы яичка — продолжение извитых семенных канальцев. Эпителий начальной части образован призматическими видоизмененными сустентоцитами, а в дистальной — одним слоем кубических эпителиоцитов с микроворсинками и отдельными ресничками на апикальной поверхности. Сеть яичка — анастомозирующие канальцы вариабельного диаметра в средостении яичка — выстланы кубическими эпителиоцитами разной высоты с небольшим числом микроворсинок и единичной ресничкой. Отходящие от сети семенника 2–15 сильно извитых выносящих канальцев яичка, образуют головку придатка семенника. Следующий далее проток придатка средостение яичка белочная оболочка извитой семенной каналец семявыносящий проток проток придатка яичка септа сеть яичка сообщения между семенными канальцами различных долек прямые семенные канальцы Рис. 22. Семявыносящие пути [7] 34 выносящие канальцы яичка семенника, многократно извиваясь, формирует тело и хвост придатка и в нижней хвостовой части придатка переходит в прямой семявыносящий проток. Слизистая оболочка выносящих канальцев яичка состоит из однослойного двурядного эпителия и тонкой собственной пластинки, образованной рыхлой волокнистой тканью. В эпителии призматические реснитчатые клетки (перемещают спермии в проток придатка) чередуются с кубическими клетками, покрытыми микроворсинками (участвуют в процессах всасывания жидкости из просвета канальца и ее секреции). Среди низких кубических клеток находятся и камбиальные клетки. В мышечной оболочке — циркулярный слой гладких мышечных клеток. Адвентициальная оболочка переходит в рыхлую волокнистую соединительную ткань интерстиция придатка (рис. 23). Эпителий слизистой оболочки протока придатка — однослойный двурядный призматический и содержит клетки двух типов — главные и базальные. Главные клетки — высокие призматические с длинными неподвижными микроворсинками — стереоцилиями, секретируют и поглощают из просвета канальца ряд веществ. Базальные клетки — мелкие, пирамидной формы, являются камбиальными. В мышечной оболочке протока придатка вблизи семявыносящего протока к циркулярному слою присоединяется наружный продольный (рис. 23). Слизистая оболочка семявыносящего протока образует продольные складки. Эпителий слизистой — однослойный многорядный призматический, включает базальные (малодифференцированные) клетки и призматические клетки со стереоцилиями. Собственная пластинка слизистой содержит много эластических волокон. Мышечная оболочка образована тремя толстыми слоями: внутренним призматическая реснитчатая клетка А Б мышечная оболочка главные клетки со стереоцилиями кубическая клетка с микроворсинками мышечная оболочка слизистая оболочка адвентиция слизистая оболочка базальная клетка Рис. 23. Канальцы придатка [8] А — выносящий каналец, Б — проток придатка 35 и наружным продольными и средним циркулярным. В толще мышечной оболочки располагается нервное сплетение, иннервирующее гладкие мышечные клетки. Их сокращения обеспечивают эякуляцию спермы. Ниже места соединения семявыносящего протока и семенных пузырьков начинается семявыбрасывающий проток. Он проникает через предстательную железу и открывается в мочеиспускательный канал. В дистальной части этого протока эпителий становится многослойным переходным. В отличие от семявыносящего протока семявыбрасывающий проток не имеет столь выраженной мышечной оболочки. Наружная оболочка его срастается с соединительнотканной стромой предстательной железы. Придаток семенника представлен на препарате № 150 (окраска гематоксилином и эозином). При малом увеличении убедитесь, что размеры и структурная организация различных частей придатка резко отличается. В придатке яичка выделяют головку, тело и хвост. Снаружи весь придаток покрыт соединительнотканной капсулой. При большом увеличении на поперечном срезе выносящего канальца головки придатка отчетливо видна соединительнотканная оболочка, внутрь от неё — мышечная оболочка из циркулярно расположенных гладкомышечных клеток. Затем следует очень тонкий слой рыхлой волокнистой соединительной ткани собственной пластинки слизистой. На базальной мембране располагается однослойный эпителий, имеющий в своем составе два вида клеток: высокие реснитчатые клетки и низкие кубические с микроворсинками. Чередование этих клеток придает просвету канальцев неровные контуры («изгрызанный» эпителий). Поверхность эпителия протока придатка в области тела ровная. Эпителий состоит из высоких призматических клеток, имеющих на апикальной поверхности стереоцилии («пламенный» эпителий). Он относится к однослойным двурядным эпителиям, и помимо высоких клеток в нем находятся низкие вставочные клетки. На поперечном срезе протока придатка семенника видны все три оболочки его стенки. В области хвоста придатка канальцы имеют самый большой диаметр, эпителий двурядный низкий призматический, стереоцилии короткие. Все структурные компоненты придатка (канальцы и семявыносящий проток) объединены в единое целое соединительнотканными перегородками, представленными рыхлой волокнистой соединительной тканью, содержащей значительное количество кровеносных сосудов и нервных элементов. f Задания 1. Рассмотрите препарат № 150 «Придаток семенника». Зарисуйте эпителий канальцев, сделайте обозначения — задание № 81 в рабочей тетради. 2. Ответьте на вопросы: • Какие отделы семявыносящих путей располагаются внутри яичек? • Какие отделы семявыносящих путей располагаются вне яичек? • Как построена стенка семявыносящих путей? 36 Задание 5. Добавочные железы Семенные пузырьки — парные добавочные железы. Их стенка имеет 3 оболочки: слизистую, мышечную и адвентициальную. Слизистая оболочка включает однослойный двухрядный эпителий, содержащий секреторные и базальные клетки. В собственной пластинке расположены простые альвеолярные слизистые железы. Мышечная оболочка состоит из двух слоев — внутренний циркулярный и наружный продольный. Секрет желез обеспечивает активацию сперматозоидов, формирование щелочной среды, разбавление спермы. В составе секрета присутствуют простагландины, синтезируемые клетками эпителия. Предстательная железа (простата) — непарный андрогензависимый железисто-мышечный орган, охватывает верхнюю часть мочеиспускательного канала. Её паренхима состоит из многочисленных отдельных сложных разветвлённых альвеолярно-трубчатых желез, выводные протоки которых открываются в мочеиспускательный канал. Вырабатываемый ими секрет разбавляет сперму во время эякуляции. Концевые отделы выстланы однослойным двурядным эпителием (высокие клетки — секреторные, низкие — малодифференцированные), а выводные протоки — многорядным эпителием. Прослойки рыхлой волокнистой соединительной ткани и гладких мышечных клеток делят железу на дольки. Снаружи железа покрыта капсулой, состоящей из мышечного и фиброзного слоев. Образующие простату 30–50 простатических желез залегают тремя группами: в собственной пластинке слизистой уретры — центральные (слизистые, периуретральные), в подслизистой оболочке — промежуточные (подслизистые), в теле железы — главные (наружные, периферические) (рис. 24). Вырабатываемый секрет содержит иммуноглобулины, ферменты, витамины, лимонную кислоту, ионы цинка и др. Простата также выполняет эндокринную функцию — синтез и секреция простагландинов и других гормонов. С возрастом в главных железах могут обнаруживаться простатические камни (конкреции) — округлые концентрические слоистые образования, состоящие из слущенных клеток эпителия, протеинов, нуклеиновых кислот и холестерина. Они могут быть частично кальцифицированы. подслизистые железы синус уретры слизистые железы гребень уретры главные железы Рис. 24. Расположение групп простатических желез [4] 37 Бульбоуретральные (Куперовы) железы — парные мелкие (0,3–0,8 см диаметром), овальной формы, расположенные по краям луковицы мочеиспускательного канала и открываются в него выводными протокам. По строению они являются сложными разветвленными альвеолярно-трубчатыми, имеют дольчатое строение, покрыты соединительнотканной оболочкой. Секрет желез — прозрачный, вязкий слизистый (предэякулят), богатый сиалопротеидами и аминосахарами. Он выполняет функции защиты слизистой оболочки мочеиспускательного канала; нейтрализации и удаления остатков кислой мочи в уретре; кондиционирования и трофики сперматозоидов. Строение предстательной железы рассмотрите на препарате № 151 (окраска гематоксилином и эозином). При малом увеличении рассмотрите, что железа, покрыта тонкой соединительнотканной капсулой, содержащей гладкие мышечные клетки. Найдите на препарате мочеиспускательный канал, выстланный переходным эпителием. В зависимости от формы и размера фрагмента ткани железы, уретра может располагаться либо в центре, либо по периферии среза. Строма органа состоит из соединительной и гладкомышечной тканей. В паренхиме располагается большое количество желез. Железы располагаются вокруг мочеиспускательного канала тремя группами: центральная, промежуточная и периферическая. Центральная группа желез (периуретральные железы) состоит из мелких желез, локализованных непосредственно вокруг мочеиспускательного канала в составе слизистой оболочки. Промежуточная группа расположена в соединительной ткани подслизистой оболочки. Периферическая группа желез (главные или простатические железы) самая многочисленная, образована собственно предстательными железами — альвеолярно-трубчатыми со слизистыми концевыми отделами. Выводные протоки выстланы однослойным многорядным эпителием и открываются в уретру. Каждая железа, а также дольки предстательной железы окружены продольными и циркулярными слоями гладкой мышечной ткани. В толще органа расположены сосуды и крупные интрамуральные нервные узлы. При большом увеличении видно, что железы представлены концевыми железистыми отделами, выстланными однослойным двурядным кубическим или призматическим эпителием и выводными протоками. Просвет концевых отделов имеет неправильную (звездчатую) форму, эпителий представлен двумя видами клеток: секреторными и вставочными. В просвете концевых отделов иногда присутствуют простатические конкреции — округлые слоистые тельца различных размеров, образуются как результат конденсации продуктов секреции желез. f Задания 1. Рассмотрите препарат № 151 «Предстательная железа». Зарисуйте препарат, сделайте обозначения — задание № 82 в рабочей тетради. 2. Ответьте на вопросы: • Перечислите добавочные железы мужской половой системы. Каково их строение и выполняемые функции? • Какие группы желёз составляют предстательную железу? Как классифицируются железы простаты? 38 Задание 6. Функциональная морфология яичника Женские половые железы — яичники — выполняют две основные взаимосвязанные функции: • генеративную — образование женских половых клеток (яйцеклеток) • эндокринную — продукция женских половых (эстрогенов, прогестерона) и других гормонов. Яичник с поверхности окружен белочной оболочкой, образованной плотной неоформленной волокнистой соединительной тканью, снаружи покрытой однослойным кубическим эпителием (поверхностным эпителием мезодермального происхождения) (рис. 25). Под оболочкой яичника располагается корковое вещество, а глубже — мозговое. Корковое вещество широкое, не резко отделено от мозгового. Основную его массу составляют овариальные фолликулы. Они образованы овоцитом I порядка, окруженным фолликулярными эпителиальными клетками. В процессе развития фолликулы изменяются. По степени зрелости выделяют: примордиальные, первичные, вторичные и третичные, в том числе зрелые, фолликулы. Помимо развивающихся фолликулов в корковом веществе находятся атретические фолликулы, атретические тела, желтое тело, белые тела. Строма коркового вещества представлена рыхлой волокнистой соединительной тканью, в которой выявляпримордиальные вторичный фолликул и первичные фолликулы третичный (антральный) фолликул поверхностный поздний эпителий антральный фолликул клетки гранулезы белое (беловатое) тело желтое тело атретический фолликул овулирующий фолликул Рис. 25. Яичник [9, с изменениями] 39 ются тяжи веретеновидных клеток — фибробластов и фиброцитов, окружающих фолликулы, и пучки коллагеновых волокон, идущие в различных направлениях. Мозговое вещество яичника небольшого объема, образовано рыхлой волокнистой соединительной тканью богатой эластическими волокнами, в которой находятся спиральные артерии, венозные сплетения, нервные волокна. В соединительной ткани представлены интерстициальные гилусные клетки, образующие небольшие скопления и продуцирующие андрогены, а также могут встречаться клеточные тяжи, представляющие собой остатки эмбрионального (целомического) эпителия. Овогенез, происходящий в яичнике, сопровождается процессом фолликулогенеза — образования и преобразования фолликулов. В ходе фолликулогенеза выделяют примордиальные, первичные, вторичные и третичные фолликулы (рис. 26). Овогонии обнаруживаются в яичнике плода, начиная с 22 недели эмбриогенеза. Размножение овогоний (стадия размножения гаметогенеза) происходит с 5 месяца эмбрионального периода и завершается до рождения. Большая часть образовавшихся клеток гибнет, меньшая вступает в стадию роста, превращаясь к моменту рождения в овоциты I порядка. Их развитие блокируется в профазе I деления мейоза, во время которой происходит кроссинговер, обеспечивающий генетическое разнообразие гамет. Овоциты I порядка на этой стадии находятся в составе примордиальных фолликулов. Стадия роста овоцита складывается из двух периодов: малого и большого роста. Первый отмечается до полового созревания. Второй происходит только после полового созревания и характеризуется увеличением овоцита в 3–4 раза (от 50 мкм до 200 мкм). На этой стадии примордиальные фолликулы преобразуются в первичные и затем вторичные, которые под действием гипофизарных гормонов (ФСГ) растут и продуцируют возрастающие количества эстрогена. Стадия созревания начинается с возобновления первого мейотического деления овоцитов I в третичных фолликулах непосредственно перед наступлением овуляции. По завершении первого деления мейоза овоцит II вступает во второе деление, останавливается на стадии метафазы II, и происходит овуляция. Во всех возрастных группах под белочной оболочкой яичника располагаются в виде скоплений численно преобладающие примордиальные фолликулы. Это покоящиеся мелкие фолликулы, которые формируются к моменту рождения. Они состоят из ооцита I порядка в стадии малого роста, окруженного одним слоем плоских фолликулярных клеток, расположенных на базальной мембране. Первичные фолликулы — это фолликулы, вступивший в рост. Они состоят из ооцита I порядка в стадии большого роста, окруженного блестящей оболочкой, и одного слоя кубических фолликулярных клеток. Объем овоцита увеличивается за счет увеличения количества органелл и накопления ряда веществ в цитоплазме. В фолликулярных клетках также увеличиваются объем комплекса Гольджи, число рибосом, цистерн гранулярной ЭПС, митохондрий, липидных капель. Появляющаяся вокруг овоцита блестящая оболочка (прозрачная зона, zona pel40 блестящая облочка наружная тека овоцит I-го порядка внутренняя тека овоцит I-го порядка блестящая облочка гранулеза Вторичный фолликул фолликулярные клетки блестящая облочка овоцит I-го порядка Ранний третичный (антральный) фолликул гранулеза внутренняя тека наружная тека Первичный фолликул лучистый венец фолликулярные клетки яйценосный бугорок овоцит I-го порядка блестящая облочка овоцит Примордиальный фолликул Поздний третичный фолликул (Граафов пузырек) Рис. 26. Развитие фолликула lucida) — слой гликопротеинов и гликозаминогликанов, которые секретируются овоцитом под регулирующим влиянием фолликулярных клеток. Толщина прозрачной зоны у человека составляет 5–10 мкм. Через неё свободно проникает вода и растворенные в ней вещества. Основные гликопротеины блестящей оболочки — ZP1, ZP2, ZP3, ZP4. Гликопротеины ZP2 и ZP3 являются лигандами для видоспе41 цифичного взаимодействия со сперматозоидами. Блестящая оболочка пронизана микроворсинками овоцита и фолликулярных клеток, между которыми образуются щелевые контакты, обеспечивающие процессы обмена между клетками, и адгезионные контакты. Из фолликулярных клеток в овоцит поступает мейозингибирующая субстанция, блокирующая продолжение мейотического деления овоцита. Вторичные фолликулы формируются под действием фолликулостимулирующего гормона. Их фолликулярные клетки размножаются и формируют многослойную гранулезную оболочку. В увеличивающейся цитоплазме овоцита накапливается значительное количество органелл и включений, в ее периферической зоне образуются кортикальные гранулы, которые в дальнейшем будут участвовать в образовании оболочки оплодотворения. В фолликулярных клетках также нарастает содержание органелл, образующих их секреторный аппарат. Утолщаются прозрачная зона и базальная (стекловидная) мембрана между фолликулярными клетками и стромой. Соединительная ткань, окружающая развивающийся фолликул, формирует теку — соединительнотканную оболочку фолликула. Тека фолликула дифференцируется на внутреннюю и наружную. Наружная тека образована плотной волокнистой соединительной тканью. Внутренняя тека — рыхлая волокнистая соединительная ткань с интерстициальными гормон-продуцирующими клетками (текальными эндокриноцитами) и большим количеством гемокапилляров. Активность текальных эндокриноцитов регулируется лютеинизирующим гормоном гипофиза. Первичные и даже вторичные фолликулы могут встречаться в яичнике до начала полового созревания, но в основном они формируются после начала полового созревания под действием выделяющихся циклически гормонов. Третичные (антральные) фолликулы образуются из вторичных в результате секреции фолликулярными клетками фолликулярной жидкости. Сначала она накапливается в мелких полостях фолликулярной оболочки, которые в дальнейшем сливаются в единую полость фолликула (антрум). Фолликулярная жидкость содержит глюкозу, аминокислоты, липиды, стероид-связывающие белки, гликозаминогликаны, микроэлементы, эстрадиол и другие стероидные (кортизол, прогестерон) и нестероидные (серотонин, гистамин, ингибин, активин и др.) гормоны. Один из ранних третичных фолликулов достигает максимальной зрелости и развивается в поздний (зрелый) третичный фолликул — преовуляторный фолликул или Граафов пузырек размером 18–25 мм. Увеличение полости приводит к разделению клеток фолликулярного эпителия на слой гранулезы, располагающийся на периферии фолликула над базальной мембраной, и лучистый венец, окружающий овоцит и состоящий из 1–3 слоев фолликулярных клеток. По мере накопления жидкости овоцит с лучистым венцом оттесняется к наружной стенке фолликула. Участок зернистого слоя, прикрепляющий овоцит к внутренней стенке третичного фолликула, называется яйценосным бугорком. Внутренняя и наружная теки преовуляторного фолликула достигают максимального развития и имеют интенсивное кровоснабжение. Накопление 42 фолликулярной жидкости приводит к разрушению контактов между клетками гранулезы и яйценосного бугорка. Увеличение концентрации лютеинизирующего гормона приводит к подавлению синтеза мРНК коннексина щелевых контактов в клетках лучистого венца. Прекращается транспорт мейоз-ингибирующей субстанции от фолликулярных клеток к овоциту I порядка. Он завершает первое и вступает во второе деление мейоза. Образуется овоцит II порядка и первое редукционное тельце. Овоцит II порядка покидает яичник в момент овуляции на стадии метафазы второго деления мейоза. Овуляция является гормонально зависимым процессом разрыва истонченной стенки зрелого третичного (преовуляторного) фолликула и выхода овоцита II порядка в брюшную полость и затем в маточную трубу. Истончение и разрыхление стенки фолликула связано с действием протеолитических ферментов, а также гиалуронидазы, находящейся в его оболочке. Завершение мейоза овоцита II порядка возможно лишь при условии оплодотворения. Так как овоцит I порядка после перекомбинации генетического материала в профазе первого мейоза является чужеродной клеткой для женского организма, то формируется гематоовариальный барьер, защищающий овоцит от воздействия иммунной системы женщины. Повышение проницаемости этого барьера, связанное с сосудистыми изменениями и последующим развитием интерстициального отека, играет важную роль в механизме овуляции. В состав гематоовариального барьера входят (рис. 28): • эндотелий капилляра соматического типа внутренней теки, • базальная мембрана эндотелия капилляра внутренней теки; • рыхлая волокнистая соединительная ткань перикапиллярного пространства, овоцит I-го порядка блестящая облочка базальная мембрана фолликулярных клеток гранулеза рыхлая волокнистая соединительная ткань перикапиллярного пространства внутренняя тека наружная тека базальная мембрана эндотелия капилляра эндотелий капилляра соматического типа Рис. 27. Гематоовариальный барьер (показан стрелкой) 43 • базальная мембрана фолликулярных клеток, • фолликулярные клетки, • блестящая оболочка. Циклические процессы развития фолликулов с началом полового созревания осуществляются под контролем фолликулостимулирующего и лютеинизирующего гормонов и эстрадиола. Эстрадиол образуется в фолликулярных клетках преимущественно из андростендиона а также из тестостерона, синтезирующихся текальными эндокриноцитами фолликула. Андрогены метаболизируются из холестерина, поступающего в клетки теки из сосудов. Затем андростендион (и тестостерон) транспортируются в фолликулярные клетки (клетки гранулезы), где под действием фермента ароматазы превращаются в эстрадиол, необходимый для развития овоцита. Секреция гормонов текальными эндокриноцитами контролируется лютеинизирующим гормоном гипофиза, а фолликулостимулирующий гормон контролирует синтез эстрогенов фолликулярными клетками. Фолликулостимулирующий гормон и эстрогены стимулируют пролиферацию фолликулярных клеток и образование фолликулярной жидкости. Одновременно в процесс фолликулогенеза вступает от 5 до 30 фолликулов и обычно только один становится преовуляторным, остальные подвергаются атрезии и погибают на разных стадиях, образуя атретические фолликулы. Высокое содержание эстрадиола в доминирующих фолликулах блокирует секрецию фолликулостимулирующего гормона, что тормозит развитие других фолликулов. Процесс гибели фолликула характеризуется прекращением митотического деления гранулезных клеток, их отделением от базальной мембраны и гибелью гранулезных клеток и овоцита. Блестящая зона становится складчатой, утолщается и гиалинизируется. После гибели овоцита в атретических фолликулах содержится сморщенная блестящая оболочка, окруженная погибающими фолликулярными клетками. Атрезия может происходить в фолликулах на любой стадии развития — примордиальных, первичных, вторичных и антральных. Из вторичных и третичных погибающих фолликулов могут формироваться атретические тела. У них происходит разрастание клеток теки, которые некоторое время активно продуцируют андростендион. В атретических телах также образуются небольшие количества эстрадиола при участии фолликулярных клеток. Погибающие клетки атретических фолликулов и атретических тел фагоцитируются макрофагами. Примордиальные и первичные фолликулы исчезают практически бесследно, а на месте вторичных и третичных освободившееся пространство заполняется соединительной тканью и формируется соединительнотканный рубец из плотной волокнистой соединительной ткани — белое (беловатое) тело, которое также со временем разрушается макрофагами. После овуляции — разрыва стенки зрелого фолликула и выхода ооцита II порядка (вместе с лучистым венцом) из яичника — на месте Граафова пузырька под действием лютеинизирующего гормона формируется желтое тело (рис. 29). Сначала в полость запустевшего фолликула изливается кровь из сосудов внутренней части теки и образуется геморрагическое тело. Сгусток крови быстро замещается соединительной тканью в центре развивающегося желтого тела. 44 В процессе формирования желтого тела выделяют 4 стадии: • Стадия пролиферации и васкуляризации — происходит размножение эпителиоцитов зернистого слоя, а также клеток внутренней теки. Сосуды теки прорастают в толщу фолликулярного эпителия, вместе с ними сюда же проникают клетки внутренней теки. • Стадия железистого метаморфоза — фолликулярные клетки превращаются в гранулезные лютеоциты, а эндокриноциты теки в текальные лютеоциты. Гранулезные лютеоциты гипертрофируются, начинают продуцировать прогестерон, в них накапливается желтый пигмент (лютеин). Объем формирующегося желтого тела быстро увеличивается. • Стадия расцвета — фолликулярные лютеоциты активно продуцируют прогестерон, который подготавливает стенку матки к возможной имплантации зародыша, а текальные лютеоциты секретируют андростендион. Он конвертируется в эстроген фолликулярными лютеоцитами. Функционирование вторичный фолликул атретический фолликул белое (беловатое) тело текальные лютеоциты третичный фолликул гранулезные лютеоциты овуляция желтое тело Рис. 28. Атрезия фолликулов и развитие желтого тела 45 желтого тела поддерживается лактотропным гормоном (пролактином). Продолжительность этой стадии различна. Если оплодотворения не произошло, время существования желтого тела ограничивается 12-14 днями. В этом случае оно называется менструальным желтым телом. Если наступила беременность, то желтое тело сохраняется и функционирует 10-12 недель (до 5 месяца беременности) — желтое тело беременности. • Стадия инволюции или обратного развития — лютеоциты погибают апоптозом, разрастается соединительная ткань, образуя белое (беловатое) тело — соединительнотканный рубец из плотной волокнистой соединительной ткани, который со временем разрушается макрофагами. Овариальный цикл включает последовательность изменений в яичнике: рост фолликула — овуляция — образование и активная функция желтого тела — его регрессия. Он непрерывно повторяется в течение всего репродуктивного периода, в среднем, каждые 28 дней и включает две фазы: фолликулярную и лютеиновую (желтого тела), естественной границей между которыми служит овуляция (14-й день). Строение яичника рассмотрите на препарате № 152 (окраска гематоксилином и эозином). При малом увеличении найдите корковое вещество с многочисленными фолликулами и мозговое вещество с крупными сосудами. На поверхности яичника рассмотрите поверхностный эпителий, под которым находится белочная оболочка из волокнистой соединительной ткани. Непосредственно под белочной оболочкой найдите многочисленные группы мелких примордиальных фолликулов, содержащих овоцит первого порядка, окруженный одним слоем плоских клеток фолликулярного эпителия. Несколько глубже расположены первичные фолликулы с овоцитом первого порядка в стадии большого роста, объём которого примерно в два раза больше, чем в примордиальных фолликулах, с наличием формирующейся блестящей зоны вокруг овоцита и одним слоем кубических фолликулярных клеток. Определите вторичные фолликулы, которые характеризуются многослойным фолликулярным эпителием и соединительнотканной текой с сосудами. В третичных фолликулах появляются небольшие полости с фолликулярной жидкостью. Найдите зрелый фолликул или Граафов пузырек, содержащий одну большую полость и характеризующийся значительным размером. Часто встречаются пузырчатые фолликулы, в которых срез прошел выше или ниже овоцита, и овоцит в фолликуле не виден. Между растущими фолликулами найдите атретические фолликулы, в центре которых видна сморщенная блестящая зона, и атретические тела, содержащие в центре деформированную блестящую оболочку, которая окружена группами разросшихся, светлых текальных эндокриноцитов. При большом увеличении рассмотрите структуру фолликулов на различных стадиях развития. Найдите преовуляторный фолликул (Граафов пузырек), в котором срез прошел через яйценосный бугорок, и изучите его. В овоците I порядка Граафова пузырька видны ядро и цитоплазма. Окружающая овоцит прозрачная оболочка при слегка опущенном конденсоре выглядит как сильно преломляю46 щий свет ободок на поверхности овоцита. За ней определяются фолликулярные эпителиоциты, образующие лучистый венец. Фолликул заполнен фолликулярной жидкостью. На базальной мембране фолликула располагается зернистый слой. Снаружи от базальной мембраны лежит соединительнотканная внутренняя тека с капиллярами и текальными эндокриноцитами. Наружная тека состоит из плотно расположенных волокон и клеток веретенообразной формы. Строение желтого тела представлено на препарате № 153 (окраска гематоксилином и эозином). При малом увеличении найдите желтое тело — образование округлой формы с хорошо выраженной волокнистой соединительной тканью по периферии. В центральной части желтого тела среди его формирующих клеток можно увидеть соединительнотканные элементы, которыми заменяется кровяной сгусток, образовавшийся на ранней стадии развития. При большом увеличении рассмотрите крупные полигональной формы клетки желтого тела, которые составляют его основу. На периферии располагаются текалютеоциты, а центральная часть содержит светлые гранулезные лютеиновые клетки, представляющие собой гипертрофированные и преобразованные клетки бывшего зернистого слоя фолликула. Клетки накапливают желтый пигмент — лютеин. Лютеоциты обильно оплетаются капиллярами, образующими в желтом теле густую сеть. Между лютеоцитами определите тонкие прослойки рыхлой волокнистой соединительной ткани, сопровождающие капилляры. f Задания 1. Рассмотрите препарат № 152 «Яичник». Зарисуйте фолликулы на разных стадиях развития, сделайте обозначения — задание № 83 в рабочей тетради. 2. Заполните таблицу «Стадии развития желтого тела» — задание № 84 в рабочей тетради. 3. Ответьте на вопросы: • Какие оболочки составляют стенку третичного фолликула? • Какие структуры входят в гемато-овариальный барьер? • В чем заключается процесс атрезии фолликулов? • Что такое атретические тела и какова их функция? Задание 7. Развитие структур половой системы Закладка индифферентных (не имеющих пола) гонад происходит на 5-ой неделе эмбрионального развития. Сначала формируются половые бугорки как утолщение целомического эпителия на медиальных поверхностях первичных почек. Затем клетки целомического эпителия пролиферируют и образуют эпителиальные тяжи, направляющиеся от периферии развивающейся гонады к ее центру. Индифферентные половые железы с конца 5-ой — начала 6-ой недели эмбриогенеза заселяются первичными половыми клетками. Первичные половые клетки обособляются еще в эпибласте, затем через первичную полоску мигрируют во внезародышевую мезодерму и оказываются в стенке желточного мешка. Оттуда 47 по брыжейке кишки перемещаются и заселяют эпителиальные тяжи в индифферентных половых железах (рис. 29). Эпителиальные тяжи гонады окружаются мигрирующими из первичной почки мезенхимными клетками, которые дифференцируются в миоидные клетки, клетки интерстиция и эндотелия сосудов. У плодов мужского пола на 6-й неделе развития под влиянием белка, кодирующегося геном SRY Y-хромосомы, эпителиальные клетки тяжей гонады начинают дифференцироваться в сустентоциты, а с 8-й недели выявляются клетки Лейдига, продуцирующие тестостерон и андростендион. Клетки Лейдига дифференцировались из клеток интерстиция. Эпителиальные канальцы яичка, которые образовались из эпителиальных тяжей, контактируют с 5–12 канальцами нефронов первичной почки (рис. 30). Из эпителиальных канальцев гонады развиваются извитые семенные канальцы, прямые канальцы и канальцы сети семенника. Канальцы мезонефроса дают начало выносящим канальцам, которые соединяют семенник с его придатком и образуют головку придатка. Мочеточник первичной почки — вольфов канал (мезонефральный проток) под действием тестостерона с 9 по 14 недели развития дифференцируется в проток придатка яичка и семявыносящий проток. Между 44 и 48 сутками развития появляется парамезонефральный проток (Мюллеров канал), который образуется как инвагинация целомического эпителия латерально от мезонефрального протока (Вольфова канала). У плодов мужского пола под действием антимюллеровского гормона, синтезируемого сустентоцитами извитых семенных канальцев, мюллеров проток редуцируется (рис. 30). После 17–18 недели эмбриогенеза происходит инволюция клеток Лейдига. Повторно они появляются в семенниках с началом полового созревания. Все добавочные железы образуются как выпячивание эпителия: • семенные пузырьки — стенки семявыносящего протока, • предстательная железа и бульбоуретральные железы — стенки урогенитального синуса, который в дальнейшем дает начало уретре. передняя кишка развивающаяся гонада (половой бугорок) задняя кишка аллантоис желточный мешок сердце первичные половые клетки клоака первичная почка Рис. 29. Образование половых желез [10, с изменениями] 48 ИНДИФФЕРЕНТНЫЕ ГОНАДЫ вольфов канал половой валик 4-недельного эмбриона аорта каналец мезонефроса валик мезонефроса сосудистый клубочек половой валик половой валик 6-недельного эмбриона эпителиальные половые тяжи пролиферирующий целомический эпителий мюллеров канал РАЗВИТИЕ СЕМЕННИКА дегенерирующий каналец мезонефроса вольфов канал РАЗВИТИЕ ЯИЧНИКА мочеполовая мезенхима кортикальные эпителиальные половые тяжи сеть эпителиальных тяжей семенника мюллеров канал белочная оболочка развитие семенника на 8-й неделе мюллеров канал развитие яичника на 8-й неделе выносящие канальцы яичка дегенерирующие половые тяжи оболочка яичника белочная оболочка сеть эпителиальных тяжей семенника вольфов канал вольфов канал мюллеров канал 16-я неделя развития: половые тяжи семенника продолжаются в сеть семенника и посредством канальцев мезонефроса соединяются с вольфовым каналом фолликулы яичника мюллеров канал 20-недельный яичник человека не связан с вольфовым каналом, клетки кортикальных половых тяжей окружают первичные половые клетки, мигрировавшие в половой валик Рис. 30. Развитие структур половой системы [11] 49 У плодов женского пола в отсутствии продуктов гена SRY индифферентная гонада развивается в яичник. Эпителиальные тяжи половой железы, заселяются первичными половыми клетками и распадаются на фрагменты, образующие фолликулы, которые на 8-й неделе эмбриогенеза располагаются преимущественно на периферии железы. В отсутствии тестостерона мезонефральные протоки дегенерируют, а отсутствие антимюллеровского гормона приводит к дальнейшему развитию парамезонефральных протоков, которые, дифференцируясь, образуют маточные трубы, матку и влагалище (рис. 30). f Задания 1. Ответьте на вопросы: • Как и из каких источников происходит развитие структур мужской и женской половых систем? 2. Решите ситуационные задачи: • На стадии спермиогенеза у человека нарушено формирование акросом. Опишите этот органоид и его функции. Для осуществления какого процесса необходимы акросомы? Какая функция сперматозоидов при этом нарушена? • С помощью меченых антител к тестостерону можно выявить некоторые клетки семенников. Назовите клетки, их локализацию и функции в мужской половой системе. Какие клетки могут вырабатывать тестостерон? • При анализе посттравматических изменений яичка установлено опустошение канальцев сети средостения яичка. В какой структуре яичка произошли изменения из-за травмы? Какой процесс оказался нарушен? • В препарате семенника обнаружены крупные клетки, содержащие большое количество липидных включений и митохондрий с тубуловезикулярными кристами. Как называются эти клетки? В какой части семенника они расположены? Какова их функция? Какой гормон гипофиза регулирует деятельность этих клеток? 50 ТЕМА 3. ЖЕНСКАЯ ПОЛОВАЯ СИСТЕМА. ЭМБРИОЛОГИЯ Цель занятия: 1. Изучить план строения и морфофункциональные характеристики органов женского полового тракта. 2. Изучить циклические изменения в органах женской половой системы в репродуктивном периоде — овариально-менструальный цикл. 3. Изучить функциональную морфологию молочной железы в периоды её различной активности. 4. Изучить начальный период развития человека. 5. Изучить микроскопическое строение плаценты в разные сроки беременности. 6. Изучить морфофункциональные особенности провизорных органов Задание 1. Органы женского полового тракта Органы полового тракта (маточные трубы, матка, влагалище) — обеспечивают необходимые условия для процесса оплодотворения, развития эмбриона и плода, его рождения. Их стенка состоит из трех оболочек — слизистой, мышечной и серозной (местами адвентициальной). Маточные трубы (фаллопиевы трубы, яйцеводы) — парные органы, в которых выделяют 4 отдела: воронку с фимбриями (дистальный), ампулу (составляет около двух третей трубы), перешеек, интрамуральную часть (в стенке матки) (рис. 18). После овуляции овоцит II порядка попадает в маточную трубу, передвигается с током жидкости, и в ампулярной части трубы происходит оплодотворение. Развивающийся из зиготы в процессе дробления эмбрион перемещается в полость матки. Слизистая оболочка маточных труб образует многочисленные крупные разветвленные продольные складки в воронке и ампуле, где они почти целиком заполняют просвет органа, в перешейке высота и разветвленность складок уменьшается, а в интрамуральном отделе слизистая формирует короткие греАМПУЛА складки слизистой оболочки ПЕРЕШЕЕК ИНТРАМУРАЛЬНАЯ ЧАСТЬ гребешки слизистой оболочки слои мышечной оболочки Рис. 31. Строение отделов маточной трубы [12] 51 бешки (рис. 31). Слизистая оболочка включает однослойный призматический эпителий, который состоит из клеток двух дифферонов — реснитчатых и железистых. Реснитчатые клетки способствуют перемещениям овоцита и зародыша. В апикальной части железистых клеток накапливаются секреторные гранулы и образуются микроворсинки. Секрет железистых клеток содержит гликозаминогликаны, трансферрин, альбумин, липопротеиды, простагландины и другие вещества и участвует в дистантных взаимодействиях половых клеток, процессе капацитации — активации сперматозоидов, обеспечении сперматозоидов энергией, участвует в разрушении лучистого венца овоцита, обеспечивает трофику овоцита и зародыша, подавляет реакцию иммунной системы материнского организма против развивающегося эмбриона, облегчает перемещение эмбриона. Собственная пластинка слизистой оболочки представлена рыхлой волокнистой соединительной тканью. Она тонкая, содержит фибробласты, фиброциты, лимфоциты, макрофаги. В бахромках маточной трубы в собственной пластинке слизистой имеются крупные вены, переполняющиеся кровью перед овуляцией, что увеличивает ее тургор и способствует плотному охвату яичника воронкой. Мышечная оболочка состоит из гладкой мышечной ткани, образующей внутренний циркулярный или спиральный слой и наружный продольный. Она утолщается от ампулы к интрамуральному сегменту (рис. 31). Сокращения мышечной оболочки способствуют перемещению сперматозоидов и зародыша. Снаружи яйцеводы покрыты серозной оболочкой. В ампулярном отделе в ней выявляются отдельные пучки гладкомышечных клеток, сокращение которых изменяет положение трубы по отношению к поверхности яичника. Матка — представляет собой полый орган с толстой мышечной стенкой. В матке происходит развитие плода, она участвует в образовании плаценты и в процессе родов. В ее расширенную верхнюю часть (тело) открываются маточные трубы, суженная нижняя часть (шейка матки) выступает во влагалище. Стенка матки образована тремя оболочками: слизистой (эндометрий), мышечной (миометрий) и серозной (периметрий) (рис. 32). Эндометрий содержит эпителиальную пластинку, которая представлена однослойным призматическим эпителием, и собственную пластинку слизистой из рыхлой волокнистой соединительной ткани. Среди эпителиальных клеток выделяют реснитчатые и железистые. Последние преобладают, они вырабатывают слабощелочной слизистый секрет. В собственной пластинке слизистой расположены простые неразветвленные трубчатые железы. В эндометрии выделяют 2 слоя: 1. Функциональный слой — поверхностный, обращен в полость матки, содержит эпителий, большую часть собственной пластинки слизистой и маточные железы (кроме донных отделов). Функциональный слой циклически значительно изменяется под действием овариальных гормонов, к которым он очень чувствителен. В этом слое происходит имплантация и развитие зародыша и плода, он участвует в образовании плаценты. Функциональный слой кровоснабжается за счет спиральных артерий. 52 просвет матки эпителий железы собственная пластинка слизистая оболочка (эндометрий) подслизистый слой сосудистый слой мышечная оболочка (миометрий) надсосудистый слой серозная оболочка (периметрий) Рис. 32. Строение матки (поперечный срез стенки) [6] 2. Базальный слой — узкий, прилежит к миометрию. Содержит рыхлую волокнистую соединительную ткань, донышки маточных желез с камбиальными клетками. Слой мало чувствителен к гормонам, имеет стабильное строение. За счет базального слоя осуществляется регенерация функционального слоя и восстановление эндометрия. Получает питание из прямых артерий и содержит проксимальные отделы спиральных артерий. Миометрий — самая толстая оболочка стенки матки — включает три нерезко разграниченных мышечных слоя: • подслизистый — внутренний, с косым расположением пучков гладких мышечных клеток; • сосудистый — средний, наиболее широкий, с циркулярным или спиральным ходом пучков гладких мышечных клеток, содержащий крупные сосуды; • надсосудистый — наружный, с косым или продольным расположением пучков гладких мышечных клеток. Между пучками гладких миоцитов располагаются прослойки рыхлой волокнистой соединительной ткани. Структура и функция миометрия зависят от женских 53 половых гормонов. В ходе беременности под влиянием прогестерона гладкомышечные клетки миометрия сильно гипертрофируются, тонус их снижается. В процессе родов сокращение гладкомышечных клеток миометрия стимулируется окситоцином. Периметрий — серозная оболочка, покрывает большую часть матки. В тех участках, где он отсутствует, имеется адвентициальная оболочка — параметрий. Строение маточной трубы рассмотрите на препарате № 155 (окраска гематоксилин-эозин). При малом увеличении определите чётко выраженную продольную складчатость слизистой оболочки маточной трубы, благодаря чему на поперечном срезе яйцевод имеет вид своеобразного лабиринта. По степени складчатости слизистой оболочки определите уровень среза маточной трубы. Стенка яйцевода состоит из слизистой, мышечной и серозной оболочек. При большом увеличении рассмотрите структуру оболочек яйцевода. В состав слизистой оболочки входит однослойный призматический эпителий (представлен двумя видами клеток: реснитчатыми и железистыми) и собственная пластинка слизистой, которая образована рыхлой волокнистой соединительной тканью. Подслизистой оболочки нет. Мышечная оболочка образована двумя слоями гладких мышечных клеток: внутренним циркулярным и наружным продольным. Снаружи яйцевод покрыт серозной оболочкой, отсутствующей лишь в участке прикрепления широкой связки матки. Строение матки представлено на препарате № 154 (окраска гематоксилином и эозином). При малом увеличении необходимо определить, что стенка матки состоит из трех оболочек — слизистой оболочки (эндометрия), мышечной оболочки (миометрия), наружной серозной оболочки (периметрия). При большом увеличении рассмотрите структуру каждого слоя матки. Слизистая оболочка покрыта однослойным призматическим эпителием, который включает два вида клеток: реснитчатые и железистые. Под эпителием располагается собственная пластинка слизистой оболочки, которая представлена рыхлой волокнистой соединительной тканью, содержащей коллагеновые и ретикулярные волокна, и характеризуется богатством клеточных элементов. Через всю толщу функционального слоя эндометрия проходят многочисленные маточные железы (простые трубчатые), выстланные железистым эпителием. По размеру желёз, их наполнению секретом можно судить о фазе менструального цикла. Эндометрий обильно снабжен кровеносными сосудами (васкуляризирован): многочисленные кровеносные сосуды расположены в собственной пластинке слизистой оболочки, образуя густые сети под покровным эпителием и вокруг желёз. Подслизистая оболочка в матке отсутствует. Миометрий состоит из пучков гладких мышечных клеток и соединительнотканных прослоек, содержащих крупные кровеносные сосуды и нервы. В миометрии различают три нерезко разграниченных слоя: внутренний (косопродольный), средний (циркульный) и наружный (продольный). В среднем слое располагаются крупные сосуды. Серозная оболочка (периметрий), имеет обычное строение. 54 f Задания 1. Рассмотрите препарат № 154 «Матка (поперечный срез)». Зарисуйте препарат и сделайте обозначения — задание № 85 в рабочей тетради. 2. Рассмотрите препарат № 155 «Маточная труба». 3. Ответьте на вопросы: • Каков план строения стенки органов полового тракта женщины? • Чем отличаются различные отделы маточной трубы? Задание 2. Овариально-менструальный цикл Менструальный цикл — закономерные изменения строения и функционирования матки и маточных труб, зависящие от циклически выделяющихся гормонов яичников. Наибольшие преобразования происходят в функциональном слое эндометрия матки. Изменения органов полового тракта тесно взаимосвязаны с морфофункциональными преобразованиями яичника — овариальный цикл. И в целом циклические перестроения органов женской половой системы (желез и полового тракта) описываются как овариально-менструальный цикл. В овариально-менструальном цикле выделяют 3 фазы (периода) — менструальная, постменструальная (пролиферативная, эстрогеновая), предменструальная (секреторная, прогестероновая) (рис. 33). Менструальная фаза (1–4 дни цикла) — в первые два дня характеризуется дексвамацией (удалением) разрушенного (некротизированного) функционального слоя эндометрия, образовавшегося в предыдущем цикле, вместе с небольшим количеством крови. В эндометрии сохраняется только базальный слой. Поверхность эндометрия, не покрытая эпителием, в последующие два дня подвергается эпителизации вследствие миграции эпителиальных клеток из донышек желез (растущая популяция) на поверхность стромы. Гормоны яичника практически не образуются. Постменструальная фаза (5–14 дни цикла) — под действием фолликулостимулирующего гормона гипофиза в яичнике от 5 до 30 фолликулов достигают стадии вторичного фолликула и начинают секретировать эстрогены. В матке под их влиянием происходит восстановление функционального слоя эндометрия, образуются сначала узкие, функционально неактивные маточные железы, которые к концу фазы приобретают извитой вид. Отмечается активное митотическое деление клеток желез и стромы эндометрия. Происходит формирование и рост спиральных артерий. Увеличенное выделение эстрогенов по принципу обратной связи тормозит выделение фолликулостимулирующего гормона и его уровень снижается. Резко повышается уровень лютеинизирующего гормона, в результате действия которого в овоците I порядка, достигшем максимальной зрелости, завершается первое и начинается второе деление мейоза и происходит овуляция (в среднем на 14-сутки цикла). Совершается выход овоцита II, окруженного блестящей оболочкой и лучистым венцом, в брюшную полость. В этом периоде наблюдается увеличение высоты ресничных клеток маточных труб и их относительного содержания. 55 гормоны передней доли гипофиза развитие фолликулов яичника лютенинизирующий гормон (ЛГ) фолликулостимулирующий гормон (ФСГ) растущий фолликул овуляция фолликулярная фаза желтое тело белое тело лютеиновая фаза прогестерон циклические изменения в эндометрии гормоны яичника эстрадиол менструальная фаза 0 дней пролиферативная фаза 5 дней секреторная фаза 14 дней менструальная фаза 28 дней Рис. 33. Овариально-менструальный цикл Предменструальная фаза (15–28 дни цикла) — на месте овулировавшего фолликула формируется желтое тело, продуцирующее прогестерон. Он подавляет секрецию фолликулостимулирующего гормона и рост новых фолликулов в яичнике. Под его влиянием в функциональном слое эндометрия матки наблюдаются дальнейшие изменения стромальных элементов и сосудов, активная секреция маточных желез. Толщина эндометрия увеличивается по сравнению с предыдущим постменструальным периодом, что обусловливается гиперемией и накоплением отечной жидкости в собственной пластинке слизистой. В середине фазы секреции эндометрий достигает максимального развития, его состояние оптимально для имплантации эмбриона. Железы имеют извитой вид, их просвет часто мешковидно растянут и заполнен секретом, содержащим гликоген и гликозаминогликаны. Часть камбиальных клеток стромы дифференцируются в децидуальные клетки, в них откладываются глыбки гликогена и капельки липидов, они увеличиваются в размерах, и формируют островки крупных полигональных клеток. Вследствие интенсивного роста спиральные артерии становятся штопорообразными — в этот период наблюдается усиление активности секреторных клеток маточных труб. 56 растущий фолликул овуляция желтое тело беременности желтое тело эмбрион менструальная фаза 0 дней пролиферативная фаза 5 дней секреторная фаза 14 дней 21 день беременность базальный функциональный слой слой хорионический гонадотропин 28 дней Рис. 34. Процессы в органах женской половой системы при наступлении беременности Таблица 1. Процессы в органах женской половой системы при наступлении беременности Последний овариальноменструальный цикл перед наступлением беременности Яичник Маточные трубы, матка День эмбрионального развития 14-15 день овуляция оплодотворение 1-ый день 21-22 день расцвет желтого тела имплантация 6-7-й день 27-28 сутки желтое тело беременности восстановление 12-й день эпителия слизистой стенки матки в области имплантации Выработка и выделение секрета маточными железами начинается с 19-го дня цикла и усиливается к 20–22-му. Если произошло оплодотворение, то этот срок соответствует 6–7-му дням эмбрионального развития, когда и начинается имплантация зародыша (рис. 34, табл.1). Под влиянием выделяемого клетками трофобласта зародыша хорионического гонадотропина начиная с 6–7 суток после оплодотворения менструальное желтое тело продолжает свой рост и превращается в желтое тело беременности. В отсутствии беременности хорионического гонадотропина нет и после 22-х суток менструального цикла начинается обратное развитие желтого тела. Уровень прогестерона снижается, что приводит к прекращению секреции желез 57 матки, ухудшению трофики функционального слоя эндометрия, и дегенеративным изменениям в нем. Дальнейшее понижение уровня прогестерона вызывает спазм спиральных артерий, прекращение кровоснабжения функционального слоя и его гибель. Начинается менструальная фаза нового цикла — некротизированный и пропитанный кровью функциональный слой эндометрия отторгается, чему способствуют периодические сокращения матки. Падение уровня прогестерона приводит к активации секреции фолликулостимулирующего гормона и в яичнике очередные фолликулы вступают в фазу роста. f Задания 1. Зарисуйте основные события овариально-менструального цикла — задание № 87 в рабочей тетради. 2. Определите фазу менструального цикла на зарисованном препарате № 154 «Матка» — задание № 85 в рабочей тетради. 3. Ответьте на вопросы: • Какие клетки каких органов женской половой системы имеют рецепторы к фолликулостимулирующему и лютеинизирующему гормонам? • Как эстроген влияет на состояние слизистой оболочки органов полового тракта женщины? • В чем заключается действие прогестерона на органы полового тракта женщины? Задание 3. Молочная железа Молочная железа взрослой женщины состоит из 15–20 отдельных сложных разветвлённых альвеолярных желёзок, каждая из которых открывается собственным выводным протоком на вершине соска (рис. 35). Каждая такая желёзка составляет долю молочной железы. Доли железы разграничены тяжами плотной волокнистой соединительной ткани, радиально расходящимися от соска. Паренхима доли делится на дольки. Дольки содержат концевые отделы — молочные альвеолы и начальные сегменты выводных протоков: млечные ходы и внутридольковые млечные протоки. Внутридольковые протоки объединяются в более крупные междольковые. Общий проток каждой молочной желёзки в области ареолы соска расширяется, создаёт резервуар для накопления секрета — млечный синус. Протоки молочной железы выстланы сначала однослойным кубическим эпителием — млечные ходы, затем двухслойным — внутридольковые и далее — многослойным плоским неороговевающим. В стенке протоков, на всём протяжении, включая междольковые, обнаруживаются миоэпителиальные клетки. Строма железы образована рыхлой волокнистой соединительной тканью и жировой тканью. Во время беременности жировая ткань замещается молочными альвеолами, а по окончании лактации — рыхлой волокнистой соединительной тканью. В развитии молочной железы выделяют три этапа: эмбриональный, период полового созревания и состояние беременности (рис. 35). 58 каждая желёзка – доля состоит из долек междольковые млечные протоки До рождения, нелактирующая Половое созревание, нелактирующая Начало беременности, нелактирующая Конец беременности, кормление, лактирующая Окончание кормления, регрессия железы, нелактирующая общий млечный проток млечный синус внутридольковые млечные протоки концевые отделы – молочные альвеолы междольковая соединительная ткань Рис. 35. Строение молочной железы [13] В эмбриональном периоде закладываются крупные протоки, междольковые и небольшое количество ветвей внутридольковых протоков. В период полового созревания система протоков значительно ветвится, строма дольки увеличивается в объёме за счёт рыхлой волокнистой соединительной ткани и жировой ткани. До наступления беременности в функционально неактивной молочной железе нет концевых отделов, концы внутридольковых протоков закрыты скоплением малодифференцированных клеток — терминальными почками. Большая часть органа занята стромой. Развитие протоков железы стимулируется эстрогеном, прогестерон влияет на развитие почек альвеол. При беременности под влиянием прогестерона в сочетании с пролактином и плацентарным лактогеном происходит структурно-функциональная перестройка железы. С третьего по пятый месяц беременности наблюдается резкое разрастание эпителиальной ткани с удлинением и ветвлением протоков. Внутридольковые протоки продолжаются в млечные ходы, на конце которых формируются молочные альвеолы. При этом происходит уменьшении объема жировой и волокнистой соединительной тканей. Молочные альвеолы состоят из секреторных клеток — лактоцитов и миоэпителиальных клеток. При продукции молока лактоцитами жиры секретируются вместе с фрагментами их клеточной мембраны и цитоплазмы по апокриновому типу. Белки: казеин, α-лактальбумин, белок, подобный паратиреоидному гормону, — секретируются мерокриновым способом. Лактоза образуется в комплексе Гольджи и выводится вместе с белками. IgA, синтезируемый плазматическими клетками, транспортируется лактоцитами и выводится экзоцитозом в просвет молочной альвеолы. 59 Выработка молока регулируется пролактином в сочетании с инсулином, кортикостероидами, гормоном роста и тиреоидными гормонами. Выделение молока обеспечивается миоэпителиальными клетками, которые своими отростками охватывают лактоциты и сокращаются под влиянием окситоцина. После завершения лактации секреторные клетки погибают путём апоптоза. Фрагменты клеток и жировые капли фагоцитируются макрофагами стромы. Строение лактирующей молочной железы представлено на препарате № 157 (окраска гематоксилином и эозином). При малом увеличении необходимо найти границы долек. Они образованы плотной неоформленной волокнистой соединительной тканью. Здесь проходят междольковые протоки, выстланные многослойным эпителием, малочисленные кровеносные сосуды. Внутри дольки большое количество больших растянутых молочных альвеол, тонкие прослойки рыхлой волокнистой соединительной ткани с артериолами, венулами, капиллярами, внутридольковыми протоками и млечными ходами. При большом увеличении рассмотрите стенку молочной альвеолы. Длинные веретеновидные ядра по периферии принадлежат миоэпителиальным клеткам, круглые светлые — лактоцитам. К апикальной поверхности лактоцита прилежит материал апокриновой секреции. Содержимое альвеолы неоднородное, со светлыми каплями жира. Млечный ход — самый маленький проток, выстланный однослойным кубическим эпителием. Альвеолы и млечные ходы окружены очень тонкими прослойками рыхлой волокнистой соединительной ткани. Внутридольковые протоки часто срезаны косо, неправильной формы, эпителий двухслойный. Они окружены значительным слоем рыхлой волокнистой соединительной ткани, что хорошо их отделяет от окружающих альвеол. В междольковой соединительной ткани располагаются междольковые протоки, выстланные многослойным эпителием. На некоторых срезах можно встретить очень крупные общие млечные протоки и фрагменты млечных синусов. Их узнаем по характеру эпителия и обширной прослойке плотной волокнистой соединительной ткани. f Задания 1. Рассмотрите препарат № 157 «Лактирующая молочная железа». Зарисуйте препарат, сделайте обозначения — задание № 86 в рабочей тетради. 2. Ответьте на вопросы: • Сколько желёзок составляют молочную железу и как они классифицируются? • Каковы структурные отличия лактирующей молочной железы от нелактирующей? Задание 4. Морфофункциональная характеристика эмбриона в первую неделю эмбриогенеза Оплодотворение — проникновение сперматозоида в овоцит II порядка, приводящее к активации овоцита, завершению им второго мейотического деления 60 и образованию яйцеклетки; генетический материал яйцеклетки и сперматозоида объединяются и формируется зигота. Оплодотворение происходит в ампулярной части маточной трубы (рис. 36). Дробление — ряд последовательных митотических делений зиготы и образующихся бластомеров, деления не сопровождаются ростом клеток. В результате выравнивается ядерно-цитоплазматическое отношение в бластомерах. Дробление осуществляется в маточной трубе, по которой эмбрион перемещается в направлении матки. Блестящая оболочка, окружающая эмбрион, препятствует прилипанию зародыша к стенке половых путей, защищает от действия иммунной системы матери, обеспечивает компактизацию клеток эмбриона. Тип питания эмбриона на этом этапе — автотрофный. На 4 сутки после оплодотворения эмбрион, представляющий собой на этом сроке морулу, попадает в матку. Клетки трофобласта всасывают жидкость (секрет железистых клеток эпителия половых путей), образуется полость, и на 5–5,5 сутки формируется бластоциста. Бластоциста состоит из следующих структурных образований: эмбриобласт, трофобласт и полость, заполненная жидкостью. Начиная с 6 суток практически одновременно происходит несколько важных событий: наблюдается дифференцировка трофобласта, начинается имплантация и с 7-х суток — процесс гаструляции (2-я неделя развития — деляминация, 3-я неделя — иммиграция). Трофобласт дифференцируется на две части. Внутренняя его часть — цитотрофобласт — представлен ди- и полиплоидными активно пролиферирующими фаллопиева труба 4 5 3 6 желтое тело 3 дня 7 4 дня 6 дней 8 2 1 5,5–6 дней 12–24 часа Граафов пузырек 9 миометрий бахромка эндометрий Рис. 36. Первая неделя эмбрионального развития человека [14, с изменениями] 1 — овоцит непосредственно после овуляции; 2 — оплодотворение в интервале 12-ти часов; 3 — стадия мужского и женского пронуклеуса; 4 — дробление, первое митотическое деление зиготы на клетки (бластомеры); 5 — стадия двух бластомеров; 6 — стадия морулы; 7 — вхождение в полость матки; 8 — бластоциста; 9 — стадия имплантации 61 клетками, расположенными на базальной мембране и формирующими между собой плотные и щелевые контакты. Наружный слой трофобласта — симпластотрофобласт — образуется при слиянии клеток цитотрофобласта и содержит диплоидные ядра. Источником новых ядер в быстро растущем и ветвящемся симпластотрофобласте являются клетки цитотрофобласта, которые после синтеза ДНК и митотического деления включаются в состав симпласта. Наиболее активно процесс роста симпластотрофобласта происходит в первые 4 месяца внутриутробного развития человека, когда формируется плацента. На 6-е сутки развития клетки трофобласта выделяют литические ферменты, разрушающие блестящую оболочку, и эмбрион «вылупляется». После чего сразу начинается процесс имплантации. f Задания Ответьте на вопросы 1. Как построен эмбрион и где он локализуется на 7 сутки после оплодотворения? 2. Как соотносятся стадии раннего эмбриогенеза и фазы менструального цикла? Задание 5. Имплантация На 6–7 сутки развития начинается имплантация зародыша — внедрение зародыша в эндометрий матки (Рис. 34, 36, 37). В это время под влиянием секретируемого желтым телом прогестерона происходят изменения в рыхлой волокнистой соединительной ткани функционального слоя эндометрия — децидуальная реакция. Часть малодифференцированных клеток дает начало децидуальным клеткам. Эти клетки крупные (50–100 мкм), с округлыми ядрами, содержат в цитоплазме гранулы гликогена и капли липидов, глюкозу, витамин С, ионы железа и другие вещества. Децидуальные клетки выполняют ряд функций: • ограничивают инвазию клеток трофобласта, • обеспечивают питанием зародыш в гистиотрофный период (до 14 дня эмбриогенеза), • вместе с клетками трофобласта предупреждают контакт эмбриональных и фетальных тканей с иммунной системой матери, • секретируют пролактин, простагландины и релаксин. В ходе имплантации выделяют две фазы. Первая — адгезия — прилипание зародыша к слизистой оболочке матки. Это рецептор-опосредованный процесс с участием интегринов. Вторая фаза — инвазия — погружение зародыша в функциональный слой эндометрия матки. Под действием литических ферментов, выделяемых трофобластом, происходит разрушение эпителия и стромы эндометрия, образуется имплантационная ямка, в которую и погружается зародыш (эмбриональным полюсом вперед) (рис. 37). Длительность фазы инвазии около 40 часов. К концу 12 суток после оплодотворения происходит восстановление эпителия слизистой оболочки матки и 62 6-е СУТКИ РАЗВИТИЯ стенка матки симпластотрофобласт эпибласт гипобласт цитотрофобласт полость бластоцисты базальный слой эндометрия 8-е СУТКИ РАЗВИТИЯ маточная железа кровеносный сосуд амниотическая полость симпластотрофобласт функциональный слой эндометрия гипобласт эпителий цитотрофобласт эндометрия эпибласт Рис. 37. Имплантация зародыша человека (8-e сутки развития) зародыш оказывается погруженным в функциональный слой эндометрия и изолированным от полости матки. Функциональный слой эндометрия матки с этого момента получает название отпадающей оболочки — decidua, так как в родах она отторгается. В состав децидуальной оболочки входят (в зависимости от участка эндометрия) базальная (основная) децидуальная оболочка (decidua basalis), располагающаяся между эмбрионом и миометрием, капсулярная децидуальная оболочка (decidua capsularis), лежащая между эмбрионом и просветом матки, и париетальная (пристеночная) децидуальная оболочка (decidua parietalis), к которой относят остальную часть децидуальной оболочки (рис. 38). 63 амниотическая полость амнион аллантоис экзоцелом мезодерма пупочного канатика плацента базальная децидуальная оболочка ворсинчатый хорион (ворсинки хориона) полость желточного мешка эмбрион полость матки гладкий хорион париетальная децидуальная оболочка капсулярная децидуальная оболочка влагалище Рис. 38. Децидуальная оболочка В период с 7 до 14 суток после оплодотворения тип питания зародыша — гистиотрофный, за счет поглощения трофобластом продуктов распада эндометрия, богатого децидуальными клетками. f Задания 1. Рассмотрите схемы процессов, происходящих в первые две недели развития. Сделайте обозначения — задание № 88 в рабочей тетради. 2. Изучите процесс имплантации и изменения функционального слоя эндометрия при формировании плаценты. Сделайте обозначения на схеме — задание № 90 в рабочей тетради. 3. Ответьте на вопросы: • Из каких фаз состоит имплантация? • В чем заключается активность трофобласта в различные фазы имплантации? 64 • Какие преобразования происходят в функциональном слое эндометрия в результате имплантации зародыша? • Что такое децидуальная реакция? Задание 6. Морфофункциональные особенности организации провизорных органов Имплантация зародыша активизирует пролиферативные и миграционные процессы в эмбриобласте и трофобласте. Это приводит к развитию внезародышевых органов — амниона, желточного мешка, аллантоиса и хориона (в период с 7-х по 14-е сутки эмбриогенеза) (рис. 39). Эти органы обеспечивают жизнедеятельность, процессы развития и адаптацию к условиям существования формирующегося организма. В их образовании участвует внезародышевая мезенхима, клетки которой начинают выселяться из задней части зародышевого диска на 9–10 сутки развития. Амнион (амниотическая оболочка) представляет собой полый орган (мешок), заполненный околоплодными водами, в котором находится и развивается зародыш. сосуды матки лакуны амниотическая полость амниотическая ножка аллантоис симпластотрофобласт цитотрофобласт эпибласт вторичный желточный мешок гипобласт внезародышевая мезодерма (мезенхима) экзоцелом (полость хориона) рудимент первичного желточного мешка Рис. 39. Провизорные органы (13 сутки развития)[10, с изменениями] 65 Амниотическая полость образуется путем расслоения эпибласта на 8 сутки внутриутробного развития (рис. 37). С 9–10 суток в стенку амниона мигрирует внезародышевая мезенхима. На 3 месяце развития стенка амниона образована однослойным призматическим эпителием. Под его базальной мембраной располагается слой соединительной ткани, в которой обнаруживаются фибробласты и сеть плотно прилежащих друг к другу коллагеновых и ретикулярных волокон, образующих решетку, ориентированную параллельно поверхности амниотической оболочки. Соединительная ткань амниона обращена к строме хориальной пластинки, а пространство между ними — экзоцелом (рис. 38). Эпителиоциты амниона обладают секреторной (в плацентарной части) и всасывающей (во внеплацентарной части) активностью. Амниотическая жидкость постоянно обновляется. Она представляет собой коллоидный раствор сложного биохимического состава, включающий белки, жиры, углеводы, микроэлементы, соли, гормоны, антигены плода и др. Состав амниотической жидкости зависит от пола, возраста, особенностей обмена развивающегося организма и меняется в ходе развития плода. Функции амниона: • выработка околоплодных вод, которые обеспечивают оптимальную среду для развития • участие в формообразовательных процессах — развитии ротовой и носовой полостей, органов дыхания, пищеварения • заглатывание амниотической жидкости способствует формированию рефлекторной дуги глотательного рефлекса Желточный мешок у человека — рудиментарное образование, утратившее функцию накопления питательных веществ. Первичный желточный мешок образуется на 9 сутки развития. Он образуется из внезародышевой энтодермы (однослойный эпителий) и внезародышевой мезенхимы (соединительная ткань). На 12–13 сутки первичный желточный мешок редуцируется и сохраняется вторичный желточный мешок. После формирования туловищной складки вторичный желточный мешок остаётся связанным с полостью средней кишки посредством желточного стебелька. Позднее желточный мешок обнаруживается в составе пупочного канатика в виде узкой трубочки (рис. 38). Основная функция желточного мешка — кроветворная (с 13–14-х суток до 7–8-й недели эмбриогенеза). Кроме того, на 2-й неделе развития в стенку желточного мешка из эпибласта мигрируют первичные половые клетки — гонобласты, которые затем на 6-й неделе эмбриогенеза заселяют закладки гонад. Аллантоис формируется на 13 сутки как вырост желточного мешка (или задней кишки). Его стенка образована внезародышевой энтодермой (однослойный призматический эпителий) и мезенхимой (соединительная ткань). У зародыша человека аллантоис является рудиментарным образованием, однако выполняет ряд важных функций. Аллантоис врастает в амниотическую ножку и участвует в ориентации кровеносных сосудов от тела зародыша в сторону будущей плаценты. Примерно до 2-го месяца эмбрионального развития аллантоис со своими сосудами, которые связываются с сосудами ворсинок хориона, обеспечивает питание 66 развивающегося зародыша, затем эту функцию выполняют пупочные сосуды. Из энтодермы проксимальной части аллантоиса формируется эпителий мочевого пузыря. f Задания 1. Рассмотрите схему строения провизорных органов. Сделайте обозначения — задание № 89 в рабочей тетради. 2. Ответьте на вопросы: • Как образуется амнион и какие выполняет функции? • Как образуется желточный мешок? Какова его основная функция? • Каково значение аллантоиса у человека? Задание 7. Микроскопическое строение плаценты в разные сроки беременности Плацента включает две части (рис. 38, 41): • материнскую — представлена функциональным слоем эндометрия — базальной пластинкой и септами, • зародышевая (плодная) — образована хорионом — хориальная пластинка (цито- и симпластотрофобласт и соединительная ткань) и ворсины хориона. В формировании хориона различают три периода: предворсинчатый (7–8-й день развития), период образования ворсинок (c 9 до 50-го дня), период котиледонов (с 50 по 90 день). Начальный период образования ворсин совпадает с процессом имплантации. Сначала по всей поверхности трофобласта формируются толстые мало ветвящиеся ворсины, состоящие из цито- и симпластотрофобласта — первичные ворсины (9–10 сутки). Затем в них врастает внезародышевая мезенхима и образуются вторичные ворсины (11–12 сутки). С 13–14 суток в мезенхиме ворсин начинают образовываться сосуды — формируются третичные ворсины (рис. 40). С момента образования сосудов в ворсинах хориона (примерно с 14 суток развития) тип питания развивающегося организма становится гематотрофным. ПЕРВИЧНАЯ ВТОРИЧНАЯ симпластотрофобласт цитотрофобласт мезенхима ТРЕТИЧНАЯ кровеносные сосуды Рис. 40. Формирование ворсин хориона (поперечные срезы ворсин) [10] 67 пупочный канатик амнион фибриноид Ниттабух хориальная пластинка симпластотрофобласт капилляры с кровью плода фибриноид Лангханса цитотрофобласт лакуна с материнской кровью клеточная колонна фибриноид Рора периферический трофобласт функциональный слой эндометрия матки (decidua basalis) базальный слой эндометрия спиральная артерия миометрий Рис. 41. Развитие структур плаценты [по 10, с изменениями] В дальнейшем развитии ворсинки хориона, обращённые к капсулярной части отпадающей оболочки, постепенно исчезают, и хорион в этой части называют гладким (рис. 38). Строма гладкого хориона, обращённого к капсулярной части децидуальной оболочки, бедна кровеносными сосудами. Напротив, ворсинки, обращённые к базальной части децидуальной оболочки, разрастаются (ворсинчатый хорион), их кровоснабжение осуществляется из сосудов, происходящих из хориальной мезенхимы. Именно эта часть хориона будет формировать зародышевую (плодную) часть плаценты. Этот период называют плацентацией. Соединительная ткань стромы ворсинок хориона относится к особой форме рыхлой волокнистой соединительной ткани. Она характеризуется бедностью клеточными элементами и обилием основного вещества. В последнем много гиалуроновой и хондроитинсернистой кислот (гликозаминогликаны), с которыми связана проницаемость гемато-плацентарного барьера. Здесь встречаются клетки фибробластического дифферона, адвентициальные, гематогенные элементы, макрофаги (клетки Кащенко–Гофбауэра). В амниотической ножке — мезенхимном тяже, соединяющем развивающийся зародыш с ворсинчатым хорионом (формирующейся плацентой), формируются сосуды: две пупочные артерии и пупочная вена. Мезенхима дифференцируется 68 в слизистую ткань, получившую название вартонов студень. При формировании туловищных складок (20 сутки развития) и обособлении зародыша от провизорных органов амниотическая ножка покрывается амниотической оболочкой и образуется пупочный канатик (рис. 41). Период соединения ветвей пупочных сосудов с сетью сосудов ворсин хориона совпадает с началом сердечных сокращений (21-й день развития), и в третичных ворсинках начинается циркуляция эмбриональной крови. В ходе имплантации под действием литических ферментов, выделяемых трофобластом, в базальной отпадающей оболочке формируются полости — лакуны, заполненные кровью из разрушенных сосудов матки. Ворсины хориона находятся в лакунах и омываются материнской кровью. Кровь плода в норме не контактирует с материнской. Между ними образуется гемато-плацентарный барьер (рис. 42). Гемато-плацентарный барьер включает: • эндотелий гемокапилляра ворсинки, • базальную мембрану эндотелия, • соединительную ткань ворсины, • базальную мембрану цитотрофобластического эпителия, • цито- и симпластотрофобласты, которые во второй половине беременности местами заменяется на фибриноид. Ворсины хориона формирующейся плаценты имеют разный размер, многочисленные ветвления. Самые крупные ворсины, достигающие децидуальной оболочки и обеспечивающие прикрепление к ней, получили название якорные или стволовые. Клетки цитотрофобласта на их вершинах размножаются и формируют клеточные колонны, которые контактируют с базальной пластинкой, размножаются и покрывают ее целиком — периферический цитотрофобласт. На поверхности цитотрофобласт формирует симпластотрофобласт. Таким образом все лакуны изнутри выстланы симпластотрофобластом (рис. 42). цитотрофобласт БАРЬЕР строма ворсины капилляры ворсины с кровью плода материнская кровь в лакуне симпластотрофобласт Рис. 42. Гемато-плацентарный барьер [10, с изменениями] 69 пупочные кровеносные сосуды материнская кровь, циркулирующая в пространстве между ворсин материнская кровь котиледон септа амнион хориальная пластинка миометрий кровеносные сосуды ворсин доля плаценты материнские вены базальный слой эндометрия материнская спиральная артерия отпадающая оболочка (функциональный слой эндометрия) Рис. 43. Строение зрелой плаценты В процессе беременности трофобласт претерпевает ряд морфологических изменений. Так, на 4-м месяце беременности цитотрофобласт распадается на отдельные группы клеток и некоторые участки ворсинок, хориальной пластинки и базальной пластинки отпадающей оболочки оказываются покрытыми только симпластотрофобластом. Местами исчезает и он, и на месте трофобласта откладывается фибриноид — продукт свертывания плазмы крови и распада симпластотрофобласта (фибриноид Лангханса на ворсинах, фибриноид Рора на базальной пластинке отпадающей оболочки, фибриноид Ниттабух на хориальной пластинке) (рис. 41). К 50 суткам развития формируются структурно-функциональные единицы плаценты — котиледоны. Котиледон — стволовая (якорная) ворсина со всеми ее ответвлениями (рис. 43). Ворсины хориона разрушают базальную децидуальную оболочку не полностью. Неразрушенные участки базальной децидуальной оболочки — септы — ограничивают лакуны, в которых располагаются ворсины. Группа ворсин (10–15), расположенная между двумя септами, составляет долю плаценты (рис. 43). Развитие плаценты завершается к 9 неделе эмбриогенеза. Сформированная плацента относится к гемохориальному типу и обеспечивает жизнедеятельность развивающегося организма (с 8–9 недели — плода). Функции плаценты: • дыхательная — кислород из крови матери проникает в кровь плода (диффузия), в обратном направлении транспортируется углекислый газ; 70 • трофическая и метаболическая • к плоду транспортируются аминокислоты, глюкоза, липиды, витамины, вода, электролиты, • образует ряд веществ (гормоны, структурные белки и др.), • выполняет гликогенообразовательную функцию до начала активного функционирования печени плода (IV месяц), симпластотрофобласт плаценты продуцирует специфические протеины и гликопротеиды, обладает способностью дезаминировать и переаминировать аминокислоты, синтезировать их из предшественников и активно транспортировать к плоду; • экскреторная — обеспечивает выведение • продуктов обмена веществ плода (углекислый газ, билирубин, мочевина и др.), • гормонов плода (что может влиять на состояние соответствующих систем у матери); • депонирование веществ — накапливает витамины, микроэлементы (железо, медь, марганец и др.); • эндокринная — синтезирует гормоны • хорионический гонадотропин (поддерживает функциональную активность плаценты и стимулирует выработку больших количеств прогестерона жёлтым телом, • прогестерон (стимулирует рост эндометрия, альвеол молочных желёз и предотвращает образование новых яйцеклеток), • плацентарный лактоген (регулирует созревание и развитие молочных желез во время беременности и их подготовку к лактации), • пролактин (стимулирует формирование молочных желез, их рост и образование протоков), • эстрогены (стимулирует образование протоков молочных желёз), • релаксин, серотонин, тестостерон, и другие гормоны; • регуляторная • защитная — гемато-плацентарный барьер • плацента пропускает к плоду антитела матери, • предупреждает возникновение иммунного конфликта между организмами матери и плода: • синтезируемые симпластотрофобластом белки тормозят иммунный ответ материнского организма, • хорионический гонадотропин и плацентарный лактоген, находящиеся на поверхности симпластотрофобласта, принимают участие в угнетении материнских лимфоцитов, • иммуномаскирующее действие фибриноида, заряженного так же, как и лимфоциты омывающей крови, отрицательно, 71 • протеолитические свойства трофобласта способствуют инактивации чужеродных белков; • иммунологическая — амниотические воды, содержащие антитела, блокируют антигены, свойственные крови беременной, и не допускают их в кровь плода. Строение плаценты рассмотрите на препаратах № 158 «Плодная часть плаценты» и № 159 «Материнская часть плаценты» (окраска гематоксилином и эозином). При малом увеличении определите амниотическую оболочку, которая отделена пространством экзоцелома от хориальной пластинки плодной части плаценты. Затем рассмотрите хориальную пластинку, содержащую крупные сосуды, цито- и симпластотрофобласт. Далее рассмотрите — ворсинки, состоящие из соединительной ткани с сосудами хориона, покрытые с поверхности цито- и симпластотрофобластом. Ворсинки погружены в лакуны, заполненные материнской кровью. Материнская часть плаценты состоит из базальной пластинки отпадающей оболочки матки с бледными базофильными децидуальными клетками, соединительно-тканных перегородок, расположенных между группами ворсинок и лакун, заполненных материнской кровью, в которую погружены ворсинки хориона. Местами ворсинки, хориальная и базальная пластинки и септы покрыты фибриноидом. При большом увеличении рассмотрите строение ворсинки хориона: клетки цитотрофобласта узнаются по цепочке отдельно стоящих ядер, симпластотрофобласт выглядит как резко базофильные скопления большого количества ядер, фибриноид — как оксифильная гомогенная масса на поверхности ворсинки. В центре крупной ворсины находятся сосуды мышечного типа, в маленькой обменной ворсине — капилляры. f Задания 1. Сравните строение ворсин хориона в различные сроки эмбриогенеза — задание № 91 в рабочей тетради. 2. Дайте определения понятиям: плацента, котиледон, доля плаценты. Сделайте обозначения на схеме — задание № 92 в рабочей тетради. 3. Рассмотрите препараты № 158 «Плодная часть плаценты» и № 159 «Материнская часть плаценты». Сделайте обозначения на схеме — задание № 93 в рабочей тетради. 4. Ответьте на вопросы: • Какие структуры могут быть определены на препарате плодной части плаценты? • Какие структуры характерны для препарата материнской части плаценты? • Как построена ворсинка хориона? • Как отличить плацентарную септу от ворсинки хориона? 72 Ситуационные задачи к теме 1. В течение беременности происходит увеличение матки в несколько раз. За счет каких процессов это происходит? Как изменяются гладкомышечные клетки? Каким гормоном регулируется процесс? Какой гормон влияет на тонус и сокращение гладкомышечных клеток при родах? 2. При анализе крови у небеременной женщины установлена низкая концентрация эстрогенов и высокая — прогестерона. Во время какой стадии цикла был сделан анализ? Какие клетки вырабатывают эти гормоны? Каково строение эндометрия матки в этот период? 3. При гистологическом исследовании образца эндометрия отмечено наличие большого числа маточных желез, расширенных и сильно извитых. Какой фазе цикла соответствует такое строение эндометрия? Каким гормоном она регулируется? Какими клетками вырабатывается этот гормон? 4. При гистологическом исследовании плаценты обнаружено уменьшенное количество маловетвящихся ворсин. Какие возможны последствие для состояния здоровья новорожденного? 5. При родовспоможении особое внимание уделяется отделению плаценты. Объясните с чем это связано? 6. При осложнённой беременности произошла преждевременная отслойка плаценты, в результате чего погиб плод. В чем причина? 7. Об удачливом человеке говорят: «Он родился в рубашке». О какой рубашке идёт речь? В чём заключается удача? 73 Список использованных источников 1. Жункейра Л.К., Карнейро Ж. Гистология. Учебное пособие. Атлас // М.: ГЭОТАР-Медиа, 2009. 2. Gartner L.P. Textbook of Histology, International Edition, 4th, // Elsevier Science 3. Елисеев В.Г., Афанасьев Ю.И., Котовский Е.Ф., Яцковский А.Н. Атлас микроскопического и ультрамикроскопического строения клеток, тканей и органов. Изд. 5-е, пер. и доп. // М.: Медицина, 2004. 4. Бойчук Н.В., Исламов Р.Р., Кузнецов С.Л., Улумбеков Э.Г., Челышев Ю.А. Гистология, эмбриология, цитология (ред. Улумбекова Э.Г. и Челышева Ю.А.) // М.: Геотар-Медиа, 2012. 5. Атлас гистологии / Под ред. У.Велша. // М.: ГЭОТАР-Медиа, 2011. 6. Бойчук Н.В., Исламов Р.Р., Кузнецов С.Л., Улумбеков Э.Г., Челышев Ю.А Гистология, эмбриология, цитология (ред. Улумбекова Э.Г. и Челышева Ю.А.) // М.: Геотар-Медиа, 2016. 7. Алмазов И.В., Сутулов Л.С. Атлас по гистологии и эмбриологии. // М.: Медицина, 1978. 8. Быков В. Л. Частная гистология человека. // СПб. СОТИС, 2013. 9. Дуда В.И., Дуда В.И., Дражина О.Г. Акушерство // М.: Оникс, 2007. 10. Sadler T.W. Langman’s medical embryology. // Philadelphia: Lippincott Williams & Wilkins, 2004. 11. Гилберт C. Биология развития. Том 3. // М.: Мир, 1993. 12. Carlson B.M. Human Embryology and Developmental Biology, 5th Edition // Elsevier 2013. 13. Mescher A.L. Junqueira’s Basic Histology: Text and Atlas 14th Edition // McGrawHill Medical 2018. 14. Faller A., Schuenke M., Eds. The Human Body. // Thieme, 2004. 74 Для заметок 75 Учебное издание Глинкина Валерия Владимировна, Князева Людмила Алексеевна, Быков Анатолий Васильевич, Ладыгина Галина Андреевна, Макаров Андрей Витальевич, Чарыева Ирина Германовна, Усман Наталья Юрьевна, Баранич Татьяна Ивановна УЧЕБНОЕ ПОСОБИЕ к практическим занятиям по частной гистологии (выделительная и половая системы) Редактор Е.А. Богданова Сдано в набор 25.09.2020. Подписано в печать 11.11.2020. Формат 60х90/16. Усл. печ. л. 4,5. Тираж 1500 экз. Заказ 43-20. Отпечатано в типографии «Майер» Санкт-Петербург, Троицкий 6. mayer-print.ru