Общая анестезия
реклама

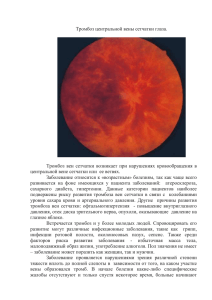
Клинический ординатор В. Антохов Цель демонстрации показать применение современных принципов оценки состояния пациента с множественной соматической патологией, выбора метода анестезии для проведения внутриглазного оперативного вмешательства, максимально учитывающего состояние больной и специфические требования в офтальмоанестезиологии. Регматогенная отслойка (греч. rhegma - разрыв, трещина) возникает при сквозном разрыве сетчатки, при этом жидкая составляющая стекловидного тела заполняет субретинальное пространство. Именно эту форму чаще всего подразумевают под термином отслойка сетчатки. Отслойку стекловидного тела (отделение периферических слоев стекловидного тела от сетчатки) считают пусковым фактором при формировании разрыва сетчатки; она редка в возрасте до 30 лет и возникает у 63% пациентов старше 70 лет Частота регматогенной отслойки сетчатки в общей популяции составляет около 1:10000 населения в год. Чаще всего отслойка сетчатки происходит между 5-ым и 7-ым десятилетиями жизни. Задняя отслойка стекловидного тела имеет наибольшую частоту в возрасте от 60 до 70 лет. Выше вероятность на глазах со следующими факторами риска: миопия (0,7%-6%), афакия (2,2%), артифакия (1-2%), решетчатая дегенерация сетчатки (0,3-0,5%), отслойка на парном глазу в анамнезе, сахарный диабет, отягощенный по отслойке семейный анамнез. У 10-15% всех пациентов происходит двусторонняя отслойка сетчатки. Этиология регматогенной отслойки сетчатки: Отслойка стекловидного тела - нормальный признак старения, обусловлена разжижением стекловидного тела, приводит к натяжению сетчатки в местах прочного прикрепления стекловидного тела, что может привести к её разрыву Острая отслойка стекловидного тела в 15% случаев приводит к разрывам сетчатки Дистрофические хориоретинальные процессы на периферии сетчатки (решётчатая дегенерация, кистевидная дегенерация и др.) приводят к истончению сетчатки и формированию разрывов Пролиферативная диабетическая ретинопатия 1. Экстрасклеральные (вмешательство производится на поверхности склеры) 2. Эндовитреальные (вмешательство проводится изнутри глазного яблока) - витрэктомия При отсутствии лечения нарушения зрения прогрессируют и в конечном итоге приводят к полной слепоте Более чем у 50% больных после проведённого лечения острота зрения не менее 0,4 После проведения хирургического лечения при макулярной отслойке продолжительностью менее 1 нед острота зрения более 0,3 - у 75% больных, продолжительностью 1-8 нед - у 50% больных При применении современных методов лечения у 90-95% пациентов отслойка сетчатки может быть ликвидирована (восстановление анатомических соотношений) Этапы операции Склеротомия - введение осветителя, витреотома и катетера для подачи физ. раствора Удаление стекловидного тела Удаление субретинальной жидкости Коагуляция разрывов сетчатки Тампонада полости стекловидного тела Обеспечение неподвижности глазного яблока; Профилактика роста внутриглазного давления; Риск окулокардиального рефлекса; Связь объема пузырька газа внутри глаза и применения закиси азота; Особенности выведения из анестезии и ближайшего послеоперационного периода - недопустимость напряжения (возбуждения, кашля, рвоты и пр.) В норме ВГД составляет 10-22 мм рт. ст. Преходящие колебания ВГД переносятся хорошо. Так, при моргании ВГД увеличивается на 5 мм рт. ст., а при прищуривании — на 26 мм рт. ст. Однако даже кратковременное повышение ВГД может вызвать ишемию сетчатки Давление в состоянии покоя выше 25 мм рт. ст. рассматривается как аномальное. В случае повышенного ВГД, резкое снижение давления при разрезе глазного яблока может привести к вывихиванию его содержимого. анксиолитики и противорвотные препараты, используемые для премедикации, слабо влияют на внутриглазное давление; атропин, назначенный в/м или в/в в стандартных для премедикации дозах, не вызывает повышения ВГД даже у больных глаукомой; ингаляционные и неингаляционные анестетики снижают ВГД; недеполяризующие миорелаксанты не оказывают существенного влияния на ВГД; установка ЛМ вызывает меньшую реакцию, возможна при меньшей глубине анестезии и не требует миорелаксантов купируют путем устранения патологической стимуляции: внутривенным введением атропина; местной инфильтрацией раствором анестетика наружных мышц глазного яблока; углублением общей анестезии; при повторной стимуляции рефлекс быстро истощается. В конце операции для фиксации сетчатки хирург часто инъецирует в глаз серный гексафлюорид (SF6) или перфлюоропропан (C3F5) или воздух для тампонирования сетчатки. Если дыхательная смесь содержит закись азота, то объем пузырька газа быстро увеличивается, что может привести к резкому повышению ВГД. Прекращение ингаляции закиси азота приведет к резорбции газового пузырька, состоящего из смеси закиси азота и введенного газа. Последующее снижение ВГД может спровоцировать повторную отслойку сетчатки. Выбор метода анестезии зависит от необходимости контакта с больным, сложности и длительности операции, сопутствующей патологии. Общая анестезия показана при затруднении контакта с больным, невозможности у пациента пребывать в положении на спине неподвижно длительное время, поскольку даже небольшое движение головой во время микрохирургической операции может вызвать тяжелые осложнения. Местная анестезия с седацией применима у детей старшего возраста и у взрослых с нормальной психикой при малотравматичных операциях относительно небольшой длительности. Сочетанная анестезия позволяет выполнить большинство офтальмологических операций у взрослых больных, которые переносят местные анестетики. Регионарная анестезия (ретробульбарная блокада+ блокада лицевого нерва) +управляемая седация диприваном, дормикумом . Общая анестезия в варианте низкопоточной анестезии севораном или ТВА фентанилом, диприваном. Для обеспечения проходимости дыхательных путей возможна интубация трахеи или установка ларингеальной маски. Аналгезия дополняется регионарной блокадой. Больная Д, 65 лет , поступила в клинику офтальмологии 12.04.2012 г. для обследования и определения дальнейшей тактики лечения Диагноз: Пролиферативная диабетическа нейроретинопатия обоих глаз. Вторичная неоваскулярная глаукома (постоянная терапия тимололом, дарзоптомом), частичный организовавшийся гемофтальм, отслойка сетчатки, артифакия, вторичная катаракта на авитреальном правом глазу. Вторичная терминальная неоваскулярная глаукома (постоянная терапия тимололом, дарзоптомом), зрелая осложненная катаракта, частичный организовавшийся гемофтальм левого глаза. Сопутствующие заболевания. Стенокардия напряжения 2 фк. Атеросклероз аорты и коронарных артерий. Атеросклеротический кардиосклероз. Гипертоническая болезнь 3 стадии., артериальная гипертензия 3 степени, риск 4. НК II А. ХСН II ФК. Цереброваскуллярная болезнь. Облитерирующий атеросклероз сосудов нижних конечностей. Сахарный диабет 2 типа, инсулинзависимый, субкомпенсированный. Жалобы: отсутствие зрения обоих глаз. Анамнез. Снижение остроты зрения с 2006 г В апреле 2011 г госпитализация в ГБ № 2, выполнена гемивитрэктомия на правом глазу, острота зрения при выписке VD - 0,1, VS - 0 В ноябре 2011 г госпитализация в ГБ № 2, выполнена ФЭК с имплантацией ИОЛ, острота зрения при выписке VD – счет пальцев, VS – 0 С 1983 страдает сахарным диабетом 2 типа, с 2005 г терапия инсулином. В 2006 г ампутация левой нижней конечности до уровня средней трети бедра по поводу сухой гангрены. Офтальмологический статус VisOD – светоощущение с правильной светопроекцией. Вспомогательные органы глаза без патологии. Поле зрения не определяется. ЭЧ – 291мкВ, КЧИФ – 24 Гц. ВГД 24 мм рт. ст. VisOS – ноль. Вспомогательные органы глаза без патологии. Поле зрения не определяется. ЭЧ – не чувствительна. ВГД 41 мм рт. ст. УЗИ правого глазного яблока Определяется отслойка сетчатки. Общий анализ крови 16.04.2012 эритроциты гемоглобин лейкоциты тромбоциты СОЭ 4,3х1012/л 136 г/л 5,3х109/л 196х109/л 40 мм п/я с/я эозинофилы лимфоциты моноциты 5% 67% 2 22 4 Общий анализ мочи 13.04.12 Отн. плотн.-1,020, рН – кисл., белок – 1 г/л, сахар – нет, лейкоциты – до 40 в п.з. Биохимический анализ крови 13.04.2012 Глюкоза 4,6 ммоль/л , Мочевина 6,2 ммоль/л, Общий билирубин 4,6 мкмоль/л, Креатинин 0,08 ммоль/л, АЛТ 26 МЕ/л, АСТ 25 МЕ/л ЭКГ синусовый ритм с ЧСС 68 уд. в мин. Нельзя исключить рубцовые изменения в передне-перегородочной области. Обзорная рентгенограмма органов грудной полости – очаговых и инфильтративных изменений не выявлено. УЗДГ сосудов шеи признаки церебрального атеросклероза с формированием нестенозирующих атеросклеротических бляшек в области бифуркации ОСА – устий ВСА с обеих сторон Оценка кардиального риска Оценка риска дыхательных осложнений Оценка риска ОНМК Оценка риска ТЭО У пациентки выявлены два фактора риска из индекса Lee – СД, стенокардия напряжения-риск промежуточный Функциональный резерв определен как низкий – менее 4 МЕТ Планируемая операция оценивается как вмешательство низкого кардиального риска Перед операцией показано выполнение ЭКГ, нагрузочных тестов Операция может быть после получения результатов дополнительных исследований (согласно алгоритму AHA/ACC, 2007) Согласно кардиопульмонального индекса S.K. Epstein (1993), выявлено 2 балла - риск дыхательных осложнений низкий, составляет 11%. Согласно индекса послеоперационных легочных осложнений Arozullah, получено 19 баллов - указывает на вероятность риска дыхательной недостаточности=1,8% и риск пневмонии 1,19% Выявленные предоперационные факторы риска - женский пол, АГ, сахарный диабет, заболевания периферических сосудов, кардиологические заболевания Возможные интраоперационные факторы риска анестезия общая, гипергликемия, повышение или понижение АД Риск ТЭО определен как высокий (по состоянию) Операция витрэктомия - вмешательство со средним риском геморрагических осложнений Пациентка принимает аспирин в дозе 100 мг в сутки с целью вторичной профилактики ОИМ, ОНМК Согласно рекомендациям, пациенты, принимающие аспирин в дозе 75-150 мг с целью первичной профилактики и вторичной профилактики после ИМ, ОНМК должны прекратить прием препарата за 7 дней до всех операций в случае первичной профилактики или лишь перед нейрохирургическими операциями в случае приема для вторичной профилактики Отменяют препарат лишь в случае, когда трудно будет во время вмешательства обеспечить контроль кровотечения, а также тогда, когда риск кровотечения может превысить риск кардиальных осложнений. Также для снижения риска геморрагических осложнений вследствие повреждения сосудов при выполнении регионарных блокад выбор сделан в пользу субтеноновой блокады с применением тупых коротких игл. При необходимости следует исследовать показатели гемостаза накануне операции. Прием аспирина продолжен Факторы: Хирургические: Непрогнозируемая длительность операции со средним риском кровотечения Необходимость пребывания пациентки неподвижно в положении на спине не менее 1 часа Необходимость полностью исключить все причины роста ВГД на основном этапе операции Анестезиологические: Невозможность пребывания пациентки на спине более 10 минут в связи с диспноэ и ожирением Прием аспирина Энцефалопатия смешанного генеза Необходимость минимизировать действие общих препаратов и обеспечить адекватную аналгезию Необходимость поддержания проходимости ВДП и респираторной поддержки сочетанная анестезия (общая комбинированная с установкой ЛМ и ИВЛ/ВИВЛ+ проводниковая (субтеноновый блок) анестезия) Гемивитрмембранэктомия, расправление сетчатки заменителями стекловидного тела в условиях сочетанной анестезии Премедикация Вечером на кануне операции сибазон 5 мг Утром в деть операции сибазон 5 мг За 30 мин до операции на столе Метоклопрамид 10 мг Фулсед 1 мг Непосредственно перед началом индукции Атропин 0,7 мг Индукция После преоксигенации выполнена индукция фентанил 0,1 мг пропофол 140 мг Поддержание проходимости дыхательных путей и ИВЛ После угнетения сознания, орошения ротоглотки 10% раствором лидокаина установлена ларингеальная маска IGel №5 Параметры вентиляции на основном этапе операции Режим - PCV, Рpeak 21 см Н2О, f 12 в мин, Vt – 560 – 600 мл, FiO2 – 60 %. FetCO2 – 4,5% FetSev – 1,4% Особенно рекомендована данная методика при риске кровотечений у пациентов, принимающих антикоагулянты, аспирин. Достоинства методики состоят в простоте выполнения, быстром начале, обеспечении надежной анестезии, безопасности, возможности повторения при недостаточном блоке, низком риске повреждения глазного яблока, сосудов и нервов глазницы. анестезия конъюнктивы каплями с местными анестетиками обработка места разреза раствором антисептика разрез нижнем назальном квадранте глаза и последующее введение анестетика (3-4 мл 2% лидокаина или смесь 2% лидокаина или 0,5% бупивакаина с гиалуронидазой 15 ед/мл) с помощью тупой изогнутой слезной канюли (калибр 19G, длина 2,54 см) в задние отделы субтенонового пространства пациенту предлагается смотреть вверх и в сторону во время ведения иглы и препарата. Удаленное расположение анестезиолога, часто в темном помещении без визуального контроля за пациентом делает пульсоксиметрию обязательным методом Контроль герметичности контура является неотъемлемым элементом Для минимизации перегиба и обструкции трубки рационально применять армированные гибкие трубки. Риск ОКР диктует необходимость ЭКГ-мониторинга Контроль глубины сна Контроль нейро-мышечного блока Контроль температуры тела – у детей, выявление перегрева и злокачественной гипертермии Мониторинг ЕТСО2- диф. диагноз перегрева и злокачественной гипертермии у детей Поддержание анестезии - севораном Непереносимость препаратов: Дата: 24.04.2012 Отд.: офт альмологическое Риск по состоянию: I II III IV V по объему операции: 1 2 3 4 Неотложная Плановая ФИО: Венепункция, кат ет еризация сосуда (указать какого) _______65_____(лет)_____120______(кг)_____170______(см) Диагноз: Пролиферат ивная д еабет ическа нейрорет инопат ия обоих глаз. ______________________________________________________________ ________________________________________________________________ Операция: Гемивит рмембранэкт омия, расправление сет чат ки заменит елями ст екловид ного т ела кубит альная вена слева ВРЕМЯ Ср. анестезии 40 50 9 фулсед мет ронид азол 10 20 30 40 50 10 10 20 Трубка, ларингеальная маска (№)_5_____________________________ Аппарат: МК 1_______ _______________________________________ _______________________________________________________________ 30 40 50 11 10 20 30 40 50 12 10 20 30 13 ИТОГО: 1 (мг) 10 (мг) 1 10 ат ропин 0,7 0,7(мг) пропофол 140 140 (мг) Фент анил 0,1 0,1(мг) Параметры вентиляции: О2, л/мин 10 ~ 1 ~ ~ ~ ~ ~ 10 N2O л/мин 100 ~ 60 0 ~ 1,4 14 ~ 600 ~ 19 ~ 4,5 ~ 98 ~ ~ ~ ~ Севоран f Vt, мл Pi FetCO2 SaO2 Интубация Экстубация 200 190 180 170 160 150 140 130 120 110 ~ ~ ~ ~ ~ ~ ~ ~ 15 ~ ~ 550 ~ ~ 16 ~ 4,6 ~ ~ ~ ~ ~ ~ 0 ~ ~ ~ ~ ~ ~ ~ ~ ~ ~ 100 ~ 16 500 12 4,8 98 4 4 ПЕРЕВОД В ПИТ FiO2, % 100 90 4 Начало 80 операции 70 Конец 60 операции 50 40 АД 30 20 Пульс Введено внутривенно Кровопотеря Диурез 10 0 NaCL 0,9% 350--350------------350-------------350------------------------------- 1400 (мл) За 30 мин до конца операции изменен режим вентиляции на PSV с параметрами: Ppeak – 18 см Н2О, f ап/общ – 8/15, FiO2 – 55 %, FetCO2 – 4,6% Выключена подача севорана По завершению операции пациентка переведена на режим вентиляции SPONT При этом: Vt – 450 – 550 мл f – 16-18 в мин FetCO2 – 4,8 % Современные шовные материалы и методики наложения шва значительно снизили риск расхождения операционной раны, однако, пробуждение после анестезии должно быть гладким. Экстубация в условиях умеренной седации предотвращает кашель. Подачу ингаляционных анестетиков отключают после санации ТБД вводят лидокаин (1,5 мг/кг внутривенно), который обладает способностью подавлять кашлевой рефлекс. Через 1-2 мин после введения лидокаина на фоне ингаляции чистого кислорода осуществляют экстубацию. До полного восстановления кашлевого и глотательного рефлекса важно поддерживать проходимость ДП. При высоком риске аспирации эта методика экстубации противопоказана. Длительная тампонада силиконовым маслом на срок 1 – 3 мес Последующая замена физиологическим раствором