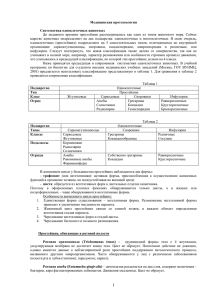
Государственное бюджетное образовательное учреждение высшего профессионального образования «Красноярский государственный медицинский
реклама

Государственное бюджетное образовательное учреждение высшего профессионального образования «Красноярский государственный медицинский университет имени профессора В. Ф. Войно-Ясенецкого» Министерства здравоохранения Российской Федерации Фармацевтический колледж МЕДИЦИНСКАЯ ПАРАЗИТОЛОГИЯ СБОРНИК МЕТОДИЧЕСКИХ УКАЗАНИЙ ДЛЯ ОБУЧАЮЩИХСЯ К ВНЕАУДИТОРНОЙ (САМОСТОЯТЕЛЬНОЙ) РАБОТЕ по специальности 31.02.03 - Лабораторная диагностика (очная форма обучения) Красноярск 2014 УДК 616.96(07) ББК 52.67 М 42 Медицинская паразитология : сб. метод. указаний для обучающихся к внеаудитор. (самостоят.) работе для специальности 31.02.03 – Лабораторная диагностика (очная форма обучения) / сост. О.К. Питрукова ; Фармацевтический колледж. – Красноярск: тип. КрасГМУ, 2014. – 73 с. Составитель: Питрукова О.К. Сборник методических указаний предназначен для внеаудиторной работы обучающихся. Составлен в соответствии с ФГОС СПО 2009 г. по специальности 31.02.03 – Лабораторная диагностика (очная форма обучения), рабочей программой дисциплины (2012г.) и СТО СМК 4.2.01-11. Выпуск 3. Рецензенты: К.м.н., доцент, заведующий образовательным центромкафедрой клинико-лабораторной диагностики института повышения квалификации Государственного бюджетного образовательного учреждения высшего профессионального образования "Красноярский государственный медицинский университет имени профессора В.Ф.Войно-Ясенецкого" Министерства здравоохранения Российской Федерации Анисимова Е.Н. Заведующий организационно-методическим отделом Фармацевтического колледжа Государственного бюджетного образовательного учреждения высшего профессионального образования "Красноярский государственный медицинский университет имени профессора В.Ф.Войно-Ясенецкого" Министерства здравоохранения Российской Федерации Тюльпанова О.Ю. Рекомендован к изданию по решению методического совета (Протокол № 2 от «13» октября 2014). КрасГМУ 2014г. 2 Содержание ПРЕДИСЛОВИЕ ………………………………………… ПОЯСНИТЕЛЬНАЯ ЗАПИСКА………………………... ВВЕДЕНИЕ……………………………………………… 1. Тематический план………………………………… 2. Организация работы лаборатории по паразитологическому обследованию населения и больных 3. Тип Простейшие 3.1. Класс Саркодовые…………………………… 3.2. Класс Споровики…………………………… 3.3. Класс Жгутиковые…………………………… 3.4. Класс Инфузории…………………………… 4. Тестовый контроль Паразитизм в типе Простейшие. 5. Методы лабораторной диагностики протозоонозов.. ПЕРЕЧЕНЬ РЕКОМЕНДУЕМЫХ УЧЕБНЫХ ИЗДАНИЙ, ИНТЕРНЕТ-РЕСУРСОВ, ДОПОЛНИТЕЛЬНОЙ ЛИТЕРАТУРЫ ……………. ……………. ……………. ……………. 4 5 7 9 ……………. 11 ……………. …………… …………… …………… …………… …………… ……………. 16 27 45 55 59 67 75 3 ПРЕДИСЛОВИЕ Настоящий сборник для внеаудиторной (самостоятельной) работы по медицинской паразитологии предназначен для студентов специальности Лабораторная диагностика и соответствует программе, утвержденной для медицинских средних специальных учреждений. Основное назначение данного сборника – руководство, обеспечивающее самостоятельную работу студентов во время подготовки и практических занятий. Сборник состоит из отдельных тем, соответствующих учебной программе дисциплины. По каждой теме предлагается перечень вопросов для подготовки, описание объектов, задания для самостоятельной практической работы и ситуационные (профессиональные) задачи. Для того чтобы самостоятельная работа на практическом занятии была плодотворной студент должен приходить подготовленным, предварительно ознакомившись с теми объектами, которые он будет рассматривать. Одним из способов морфологического изучения объектов является их зарисовка. Студенты должны иметь альбом для практических занятий, зарисовки в котором нужно делать карандашом (желательно цветными карандашами). 4 ПОЯСНИТЕЛЬНАЯ ЗАПИСКА Преподавание дисциплины “Медицинская паразитология” рассчитано на 114 часов, из них 16 часов теоретических занятий, 60 часов практических занятий и 38 часов на самостоятельную подготовку. Программа составлена с учетом Государственных требований к минимуму содержания и уровню знаний выпускников специальности 31.02.03 Лабораторная диагностика, приведенных в федеральном государственном образовательном стандарте среднего профессионального образования. Медицинская паразитология относится к циклу общепрофессиональных дисциплин. Основной целью обучения данной дисциплине является подготовка квалифицированных медицинских лабораторных техников и медицинских технологов для работы в клинико-диагностических и паразитологических лабораториях. Для успешной работы в лабораториях выпускники специальности Лабораторная диагностика должны изучить основные теоретические положения дисциплины и вследствие этого четко знать паразитов человека возбудителей и переносчиков паразитарных заболеваний. Подготовленный специалист должен уметь хорошо дифференцировать все изученные виды паразитов человека и владеть современными методами лабораторной диагностики паразитарных болезней. Курс дисциплины включает три основных раздела: - медицинская протозоология - медицинская гельминтология - медицинская арахноэнтомология В разделе “Медицинская протозоология” изучаются морфология, биология и экология простейших - возбудителей заболеваний человека, а также вопросы клиники, патогенеза, эпидемиологии, диагностики, лечения и профилактики этих заболеваний. В разделе “Медицинская гельминтология” изучается морфология, биология и экология червей, паразитирующих у человека, а также эпидемиология, патогенез, диагностика и профилактика вызываемых ими заболеваний. По окончании данного раздела запланирована контрольная работа “Гельминтология”. В разделе “Медицинская арахноэнтомология” изучаются членистоногие - эктопаразиты и ядовитые животные, возбудители и переносчики возбудителей заболеваний человека. В конце курса “Медицинская паразитология” проводится компьютерное аттестационное тестирование и контроль умений по идентификации паразитических представителей. После изучения курса “Медицинская паразитология” студенты 5 должны знать: классификацию паразитов, хозяев паразитов, переносчиков, паразитарных заболеваний характеристику системы “паразит-хозяин” ответные реакции организма хозяина трансмиссивные и очаговые болезни характеристику простейших характеристику плоских червей характеристику круглых червей правила приготовления препаратов для исследования морфологии паразитов характеристику членистоногих характеристику животных ядов ядовитых животных - представителей классов паукообразных, насекомых, рыб, амфибий и рептилий должны уметь: готовить препараты методом нативного мазка, методом обогащения, приготовления толстой капли различать в препаратах паразитов человека идентифицировать яйца и личинок гельминтов, членистоногих. Во время самостоятельной работы на занятии студенты должны: 1. с помощью микроскопа и таблиц изучить предложенные объекты. Зарисовать жизненные формы изучаемого паразита. На рисунке отметить морфологические признаки паразита, имеющие диагностическое значение; 2. записать особенности лабораторной диагностики паразитарного заболевания; 3. изучить нормативные документы; 4. ответить на вопросы для повторения; 5. закрепить изучаемый материал при решении ситуационных задач; 6. ответить на тестовые задания. 6 ВВЕДЕНИЕ Медицинская паразитология изучает особенности строения и жизненных циклов паразитов, взаимоотношения в системе паразит-хозяин, а также методы диагностики, лечения и профилактики паразитарных (инвазионных) болезней. Паразитизм - универсальное явление природы. Паразиты составляют 67 % от общего числа видов животного и растительного мира. Паразитизм - явление экологическое и представляет собой одну из разновидностей межвидовых отношений. Он тесно примыкает к комменсализму и мутуализму. Основатель паразитологии немецкий зоолог Р. Leucart (1879) главным критерием паразита считал способность питаться за счет хозяина, длительное время, сохраняя ему жизнь. К критериям паразитизма он относил пространственные связи паразита с хозяином - использование его в качестве жилья, а также степень вреда паразита для организма хозяина. Академик Е.Н. Павловский считал паразитами организмы, которые живут за счет особей другого вида, будучи биологически или экологически тесно связанными с ними в своем жизненном цикле на большем или меньшем его протяжении. Паразиты питаются соками тела, кровью, тканями или переваренной пищей своих хозяев, причем такой паразитический образ жизни является специфическим видовым признаком. Кроме того, паразиты постоянно или временно используют организм хозяина как территорию своего обитания. Медицинская паразитология включает разделы: - медицинская протозоология - медицинская гельминтология - медицинская арахноэнтомология. Медицинская протозоология изучает морфологию, биологию и экологию простейших - возбудителей заболеваний человека и животных, а также вопросы клиники, патогенеза, эпидемиологии, диагностики, лечения и профилактики этих заболеваний. Простейшие представляют собой организмы, тело которых состоит из одной клетки, функционирующей как целый организм. 7 Болезни, вызываемые простейшими, называют протозоонозами. Большинство простейших имеют время генерации от 6 до 24 часов. В связи с этим их размножение в организме хозяина обычно сопровождается экспоненциальным увеличением размеров их популяций до тех пор, пока этот процесс не замедлится или не остановится защитными механизмами хозяина или другими внешними факторами. Это означает, что один паразитический организм в принципе способен, размножившись, привести к гибели своего хозяина. В этом плане простейшие - возбудители заболеваний сходны с возбудителями инфекционных болезней. Медицинская гельминтология изучает морфологию, биологию и экологию червей, паразитирующих у человека, а также эпидемиологию, патогенез, диагностику и профилактику вызываемых ими заболеваний. Черви - паразиты человека, относятся к типам Плоские и Круглые черви. Заболевания, вызываемые гельминтами, называются гельминтозами. В большинстве случаев при одноразовой инвазии нарастания численности паразитов в организме хозяина не происходит: для успешного протекания циклов развития необходима смена сред обитания. Из этого следует, что продолжительность заболевания часто определяется продолжительностью жизни паразита и колеблется от нескольких недель до нескольких десятков лет. Тяжесть заболевания зависит от количества паразитов, попавших в организм хозяина, и его индивидуальной чувствительности. Гельминты могут обитать у человека практически во всех органах. Медицинская арахноэнтомология изучает членистоногих эктопаразитов и ядовитых животных, возбудителей и переносчиков возбудителей заболеваний человека. К типу Членистоногие относится свыше 1,5 млн. видов. Основные классы типа, имеющие медицинское значение: Ракообразные, Паукообразные и Насекомые. Медицинское значение Членистоногих: механические или специфические переносчики возбудителей болезней, возбудители болезней, промежуточные хозяева гельминтов, ядовитые животные. В ходе изучения курса “Медицинской паразитологии” ярко прослеживаются межпредметные связи с такими дисциплинами как: - гигиена - методы клинических лабораторных исследований - анатомия - латинский язык - патология Паразиты могут обитать в любых органах человека, поэтому медицинский лабораторных техник любой специализации может встречаться с паразитарными заболеваниями и обязан уметь идентифицировать их, применяя различные методы лабораторной диагностики, а также проводить профилактику заражения паразитарными болезнями. 8 1. Тематический план дисциплины «Медицинская паразитология» Медицинский лабораторный техник 1. Введение в медицинскую паразитологию 2. Тип Простейшие 3. Тип Простейшие 4. Класс Сосальщики 5. Класс Ленточные черви 6. Тип Круглые черви 7. Тип Членистоногие 8. Ядовитые животные 1. Класс Саркодовые 2. Класс Жгутиковые 3. Класс Жгутиковые 4. Класс Споровики 5. Класс Инфузории 6. Протозоонозы 7. Класс Сосальщики 8. Класс Сосальщики 9. Класс Сосальщики 10. Трематодозы 11. Класс Ленточные черви 12. Класс Ленточные черви 13. Класс Ленточные черви 14. Цестодозы 15. Класс Круглые черви 16. Класс Круглые черви 17. Класс Круглые черви 18. Нематодозы 19. Гельминтозы человека 20. Класс Ракообразные 21. Класс с Паукообразные 22. Класс Паукообразные 23. Арахнология 24. Класс Насекомые 25. Класс Насекомые 26. Класс Насекомые Медицинский технолог Теория 1. Введение в медицинскую паразитологию 2. Тип Простейшие 3. Тип Простейшие 4. Тип Плоские черви 5. Класс Сосальщики 6. Класс Ленточные черви 7. Тип Круглые черви 8. Тип Членистоногие 9. Ядовитые животные Практика 1. Класс Саркодовые 2. Класс Жгутиковые 3. Класс Жгутиковые 4. Класс Споровики 5. Класс Инфузории 6. Протозоонозы 7. Класс Сосальщики 8. Класс Сосальщики 9. Класс Сосальщики 10. Трематодозы 11. Класс Ленточные черви 12. Класс Ленточные черви 13. Класс Ленточные черви 14. Цестодозы 15. Класс Круглые черви 16. Класс Круглые черви 17. Класс Круглые черви 18. Нематодозы 19. Гельминтозы человека 20. Класс Ракообразные, класс Паукообразные 21. Класс Паукообразные 22. Арахнология 23. Класс Насекомые 24. Класс Насекомые 25. Класс Насекомые 9 27. Класс Насекомые 28. Энтомология 29. Аттестационное тестирование 30. Итоговое занятие 26. Энтомология 17. Аттестационное тестирование 28. Итоговое занятие 10 2. Организация работы паразитологической лаборатории (подразделения, отдела) Возбудители гельминтозов и протозоозов относятся к "патогенным биологическим агентам" (ПБА) III и IV групп патогенности, что определяет режим работы паразитологических лабораторий или подразделений (отделов), выполняющих диагностические, производственные или экспериментальные работы с патогенными биологическими агентами. В лаборатории должно быть два входа: для сотрудников и для доставки материала на исследование, но допускается и наличие одного входа при условии передачи материала через передаточное окно. Работа в лаборатории требует соблюдения определенных правил безопасности, особенно при исследовании заразного материала. Правила предусматривают как охрану здоровья лаборантов, так и предупреждение распространения заразного материала за пределы лаборатории. Лаборатория должна иметь приточно-вытяжную вентиляцию, канализацию, отопление, водопровод, искусственное и естественное освещение (в соответствии с действующими нормативными документами). Для поддержания нормируемых параметров микроклимата могут быть установлены кондиционеры в рабочих комнатах и боксированных помещениях. На время работы с ПБА кондиционеры должны быть выключены. Внутренняя отделка помещений должна быть выполнена в соответствии с их функциональным назначением и гигиеническими нормативами. Поверхность пола, стен, потолка в лабораторных помещениях должна быть гладкой, без щелей, устойчивой к многократному действию моющих и дезинфицирующих средств. Полы должны быть не скользкими, иметь гидроизоляцию. Стены в лаборатории облицовывают белой кафельной плиткой на высоту 1,5 м или окрашивают светлой масляной краской. Полы покрывают линолеумом, лабораторные столы – пластиком. Лабораторное оборудование и мебель должны быть гладкими, без острых краев и шероховатостей и иметь покрытие, устойчивое к действию моющих и дезинфицирующих средств. Поверхность столов не должна иметь швов и трещин. В помещениях не допускается использование мебели из древесины и с мягким покрытием. Помещения должны быть оборудованы бактерицидными облучателями для обеззараживания воздуха и поверхностей в соответствии с нормативами. Сотрудники лаборатории должны быть обеспечены рабочей одеждой: медицинскими халатами, комбинезонами, шапочками, сменной обувью и 11 средствами индивидуальной защиты (маски, перчатки, фартуки) в зависимости от характера выполняемых работ. Для мытья рук и посуды должны иметься раздельные раковины с педальной подачей воды, а также электрополотенца. Мусорные ведра также должны иметь педальные приспособления для поднимания крышки. Доставка в лабораторию материала для исследования осуществляется в контейнерах. Контейнеры с биологическим материалом (с фекалиями, желчью, мокротой и т.п.) должны помещаться на поднос или лоток, покрытый многослойной марлевой салфеткой, смоченной дезинфицирующим раствором. Прием и разборка доставленного материала должна проводиться с соблюдением мер предосторожности (маска, перчатки). Приготовление препаратов кала производят в вытяжном шкафу, а их просмотр – в специальной комнате с достаточной вентиляцией. Баночки с фекалиями, доставленные в лабораторию, помещают в эмалированные или пластмассовые кюветы. Металлические петли после каждого приготовления препарата обжигают на спиртовке. 1. Обработка и обезвреживание лабораторного оборудования и посуды. После окончания работы посуду, стекла обезвреживают путем кипячения или помещают в бак с 5 % раствором карболовой кислоты, 10 % раствором лизола на 6 часов. При отсутствии указанных средств обеззараживание производят в баке с дезинфицирующим раствором в течение суток, с последующим мытьем и кипячением. Деревянные палочки, бумагу и другие малоценные материалы сжигают. Материал исследования заливают 5 % раствором карболовой кислоты или другим дезинфицирующим раствором на 2 часа, после чего выливают в канализацию. Лабораторные столы и стол вытяжного шкафа обезвреживают 3-5 % раствором хлорамина и прожигают спиртом, 5 % раствором карболовой кислоты (фенола). Микроскоп, в основном предметный столик, обрабатывают спиртом. Посуду с материалом, взятым от инфекционных больных, собирают в баки, обеззараживают автоклавированием, дезинфицирующим раствором или кипячением. Дезинфекционную работу персонал должен проводить в резиновых перчатках. Текущая уборка помещений проводится ежедневно влажным способом после окончания рабочего дня с применением моющих средств или дезинфектантов. По окончании работ медицинский персонал должен обработать руки дезинфицирующим раствором или 70% спиртом с последующим мытьем с 12 мылом. Допускается использование кожных антисептиков в соответствии с инструкциями по применению. 2. Правила личной гигиены внутрилабораторного заражения. лаборанта и предупреждение Лаборант обязан соблюдать правила личной гигиены: - вся работа с биологическим материалом проводится только в защитной одежде и резиновых перчатках; - рабочая одежда и обувь должны быть индивидуальными, соответствовать размерам и храниться отдельно от личной одежды; -смена рабочей одежды должна проводиться по мере загрязнения, но не реже 1 раза в неделю. - при пипетировании необходимо пользоваться только резиновыми грушами или автоматическими устройствами; -при изучении материала, содержащего личинки гельминтов жидкость из аппарата Бермана извлекают над кюветой или другой посудой. Пробирки с осадком необходимо держать в стакане с насыщенным раствором хлорида натрия; -особую осторожность проявляют при исследовании материала на тениоз, эхинококкоз, альвеококкоз; -при взятии крови для паразитологического исследования лаборант должен принять все меры по соблюдению асептики (индивидуальные шприц и иглы, скарификатор, обработка кожи), а также быть предельно внимательным, чтобы случайно не поранить себя или не допустить попадания крови больного на свою кожу. - длительная работа с микроскопом может вызвать переутомление глаз, головную боль, ухудшение зрения. Поэтому освещение должно быть достаточным. В процессе микроскопии не рекомендуется закрывать один глаз (лучше пользоваться бинокулярным микроскопом). Желательно работать попеременно обоими глазами. - для профилактики утомляемости периодически в течение нескольких минут делают упражнения для глаз: попеременно прикрывая рукой один глаз (руки перед этим тщательно вымыть!), считают видимые в окне удаленные предметы, например ветви на деревьях. - по окончании работ с инвазионным материалом необходимо обработать руки дезинфицирующим раствором или 70% спиртом с последующим мытьем с мылом. Допускается использование кожных антисептиков в соответствии с инструкциями по применению. Использование материалов и средств личной гигиены, раздражающих кожу, не допускается. 13 В подразделении, проводящем работу с ПБА, в специально отведенном месте хранят комплекты рабочей (для переодевания) одежды и аварийную аптечку. В состав аварийной аптечки входит: спирт этиловый 70% (два флакона по 100 мл), 2 - 3 навески перманганата калия для приготовления 0,05% раствора (0,0125 г перманганата калия + 25 мл воды), стерильная дистиллированная вода, 5% настойка йода, ножницы с закругленными браншами, перевязочные средства (вата, бинты и пр.), жгут и нашатырный спирт. При попадании биологического материала на кожные покровы: - работу прекращают; - руки обрабатывают дезинфицирующим раствором или 70% этиловым спиртом При нарушении целостности кожных покровов выдавливают из ранки кровь в дезинфицирующий раствор; - на место ранения ставят на 4 - 5 мин. компресс из дезинфицирующего раствора или 70% этилового спирта. При загрязнении слизистых оболочек рот прополаскивают 0,05 % раствором перманганата калия, глаза промывают тем же раствором перманганата калия. При загрязнении заразным материалом пола, мебели на место контаминации накладывают тампон с дезинфицирующим раствором - включают аварийную сигнализацию, вызывают руководителя подразделения или лицо, его замещающее, и продолжают дезинфекционную обработку места аварии; - после окончания дезинфекционной обработки сотрудник выходит из помещения, где произошла авария, снимает и погружает в дезинфицирующий раствор защитную одежду; - открытые части тела обрабатывают дезинфицирующим раствором или 70% спиртом. 3. Сбор и доставка материала для исследования. Материалом для лабораторных паразитологических исследований на гельминтозы и протозоозы служит различный биологический материал от человека: дуоденальное содержимое, кал, ректальная слизь, моча, мокрота, отделяемое бронхов, кровь, биопсийные ткани и др. Доставка в лабораторию материала для исследования осуществляется в контейнерах, биксах или в сумках-холодильниках. Доставляемые емкости с жидкими материалами должны быть закрыты пробками, исключающими выливание содержимого во время транспортирования. Дно контейнеров, содержащих емкости с ПБА, должно быть покрыто адсорбирующим материалом (марлевая салфетка, ткань, вата и пр.), контейнеры, боксы или сумки-холодильники должны быть промаркированы и иметь международный 14 знак "Биологическая опасность". Нельзя для этой цели использовать хозяйственные сумки, чемоданы, портфели и другие предметы личного пользования. Для сбора фекалий, в том числе при массовых обследованиях, используют стеклянные или пластмассовые баночки с завинчивающимися крышками. Распаковка материала проводится с соблюдением мер осторожности, баки и пробирки с заразным материалом обтирают дезинфицирующим раствором и ставят на металлические подносы или в штативы. Сохраняют пробы до исследования при обычной температуре в вытяжном шкафу. Во всех случаях доставки материала в лабораторию в направлении должны указываться паспортные данные о больном, предполагаемый диагноз и цель исследования. Пример направления. В лабораторию НАПРАВЛЕНИЕ (кал на простейшие) 1. номер 2. дата и время сбора 3. Ф.И.О., возраст больного 4. домашний адрес больного 5. дата заболевания 6. дата госпитализации 7. предварительный диагноз 8. характер испражнений: оформлен, полуоформлен, кашицеобразный, Специалист лаборатории жидкий (нужное подчеркнуть)обучает медицинский персонал правильному взятию исследуемого материала для анализа, в процессе работы 9. для анализа взято: прожилки крови, слизь, комочки гноя, кал контролирует обоснованность направления на тот или(нужное иной вид подчеркнуть) исследования. 10. медицинское учреждение 11. подпись медработника 15 3. Тип Простейшие (Protozoa) К типу Простейшие (Protozoa) относится ряд патогенных для человека форм, поражающих отдельные ткани и органы, и вызывающие заболевания различной тяжести, вплоть до летального исхода. 3.1. Класс Саркодовые (Sarcodina) Рис. 1. Дизентерийная амеба (вегетативная форма) Саркодовые (Sarcodina) наиболее примитивные простейшие. Цитоплазма ограничена только наружной мембраной, форма тела непостоянная. Органоидами движения являются псевдоподиии, поступление пищи и выделение продуктов распада происходит в любом участке тела. Сократительная вакуоль одна. Размножение только бесполое - путем митотического деления на две части. В неблагоприятных условиях образует цисту. Медицинское значение имеет отряд Амебы (Amoebina). Основные представители: - Дизентерийная амеба (Entamoeba histolitica) - возбудитель амебной дизентерии или амебиаза) - Кишечная амеба (Entamoeba coli) - Ротовая амеба (Entamoeba gingivalis) - Почвенные амебы (амебы группы Limax) Вопросы для подготовки: 1. 2. 3. 4. Что изучает медицинская паразитология? Основные задачи медицинской паразитологии Определение паразитизма. Классификация паразитов: - истинные паразиты - ложные паразиты - временные паразиты 16 - постоянные паразиты 5. Классификация хозяев: - промежуточный - окончательный - резервуарный - дополнительный 6. Какое воздействие оказывает паразит на организм хозяина: - механическое - токсическое - трофическое 7. Ответные реакции хозяина: - клеточные реакции - тканевые реакции - гуморальные реакции 8. Классификация переносчиков: - специфические - механические 9. Классификация паразитарных заболеваний. 10.Общая характеристика типа Простейшие. 11.Общая характеристика класса Саркодовые. 12.Особенности морфологии и экологии дизентерийной амебы. 13.Особенности морфологии и экологии кишечной амебы. 14.Особенности морфологии и экологии ротовой амебы. 15.Лабораторная диагностика и профилактика амебиаза. Описание объектов 1. Дизентерийная амеба (Entamoeba histolitica) - возбудитель амебной дизентерии или амебиаза). В ходе жизненного цикла образует несколько жизненных форм: - forma minuta - обитает в просвете кишечника, питается бактериями и вреда человеку не приносит. Размер forma minuta 15-20 мкм; Рис. 2. Просветная форма дизентерийной амебы - тканевая форма - у некоторых людей при изменении условий (охлаждение, перегревание, авитаминозы, нарушение функций 17 пищеварительной системы и др.) forma minuta проникает в стенку кишечника, активно размножается и превращается в тканевую форму, которая вызывает поражение слизистой оболочки с образованием язв. Размер тканевой формы 2025 мкм. Эта форма обнаруживается только при остром амебиазе в пораженных тканях, иногда в фекалиях больного. Тканевая форма способна разрушать кровеносные сосуды стенки кишечника и попадать в печень, мозг и другие органы, вызывая там воспалительные процессы; Рис. 3. Тканевая форма дизентерийной амебы - forma magna - при появлении поражений кишечника тканевая форма начинает питаться эритроцитами и образует крупную вегететивную форму (эритрофаг). Размер forma magna до 60 мкм. В цитоплазме хорошо видны заглоченные эритроциты на разной стадии переваривания. Forma magna отличается от других форм и характером передвижения. Она образует тупые широкие псевдоподии и передвигается толчками. Рис. 4. Крупная вегетативная форма дизентерийной амебы - циста - образуется в нижних отделах толстого кишечника. Она неподвижна. Имеет правильную округлую форму, размеры 8-16 мкм в диаметре, содержит 4 ядра в виде колечек. Циста, попадая с фекалиями во внешнюю среду (в воду, на овощи, руки, посуду, игрушки) заносится в рот (пероральный путь). В желудочнокишечном тракте оболочка цисты растворяется, и из нее выходят четыре мелкие вегетативные формы. Рис. 5. Зрелая циста дизентерийной амебы 18 Рис. 6. Цикл развития дизентерийной амебы Патогенез и клиника амебиаза. Единственным источником заболевания амебиазом является больной человек или цистоноситель. Цисты устойчивы к воздействию факторов внешней среды. Путь заражения - пищевой. Механическими переносчиками служат мухи и тараканы. Вегетативные формы вызывают разрушение и некроз слизистой оболочки толстого кишечника с образованием кровоточащих язв диаметром от нескольких мм до 2-3 см. Инкубационный период от 1 недели до 3 месяцев. Болезнь начинается остро. Отмечается общая слабость, боль в животе, жидкий стул с примесью крови и слизи (до 10-и и более раз в сутки). Поражается чаще проксимальный отдел толстого кишечника. Стул обычно слизистый, необильный с примесью крови. Пациентов беспокоят боли в животе. Выраженность интоксикации сильно варьирует. В наиболее тяжелых случаях встречаются внекишечные поражения: абсцесс печени, реже легких и мозга. При «амебных» абсцессах гной имеет характерную коричневую «шоколадную» окраску. Прогноз заболевания благоприятный, однако, при отсутствии лечения смертность достигает 40%. 19 Лабораторная диагностика амебиаза. 1. Паразитологическая диагностика. Исследуемый материал: фекалии. Методы исследования: нативный мазок, мазок окрашенный раствором Люголя. Методы обогащения или накопления цист: метод формалин-эфирного обогащения. Особенность исследования состоит в том, что отличить амебу можно только по движению. Поэтому исследовать необходимо только свежие фекалии, не позже, чем через 20-30 минут после выделения. Исследования оформленного кала, в котором содержатся цисты, допускается в течение суток. При невозможности немедленного исследования испражнения помещают в консервант. Амбулаторных больных обследуют после принятия солевого слабительного. Фекалии собирают в чистую сухую посуду, которая не должна содержать остатков дезинфицирующих веществ. Сохранять пробу до исследования следует при комнатной температуре в вытяжном шкафу. Доставленные в лабораторию фекалии осматривают, отмечают наличие слизи, крови, консистенцию. В первую очередь осматривают фекалии с патологическими примесями. Обязательным является исследование нативного мазка и мазка, окрашенного раствором Люголя. Профилактика амебиаза. Личная - соблюдение правил личной гигиены (обмывание овощей и фруктов кипяченой водой, употребление для питья только кипяченую воду, мытье рук перед едой, после посещения туалета, защита продуктов питания от мух и тараканов и т.п.). Общественная - выявление и лечение больных, наблюдение за санитарным состоянием водоисточников, пищевых предприятий, продовольственных магазинов и рынков, обследование на цистоносительство работников предприятий общественного питания, уничтожение мух и тараканов, распространение санитарно-гигиенических знаний среди населения, защита окружающей среды от фекального загрязнения. 2. Кишечная амеба (Entamoeba coli) - вегетативная форма имеет размеры 20-40 мкм. Резкая граница между экто- и эндодермой отсутствует. В цитоплазме хорошо заметно крупное пузыревидное ядро, содержащее крупные глыбки хроматина. Псевдоподии небольшие широкие образуются одновременно с разных сторон, характерно “топтание на месте”. Не выделяет протеолитического фермента и не повреждает стенку кишечника, питается бактериями, грибками, остатками пищи. В эндоплазме содержится много вакуолей. 20 Рис. 7. Циста кишечной амебы Рис. 8. Вегетативная форма кишечной амебы В нижних отделах ЖКТ образует цисты, содержащие 8 ядер, размером 13-25 мкм. Кишечная амеба обычно не патогенна. 3. Ротовая амеба (Entamoeba gingivalis) обитает в ротовой полости, в кариозных полостях и в зубном налете, на небных миндалинах. Ротовые амебы могут способствовать усилению отложения зубного камня. Питаются они бактериями ротовой полости, лейкоцитами и частицами пищи. От человека к человеку ротовые амебы передаются при поцелуях, воздушно-капельным путем, через общие Рис. 9. Вегетативная форма зубные щетки. Цисты эти амебы не ротовой амебы образуют. Размеры трофозоитов ротовой амебы составляют 5 — 35 мкм (в среднем 10—12 мкм). Цитоплазма подразделена на светлую эктоплазму и гранулированную, сильно вакуолизированную эндоплазму. Псевдоподии многочисленные и более широкие, чем у Е. histolytica. В пищеварительных вакуолях обнаруживаются грибы, бактерии, эпителиальные клетки и поглощенные амебой лейкоциты на разных стадиях переваривания. При окрашивании по Гейденгайну ядра переваривариваемых лейкоцитов интенсивно окрашиваются и могут быть приняты за эритроциты, которыми в норме ротовые амебы не питаются. Иногда эритроциты присутствуют в их цитоплазме при абсцессах ротовой полости. Ядра размером 1,7 — 6,7 мкм у живых амеб не видны. При окрашивании по Гейденгайну в ядре выявляется мелкое ядрышко с тонкими ахроматиновымй нитями к ядерной мембране. Периферический хроматин виден в виде отдельных глыбок, не одинаковых по форме и величине. Ротовая амеба иногда обнаруживается в содержимом легочных абсцессов, что важно для правильной дифференциальной диагностики с внекишечным амебиазом, вызванным Е. histolytica. 21 4. Почвенные амебы (амебы группы Limax) - свободноживущие пресноводные амебы, которые, попадая в организм человека, способны вызывать тяжелые воспалительные процессы ЦНС (менингоэнцефалиты). Распространены повсеместно. Вегетативная форма рода Naegleria размером 20-30 мкм имеет короткие широкие псевдоподии. При резком изменении температуры и других факторов среды амебы образуют два жгутика (жгутиковая стадия) и переходят к активному движению. При наступлении неблагоприятных условий амебы легко инцистируются. Размеры цист 8-16 мкм. Цисты в тканях не образуются. Представители рода Acanthamoeba не имеют жгутиковой стадии. Амебоидные формы обладают многочисленными узкими, заостренными псевдоподиями. Для их цист характерно наличие многослойной оболочки. Размеры цист 12-15 мкм. Цисты могут образовываться в тканях. Амебы группы Limax паразитируют у человека, обезьян и грызунов. Наиболее вирулентна Naegleria. Заражение человека амебами группы Limax происходит только через слизистую носоглотки при купании в открытых водоемах, через водопроводную воду при умывании, цистами с пылью. В носовой полости амебы размножаются. По ходу обонятельного нерва они проникают в головной мозг, поражают серое вещество больших полушарий и вызывают воспалительные процессы головного мозга и его оболочек (менингоэнцефалит). Инкубационный период длится 4-7 дней. Заболевание развивается бурно и часто через 3-5 дней приводит к смертельному исходу. Помимо ЦНС амебы могут поражать легкие и глаза. Диагностика и лечение амебных поражений разработаны недостаточно. В случаях острого менингоэнцефалита применяется Amphotericin В (амфотерицин) внутривенно. Рис. 10. Амебы группы Liтах: А — Naegleria, Б — Acanthamoeba; 1 — амебоидная стадия, 2 — жгутиковая стадия, 3 — циста 5. Амеба Гартмана (Entamoeba hartmanni) - морфологически сходна с просветной формой дизентерийной амебы, что может вызвать диагностическую ошибку. Она имеет несколько меньшие, чем у дизентерийной амебы, размеры трофозоитов (5—12 мкм, в среднем — 8 мкм). Ядро размером около 2,5 мкм по строению похоже на ядро Е. 22 histolytica. Сильно вакуолизированная цитоплазма в покое не разделена на экто- и эндоплазму. Движется амеба активно, образуя прозрачные эктоплазматические псевдоподии. Встречаются двухъядерные особи. Цисты округлые, размером 5 — 7 мкм. Число ядер и их строение такое же, как в цистах дизентерийной амебы. В незрелых одно- и двухъядерных цистах при окрашивании раствором Люголя выявляются гликогеновые вакуоли. При окрашивании железным гематоксилином цисты окрашиваются более интенсивно, чем цисты Е. histolytica. Они содержат более обильные палочковидные хроматоидные тельца, которые могут маскировать ядра и Рис. 11. Вегетативная форма затруднять их подсчет. E. hartmanni 6. Йодамеба Бючли (Iodamoeba bütschlii) - размер трофозоитов йодамебы Бючли составляет 6—23 мкм (в среднем 8—13 мкм). Разделение на экто- и эндоплазму в покое не различимо, цитоплазма более вакуолизирована, чем у Е. histolytica, и содержит многочисленные пищевые частицы. Ядро размером 3 — 5 мкм видно на окрашенных препаратах. Ядрышко крупное, расположено центрально, под ядерной мембраной периферический хроматин отсутствует. Цисты хорошо отличимы от цист Е. histolytica: обычно неправильной продолговатой формы, диаметром 5 — 20 мкм (в среднем 8 — 12 мкм); имеют одно ядро, чаще расположенное на периферии цисты, иногда пристеночно. Ядро не окрашивается раствором Люголя и имеет вид светлого пятнышка. Крупная гликогеновая вакуоль окрашивается в бурый цвет, хроматоидные тельца отсутствуют. При Рис. 12. Йодамеба Бючли, окрашивании гематоксилином в ядрах цист можно увидеть эксцентрично расположенное округлая циста ядрышко. 7. Карликовая амеба (Endolimax nana)- является самой маленькой из амеб, обитающих в человеке. Ее размеры на вегетативных стадиях составляют 5 — 14 мкм (в среднем 7 мкм). Деление на экто- и эндоплазму заметно в состоянии покоя, но отсутствует при движении. 23 Псевдоподии короткие, тупые, образуются медленно. Цитоплазма вакуолизированная, содержит бактерии. Ядро размером около 2 мкм редко видно на неокрашенных препаратах. Ядрышко крупное, окружено узким ободком слабо окрашивающейся кариоплазмы, расположено чаще всего центрально, иногда имеет неправильную форму. Периферический хроматин под ядерной мембраной отсутствует. Овальные цисты длиной 5—14 мкм (в среднем 8 — 10 мкм). Встречаются как незрелые одно- и двухъядерные цисты, так и зрелые четырехъядерные. Хроматоидные тельца отсутствуют. Рис. 13. Карликовая амеба, цисты на разных стадиях зрелости 8. Диентамеба (Dientamoeba fragilis) - в действительности относится к жгутиконосцам, однако морфологически сходна с амебами и традиционно рассматривается вместе с этой группой. Размер трофозоита составляет 4—18 мкм (чаще 8—13 мкм). Цитоплазма мутная, вакуолизированная, содержит бактерии. На препаратах, окрашенных по Гейденгайну, видны два ядра, что является диагностическим признаком этого вида. Цисты не образует. В связи с отсутствием характерных признаков вегетативных форм диентамебу на нативных препаратах часто не распознают и принимают за другие виды Рис. 14. Диентамеба, амеб. трофозоит 9. Амеба Полеки (Entamoeba polecki) - обитает в толстом кишечнике животных; у человека она обнаруживается редко. Размеры трофозоитов составляют 10 — 25 мкм (в среднем 15 — 20 мкм), их форма округлая, с широкими тупыми псевдоподиями. Цитоплазма гранулированная, содержит крупные вакуоли. Ядра размером около 3,5 мкм иногда различимы на нативных препаратах. На препаратах, окрашенных по Гейденгайну, в ядрах видны мелкие ядрышки, часто больше одного, расположенные эксцентрично или близко к ядерной мембране. Периферический хроматин чаще мелкогранулярный и равномерно распределен в ядерной цитоплазме, но может быть сконцентрирован в несколько крупных скоплений под ядерной мембраной. 24 Рис. 15. Амеба Полеки, двухъядерная циста Сферические или овальные цисты размером 9—18 мкм (чаще 11 — 15 мкм) обычно имеют одно ядро, но изредка бывают двухъядерными. Ядро цисты содержит обычно одно эксцентрично расположенное ядрышко и несколько глыбок периферического хроматина. Хроматоидные тельца либо многочисленные и мелкие, либо представлены несколькими крупными тельцами овальной, палочковидной или неправильной формы. Цисты имеют крупную вакуоль, не окрашивающуюся раствором Люголя. Ситуационные (профессиональные) задачи 1. Доставлены свежевыделенные жидкие испражнения с примесью крови и слизи. В нативном мазке обнаружены два крупных образования размером 30-40 мкм, оболочка и ядро не видны, внутреннее содержимое мелкозернистое, грубые включения отсутствуют. При наблюдении видно, как толчкообразно образуются довольно крупные гомогенные выросты, в которые содержимое клетки как бы переливается. Движение активное, простейшие “уплывают” из поля зрения. Содержат фагоцитированные эритроциты. Определите вид и стадию паразита. 2. В нативном мазке из свежевыделенных жидких фекалий обнаружены простейшие размером 25-30 мкм: оболочка отсутствует, цитоплазма грубозернистая, содержит микроорганизмы, эритроциты не наблюдаются. В цитоплазме видно ядро с ободком из цепочки зеленоватых умеренно блестящих зерен. Движение медленное, при длительном наблюдении видно, как плавно вырастает широкий выступ эктоплазмы, затем такой же выступ появляется на другой стороне, а первый как бы втягивается обратно. Заметного поступательного движения не наблюдается. Определите вид простейшего. 3. В нативном мазке из свежевыделенных кашицеобразных фекалий обнаружены простейшие размером 15-20 мкм, без оболочки, ядро не видно. Цитоплазма зернистая, содержит небольшое число бактерий. Движение слабовыражено, ложноножки небольшие, умеренно широкие. Определите вид и стадию развития простейшего. 4. В нативном мазке комочков слизи из жидких фекалий больного обнаружены довольно крупные и активно подвижные вегетативные 25 формы амеб, многие содержат фагоцитированные эритроциты. Достаточно ли этого признака заключения: «обнаружены большие вегетативные формы дизентерийной амебы» и для постановки окончательного диагноза амебной дизентерии? 5. У больного острой амебной дизентерией испражнения жидкие, с примесью крови и слизи. Какие формы дизентерийной амебы можно обнаружить в указанных испражнениях? 6. В каком мазке лучше выявляется морфология цист – в нативном или окрашенном раствором Люголя? 7. В мазке, окрашенном раствором Люголя, выявлены четырехъядерные цисты: размер 10-15 мкм, оболочка нежная, гликоген и хроматоидные тела не видны. К какому виду амеб относятся цисты? 8. Имеют ли значение для приготовления нативных мазков испражнений с целью исследования на простейшие кишечника следующие условия: а) используются деревянные палочки; б) используются стеклянные палочки; в) предметное стекло было предварительно обезжирено; г) предметное стекло не было обезжирено. 9. Как поступить, если: а) при изготовлении нативного мазка кала покровное стекло неплотно прилегло к предметному (в препарат попали мелкие твердые частицы); б) при наложении покровного стекла жидкость мазка выступила по краям и затекла на верхнюю поверхность покровного стекла; в) после размешивания деревянной палочкой мазок на стекле оказался сухим; г) в процессе микроскопии содержимое фекального мазка попало на столик микроскопа, или на пальцы рук лаборанта, или на лабораторный стол? 10.Где следует сохранять пробу фекалий до ее исследования на наличие простейших кишечника: в термостате, в холодильнике, в вытяжном шкафу при комнатной температуре? 11.Два лаборанта разошлись во мнениях, оценивая обнаруженные в нативном мазке фекалий образования, - один посчитал их цистами амеб, второй лейкоцитами. На основании чего можно уточнить диагноз? Вопросы для повторения 26 1. Почему при исследовании кала требуется просмотр и нативного мазка, и мазка, окрашенного раствором Люголя? 2. Фекалии исследованы спустя час после выделения. Какие формы паразитов за это время разрушились и перестали быть видимы? 3. Какие образования могут быть приняты за цисты простейших кишечника и в чем их отличия? 4. Какие морфологические признаки отличают дизентерийную амебу (вегететивные форма и циста) от прочих амеб? 5. Что характерно для морфологии свободноживущих патогенных амеб? 3.2. Класс Споровики (Sporozoa) Класс включает только паразитические формы. В результате паразитического образа жизни строение споровиков сильно упростилось по сравнению с представителями других классов. Они не имеют органоидов передвижения, пищеварения и выделения. Жизненный цикл отличается сложностью, часто со сменой хозяев и чередованием бесполого и полового размножений. Бесполое размножение происходит в форме шизогонии, или множественного деления. В результате оплодотворения при половом размножении образуется спора, в которой развиваются спорозоиты. Паразиты человека относятся к отрядам Кровяные споровики и Кокцидии. Основные представители: Отряд Кровяные споровики (Haemosporidia) На определенной стадии развития живут в эритроцитах животных и человека. Цикл развития происходит со сменой хозяев: бесполое размножение - в теле позвоночных животных, половое - в организме беспозвоночных, чаще у насекомых. Паразитами человека являются малярийные плазмодии - возбудители малярии. У человека паразитируют четыре вида плазмодиев: 1. Plasmodium vivax - возбудитель трехдневной малярии 2. Plasmodium ovale - возбудитель овале-малярии типа трехдневной 3. Plasmodium malariae - возбудитель четырехдневной малярии 4. Plasmodium falciparum - возбудитель тропической малярии 1. 2. Отряд Кокцидии (Coccidia) 1. токсоплазма (Toxsoplasma gondii) - возбудитель токсоплазмоза. Вопросы для подготовки: 1. Общая характеристика типа Простейшие. 27 2. 3. 4. 5. 6. 7. 8. 9. Общая характеристика класса Споровики. Общая характеристика отряда кровяные споровики. Видовое разнообразие малярийных плазмодиев Цикл развития малярийного плазмодия. Диагностика и профилактика малярии Общая характеристика отряда кокцидии. Цикл развития токсоплазмы Лабораторная диагностика и профилактика токсоплазмоза. Описание объектов 1. Plasmodium vivax - возбудитель трехдневной малярии Plasmodium ovale - возбудитель овале-малярии типа трехдневной Plasmodium malariae - возбудитель четырехдневной малярии Plasmodium falciparum - возбудитель тропической малярии Рассмотрите под микроскопом с иммерсией окрашенный по Романовскому-Гимза мазок крови больного трехдневной малярией (Plasmodium vivax). На препарате вы увидите форменные элементы крови – эритроциты и лейкоциты. Найдите эритроциты, пораженные плазмодием, и рассмотрите последовательно стадии развития шизонтов и гамонтов. Эритроциты, пораженные Plasmodium vivax, несколько увеличены в размерах. При окраске по Романовскому-Гимза ядра плазмодия окрашиваются в вишнево-красный цвет, а цитоплазма – в голубой. Найдите раннюю стадию развития шизонта. Она называется кольцом или перстнем. Диаметр кольца составляет ¼ или 1/3 диаметра эритроцита; цитоплазма образует голубой ободок клетки; периферически лежащее ядро имеет вишнево-красный цвет. Внутри шизонта находится крупная вакуоль. Найдите стадию амебовидного шизонта, развивающуюся из стадии кольца. Внешние очертания амебовидного шизонта неправильные, на его поверхности можно видеть псевдоподии. Периферический слой цитоплазмы, окружающей вакуоль, значительно шире, чем на стадии кольца, а ядро крупнее. В цитоплазме паразита видны зернышки темнобурого пигмента, который является продуктом распада гемоглобина, используемого паразитом для питания. В крупных амебовидных шизонтах пигмент скапливается кучками. Найдите шизонт на стадии подготовки к делению. Размер шизонта в это время несколько больше размера непораженного эритроцита. Вакуоли нет. Форма тела округлая или овальная, без псевдоподий. Большое количество зерен пигмента частично собрано в компактные кучки, частично рассеяно по протоплазме. Ядро одно, крупное, обычно расположено на периферии шизонта. Найдите стадию, возникшую в результате шизогонии, называемую морулой. Она содержит от 12 до 18 мерозоитов, между которыми лежит 28 пигмент в виде одной компактной кучки. Каждый мерозоит имеет голубую цитоплазму и одно небольшое вишнево-красное ядро. Найдите женский гамонт (макрогаметоцит). Его размер больше неповрежденного эритроцита. Цитоплазма темноголубого цвета, содержит крупные зерна пигмента, который распределен более или менее равномерно. Вакуолей и псевдоподий нет. Ядро компактное, крупнее, чем у шизонта, но значительно меньше, чем у мужского гамонта. Найдите мужской гамонт (микрогаметоцит). Он немного меньше женского. Цитоплазма бледноголубого цвета, содержит крупные зерна пигмента. Ядро рыхлое, большое, в центральной части оно темнее, чем по периферии. Цикл развития малярийного плазмодия. По циклу развития плазмодии всех видов сходны между собой. Промежуточным хозяином для всех является человек, окончательным комары рода Anopheles. В жизненном цикле выделяют несколько стадий: 1. Предэритроцитарная шизогония Инвазионной стадией для человека является спорозоит. Он имеет полулунную форму и обитает в организме комара. При укусе, со слюной спорозоит попадает в кровь человека, разносится по организму и проникает в клетки печени. Там спорозоиты принимают округлую форму, растут и превращаются в стадию шизонта (2). Через 5-16 дней шизонты начинают размножаться путем шизогонии ( 3). Рис. 16. Тканевая шизогония При этом ядро многократно делится, затем вокруг каждого ядра обособляется участок цитоплазмы, и клетка распадается на несколько тканевых мерозоитов (4). Тканевая шизогония соответствует инкубационному периоду заболевания. Мерозоиты разрушают клетки 29 печени, поступают в кровь и внедряются в эритроциты. Начинается цикл эритроцитарной шизогонии. 2. Эритроцитарная шизогония. Мерозоиты, проникшие в эритроциты (трофозоиты), через 2-3 часа в центре клетки образуют вакуоль, оттесняющую к периферии цитоплазму и ядро (5). На препарате трофозоит имеет вид кольца - цитоплазма голубого цвета, ядро вишнево-красного, вакуоль не окрашена, что создает Рис. 17. Эритроцитарная шизогония впечатление пустоты (кольцевидный трофозоит). Питаясь гемоглобином, трофозоит растет, образует псевдоподии и превращается в амебовидного трофозоита (6). Достигнув предельных размеров, шизонт размножается путем шизогонии (7, 8, 9). После этого эритроцит разрушается, кровяные мерозоиты и продукты их обмена выходят в плазму крови (10). Клинически этот момент проявляется как начало приступа малярии. Период эритроцитарной шизогонии у Pl. malaria 72 часа, у других видов - 48 часов. Часть кровяных мерозоитов вновь приникает в эритроциты и повторяет весь цикл. Он может проходить многократно. Другая часть мерозоитов, попав в эритроциты, превращается в незрелые половые клетки - гаметоциты (макро- и микрогаметоциты), дальнейшее развитие которых возможно только в организме комара (12-16). Рис. 18. Спорогония 3. Половое размножение. При сосании крови больного гаметоциты попадают в желудок самки малярийного комара, где они созревают и превращаются в зрелые половые клетки - макро- и микрогаметы (18). После оплодотворения образуется зигота, которая называется оокинета (20). Она проходит через стенку желудка (21), останавливается в наружном слое, покрывается оболочкой и превращается в ооцисту (22). 30 Содержимое ооцисты многократно делится, в результате чего образуется большое количество (до 10 000) спорозоитов (23, 24). Оболочка созревшей ооцисты лопается (25), спорозоиты попадают в полость тела комара и скапливаются преимущественно в слюнных железах (26). Патогенез и клиника. Малярия характеризуется лихорадочными приступами, анемией, увеличением печени и селезенки. Это трансмиссивное заболевание. Путь заражения - инакулятивный, входные ворота - кожа. Инкубационный период от 10 дней до 14 месяцев. Трехдневная и четырехдневная малярии в умеренном климате характеризуются доброкачественным течением. Тропическая малярия протекает наиболее тяжело вследствие поражения возбудителями капилляров головного мозга, что является причиной летальных исходов. У таких больных могут развиваться тяжелые осложнения: малярийная кома, гемоглобинурия, острая почечная недостаточность и другие. Поэтому очень важно установить видовую принадлежность возбудителя малярии. Типичный малярийный приступ. В большинстве случаев болезнь развивается остро. Приступу лихорадки предшествует озноб, продолжительностью от 0,5 до 2 - 3-х часов. В последующие часы наблюдается быстрое повышение температуры до 40-41 градуса. У больных появляются сильный жар, головная боль, тошнота, рвота, головокружение. Кожа больных в этот период горячая и сухая. Наблюдается также тахикардия, гипотония, снижение диуреза. Через 6-8 часов (при тропической малярии позднее) температура тела резко падает до 35-36 градусов, появляется профузное потоотделение, уменьшается интоксикация, улучшается самочувствие больных. Клиника тропической малярии. Малярия, вызываемая Plasmodium falciparum, является наиболее тяжелой в клиническом отношении. Основной причиной этого являются особенности самого возбудителя: способность поражать все возрастные формы эритроцитов; продукция экзогенных антигенов, снижающих иммунный ответ к самим плазмодиям; большое количество мерозоитов, образующихся из одного шизонта (до 60 тыс.); миграция пораженных эритроцитов в сосуды центрального русла. Результатом является тяжелое течение болезни, особенно у лиц, впервые заразившихся малярией. В этом случае летальный исход может наблюдаться даже во время первого приступа заболевания. Инкубационный период при тропической малярии продолжается 10-12 дней, после чего у иммунных лиц обычно отмечаются продромальные (предшествующие заболеванию) явления: головная боль, миалгии, артралгии, астения, диспепсия. У неиммунных больных малярия начинается остро с внезапного подъема температуры, сопровождающегося ознобом. Существенно, что в начале заболевания температура не имеет трехдневной цикличности. Иногда лихорадочный период продолжается более 36 часов без 31 нормализации температуры. Трехдневный характер заболевания проявляется к концу второй недели. Характерными признаками всех клинических форм тропической малярии являются: тенденция к гипотонии, тахикардия соответственно температуре, увеличение печени с первых дней заболевания, анемия, лейкопения, ускоренное СОЭ. Церебральная форма является наиболее частым и тяжелым осложнением тропической малярии. Ранними жалобами пациентов являются головная боль и вялость. Выражена фотофобия. Иногда наблюдаются судорожные подергивания отдельных групп мышц. При прогрессировании заболевания постепенно развивается коматозное состояние. Малярийная кома скоротечна и без лечения оканчивается летально. Острая почечная недостаточность является самостоятельным осложнением или сопутствует церебральной малярии. Она проявляется нарастанием явлений интоксикации, олигоанурией, повышением в крови уровня мочевины и креатина. Острый гемолиз часто сочетается с церебральными расстройствами. В основе этого явления лежит высокая ломкость эритроцитов, активация ретикуло-эндотелиальной системы, повреждение циркулирующими иммунными комплексами эритроцитов и макрофагов. В первую очередь гемолизируются поврежденные эритроциты, а затем и нормальные. Гемоглобинурийная лихорадка развивается на фоне интенсивного распада эритроцитов и внутрисосудистого гемолиза. Образовавшийся в клетках РЭС билирубин обуславливает быстро нарастающую желтуху. Для этих больных характерно выделение темной мочи (дериваты гемоглобина: окси-, метгемоглобин, гемотин; а в дальнейшем – уробелин). После отстоя моча разделяется на два слоя; верхний – прозрачный, но темный, и нижний – рыхлый, крошкообразный. Количество эритроцитов и гемоглобина при тяжелых формах резко снижается. В периферической крови – лейкоцитоз и нейтрофилез. Причиной смерти чаще всего являются нарушения почечного кровотока и острая почечная недостаточность. Трехдневная малярия. Инкубационный период варьирует от 10 до 20 дней. Характерна инициальная лихорадка, которая в начале второй недели заболевания сменяется правильными утренними трехдневными циклами. Каждый последующий приступ становится все более коротким, клинические проявления ослабевают и постепенно, по мере нарастания специфического иммунитета, наступает выздоровление. При данном виде возбудитель малярии поражает только юные эритроциты, и соответственно паразитемия не превышает 2 % от общего числа эритроцитов. Малярия овале. Клиническими особенностями данного вида малярии являются более легкое течение заболевания и приступы в вечернее время. Четырехдневная малярия. Характеризуется длительным течением. Клинической особенностью является длительный озноб при малярийном приступе. Обычно поражаются только «старые» формы эритроцитов, что 32 обуславливает невысокую паразитемию и в целом доброкачественное течение заболевания. Лабораторная диагностика малярии. 1. Паразитологическая диагностика. Исследуемый материал: кровь. Методы исследования: мазок крови, толстая капля крови. Периферическую кровь для исследования берут вне зависимости от температуры тела и клинических проявлений. С целью обнаружения гемопаразитов микроскопируют с иммерсионным маслом под большим увеличением тонкий мазок (см. МКИ) и толстую каплю крови. Профилактика малярии. Личная - защита от укусов кровососущих насекомых и химиопрофилактика – применение плазмоцидных препаратов. Общественная - выявление и лечение больных и паразитоносителей в соответствии с приказом Минздрава РФ, предотвращение ввозной малярии, борьба с комарами. Химиопрофолактика. Для химиопрофилактики малярии применяют: хлорохин фосфат 500 мг (300 мг основания) внутрь однократно, еженедельно. Начинать курс нужно за 1 неделю до прибытия в неблагоприятную по малярии зону, заканчивать через 4 недели после отъезда. Рис. 19. Plasmodium vivax, трофозоит в эритроцитах, окрашивание Гимза Рис. 20. Plasmodium vivax,зрелый шизонт Рис. 21. Plasmodium malariae, трофозоита Рис. 22. Plasmodium malariae, молодой шизонт 33 Дифференциальная диагностика возбудителей малярии в мазке крови, окрашенных по Романовскому-Гимза возбудитель признак Клиническая форма болезни Продолжительнос ть шизогонии Стадии развития в периферической крови Стадия кольца Шизонты Морула Гамонты Зернистость пораженных эритроцитах Pl. vivax Трехдневная 48 часов Pl. malariae Четырехдневна я 72 часа Pl. falciparum Тропическая 48 часов Все стадии Все стадии Кольца и шизонтов и шизонтов и гамонты; гамонты гамонты шизонты в тяжелых случаях Форма перстня, Как у Pl. vivax, Мелкие, размер размеры 1/2-1/3 всегда по 1/6-1/5 диаметра одному в диаметра эритроцита, эритроците эритроцита иногда 2-3 в часто 2-3 в эритроците эритроците Неправильной Округлой или Округлой амебовидной лентовидной формы, формы, формы, размер крупнее, чем у крупные с не превышает Pl.malariae, вакуолями нормальный обнаруживаютс эритроцит я в тяжелых случаях 12-18 8-12 12-24 мерозоитов мерозоитов мерозоита, средней средней мелкие велинины величины Округлые, Как у Pl. vivax, Популунные крупные, не превышают увеличенный размера эритроцит нормального эритроцита в Мелкая, Отсутствует Выявляется обильная, редко, розовокрасная фиолетовые (Шюффнера) пятна (Маурера) Pl. ovale Разновидность трехдневной 48 часов Все стадии шизонтов и гамонты Как у Pl. vivax Округлой формы, крупнее, чем у Pl.malariae 6-12 мерозоитов, крупные Округлые Более крупная и менее обильная, чем у Pl. vivax (Джеймса) 34 Отличительные признаки малярийных плазмодиев в толстой капле крови (окраска по Романовскому) возбудитель Pl. vivax Pl. malariae признак Кольца Часто разорваны, Как у Pl. vivax напоминают восклицательный знак или фигуру летящей птицы Эритроциты Трофозоиты Пигмент Морула Гамонты Нередко сохраняются в виде бледных розоватых дисков, на фоне которых видны шизонты и зерна Шюффнера Цитоплазма амебовидных трофозоитов в виде нескольких комочков вокруг ядра. Зрелые трофозоиты имеют компактный округлый вид Мелкий палочковидный Строение как в мазке Женские неотличимы от зрелых трофозоитов. Мужские - хорошо дифференцируются, ядро крупное, вокруг венчик зерен пигмента, цитоплазма бледно окрашена Не сохраняются Pl. falciparum Pl. ovale Сохраняют форму или видны в виде ядра с небольшим комочком цитоплазмы, иногда разорваны Не сохраняются Сходны с предыдущими видами, ядра крупные, неправильной формы, структура колец часто сохрнена Сохраняются остатки пораженных эритроцитов даже на стадии кольца В виде Обычно не плотных встречаются округлых и хорошо окрашенных форм Компактные Круглые крупные зерна Строение как в мазке Как у Pl. vivax, отличаются меньшим размером Бурокоричневый Строение как в мазке Сходны с гамонтами возбудителей трехи четырехдневной малярии В виде черной глыбки Обычно не встречаются Типичной полулунной формы, являются одним из основных отличительных признаков Схема цикла развития малярийного плазмодия 35 Спорозоиты Тканевые шизонты Тканевая шизогония Тканевые мерозоиты Кольцевидные шизонты В теле человека Амебовидные шизонты Округлые шизонты Эритроцитарная шизогония Морулы Кровяные мерозоиты Микро- и макрогаметоциты Микро- и макрогаметы Гаметогония Оокинеты (зиготы) В теле комара Ооцисты Спорогония Спорозоиты 36 2. Токсоплазма (Toxsoplasma gondii) возбудитель токсоплазмоза. Трофозоит имеет полулунную форму, размером 47х2-4 мкм. Один его конец заострен, другой закруглен. Ядро крупное. На заостренном конце токсоплазмы находится коноид особое образование, служащее для прикрепления паразита к клетке Рис. 23. Токсоплазма хозяина. Жизненный цикл токсоплазмы Окончательным хозяином паразита являются кошки (домашние и дикие), в кишечнике которых происходит процесс полового размножения паразита. С фекалиями хозяина наружу выделяются ооцисты, где через 1-5 дней в каждой ооцисте образуются две спороцисты и четырьмя спорозоитами. Ооцисты устойчивы во внешней среде до нескольких лет. Промежуточными хозяевами могут быть все млекопитающие (включая человека), птицы и рептилии. Патогенное действие. Основными воротами инвазии служат органы пищеварения. В дальнейшем трофозоиты проникают в клетки большинства органов, где они вызывают воспалительные процессы. При тяжелых формах приобретенного токсоплазмоза обнаруживаются признаки анемии, кровоизлияния в серозные оболочки, расширение полостей сердца, очаги пневмонии или отек легких, некротические очаги в печени и селезенке, увеличение лимфатических узлов. При внутриутробном заражении (врожденный токсоплазмоз) в первые месяцы беременности чаще всего наблюдаются гибель плода и самопроизвольные выкидыши или мертворождения. При более позднем заражении происходит нарушение развития головного мозга плода (гидроцефалия). Часто развиваются менингоэнцефалиты, иногда — воспаление оболочек глаза. В основе патогенеза токсоплазмоза лежит токсико-аллергическое действие, выраженность которого зависит от локализации паразита и сопротивляемости организма хозяина. Клиника. Клиника острого токсоплазмоза с развитием энцефалических явлений встречается редко. Значительно чаще наблюдается поражение токсоплазмами внутренних органов (мозг, легкие) у больных СПИДом. У ВИЧ-негативных больных клиническими проявлениями обычно бывает длительный (недельный) субфебриллитет, лимфоаденопатия, значительно реже — поражения глазного дна. Умеренные титры РСК (1:5-1:40) говорят лишь об инвазированности, которая приводит к выработке иммунитета и у 37 подавляющего большинства людей в течение жизни клинически не проявляется. Опасно первичное инфицирование токсоплазмой, происходящее во время беременности или незадолго (6 месяцев) до нее. В этих случаях может наступить самопроизвольный аборт или сформироваться порок развития плода. Врожденный токсоплазмоз. Острая форма врожденного токсоплазмоза протекает тяжело с выраженной интоксикацией, лихорадкой, желтухой, увеличением печени и селезенки. У многих больных развиваются тяжелый энцефалит и воспаление внутренних оболочек глаза. При переходе врожденного токсоплазмоза из острой формы в хроническую на первый план выступают последствия энцефалита — гидроцефалия, олигофрения, эпилепсия и поражение глаз — микро- и анофтальмия. Источниками инвазии при токсоплазмозе являются: 1) кошки, выделяющие во внешнюю среду ооцисты; 2) дикие и домашние животные и птицы; 3) человек, выделяющий трофозоиты и цисты. Человек и животные могут выделять возбудителя различными путями: со слюной, носовой слизью, околоплодными водами, спермой, фекалиями, молоком. Рис. 24. Выход токсоплазм из макрофага Рис. 25. Toxoplasma gondii, Псевдоциста Способы заражения. 1) Алиментарный — через инвазированную или загрязненную пищу животного происхождения (мясо, молоко, яйца). Женщины, пробующие сырой фарш, поражаются токсоплазмозом в 1,5 раза чаще. Заражение через рот может произойти любой формой жизненного цикла: трофозоитом, цистой, ооцистой. 2) Контактный — при контактах с кошками (загрязнение рук ооцистами), обработке шкур инвазированных животных, через поврежденную кожу и слизистые. 3) Воздушно-капельный способ заражения не исключается, так как токсоплазмы обнаруживаются в носоглоточной слизи, слюне, есть легочные формы заболевания. 38 4) Трансплацентарный — заражение плода возможно гематогенно через пупочную вену в период паразитемии при свежей инвазии. Частота передачи токсоплазм плоду при свежем инфицировании составляет примерно 27%. Частота врожденного токсоплазмоза составляет 0,7-7,5 на 1000 новорожденных. Рис. 26. Цикл развития токсоплазмы Лабораторная диагностика 1. Паразитологическая диагностика. Исследуемый материал: кровь, пунктаты лимфатических узлов и спиномозговой жидкости. Методы исследования: мазок крови, микроскопия. 2. Иммунологические методы исследования 3. Аллергическая внутрикожная проба с токсоплазмином 4. Биопроба на белых мышах 5. Обнаружение паразита в мазках из патологического материала (в зависимости от клиники). Профилактика. Личная - соблюдение личной гигиены после контактов с кошкой, употребление только хорошо термически обработанного мяса животных и птицы. Общественная - обследование беременных женщин, при необходимости проведение специфического лечения; защита окружающей среды и водоисточников от фекального загрязнения. 39 Рис. 27. Схема ультраструктуры токсоплазм. I—наружная мембрана; 2 — внутренняя мембрана; 3 — переднее полярное кольцо; 4 — заднее отверстие; 5 — субпелликулярные фибриллы; 6 — микропиле; 7 — цитостомы; 8 —-коноид; 9 — парные органеллы; 10 — мешкоподобные образования с содержимым средней электронной плотности; 11 — органеллоподобные структуры; 12, 12а — зндоплазматическая сеть; 13 —аппарат Гольджи; 14 — отросток Голъджи; 15 — митохондрии с трубчатыми криста-ми и мелкозернистым матриксом; 16 — свободные рибосомы; 17 —полисомы; 18 — мембраны; 19 ~— пиноцитозные пузырьки; 20 — липопротеиновые включения; 21 — ядро: 22 — ядерные образования; 23 — перинуклеарное пространство; 24 — глыбки хроматина; 25 — ядрышко. Ситуационные (профессиональные) задачи 1. В мазке крови обнаружены кольцевидные стадии плазмодия: занимают 1/3-1/4 эритроцита, число паразитов в крови умеренное – 3-5 на 10 полей зрения, в пораженных эритроцитах только по одному кольцу. О каких видах плазмодия можно думать и как определить это? 2. В мазке крови обнаружены кольцевидные стадии мелких размеров (занимают 1/4-1/6 эритроцита). В ряде эритроцитов содержится по 2-3 кольца, среди которых встречаются клетки с раздвоенным ядром (подковообразный вид). Определите вид плазмодия. 40 3. В мазке крови обнаружены кольца: занимают 1/3-1/4 эритроцита, ядра хорошо заметны благодаря интенсивной окраске, в некоторых эритроцитах видно по 2 кольца. Число паразитов в крови небольшое – на 10-15 полей зрения не более 1 кольца. Определите вид плазмодия. 4. У больного утром и вечером в течение 2 дней подряд исследовали кровь. Во всех препаратах обнаружены только кольцевидные стадии. О каком виде плазмодия можно думать? 5. В мазках крови обнаружены трофозоиты на разных стадиях развития. Можно ли предположительно определить вид плазмодия, основываясь только по приводимому ниже внешнему виду пораженных эритроцитов: а) эритроциты увеличены, обесцвечены, содержат многочисленную мелкую зернистость красного цвета; б) эритроциты не изменены; в) эритроциты увеличены, обесцвечены, зернистость не обильная, сравнительно крупная; г) встречаются пораженные эритроциты овальной формы с бахромчатым краем или звездчатой формы. 6. Определите вид и стадию плазмодия, обнаруженного в мазке крови: а) трофозоиты занимают примерно 1/2-2/3 эритроцитов, хорошо видны ядро и вакуоль, цитоплазма вытянута, имеет неправильную, часто причудливую форму; б) шизонты округлой формы, занимают почти весь эритроцит, вакуоль отсутствует, в некоторых видны несколько ядер неправильной формы; в) скопления из 12-18 паразитов, каждый из которых состоит из ядра и небольшого комочка цитоплазмы, лежат беспорядочно, в некоторых скоплениях просматривается сбоку кучка пигмента. 7. В мазке крови обнаружены трофозоиты, занимающие 1/2-1/3 эритроцита. Форма овальная, слегка вытянутая, вакуоль отсутствует, пигмент в виде отдельных крупных зерен. Определите стадию развития и возможный вид плазмодия. 8. В мазке обнаружены трофозиоты лентовидной формы, лежащие поперек эритроцита. С одной стороны тела паразитов видно вытянутое по краю ядро, на противоположной стороне собран пигмент. Определите вид простейшего. 9. В мазках обнаружены морулы. Определите, к какому виду плазмодия они относятся, если: 41 а) в моруле 12-18 мерозоитов, расположены беспорядочно, кучка пигмента сбоку; б) в моруле 8-12 крупных мерозоитов, лежат беспорядочно вокруг кучки пигмента; в) в моруле 8-12 крупных мерозоитов, лежат вокруг кучки пигмента в виде правильной розетки. 10.В мазке крови обнаружены плазмодии следующего строения (при этом пораженные эритроциты увеличены, обесцвечены, зернистые): а) крупные, занимают почти весь эритроцит, ядро и цитоплазма интенсивно окрашены; б) размер несколько меньше, ядро крупное, окрашено в центре гораздо интенсивнее, чем по краям, цитоплазма окрашена бледно, пигмент кучками расположен вокруг ядра. Определите вид и стадии развития плазмодия. 11.В мазке крови обнаружены гамонты, часть которых имеет компактное ядро, цитоплазма и ядро интенсивно окрашены. У другой части ядро крупное, рыхлое, окрашено, как и цитоплазма, бледно. Эритроциты не изменены. Определите вид плазмодия. 12.Гамонты Pl. vivax и Pl. ovale сходны по строению. Какие дополнительные признаки лаборант должен учесть, чтобы отличить эти два вида? 13.В толстой капле крови обнаружены кольцевидные стадии, большая часть которых деформирована (кольца разорваны, смяты, цитоплазма имеет вид палочки или летящей птицы). О каком виде плазмодия можно думать? 14.В толстой капле крови обнаружены мелкие кольцевидные стадии, большая часть которых сохранила свою форму, у некоторых цитоплазма имеет вид небольшого комочка, как бы прилепившегося к ядру. Определите вид плазмодия. 15.В толстой капле крови ряд колец виден на фоне сохранившихся эритроцитов. кроме того, при очень небольшом числе паразитов в крови (не более одного в поле зрения) в некоторых эритроцитах встречается по два кольца. О каком виде плазмодия можно думать? Какие сведения необходимо уточнить у больного? 16.В толстой капле крови обнаружены кольцевидные стадии, лаборант затрудняется определить вид плазмодия. Как ему поступить? 42 17.При каких видах малярийных паразитов человека в толстой капле крови сохраняются и не сохраняются пораженные эритроциты? 18.В толстой капле крови обнаружены трофозоиты, у большинства из них цитоплазма разорвана, лежит в виде группы комочков вокруг ядра. Некоторые трофозоиты видны на фоне бледных зернистых эритроцитов, имеют неправильный, причудливый вид с хорошо заметной вакуолью. Определите вид и стадию плазмодия. 19.В толстой капле крови обнаружены зрелые шизонты, имеющие компактный вид, округлую форму. К каким видам плазмодия они могут относиться? 20.К какому виду плазмодия можно отнести взрослые трофозоиты в толстой капле крови, если: а) пораженные эритроциты полностью разрушились; б) часть пораженных эритроцитов сохранилась, имеет овальный вид с вытянутым зазубренным краем; в) пораженные эритроциты частью сохранились, при этом увеличины, бледные, зернистые. 21.Какова структура морулы в толстой капле крови и можно ли по строению морулы определить вид плазмодия? 22.Определите вид малярии у больного, если малярийные приступы повторяются: а) ежедневно; б) через два дня; в) через один день. 23.Какие из перечисленных ниже признаков (в мазке крови) характерны для: 1. Pl. vivax а) эритроциты не изменены; 2. Pl. malariae б) эритроциты изменены (увеличены, бледные) 3. Pl. в) трофозоиты имеют неправильную и falciparum причудливую форму, вакуоль; 4. Pl. ovale г) эритроциты изменены (увеличены, бледные, овальные, бахромчатый край); д) зернистость Шюффнера; е) зернистость Маурера; ж) лентовидная форма трофозоитов; з) трофозоиты округлые; и) в периферической крови только кольцевидные стадии; 43 к) л) м) н) о) в периферической крови все стадии развития; в периферической крови кольца и гамонты; гамонты округлой формы; гамонты полулунной формы; зернистость Джеймса. 24.Назовите виды малярийного плазмодия, для которых в толстой капле крови характерны указанные ниже признаки: а) наличие только колец даже при повторных исследованиях крови; б) трофозоиты на фоне сохранившихся бледных дисков эритроцитов; в) полулунные гамонты; г) строение морулы не нарушено; д) большинство колец и амебовидных трофозоитов разрушено. 25.Какова роль псевдоцист и истинных цист в жизненном цикле токсрплазмы, чем они отличаются друг от друга? 26.У врача при обследовании беременной женщины возникло подозрение на токсоплазмоз. Какие исследования необходимо провести? 27.Какая из перечисленных ниже толстых капель крови по внешнему виду сделана правильно: а) сквозь подсохшую каплю свободно читается крупный печатный текст; б) сквозь каплю ничего не видно; в) сквозь каплю слегка просвечивает печатный текст. 28.После окраски с предметного стекла смылась толстая капля крови. Укажите возможную причину: а) капля была сделана очень толстой; б) промывание велось под очень сильной струей воды; в) интенсивность промывания не имела значения; г) стекло окрашивалось в вертикальном положении; д) капля была недостаточно просушена; е) сухая капля была приготовлена две недели назад; ж) во время окрашивания в помещении лаборатории было очень жарко и душно. Вопросы для повторения 44 1. Почему с целью обнаружения паразитов крови важно исследовать, прежде всего, толстую каплю крови, а не только мазок? 2. Почему краску Романовского следует разводить не в дистиллированной воде, а в буферном растворе? 3. Чем отличается приготовление и окраска толстой капли от приготовления и окраски мазка крови? 4. Какие простейшие могут встретиться в крови? 5. Каковы основные различия между видами плазмодиев? 6. Достаточно ли для постановки диагноза токсоплазмоза положительной внутрикожной пробы? 6.3. Класс Жгутиковые (Flagellata) Насчитывает около 8 тысяч видов. Они имеют постоянную форму тела. Снаружи от плазматической мембраны расположена тонкая оболочка пелликула. Органоидами движения служат один или несколько жгутиков. Жгутики представляют собой выросты цитоплазмы, состоящие из тонких фибрилл, покрытых мембраной. У основания жгутика находится особый органоид - кинетопласт, представляющий собой видоизмененную митохондрию. У некоторых представителей класса жгутик проходит вдоль ундулирующей мембраны, представляющей вырост цитоплазмы. Она совершает волнообразные движения и служит дополнительным органоидом движения. Паразитические жгутиковые - гетеротрофы, всасывают пищу всей поверхностью клетки. Размножение обычно бесполое, иногда половое в виде копуляции. Основные представители: Трипаносомы: - Trypanosoma gambiense – африканский трипаносомоз (сонная болезнь) - Trypanosoma rhodesiense – африканский трипаносомоз (сонная болезнь) - Trypanosoma cruzi - американский трипаносомоз (болезнь Шагаса) Лейшмании: Дерматотропные - Leischmania tropica - кожный городской лейшманиоз, - Leischmania major - кожный пустынный лейшманиоз, - Leischmania braziliensis - кожно-слизистый лейшманиоз. Висцератропные - Leischmania donovani и - Leischmania infantum - висцеральный лейшманиоз Lamblia intestinalis - возбудитель лямблиоза Трихомонады: 45 - Trichomonas hominis - Trichomonas vaginalis - урогенитальный трихомоноз Вопросы для подготовки: 1. Общая характеристика типа Простейшие. 2. Общая характеристика класса Жгутиковые. 3. Видовое разнообразие трипаносом. 4. Цикл развития трипаносом. 5. Диагностика и профилактика трипаносомозов. 6. Видовое разнообразие лейшманий. 7. Цикл развития лейшманий. 8. Лабораторная диагностика и профилактика лейшманиозов. 9. Видовое разнообразие трихомонад. 10.Цикл развития урогенитальной трихомонады. 11.Диагностика и профилактика трихомоноза. 12.Морфологические особенности лямблии. 13.Цикл развития лямблии. 14.Диагностика и профилактика лямблиоза. Описание объектов Трипаносомы: - Trypanosoma gambiense – африканский трипаносомоз (сонная болезнь) - Trypanosoma rhodesiense – африканский трипаносомоз (сонная болезнь) - Trypanosoma cruzi - американский трипаносомоз (болезнь Шагаса) Рис. 28. Трипаносомы Тело их изогнутое, сплющенное в одной плоскости, ссуженное на обоих концах, имеет один жгутик, который идет по краю ундулирующей мембраны. У основания жгутика имеется хорошо выраженный кинетопласт. Длина тела трипаносом 13-40 мкм, ширина - 1,5-2 мкм. Рассмотрите препарат мазка крови при малом увеличении. Обратите внимание на трипаносом, которые лежат между эритрацитами. Рассмотрите то же место препарата при большом увеличении. Рассматривая строение трипаносомы, можно заметить ядро и жгутик, проходящий по краю волнообразной перепонки. 46 Патогенез и клиника. Попав в организм человека, 9-10 дней трипаносомы обитают в подкожной клетчатке, затем накапливаются и размножаются в лимфатической системе и через 20-25 дней поступают в кровь и разносятся по организму. Преимущественная локализация трипаносом - спинномозговая жидкость, спинной и головной мозг. Продукты жизнедеятельности трипаносом оказывают токсико-аллергическое действие. Рис. 29. Жизненный цикл трипаносом Инкубационный период от 1-3-х недель до 2-х и более лет. Болезнь развивается постепенно и длится при гамбийском варианте 6-10 лет, а при родезийском – несколько месяцев. На месте укуса через 2-3 недели появляется трипаносомозный шанкр до 10 см в диаметре. Позже присоединяются поражения со стороны ЦНС: энцефалит, сонливость, прогрессирующее слабоумие, коматозное состояние. При родезийском варианте заболевания клиническая картина нарастает значительно быстрее, чем при гамбийском. При отсутствии лечения часто наблюдается летальный исход. Лабораторная диагностика. 1. Паразитологическая диагностика. Исследуемый материал: периферическая кровь, пунктаты лимфатических узлов, спинномозговой жидкости. Методы исследования: метод раздавленной капли, толстая капля, мазок окрашенный по Романовскому. Методы обогащения (концентрации). Иммунологические методы Культуральные методы Биологические методы 47 Метод раздавленной капли: для обнаружения подвижных трипаносом каплю крови, смешанную с цитратом натрия, помещают на предметное стекло, накрывают покровным стеклом и микроскопируют. Исследуют под малым и большим увеличением. Более распространено исследование окрашенных по Ромоновскому мазков и толстых капель крови. Тело трипаносом окрашивается в голубоватый цвет, ядро и жгутики – в красный. Метод обогащения. Шприцем с 1 мл 3,8 % раствора цитрата натрия набирают 9 мл крови из вены. Смесь центрифугируют 10 минут при 150 об/мин. Жидкость отсасывают, из верхнего слоя осадка готовят нативные или окрашенные препараты и исследуют. При отрицательном результате микроскопии используют более сложный метод - заражения белых мышей исследуемым материалом подкожно или внутримышечно. При этом уже на 2-3 день в крови появляются паразиты. Профилактика трипаносомоза. Личная защита от укусов кровососущих насекомых, химиопрофилактика. Общественная - уничтожение переносчиков, выявление и лечение больных и паразитоносителей. Лейшмании: Дерматотропные - Leischmania tropica - кожный городской лейшманиоз, - Leischmania major - кожный пустынный лейшманиоз, Leischmania braziliensis - кожнослизистый лейшманиоз. Висцератропные - Leischmania donovani и Leischmania infantum висцеральный лейшманиоз. Рис. 30. Внутриклеточные и внеклеточные лейшмании Лейшмании имеют две морфологические формы: жгутиковую - в организме переносчика, и безжгутиковую - в организме хозяина. Размеры тела 3-5 мкм. Имеется один жгутик. Рассмотрите готовые микропрепараты. Вы видите лейшманий (безжгутиковая форма) на препарате мазков костного мозга. Мазки окрашены по способу Романовского-Гимза. В связи с малыми размерами 48 лейшманий при изучении препаратов пользуются иммерсионным объективом. Паразиты могут находиться как в цитоплазме клеток костного мозга, так и вне их. Внутри клеток лейшмании встречаются чаще группами по несколько десятков и даже до 100-200 экземпляров. Отыскивая на препарате лейшманий, нужно иметь в виду, что их цитоплазма при окраске по Романовскому-Гимза приобретает голубой или синий цвет, а ядро – фиолетово-красное. Перед Вами препарат лейшманий, приготовленный из культуры клеток. Клетка удлиненной формы, имеет довольно крупное ядро, которое располагается почти посередине, на переднем конце клетки имеется один длинный жгутик. Патогенез и клиника. При висцеральном лейшманиозе (черная болезнь, лихорадка дум-дум, кала-азар, детский лейшманиоз) Рис. 31. Жгутиковая форма инкубационный период длится от лейшманий нескольких недель до 6-8 месяцев. Попавшие в организм человека паразиты захватываются макрофагами, теряют жгутик и переходят к внутриклеточному паразитированию. В клетках хозяина они интенсивно размножаются. После разрушения этих клеток они выходят в окружающие ткани и поражают здоровые клетки. Оказывая токсико-аллергическое действие, лейшмании вызывают значительное увеличение печени, селезенки и лимфатических узлов, поражают красный костный мозг. Рис. 32. Цикл развития лейшманий Заболевание характеризуется появлением лихорадки неправильного типа, которая быстро изнуряет больного. Нарастают слабость, головная боль, 49 явления интоксикации, истощение. Иногда появляется темная пигментация, сыпь. При кожном лейшманиозе (пендинка, восточная язва) на месте укуса образуется специфическая гранулема. Позже формируется язва с приподнятыми краями. Вокруг крупного элемента могут появиться мелкие папулезные высыпания. Весь процесс от первых проявлений до заживления язвы занимает от 3-4-х месяцев до 2-х лет. После заживления язв остаются обезображивающие рубцы. При кожно-слизистом лейшманиозе (эспундия) поражается не только кожа, но и слизистые оболочки и даже хрящи (чаще всего поражаются нос, губы, глотка, гортань). Возникающие язвы увеличиваются в размерах и постепенно разрушают все мягкие ткани. Одновременно появляется разрастание тканей. Болезнь трудно поддается лечению и часто заканчивается смертью в результате различных осложнений. Рис. 33. Лейшмании А— Leishmania infantum 1 —лейшмания свободнолежащая; 2 — лейшмании внутриклеточные; 3 — эритроцит; 4 — нормобласт; 5 — промиелоцит; Б — Leismania tropica: I —лейшмания свободнолежашая; 2 — лейшмании внутриклеточные; 3 — эритроцит; 4 — нейтрофил; 5 — лимфоцит. Рис. 34. Трипаносомы (в мазке крови). А — Trypanosoma gambiense — возбудитель африканского трипаносомоза; Б — Trypanosoma cruzi — возбудитель американского трипаносомоза Лабораторная диагностика лейшманиоза. 1. Паразитологическая диагностика. 50 Исследуемый материал: пунктат костного мозга, лимфатических узлов, иногда печени или селезенки; содержимое язв. Методы исследования: окрашенные мазки, микроскопия. 2. Иммунодиагностика. Профилактика. Личная защита от укусов кровососущих насекомых, вакцинопрофилактика. Общественная - выявление и лечение больных, уничтожение москитов, грызунов, бродячих собак. Лямблия (Lamblia intestinali) возбудитель лямблиоза. Обитает в верхнем отделе тонкого кишечника и в желчных ходах. Образует две жизненные формы: вегетативную и цисту. Вегетативная форма имеет грушевидное тело размером 10-18 мкм, 4 пары жгутиков, 2 ядра. На вентральной поверхности клетки имеется присасывательный диск. Рис. 35. Лямблия Рассмотрите готовый препарат из отделяемого двенадцатиперстной кишки. Обратите внимание на форму тела, на симметричное расположение и парность всех структур. Найдите аксостиль, ядра, жгутики. Рассмотрите готовый мазок фекалий. Найдите цисты лямблии. Цисты овальной или округлой формы, размер 10-14 мкм, содержит 4 ядра. Оболочка цисты толстая, прозрачная. Патогенез и клиника. Инвазионной стадией при лямблиозе является циста. Заражение происходит при заглатывании цист с немытыми овощами, фруктами, с водой. Путь заражения Рис. 36. Циста лямблии алиментарный. При массовой инвазии лямблии нарушают пристеночное пищеварение и всасывание, особенно жиров и жирорастворимых витаминов. Могут нарушать моторную и секреторную функцию кишечника и печени. Возможна закупорка желчных ходов. Продукты обмена паразитов вызывают 51 аллергические реакции. Иногда заболевание протекает бессимптомно. Обычно наблюдается общее недомогание, тошнота, боли в правом подреберье, энтерит, иногда холецистит. Рис. 37. Цикл развития лямблии 1. Цисты попадают в организм 2-3. размножение в ДПК 4. Образование цисты в толстом кишечнике 5-6. Цисты и трофозоиты выходят из организма хозяина с фекалиями. 7. Вне организма хозяина выживают только цисты. 8. Цисты могут выживать в холодной воде от нескольких недель до нескольких месяцев. Лабораторная диагностика. 1. Паразитологическая диагностика. Исследуемый материал: фекалии, содержимое двенадцатиперстной кишки, желчь. Методы исследования: нативный мазок, мазок окрашенный раствором Люголя. Методы обогащения или накопления цист: метод формалин-эфирного обогащения. 2. Иммунодиагностика. Профилактика. Личная - соблюдение правил личной гигиены. Общественная выявление и лечение больных и цистоносителей, санпросветработа. Трихомонады: - Trichomonas hominis - Trichomonas vaginalis урогенитальный трихомоноз T. hominis - паразит толстого кишечника. Тело овальной формы с заостренным выростом на конце. Размеры 5-15 мкм. От переднего конца отходят 4 свободных жгутика и один Рис. 38. T. hominis жгутик идет вдоль ундулирующей мембраны, которая доходит до заднего конца тела. В цитоплазме расположено одно ядро и пищеварительные 52 вакуоли. T. vaginalis - возбудитель урогенитального трихомоноза. Локализуется в мочеполовых путях мужчин и женщин. По строению схожа с кишечной трихомонадой. Отличительными признаками служат более крупные размеры (до 30 мкм) и ундулирующая мембрана, доходящая только до середины тела. Патогенез и клиника. Урогенитальная трихомонада поражает слизистые оболочки мочеполовых путей, вызывая воспалительные процессы. При остром течении у женщин наблюдаются зуд, жжение, Рис. 39. T. vaginalis обильные жидкие выделения. У мужчин часто бессимптомное носительство. Иногда возможны осложнения в виде уреатрита и простатита. Лабораторная диагностика. 1. Паразитологическая диагностика. Исследуемый материал: отделяемое мочеполовых путей, центрифугат мочи. Методы исследования: нативный и окрашенный мазок. Профилактика. Личная - исключение случайных половых контактов. Общественная выявление и лечение больных и паразитоносителей, контроль стерильности инструментов смотровых кабинетов. Ситуационные (профессиональные) задачи 1. В каком мазке лучше выявляется морфология цист – в нативном или окрашенным раствором Люголя? 2. В материале, полученном при дуоденальном зондировании, обнаружены подвижные простейшие размером 10-15 мкм, грушевидные, задний конец заострен, во время движения поворачиваются вокруг продольной оси тела, как бы с боку на бок. Определите вид простейшего. 3. В нативном мазке кала обнаружены овальные бесцветные образования размером 10-14 мкм, с хорошо выраженной оболочкой, которая у многих на большей или меньшей своей длине как бы отслоена от тела. Раствором Люголя окрашиваются в желто-коричневый цвет, 53 проступает внутренняя структура. Определите вид и стадию развития простейшего. 4. В нативном мазке жидких фекалий обнаружены простейшие. Форма грушевидная, размер 10-20 мкм, движение быстрое, беспорядочное, с вращением вокруг оси. У некоторых слабо двигающихся экземпляров по одному краю тела видны как бы пробегающие друг за другом «волны». Определите вид простейшего. 5. В мазке кала обнаружены цисты простейших. К каким из перечисленных ниже жгутиковых они могут относиться: лямблия, кишечная трихомонада, ротовая трихомонада? 6. В приготовленных из выделений мочеполовых путей мазках (окрашенных по Романовскому) обнаружены сравнительно крупные, длиной до 30 мкм, образования овальной или округлой формы. Цитоплазма окрашена в голубовато-фиолетовый цвет, ядра – в красный. У некоторых экземпляров видны нитевидные жгутики красноватого цвета. Что обнаружено в препарате? 7. У пациентки обнаружены влагалищные трихомонады. Следует ли также обследовать и ее мужа, не предъявляющего никаких жалоб? 8. В мазке пунктата костного мозга, окрашенного по Романовскому, обнаружены внутриклеточные скопления мелких образований. Цитоплазма голубовато-сиреневого оттенка, ядро красно-фиолетовое, заметно интенсивно окрашенное палочковидное или точечное «ядрышко». Что обнаружено в препарате? 9. Каким методом лучше окрашиваются влагалищные трихомонады: по Романовскому, раствором Люголя, в модицикации Цагикян? 10.Определите, что обнаружено в нативном мазке испражнений – амебы или жгутиковые, если: а) форма тела непостоянная, изменчива; движение, если выражено, то происходит путем образования временных выростов; б) форма тела постоянная, обычно грушевидная или овальная, движение поступательное, толчкообразное? 11.Какие детали строения трихомонад помогают отличить их от других клеток в окрашенном препарате? Вопросы для повторения 54 1. Почему при исследовании кала требуется просмотр и нативного мазка, и мазка, окрашенного раствором Люголя? 2. Фекалии исследованы спустя час после выделения. Какие формы паразитов за это время разрушились и перестали быть видимы? 3. Какие образования могут быть приняты за цисты простейших кишечника и в чем их отличия? 4. Какие простейшие могут встретиться в спинномозговой жидкости, дуоденальном содержимом, кале? 5. В каких материалах и какими методами можно обнаружить лямблии и их цисты? 6. Достаточно ли однократного исследования испражнений для заключения об отсутствии простейших кишечника? 6.4. Класс Инфузории (Infusoria) Рис. 40. Кишечный балантидий Это наиболее сложноорганизованные простейшие. Их тело покрыто пелликулой (1), имеют постоянную форму и размеры от 30 до 1000 мкм. и более. Органоиды движения – реснички (2). Между ресничками расположены трихоцисты органоиды защиты и нападения. Питаются инфузории органическими частицами, бактериями и мелкими одноклеточными (10). Инфузории имеют предротовое углубление - перистом ( 3), ведущее в клеточный рот - цитостом (4) и глотку - цитофаринкс (5), откуда пища поступает в пищеварительную вакуоль (6). Непереваренные остатки выбрасываются через специальное отверстие – порошицу (9). Имеются две сократительные вакуоли усложненного строения - вокруг собственно вакуоли (центральный резервуар) расположены 5-7 приводящих канальцев. Удаляемые вещества сначала поступают в канальцы, а затем в центральный резервуар. Ядерный аппарат представлен макронуклеусом - вегетативное ядро (8) , который регулирует обменные процессы, и микронуклеусом генеративное ядро, которое принимает участие в половом процессе. 55 Размножение бесполое и половое в виде конъюгации. При неблагоприятных условиях инфузории способны образовывать цисту. Основной представитель Balantidium coli – возбудитель балантидиаза. Вопросы для подготовки: 1. 2. 3. 4. Общая характеристика типа Простейшие. Общая характеристика класса Инфузории. Цикл развития балантидия. Диагностика и профилактика балантидиаза. Описание объекта Рис. 41. Вегетативная форма и циста балантидия Рассмотрите под микроскопом препарат балантидия. Тело балантидия имеет овальную форму с более суженным передним и более широким задним концом, размеры 30-150 мкм х 40-70 мкм. На переднем конце тела расположен перистом, переходящий в цитостом и воронкообразную глотку. На заднем конце тела имеется порошица. Реснички на готовом препарате почти незаметны. В цитоплазме можно видеть заглоченные крахмальные зерна, бактерии, а иногда и форменные элементы крови – эритроциты и лейкоциты. Хорошо заметен крупный макронуклеус, имеющий бобовидную или палочковидную форму. Округлый микронуклеус находится у его вогнутой поверхности. Сократительных вакуолей две. Патогенез и клиника. Резервуаром балантидиоза являются домашние и дикие свиньи. Животные выделяют цисты с фекалиями, загрязняя окружающую среду. 56 Рис. 42. Цикл развития балантидия Вегетативная форма паразитирует в толстом отделе кишечника, преимущественно в слепой кишке. Заражение человека происходит при проглатывании цист с загрязненными овощами, фруктами, питьевой водой. Чаще балантидиозом болеют работники свиноферм и мясокомбинатов. В пищеварительном тракте из цист образуются вегетативные формы. Они внедряются в слизистую оболочку кишечника, выделяя фермент гиалуронидазу, разрушают ее и вызывают образование глубоких язв. Осложнениями балантидиоза (инфузорной дизентерии) могут быть прободение язв и абсцессы печени. В нижних отделах кишечника вегетативные формы инцистируются и выделяются с фекалиями наружу. Без специфического лечения летальный исход достигает 30 %. У некоторых людей наблюдается бессимптомное носительство (цистоносительство). Патогенное действие обусловлено повреждениями слизистой оболочки кишечника и токсико-аллергическим действием продуктов обмена паразита. При острых формах болезни отмечается кровавый понос, боли в животе, рвота, недомогание, слабость, головная боль. При отсутствии лечения возможен летальный исход. Лабораторная диагностика Основана на обнаружении вегетативных форм и (или) цист паразита в нативном мазке свежевыделенных фекалий. 1. Паразитологическая диагностика. Исследуемый материал: фекалии. Методы исследования: нативный мазок, мазок окрашенный раствором Люголя. Методы обогащения или накопления цист: метод формалин-эфирного обогащения. Профилактика. Личная - соблюдение правил личной гигиены. Общественная выявление и лечение больных и цистоносителей, защита окружающей среды от фекального загрязнения, благоустройство и организация условий труда на свинофермах, санитарно-просветительная работа. 57 Ситуационные (профессиональные) задачи 1. В мазках жидких фекалий уже под малым увеличением видны крупные простейшие: форма овально-вытянутая, движение активное, по всему краю тела заметно мерцающее движение (движение ресничек?). определите вид простейшего. 2. Имеют ли значение для приготовления нативных мазков испражнений с целью исследования на простейшие кишечника следующие условия: а) используются деревянные палочки; б) используются стеклянные палочки; в) предметное стекло было предварительно обезжирено; г) ; в) предметное стекло не было обезжирено. 3. Как поступить, если: а) при изготовлении нативного мазка кала покровное стекло неплотно прилегло к предметному (в препарат попали мелкие твердые частицы); б) при наложении покровного стекла жидкость мазка выступила по краям и затекла на верхнюю поверхность покровного стекла; в) после размешивания деревянной палочкой мазок на стекле оказался сухим; г) в процессе микроскопии содержимое фекального мазка попало на столик микроскопа, или на пальцы рук лаборанта, или на лабораторный стол? Вопросы для повторения 1. Какие образования могут быть приняты за цисты простейших кишечника и в чем их отличия? 2. В каком мазке лучше выявляется морфология цист – в нативном или окрашенном раствором Люголя? 3. Где следует сохранять пробу фекалий до ее исследования на наличие простейших кишечника: в термостате, в холодильнике, в вытяжном шкафу при комнатной температуре? 4. Что характерно для строения балантидия? 58 7. Тестовый контроль Паразитизм в типе Простейшие 1.1. Какие из перечисленных классов животных относятся к типу Protozoa? 1. 2. 3. 4. 5. 6. 7. Hydrozoa Flagellata Sarcodina Trematoda Sporozoa Scyphozoa Infusoria 1.2. Соотнесите классы простейших и наиболее соответствующие им органоиды движения: 1. 2. 3. 4. класс жгутиковые класс саркодовые класс споровики класс инфузории А) псевдоподии Б) реснички В) органоиды отсутствуют Г) жгутики передвижения 1.3. Соотнесите формы полового и бесполого размножения у простейших: 1. 2. 3. 4. деление надвое копуляция конъюгация шизогония А) половое Б) бесполое 1.4. Соотнесите, какие из перечисленных органоидов относятся к органоидам общего и специального значения: 1. общего значения 2. специального значения А) рибосомы Б) псевдоподии В) митохондрии Г) комплекс Гольджи Д) пищеварительная вакуоль Е) эндоплазматическая сеть Ж) жгутики З) клеточный центр И) сократительная вакуоль К) реснички 59 Л) микротрубочки М) кинетопласт 1.5. Какие виды паразитов относятся к данным классам? 1. 2. 3. 4. Класс Sarcodina Класс Flagellata Класс Sporozoa Класс Infusoria А) Entamoeba histolitica Б) Leishmania В) Toxoplasma gondii Г) Lamblia intestinalis Д) Trichomonas Е) Plasmodium Ж) Entamoeba coli З) Trypanosoma gambiense И) Balantidium coli 1.6. Выберите характерные особенности саркодовых и инфузорий: 1. Entamoeba histolitica (forma magna) 2. Entamoeba histolitica (циста) 3. Entamoeba coli (циста) 4. Toxoplasma gondii 5. Balantidium coli (вегетативная форма) 6. Balantidium coli (циста) 1.7. Выберите характерные Жгутиковые: 1. Lamblia intestinalis для паразитов из классов А) тело в виде полумесяца, с коноидом на переднем конце Б) пищеварительная вакуоль В) округлое или овальное образование крупных размеров с толстой оболочкой, содержащее бобовидное ядро Г) образование округлой формы, имеющее плотную оболочку и четыре ядра Д) наличие макро- и микронуклеуса Е) наличие псевдоподий и заглоченных эритроцитов в цитоплазме Ж) сократительная вакуоль З) тело яйцеобразной формы, покрытое ресничками, с цитостомом на переднем конце И) крупное округлое образование с резко очерченной оболочкой, содержащее восемь ядер особенности строения паразитов класса (вегетативная А) наличие жгутика(ов) 60 2. 3. 4. 5. форма) Leishmania (жгутиковая форма) Trypanosoma gambiense Trichomonas Leishmania (тканевая форма) Б) отсутствие жгутика В) овальная форма тела Г) веретеновидная форма тела Д) грушевидная форма тела Е) извитая форма тела Ж) наличие ундулирующей мембраны З) хорошо заметен аксостиль И) палочковидный кинетопласт К) наличие одного ядра Л) наличие двух ядер 1.8. Какие паразиты являются возбудителями следующих заболеваний? 1. амебиаз 2. сонная болезнь 3. кожный лейшманиоз 4. висцеральный лейшманиоз 5. кишечный трихомоноз 6. урогенитальный трихомоноз 7. трехдневная малярия 8. четырехдневная малярия 9. тропическая малярия 10.лямблиоз 11.токсоплазмоз 12.балантидиаз А) Lamblia intestinalis Б) Leishmania tropica В) Plasmodium vivax Г) Toxoplasma gondii Д) Trypanosoma gambiense Е) Trichomonas hominis Ж) Plasmodium malariae З) Entamoeba histolitica И) Leishmania donovani К) Balantidium coli Л) Leishmania infantum М) Plasmodium falciparum Н) Trichomonas vaginalis О) Leishmania major 1.9. Какие из перечисленных простейших являются возбудителями трансмиссивных заболеваний? 1. 2. 3. 4. 5. 6. 7. дизентерийная амеба трипаносома лямблия лейшмания токсоплазма балантидий малярийный плазмодий 1.10. Соотнесите паразитов типа Простейшие с их переносчиками: 1. комар рода Anopheles 2. муха комнатная А) трипаносома Б) лейшмания 61 3. 4. 5. 6. москит таракан муха цеце нет переносчика В) лямблия Г) кишечная трихомонада Д) урогенитальная трихомонада Е) токсоплазма Ж) малярийный плазмодий З) дизентерийная амеба И) балантидий 1.11. Какие стадии в цикле развития следующих паразитов являются инвазионными для человека? 1. 2. 3. 4. 5. 6. 7. 8. 9. дизентерийная амеба малярийный плазмодий токсоплазма балантидий лямблия кишечная амеба трихомонада лейшмания трипаносома А) ооциста Б) циста В) гаметоцит Г) спорозоит Д) вегетативная жгутиковая форма 1.12. Каковы пути инвазии следующими паразитами? (Как происходит заражение?) 1. 2. 3. 4. 5. 6. 7. 8. 9. трипаносома лямблия лейшмания кишечная трихомонада урогенитальная трихомонада дизентерийная амеба малярийный плазмодий токсоплазма балантидий А) при укусе комара Б) через загрязненную воду и пищу В) воздушно-капельным путем Г) при укусе москита Д) половым путем Е) при снятии шкур с животных Ж) при укусе мухи цеце З) внутриутробно – через плаценту 1.13. В каких органах у человека локализуются следующие паразиты: 1. 2. 3. 4. 5. 6. 7. Lamblia intestinalis Leishmania tropica Plasmodium vivax Trypanosoma gambiense Trichomonas hominis Trichomonas vaginalis Plasmodium malariae А) тонкая кишка Б) толстая кишка В) двенадцатиперстная кишка Г) желчный пузырь Д) печень Е) селезенка Ж) эритроциты 62 8. 9. 10. 11. 12. 13. Entamoeba histolitica Leishmania donovani Balantidium coli Plasmodium falciparum Leishmania infantum Toxoplasma gondii З) плазма крови И) головной мозг К) мышцы Л) легкие М) лимфатические узлы Н) спинной мозг О) мочеполовая система П) кожа Р) костный мозг 1.14. На какой стадии цикла развития следующие паразиты попадают в организм человека? 1. 2. 3. 4. 5. 6. 7. дизентерийная амеба трипаносома лейшмания лямблия трихомонада малярийный плазмодий балантидий А) циста Б) гаметоцит В) безжгутиковая форма паразита Г) Тканевой шизонт Д) Жгутиковая форма паразита 1.15. При каких протозоонозах возможно цистоносительство? 1. 2. 3. 4. 5. 6. 7. амебиаз трихомоноз лейшманиоз лямблиоз трипаносомоз балантидиаз малярия 1.16. Чем обусловлены рецидивы малярии у ранее лечившихся больных? 1. способностью мерозоитов долгое время находиться в клетках печени 2. способностью гаметоцитов долгое время находиться в плазме крови 1.17. Чем обусловлены характерные для клиники малярии переодически повторяющиеся приступы лихорадки? 1. синхронным внедрением плазмодиев в непораженные эритроциты 2. синхронным разрушением эритроцитов с выбросом в плазму крови токсических продуктов метаболизма 1.18. Какова лабораторная диагностика следующих заболеваний? 63 малярия трехдневная лейшманиоз кожный амебиаз лямблиоз трихомоноз урогенитальный 6. малярия четырехдневная 7. балантидиаз 8. трипаносомоз 1. 2. 3. 4. 5. А) обнаружение цист в моче Б) обнаружение трипаносом в плазме крови В) обнаружение цист в фекалиях Г) обнаружение вегетативных форм в моче Д) обнаружение вегетативных форм в фекалиях Е) обнаружение шизонтов в эритроцитах Ж) обнаружение цист и вегетативных форм в дуоденате З) обнаружение тканевой формы паразита в кожных язвах 1.19. Каковы меры личной профилактики следующих протозоонозов? балантидиаз малярия амебиаз лямблиоз трихомоноз урогенитальный 6. трипаносомоз 7. лейшманиоз 8. трихомоноз кишечный 1. 2. 3. 4. 5. А) соблюдение личной гигиены при употреблении пищи Б) предохранение от укусов кровососущих насекомых В) соблюдение личной гигиены при работе на свинофермах Г) соблюдение гигиены при половых контактах 1.20. Каковы меры общественной профилактики следующих протозоонозов? 1. балантидиаз А) санитарно-просветительная работа 2. малярия Б) предотвращение фекального 3. амебиаз загрязнения окружающей среды 4. трихомоноз кишечный В) благоустройство свиноферм 5. лейшманиоз Г) уничтожение кровососущих 6. лямблиоз насекомых 7. трипаносомоз Д) борьба с грызунами и бродячими собаками Е) выявление и лечение больных Ж) предохранительные прививки 64 ЭТАЛОНЫ ОТВЕТОВ № ВОПРОСА № ОТВЕТА 1.1. 2, 3, 5, 7 1.2. 1 - г; 2 - а; 3 - в (отсутствие органоидов движения не для всех стадий жизненного цикла споровиков. Так малярийный плазмодий на стадии шизонта образует псевдоподии. Подвижна также зигота этого паразита - оокинета); 4 - б. 1.3. 1 - б (в основе делении простейших лежат обычно особые, формы митоза); 2 - а (копуляция - слияние двух отдельных клеток в одну, после чего происходит ее деление, в результате которого формируются дочерние особи с рекомбинированным наследственным материалом. Копуляция особенно характерна для представителей класса жгутиковых); 3 - а (конъюгация — обмен ядерным материалом между двумя контактирующими клетками простейших. В результате образуются особи с генетически рекомбинированным наследственным материалом. Конъюгация характерна для представителей класса инфузорий); 4 - б (шизогония - множественное деление одной клетки, в результате которого сразу образуется большое число дочерних клеток. Широко распространенный тип размножения споровиков). 1.4. 1 - a, в, г, е, з, л; 2 - б, д, ж, и, к, м. Органоиды общего значения имеется во всех клетках. Органоиды специального значения характеризуют клетки простейших как целостные организмы. 1.5. 1 – а, ж; 2 - б, г, д, з; 3 – в, е; 4 - и. 1.6. 1 - б, е, ж; 2 - г; 3 - и (кишечная амеба является сапрофитом в кишечнике здорового человека. Поэтому обнаружение в фекалиях восьмиядерных цист представляет собой нормальное явление); 4 - а; 5 - з; 6 - в. 1.7. 1 - а, д, з, л (в фекалиях часто обнаруживаются цисты лямблии, характеризующиеся овальной формой, плотной оболочкой, двумя или четырьмя ядрами и скрученными жгутиками и аксостилем, не выходящими за пределы клетки); 2- а; г; и, к; 3 - а, е, ж, к; 4 - а, д, ж, з, к; 5 - б, в, и, к. 1.8. 1 - з (дизентерийная амеба чаще вызывает заболевание у ослабленных организмов); 2 - д; 3 – б, о; 4 - и, л; 5 - е; 6 - и; 7 - в; 8 - ж; 9 - м; 10 - а; 11 - г; 12 - к (балантидий чаще вызывает заболевание у ослабленных организмов). 1.9. 2, 4, 7. 1.10. 1 - ж; 2 - в, г, з, и; 3 - б; 4 - в, г, з, и; 5 - а; 6 - д, е. 1.11. 1 - б; 2 - г; 3 - а; 4 - б; 5 - :б; 6 - б; 7 – д; 8 - ,д; 9 - д. 1.12. 1 - ж (африканский трипаносомоз переносится мухой цеце, 65 1.13. 1.14. 1.15. 1.16. 1.17. 1.18. 1.19. 1.20. американский — клопами семейства Reduviidae); 2 - б; 3 - г; 4 - б; 5 - д; 6 - б; 7 - а; 8 - в. е. з; 9 - б 1 - a, в, д; 2 - п; 3 - д, ж, з; 4 - з, и. м, н; 5 - а; 6 - о; 7 - д, ж, з; 8 - б (в тяжелых случаях амебиаза паразит может проникать в кровеносные сосуды и разноситься кровью в другие органы — печень; легкие и т. д., вызывая в них образование абсцессов); 9 - д, е, р; 10 - б; 11 - д, ж, з; 12 - д, е, р; 13 - токсоплазмаа паразитирует у человека в клетках практически всех органов 1- а; 2 - д; 3 - в; 4 - а; 5 - д: 6 - б; 7 - а. 1, 4, 6 1 2 1 - е; 2 - з; 3 - в, д (при легких формах амебиаза и при цистоносительстве в фекалиях обнаруживается только цисты. При тяжелом поражении кишечника выделяются также и вегетативные формы); 4 - в, ж; 5 - г; 6 - е; 7 - в, л (вегетативные формы балантидия можно обнаружить в фекалиях только при тяжелом течении балантидиаза); 8 - б (при тяжелых формах сонной болезни возбудителя обнаруживают также в пунктатах лимфатических узлов и спинномозговой жидкости) 1 - а, в; 2 - б; 3 - а; 4 - а; 5 - г; 6 - б; 7 - б; 8 - а. 1 - а, б, в, е; 2 - а, г, е; 3 - а, б, е; 4 - а, б; 5 – а, г, д, е, ж; 6 а, б; 7 - а, г, е. 66 8. Методы лабораторной диагностики протозоонозов Нативный мазок. Препарат готовится на предметном стекле. Жидкие кровянистослизистые испражнения без видимой примеси фекальных масс могут быть исследованы без добавления изотонического раствора хлорида натрия. Деревянной палочкой каплю испражнений переносят на предметнее стекло и накрывают покровным стеклом. Пользоваться стеклянными палочками не рекомендуется, так как ими не удается набрать слизистые комочки. В правильно приготовленном нативном мазке фекалий покровное стекло должно плотно прилегать к предметному, с равномерным распределением жидкости между стеклами, без выступания за пределы покровного стекла. Густой мазок малопрозрачен. Если же взято слишком мало фекалий, то мазок получится разведенным и простейших в нем может просто не оказаться. Через правильно приготовленный мазок должен быть виден печатный текст. При микроскопии освещение не должно быть ярким, иначе можно пропустить прозрачные объекты. После ориентировочного просмотра под малым увеличением обязательно применяют среднее увеличение (х10, х40). Приготовление нативного мазка. 1. На предметные стекла, отступя от края на 1,5-2 см, пипеткой нанести по 1-2 капли изотонического раствора в двух местах с промежутком в 4 см. 2. Кончиком деревянной палочки из пробы фекалий выбрать патологические примеси или небольшой кусок и перенести в каплю на предметное стекло, растереть до получения равномерной негустой эмульсии. 3. Той же палочкой набрать вторую порцию фекалий из другого участка пробы и приготовить препарат из второй капли на предметном стекле. Палочку оставить в банке с пробой фекалий. 4. Полученные препараты (нативные мазки), если они оказались сухими, разбавляют из пипетки одной каплей изотонического раствора, накрывают стеклами и микроскопируют. 5. Если после наложения покровного стекла капля эмульсии выступила из-под покровного стекла и попала на его верхнюю сторону, то препарат бракуют и готовят новый. Окраска раствором Люголя. Окрашенный мазок исследуют на наличие цист паразита. Состав раствора Люголя по универсальной методике: иодид калия – 3 г, кристаллический иод – 1,5 г, вода дистиллированная – 100 мл. Вначале растворяют иодид калия, затем иод. Раствор стабилен в темной посуде с притертой пробкой при комнатной температуре не более месяца. 67 Цисты окрашиваются в золотисто коричневый цвет. На фоне цитоплазмы заметны ядра, видны их строение и число. Хорошо виден гликоген, окрашивающийся в разные оттенки коричневого цвета. При окраске раствором Люголя вегетативные формы погибают и определяются с трудом. Приготовление мазка, окрашенного раствором Люголя. 1. На предметное стекло нанести 1-2 капли раствора Люголя в двух местах. 2. Деревянной палочкой набрать фекалии каждый раз из другой части пробы и растереть в приготовленных каплях на предметном стекле до получения равномерной эмульсии. 3. Препараты накрыть покровным стеклом и поочередно микроскопировать при среднем увеличении. 4. По окончании работы предметные стекла с мазками поместить в посуду с дезинфицирующим раствором, убрать рабочее место и вымыть руки. Методы обогащения или накопления цист. Применяются только с целью обнаружения цист. Для исследования жидких фекалий, в которых, как правило, обнаруживаются вегетативные формы, эти методы не пригодны. Метод формалин-эфирного обогащения. При обработке фекалий по этому методу происходит отделение и концентрация цист простейших кишечника. Методика. 1. В пробирку налить 6 мл раствора формалина. Частицу фекалий размером с горошину внести в пробирку и тщательно размешать. 2. В пробирку добавить 2 мл эфира, закрыть резиновой пробкой, энергично встряхивать в течение 1 минуты, затем центрифугировать 3 минуты при 1500 об/мин. 3. Образовавшийся после центрифугирования между слоями формалина и эфира слой фекалий деревянной палочкой осторожно отделить от стенок пробирки и вылить все содержимое пробирки, оставив в пробирке только придонный осадок. 4. Наклонив пробирку отверстием книзу, быстро протереть ватным тампоном ее внутренние стенки, чтобы удалить возможно больше жидкости. 5. Перевернуть пробирку отверстием кверху, пипеткой забрать осадок со дна пробирки и перенести на предметное стекло. 6. Добавить каплю раствора Люголя, накрыть покровным стеклом и исследовать под малым и средним увеличением. 68 Возможные ошибки при исследовании фекалий. В процессе лабораторного исследования испражнений могут встретиться различные образования, напоминающие простейших. Остатки мышечных волокон округлой или овальной формы могут быть приняты за цисты простейших. Основным отличием их являются отсутствие оболочки и неодинаковые размеры частиц, равномерная окраска и отсутствие ядер. Растительные клетки могут быть самого различного характера, но угловатые, часто неровные, края клеток и окраска в сине-фиолетовый цвет в растворе Люголя помогут отличить их от простейших. Споры некоторых растений, дрожжеподобные грибы, иногда напоминают цисты простейших. Но отсутствие ядер и, наоборот, наличие вакуолей, нередко встречающиеся почкующиеся формы грибов помогают правильной диагностике. Капли жира и глицерина отличаются отсутствием структуры, оболочки, они равномерно прозрачные или блестящие. Часто встречаются лейкоциты, эритроциты, клетки кишечного эпителия, макрофаги, напоминающие амеб или их цисты. Однако при тщательном исследовании видно, что лейкоциты не имеют оболочки, типичной для цист, и гликогеновых вакуолей, хорошо выявляемых раствором Люголя в цистах, а также лишены колечковидных ядер. Клетки эпителия имеют равномерно зернистую цитоплазму без включений и вакуолей, в центре клеток заметно крупное ядро овальной формы. В отличие от амеб они не имеют псевдоподий, неподвижны. Макрофаги круглой формы, размеры различны. Они неподвижны и не образуют псевдоподий, цитоплазма не делится на два слоя. Рис. 43. Клетки, симулирующие простейшие кишечника. 6 — эпителиальные клетки; 7, 8 — лейкоциты; 9, 10, 11 - грибы Blastocysts horninis; 12, 13 — дрожжевые грибы; 14, 15 — клетки неопределенной природы, симулирующие цисты карликовой амебы 69 Толстая капля крови. Толстую каплю крови, в отличие от мазка крови, не фиксируют. Под влиянием водного раствора краски нефиксированные эритроциты гемолизируются, препарат становится прозрачным. Это ускоряет и облегчает нахождение паразитов, так как в одном поле зрения можно исследовать гораздо больший объем крови, чем в мазке. Если же толстая капля будет зафиксирована, то гемолиза эритроцитов не произойдет, они будут наслаиваться друг на друга и препарат окажется непригодным для микроскопии. Слой крови в толстой капле не должен быть очень толстым, иначе после высушивания она трескается и может отпасть. Нормальной считается толстая капля, через которую после высушивания слабо просвечивает крупный печатный текст, а при микроскопии в одном поле зрения насчитывается в среднем 10-15 ядер лейкоцитов. Методика. 1. Положить на стол несколько чистых обезжиренных предметных стекол. 2. Ватой, смоченной 70 % этанолом, протереть концевую фалангу 4 пальца левой руки пациента. 3. После высыхания спирта проколоть кожу пальца с ладонной стороны скарификатором, ставя плоскость копья поперечно к линиям кожного рисунка. 4. Выступившую первую каплю крови снять сухой ватой. 5. Нажимая на боковые поверхности пальца по направлению к месту прокола (палец пациента при этом держат опущенным) выдавить крупную каплю крови. 6. Предметным стеклом, держа его за боковые ребра, прикоснуться и снять выступившую каплю крови, которую располагают отступя на 22,5 см от края стекла. 7. Круговыми движениями стекла размазать каплю, доводя ее размер до 1,5 см в диаметре. 8. Точно также приготовить толстую каплю на другой половине стекла. расстояние между каплями должно быть не менее 2 см. 9. В промежутке между каплями нанести на стекло полоску крови, на которой после высушивания написать простым карандашом номер по списку или фамилию пациента. Делать подобную надпись на поверхности толстой капли недопустимо, так как это портит препарат и затруднит микроскопическое исследование. 10.Стекла в горизонтальном положении положить на стол (в кювету) для просушивания, предохраняя от попадания прямых солнечных лучей, пыли и мух. 11.Ранку на пальце обработать ватой, смоченной этанолом. Приготовление рабочего раствора краски Романовского ( см. МКИ). 70 Окраска толстой капли крови. Чем выше температура в помещении, тем быстрее окрашивается препарат, и наоборот. В среднем мазок окрашивается в течение 45-50 минут, толстая капля – 15-30 минут Если толстые капли сохранялись более недели неокрашенными, что само по себе действует как слабая фиксация, особенно в условиях жаркого климата, то препараты после окраски могут получиться недостаточно прозрачными из-за неполного гемолиза эритроцитов. В таких случаях предварительно следует налить на препарат несколько капель дистиллированной воды. Через 10-15 минут гемоглобин эритроцитов переходит в воду, придавая ей буроватый оттенок, а толстая капля становится белесоватой. Воду сливают, каплю осторожно прополаскивают дистиллированной водой и затем наливают краску. Можно окраску проводить и в специальных контейнерах, в которых стекла расположены на ребре, а выпадающая в осадок краска не портит препарат. Однако при этом возрастает риск смывания толстой капли со стекла. Правильно окрашенная толстая капля имеет фиолетовый цвет, перекрашенная – темно-фиолетовый, недокрашенная – светло-голубой. Длительно хранившаяся при высокой температуре или зафиксированная толстая капля приобретает почти черный цвет. Методика. 1. Предметные стекла с сухими толстыми каплями крови положить на подставку над кюветой. Стекла не должны соприкасаться. 2. В стакан налить дистиллированную воду или, лучше, фосфатный буферный раствор и добавить пипеткой краску Романовского из расчета 1 капля на 1 мл воды. 3. Пипеткой нанести разведенный рабочий раствор краски так, чтобы она полностью покрыла препараты без образования пузырьков. 4. Оставить краску на препаратах на 30 минут, следя за тем, чтобы краска не стекла с препаратов, добавляя ее при необходимости пипеткой. 5. По окончании процедуры каждое стекло, не сливая с него краски, осторожно промыть слабой струей воды, например из стакана (сильная струя воды может смыть толстую каплю), до тех пор, пока промывная вода не станет бесцветной. Если сначала слить краску, а затем промывать, то образовавшаяся пленка краски может испортить препарат или послужить причиной диагностической ошибки. 6. Предметные стекла поместить в подставку для просушки в вертикальном или наклонном положении, предохраняя от попадания пыли и солнечных лучей. После просушивания препараты исследовать под микроскопом с масляной иммерсией 71 Исследование спинномозговой жидкости. Спинномозговую жидкость, полученную при пункции, центрифугируют и исследуют осадок. Из осадка готовят нативные мазки, окрашивают их по Романовскому и микроскопируют. В препаратах можно обнаружить патогенных амеб, токсоплазм, трипаносом. Исследование пунктата лимфатических узлов. Лимфатические узлы пунктируют; полученный материал используют для приготовления окрашенных мазков, посева на питательные среды и биологические пробы с целью обнаружения лейшманий, трипаносом, токсоплазм. Исследование содержимого язв. Не рекомендуется брать материал для мазка непосредственно из язв, так как наличие микрофлоры и остатков разрушенных клеток затрудняет поиски лейшманий. После предварительной обработки этанолом кожи вокруг язвы сжимают двумя пальцами и в зоне инфильтрата по краю язвы делают поверхностный соскоб острым скальпилем. Мазок готовят из выстапившей капли серозно-кровянистой жидкости или материала, полученного при соскобе. Мазки сушат на воздухе, фиксируют и красят по Романовскому. В препарате должны быть хорошо различимы клетки инфильтрата – макрофоги, эндотелиальные, плазматические, лимфоидные клетки, фибробласты и небольшая примесь клеток периферической крови. Наличие в препарате эпителиальных клеток, бесструктурных глыбок, окрашивающихся в равномерно сиреневый цвет, означает, что соскоб был взят поверхностно и должен быть повторен. В мазке не должно быть слишком много крови, а также гноя и бактерий. Лейшмании обнаруживают в макрофагах, а также вне клеток в виде округлых, овальных или удлиненных телец размером 3-5 мкм. Исследование желчи и содержимого двенадцатиперстной кишки. Желчь в лабораторию должна быть доставлена сразу после зондирования. При подозрении на лямблиоз тщательно исследуют порцию "А". Желчь и содержимое двенадцатиперстной кишки, полученные при дуоденальном зондировании, осматривают и выбирают комочки слизи на предметное стекло, микроскопируют. Кроме того, материал 72 центрифугируют, просматривают под микроскопом осадок. В желчи, исследуемой сразу после зондирования, обычно обнаруживаются вегетативные подвижные формы лямблий. При исследовании желчи через несколько часов после зондирования (но в день забора материала) обычно подвижность вегетативных форм лямблий не наблюдается. Исследование выделений мочеполовых путей. Выделения мочеполовых путей исследуют для обнаружения мочеполовых трихомонад. Забор материала проводит врач в процедурном кабинете. 1-2 капли выделений сразу же помещают в каплю изотонического раствора хлорида натрия на предметном стекле, накрывают покровным стеклом и исследуют при среднем увеличении микроскопа (х40, х10) с сухой системой. Однако препарат на предметном стекле быстро подсыхает и подвижность трихомонад прекращается, что делает их определение, особенно при небольшом числе, невозможным. Эффективнее поэтому, готовить препарат по типу «висячей капли» (см. Микробиология). В получающейся при этом влажной камере благодаря вазелиновой прокладке создается герметичность и замедляется высыхание препарата, подвижность трихомонад может наблюдаться иногда в течение часа. Трихомонады легко отличить от лейкоцитов и других клеток по характерному движению, наличию жгутиков и ундулирующей мембраны. Более четко они видны при использовании темнопольной или фазовоконтрастной микроскопии. Из исследуемого материала в процедурном кабинете готовят также и мазки, которые после подсушивания фиксируют и красят по Романовскому или простым методом. Окраска по Романовскому дает лучшие результаты в модификации Н.А. Цагикян: фиксированный тонкий мазок красят 40 минут краской следующего состава – 100 мл воды дистиллированной, 15 капель 1 % раствора карбоната натрия, 4 мл краски Романовского. При этом более четко окрашиваются жгутики, трихомонады становятся хорошо различимы. Ядра приобретают фиолетово-рубиновый или фиолетовый цвет, цитоплазма – голубой, жгутики и некоторые другие структурные образования – розово-красный. Преимуществом исследования трихомонад в окрашенных препаратах является возможность их исследования спустя длительное время после взятия материала. В окрашенных препаратах трихомонады имеют овальную, круглую или грушевидную форму с хорошо выраженными контурами и нежно-ячеистым строением цитоплазмы. Информативность этих методов выше, так как определяются не только подвижные формы, но и неподвижные. 73 При отрицательных результатах непосредственного исследования патологического материала трихомонады могут быть обнаружены с помощью культивирования. Данный метод имеет большую ценность при распознавании атипичных форм с целью диагностики трихомоноза и при контроле за результатами лечения. В качестве питательной среды используют МПБ, содержащий 1 % раствор глюкозы и 5 % раствор инактивированной сыворотки с добавлением 500-1000 ЕД пенициллина и стрептомицина на каждый 1 мл среды. Пробирки после посева помещают в термостат на 24-48 часов, после чего проводят микроскопию. 74 ПЕРЕЧЕНЬ РЕКОМЕНДУЕМЫХ УЧЕБНЫХ ИЗДАНИЙ, ИНТЕРНЕТ-РЕСУРСОВ, ДОПОЛНИТЕЛЬНОЙ ЛИТЕРАТУРЫ Основная литература: 1. Корнакова, Е.Е. Медицинская паразитология : учеб. для студентов среднего проф. образования / Е.Е. Корнакова. - М. : Академия, 2010. 224 с. Дополнительная литература: 2. Пехов, А. П. Биология: медицинская биология, генетика и паразитология : учебник / А. П. Пехов. – М. : ГЭОТАР-Медиа, 2010. – 656 с. 3. Медицинская паразитология и паразитарные болезни [Электронный ресурс]: учебное пособие / под ред. А.Б. Ходжанян, С.С. Козлова, М.В. Голубевой. – М. : ГЭОТАР-Медиа, 2014. – 448 с. – Режим доступа : http://www.studmedlib.ru/cgi-bin/mb4. 4. Биология: учебник: в 2 т. / Под ред. В.Н. Ярыгина. – М.: ГЭОТАРМедиа, 2012. – Т.2. – 560 с. Электронные ресурсы: 1. ЭБС КрасГМУ Colibris; 2. ЭБС Консультант студента; 3. ЭБС elibrary; 4. ЭБС ibooks. 75 Типография КрасГМУ Заказ № 6174 660022, г.Красноярск, ул.П.Железняка, 1 76