Неотложные состояния
реклама
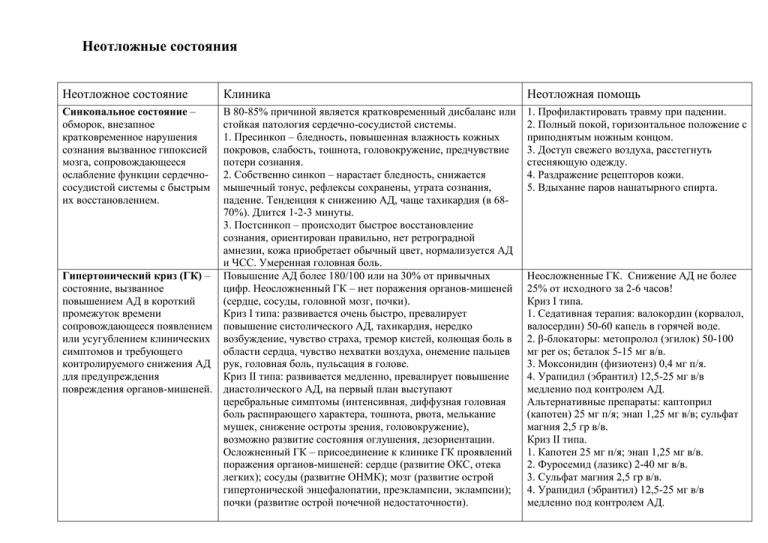
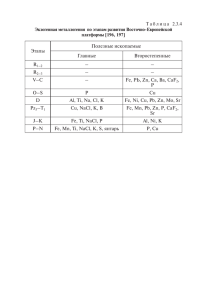
Неотложные состояния Неотложное состояние Синкопальное состояние – обморок, внезапное кратковременное нарушения сознания вызванное гипоксией мозга, сопровождающееся ослабление функции сердечнососудистой системы с быстрым их восстановлением. Клиника В 80-85% причиной является кратковременный дисбаланс или стойкая патология сердечно-сосудистой системы. 1. Пресинкоп – бледность, повышенная влажность кожных покровов, слабость, тошнота, головокружение, предчувствие потери сознания. 2. Собственно синкоп – нарастает бледность, снижается мышечный тонус, рефлексы сохранены, утрата сознания, падение. Тенденция к снижению АД, чаще тахикардия (в 6870%). Длится 1-2-3 минуты. 3. Постсинкоп – происходит быстрое восстановление сознания, ориентирован правильно, нет ретроградной амнезии, кожа приобретает обычный цвет, нормализуется АД и ЧСС. Умеренная головная боль. Гипертонический криз (ГК) – Повышение АД более 180/100 или на 30% от привычных состояние, вызванное цифр. Неосложненный ГК – нет поражения органов-мишеней повышением АД в короткий (сердце, сосуды, головной мозг, почки). промежуток времени Криз I типа: развивается очень быстро, превалирует сопровождающееся появлением повышение систолического АД, тахикардия, нередко или усугублением клинических возбуждение, чувство страха, тремор кистей, колющая боль в симптомов и требующего области сердца, чувство нехватки воздуха, онемение пальцев контролируемого снижения АД рук, головная боль, пульсация в голове. для предупреждения Криз II типа: развивается медленно, превалирует повышение повреждения органов-мишеней. диастолического АД, на первый план выступают церебральные симптомы (интенсивная, диффузная головная боль распирающего характера, тошнота, рвота, мелькание мушек, снижение остроты зрения, головокружение), возможно развитие состояния оглушения, дезориентации. Осложненный ГК – присоединение к клинике ГК проявлений поражения органов-мишеней: сердце (развитие ОКС, отека легких); сосуды (развитие ОНМК); мозг (развитие острой гипертонической энцефалопатии, преэклампсии, эклампсии); почки (развитие острой почечной недостаточности). Неотложная помощь 1. Профилактировать травму при падении. 2. Полный покой, горизонтальное положение с приподнятым ножным концом. 3. Доступ свежего воздуха, расстегнуть стесняющую одежду. 4. Раздражение рецепторов кожи. 5. Вдыхание паров нашатырного спирта. Неосложненные ГК. Снижение АД не более 25% от исходного за 2-6 часов! Криз I типа. 1. Седативная терапия: валокордин (корвалол, валосердин) 50-60 капель в горячей воде. 2. β-блокаторы: метопролол (эгилок) 50-100 мг per os; беталок 5-15 мг в/в. 3. Моксонидин (физиотенз) 0,4 мг п/я. 4. Урапидил (эбрантил) 12,5-25 мг в/в медленно под контролем АД. Альтернативные препараты: каптоприл (капотен) 25 мг п/я; энап 1,25 мг в/в; сульфат магния 2,5 гр в/в. Криз II типа. 1. Капотен 25 мг п/я; энап 1,25 мг в/в. 2. Фуросемид (лазикс) 2-40 мг в/в. 3. Сульфат магния 2,5 гр в/в. 4. Урапидил (эбрантил) 12,5-25 мг в/в медленно под контролем АД. Острый коронарный синдром (ОКС) – любое сочетание клинических признаков и/или симптомов, заставляющих подозревать развитие нестабильной стенокардии (НС) или инфаркта миокарда (ИМ). Основной симптом – боль в грудной клетке: чаще это давящая, сжимающая боль за грудиной, от нестерпимой до умеренной (интенсивность может быть разной, в зависимости от индивидуального болевого порога) с иррадиацией в левую руку, область левой лопатки, шею, нижнюю челюсть. Так же боль может иметь другую локализацию: слева от грудины, в межлопаточной области. Боль может сопровождаться: удушьем, тахикардией, аритмией, холодным потом, слабостью, снижением АД. На высоте боли возможна тошнота, рвота. Атипичное течение ОКС. Боль может иметь единственную локализацию: верхние отделы живота (абдоминальный вариант); левая рука, обе руки, плечевой пояс, нижняя челюсть (периферический вариант). Может беспокоит только: удушье (астматический вариант), субъективно перебои в работе сердца и объективно аритмичный пульс (аритмический вариант). Немотивированные синкопальные состояния, признаки ОНМК (церебральный вариант). 1. Уложить пациента. При возникновении удушья, полусидячее положение. При снижении АД – приподнять ножной конец. 2. Доступ свежего воздуха, расстегнуть стесняющую одежду. 3. Венозный доступ, в/в капельно NaCl 0,9% 500 (250) мл. 4. Нитроглицерин (НГЛ) 0,5 мг п/я (таблетированная форма), либо сперей НГЛ (изокет, нитроминт) 1 доза п/я. Если боль не купируется, повтор дачи НГЛ каждые 5 минут, трехкратно. 5. Аспирин 250 мг (кардиомагнил 300 мг, тромбо АСС 200 мг) дать разжевать. 6. β-блокаторы: метопролол (эгилок) 50 мг per os или беталок 5 мг в/в трехкратно в зависимости от эффекта, уровня АД и ЧСС. 7. Если боль не купируется после приема НГЛ – в/в НПВС (анальгин 1,0-2,0 гр в/в; кеторол 30-60 мг в/в; ксефокам 8 мг в/в). 8. При повышенном АД (см. ГК). 9. При аритмии (см. АС). Аритмия сердца (АС) – острое или хроническое нарушение частоты, ритмичности, последовательности и возбуждения сердечной мышцы. Тахикардия (тахиаритмия) – ЧСС больше 90 в минуту. Брадикардия (брадиаритмия) – ЧСС менее 60 в минуту. Экстрасистолическая аритмия – внеочередное сокращение сердца. Пациентом ощущается как провал, толчок, замирание в работе сердца. Сопровождаются: беспокойством, чувством страха (особенно если это состояние впервые). Объективно: как правило - тахикардия, но возможна и брадикардия; пульс – ритмичный с периодами внеочередных сокращений, которые сопровождаются компенсаторными паузами. Пароксизмальная тахикардия – внезапное учащение ЧСС. Имперически можно предположить, при ЧСС до 120-130 (140) ударов, это синусовая такикардия, при ЧСС выше 140 – суправентрикулярная тахикардия. Субъективно: учащенное сердцебиение, чувство страха, нехватка воздуха, 1. Уложить пациента, если есть удушье – полусидячее положение. 2. Доступ свежего воздуха, расстегнуть стесняющую одежду. 3. Брадикардия (брадиаритмия). При выраженной клинике и гемодинамических нарушениях: венозный доступ, в/в капельно NaCl 0,9% - 500 (250) мл; атропин 0,5 мг в/в, если нет эффекта – атропин по 1 мг, до суммарной дозы 3 мг; эуфиллин 240 мг в/в; преднизалон 30 мг (дексаметазон 4-8 мг). 4. При всех других тахиаритмиях, экстрасистолии: валокордин (корвалол, валосердин) 50-60 капель в горячей воде; Отек легких (ОЛ) – тяжелое осложнение разнообразных заболеваний, связанное с избыточным пропотеванием тканевой жидкости в альвеолы и развитием острой дыхательной недостаточности. Синдром шока (СШ) патологический процесс, развивающийся в ответ на воздействие чрезвычайных раздражителей и сопровождающийся прогрессивным нарушением жизненно важных функций нервной системы, кровообращения, дыхания. головокружение, возможны проявления ОКС. При мерцательной аритмии (МА) пульс аримичный, без какой либо закономерности, ЧСС может быть разная, от брадиаритмии до тахиаритмии с ЧСС 90-200. Субъективно: неритмичное сердцебиение, перебои, нехватка воздуха, головокружение, проявления ОКС. Этиология: ОКС; гипертонический криз; аритмии; пневмония; тромбоэмболия легочной артерии (ТЭЛА), асматический статус; токсическое воздействие газов и продуктов горения. Клиника: положение ортопноэ, выраженная одышка, шумное клокочущее дыхание, дистанционные влажные хрипы, как финал - развитие патологических ритмов дыхания. Кожные покровы бледные, повышенной влажности, акроцианоз. Кашель с обильным отхождением белой (не редко розовой) макроты. Пульс нитевидный, тахикардия. Возможна потеря сознания, судороги. панангин 10 мл в/в; β-блокаторы- метопролол (эгилок) 50-100 мг per os или беталок 5-15 мг в/в; при МА – доплнительно в/в сульфат магния 2,5 гр (если позволяет уровень АД). 5. При проявлении ОКС (см. ОКС). 1. Положение строго сидя с опущенными ногами. 2. Доступ свежего воздуха, расстегнуть стесняющую одежду. 3. Нитроглицерин 0,5 мг или спрей (изокет, нитроминт) по 1 дозе каждые 3-5 минут до уровня АД 110-120/60-70. 4. Венозный доступ, в/в капельно перлинганит 10 мг на 250 мл 0,9% NaCl. 5. Фуросемид (лазикс) 60-80 мг в/в. 6. Преднизолон 30-60 мг (дексаметазон 12-16 мг) в/в. 7. Панангин 10 мл в/в. 8. При проявлении ОКС (см. ОКС), кроме βблокаторов! 9. При повышенном АД (см. ГК), кроме βблокаторов! 10. При аритмии (см. АС), кроме βблокаторов! Виды шока: гиповолемический (кровотечение как наружное, 1. Положение горизонтальное с приподнятым так и внутреннее; потеря жидкости – общее перегревание, ножным концом. профузный жидкий стул, неукротимая рвота), кардиогенний 2. Доступ свежего воздуха, расстегнуть (при ОКС – страдает насосная функция миокарда, и как стесняющую одежду. вариант кардиогенного - аритмический), травматический (в 3. Венозный доступ, в/в капельно, стартовый том числе ожоговый), инфекционно-токсический, раствор при гиповолемии - NaCl 0,9% -500 мл анафилактический (см. в рубрике АШ). со скоростью 100 капель/мин; при Клиника: пациент безучастен, несколько заторможен; при выраженной гиповолемии параллейно в/в кардиогенном, травматическом – не редко кратковременное капельно р-р гидроксиэтилкрахмала (ГЭК): возбуждение (эректильная фаза); кожные покровы бледные ли волювен, рефортан, плазмалин – 20 мраморные, повышенной влажности, холодные, слизистые капель/мин. бледные или акроцианоз; пульс на периферии нитевидный 4. Травма: обезболивание (НПВС), Острые аллергические реакции (ОАР) – иммунная реакция организма на чужеродный агент, сопровождающаяся повреждением собственных тканей. Анафилактический шок (АШ) - аллергическая реакция немедленного типа, состояние резко повышенной чувствительности организма, развивающееся при повторном введении аллергена. или не определяется; снижение АД, нехватка воздуха, одышка. Для догоспитального этапа существует два диагностических критерия шока: 1) АД ниже 90 мм.рт.ст. для систолического; 2) Симптом «белого пятна» более 2 секунд (при надавливании на ногтевое ложе белое пятно в норме исчезает за время до 2 секунд). иммобилизация. 5. Кардиогенный: допмин 200 мг или норадреналин 4 мг в 250 мл NaCl 0,9% строго под контролем АД (не повышать более 100110 для систолического), плюс лечение ОКС, кроме β-блокаторов! 6. Инфекционно-токсический: восполнение ОЦК (NaCl 0,9%-500 мл + ГЭК), дополнительно норадреналин 4 мг в 250 мл NaCl 0,9% под контролем АД, гидрокортизон 100 мг в/в. Крапивница: поражение поверхностных слоев кожи с образованием резко очерченных округлых волдырей с приподнятыми фестончатыми краями сопровождающиеся резким зудом, жжением в зоне поражения. Ангионевротический отек: на фоне аллергической сыпи, гиперемии развивается отек кожи, подкожной клетчатки, слизистых оболочек без четкого ограничения. Кожного зуда, жжения как правило не бывает. Отек Квинке (гигантская крапивница, ангионевротический отек): локальное поражение захватывающее веки, слизистую рта, шею, ушные раковины. Возможно включение в процесс слизистой глотки, подсвязочного пространства, что приводит к удушью и в дальнейшем к асфиксии. При системной аллергии возможно поражение слизистых бронхиального дерева – развитие бронхообструкции, слизистых ЖКТ – болевой абдоминальный синдром. Анафилактиический шок или анафилаксиия - одно из наиболее опасных осложнений лекарственной аллергии, заканчивающееся примерно в 10 - 20 % случаев летально. Скорость возникновения анафилактического шока - от нескольких секунд или минут (чаще всего) до 5 часов от начала контакта с аллергеном. В развитии анафилактической реакции у больных с высокой степенью сенсибилизации ни доза, ни способ введения аллергена не играют решающей роли. Однако большая доза препарата увеличивает тяжесть и 1. Устранить действие аллергена. 2. Антигистаминные: димедрол 10-20 мг в/м, в/в; супрастин 20 мг в/м, в/в; тавегил 2 мг в/м, в/в. 3. Дать энтеросорбент: активированный уголь 10 таблеток (не менее); энтеросгель 2 ст ложки. 4. При бронхообструкции: положение сидя; в дополнение – преднизолон 30 мг в/в, ингаляция ч/з небулайзер 1 мл пульмикорт и 1 мл беродуал; эуфиллин 240 мг в/в. 5. Анафилактический шок (см. АШ). 1. Устранить аллерген. 2. Положение горизонтальное с приподнятым ножным концом. 3. Доступ свежего воздуха, расстегнуть стесняющую одежду. 4. Препарат выбора терапии АШ: адреналин !!! 5. Адреналин 0,5 мг п/к, в/м. 6. Венозный доступ; 0,25 мг в/в струйно на 10 длительность течения шока. Клиника: как правило, присутствует эректильная фаза шока (возбуждение) - до 5-10 минут; проявления кожной аллергической реакции (не всегда присутствуют). Затем развивается торпидная стадия шока: пациент безучастен, несколько заторможен, кожные покровы бледные ли мраморные, повышенной влажности, холодные, слизистые бледные; пульс на периферии нитевидный или не определяется; снижение АД, нехватка воздуха, одышка. Для догоспитального этапа существует два диагностических критерия шока: 1) АД ниже 90 мм.рт.ст. для систолического; 2) Симптом «белого пятна» более 2 секунд (при надавливании на ногтевое ложе белое пятно в норме исчезает за время до 2 секунд). Коматозные состояния при сахарном диабете. Кома - бессознательное состояние с глубоким торможением функций коры и подкорковых структур головного мозга, проявляющееся расстройством рефлекторной деятельности кровообращения и дыхания. При сахарном диабете чаще встречаются гипергликемическая и гипогликемическая кома. Гипогликемическая кома. 1. «Быстрая кома» - развивается за считанные минуты, на фоне мнимого благополучия возникает резкая слабость, потемнение перед глазами и потеря сознания. 2. Нет предвестников комы. 3. «Мокрая кома» - кожа с выраженной повышенной влажностью, гиперсаливация, язык влажный. Зрачки расширены. Тенденция к снижению АД, тахикардия. Гипергликемическая кома. 1. «Медленная кома» - развивается постепенно до нескольких часов. 2. Всегда есть предвестники комы: головная боль, головокружение, сонливость, слабость, потеря аппетита, тошнота, рвота, усиление жажды, кожный зуд. 3. «Сухая кома» - кожа и видимые слизистые оболочки бледные, сухие. Кожа холодная отмечается снижение тургора, шелушащаяся. Язык сухой, обложен налетом. Отмечается сухость конъюнктивы глаз. Зрачки сужены. Пульс слабый, тахикардия, АД снижено, дыхание редкое, глубокое мл - 0,9% NaCl; в/в капельно 3-5 мг адреналина на 0,9% -500 мл NaCl с начальной скоростью 40 капель/мин, через 4 - 5 минут контроль АД и далее скорость инфузии определяется индивидуально. Целевое АД 115-120/60-70 мм.рт.ст. Не использовать плазмозаменители !!! 7. Предизолон 100-200 мг в/в (препарат выбора). Возможна альтернатива – дексаметазон 16-20 мг в/в. 8. Антигистаминные: димедрол 10-20 мг в/в; супрастин 20 мг в/в; тавегил 2 мг в/в. (на сегодня нет доказательной базы пользы антигистаминных препаратов при АШ). 9. При бронхообструкции: положение полусидя; ингаляция ч/з небулайзер 1 мл пульмикорт и 1 мл беродуал; эуфиллин 240 мг в/в. Гипогликемическая кома. 1. Придать пациенту устойчивое (безопасное) положение на боку. При необходимости ввести воздуховод. 2. Глюкоза 20,0 – 40,0 гр в/в струйно. 3. После выхода из комы дать горячий подслащенный чай. Гипергликемическая кома. 1. Придать пациенту устойчивое (безопасное) положение на боку, ввести воздуховод. 2. Венозный доступ, в/в капельно NaCl 0,9% 500 мл со скоростью 30-40 капель/мин. Не применять сахароснижающие препараты ! ХОБЛ. Бронхиальная астма. Эпилепсия. (Куссмауля). На выдохе определяется запах ацетона (только при кетоацидозе!!!) Хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы. Которое обусловливает развитие бронхиальной гиперреактивности, приводящее к повторяющимся эпизодам: свистящих хрипов, одышки, чувства заложенности в груди и кашля. Больной при этом занимает вынужденное положение - ортопноэ (сидя, наклонившись вперед опираясь на руки), слышны дистанционные экспираторные свистящие хрипы. 1. Положение сидя. 2. Ингаляция ч/з небулайзер 1 мл пульмикорт и 1 мл беродуал. 3. При неэффективности в течении 20-25 минут: эуфиллин 240 мг на 10 мл 0,9% NaCl в/в медленно; если позволяет АД - 2,5 гр MgSO4 в/в медленно; преднизолон 30-60 мг в/в (дексаметазон 8-12 мг). 4. При неэффективности: эуфиллин 240 мг на 250 мл 0,9% NaCl в/в капельно. Припадок начинается с ауры (звуковые, оптические, 1. Ограничение травмы головы: под голову чувствительные галлюцинации). Собственно эпилептический положить что-нибудь мягкое или припадок: придерживать ее, ограничивая от травмы. 1. Припадок начинается с тонических судорог. 2. Голову повернуть на бок не применяя, При этом лицо больного искажено, цианотично, челюсти каких либо усилий. крепко сжаты, положение опистотонуса (голова запрокинута, 3. По возможности между зубами пациента руки сгибаются, ноги вследствие преобладания тонуса вставить свернутый носовой платок, разгибателей разогнуты). полотенце. Запрещено насильственное - Сознание отсутствует. Тонические судороги длятся до 30 открытие ротовой полости посторонними секунд. твердыми предметами (ложка, шпатель). 2. Затем начинается период клонических судорог, 4. Реланиум (седуксен) 10-20 мг в/в. характеризующийся хаотичным сокращением мышц. 5. MgSO4 2,5 гр в/в медленно. - На губах больного появляетя розовая пена или кровь,(прикус 6. Фуросемид (лазикс) 20 мг в/в. языка). - Тахикардия, учащение дыхания, может быть непроизвольное мочеиспускание, дефекация. - Затем следует период общего расслабления мышц, сознание остается нарушенным, сон разной длительности. - Продолжительность приступа от нескольких минут до получаса с последующей амнезией. 3. Примерно в 2-3% случаев отмечается эпилептический статус: внезапно развивается серия припадков, в промежутках сознание не восстанавливается, судороги быстро нарастают. Дозы препаратов в педиатрии Препарат корвалол фуросемид преднизолон (при АШ) дексаметазон (при АШ) димедрол супрастин тавегил адреналин (при АШ) эуфиллин сульфат магния (MgSO4) глюкоза (при гипогликемической коме) анальгин Доза 1 капля/год жизни 1 мг/кг до 6 лет 30 мг; 6-12 лет 60 мг; от 12 лет 60-90 мг в/в. 0,025-0,15 мг/кг в/м 1 мг/кг в/м до года 6 мг; 1-6 лет 8 мг; 7-14 лет 12,5 мг в/м. 0,0125 мг/кг в/м 0,1-0,5 мл п/к, в/в 5-6 мг/кг в/в 20-40 мг/кг в/м стартовая доза 4 гр в/в 25 мг/год жизни в/м, в/в Государственное бюджетное образовательное учреждение высшего профессионального образования «УРАЛЬСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ» Федерального агентства по здравоохранению и социальному развитию (ГБОУ ВПО УГМА Росздрава) Кафедра скорой медицинской помощи Муниципальное казенное учреждение Станция скорой медицинской помощи имени В.Ф.Капиноса г.Екатеринбург НЕОТЛОЖНЫЕ СОСТОЯНИЯ В ТЕРАПИИ Аникин Евгений Викторович Ассистент кафедры СМП УГМА Врач кардиолог высшей категории ОАР №1 МКУ «СММП им.В.Ф.Капиноса» Екатеринбург 2012 год