Овакимян В.С., Назаретян Г.В., Агаджанян И.Г
реклама

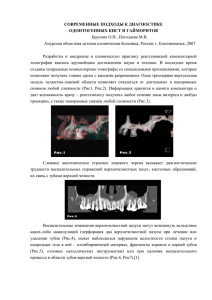
Овакимян В.С., Назаретян Г.В., Агаджанян И.Г., Фанарджян С.В. ЭХИНОКОККОЗ ПОЧЕК Эхинококкоз - хроническое заболевание, обусловленное внедрением и развитием в организме личиночной стадии ленточного гельминта Taerta echinococсus. Различают две формы эхинококковой болезни человека: однокамерную или гидатидную (E.granulosus), и многокамерную, или альвеолярную (E.multilocularis). Крайне редко встречается сочетание эхинококкоза почки с другими патологическими процессами. Среди них первое место занимает нефролитиаз [10-12]. Заболевание встречается у лиц любого возраста, чаще от 20 до 60 лет. Женщины болеют чаще мужчин. Гидатидная болезнь имеет эндемический характер во многих частях света. Эхинококкоз широко распространен в Австралии и Новой Зеландии, Южной Америке, северной Африке, на юге Европы [1, 17, 25]. Заражение человека эхинококком происходит через слизистые оболочки ЖКТ (алиментарный путь) и раневую поверхность (имплантационный путь). Наиболее часто инвазия возникает в результате заглатывания яиц гельминта. Локализация в основном печеночная (75%) и легочная (15%) и только в 10% случаев встречается в других частях тела. В тонком кишечнике онкосферы освобождаются от своей оболочки и с помощью крючьев проникают через слизистую в венозные сосуды. По верхней брыжеечной вене они заносятся в воротную вену и оседают в печени. Печеночные капилляры становятся первым фильтром на пути движения онкосфер. Несоответствие размеров последних просвету капилляров обусловливает задержку их в печени. Этим объясняется, что печень по частоте поражения эхинококкозом занимает первое место [14, 24]. Часть онкосфер проходят капилляры печени и через печеночные вены, нижнюю полую вену, правое предсердие, правый желудочек сердца и малый круг кровообращения попадают в легочные капилляры, где оседают (второй фильтр). Онкосферы могут проникнуть в малый круг кровообращения, минуя печеночный барьер – из желудка в венечные желудочные вены, вены пищевода, непарную вену, верхнюю полую вену, а из толстого кишечника – в систему нижней брыжеечной вены и в геморроидальное сплетение, затем в нижнюю ягодичную, нижнюю полую (венозный путь) или через лимфатические сосуды кишечника и грудной проток в правое предсердие и желудочек, откуда проникают в легочные капилляры (лимфатический путь) [18]. Единичные зародыши, минуя легочные капилляры, заносятся в левое предсердие, откуда током крови по большому кругу кровообращения - в любой орган и ткани человеческого организма (третий фильтр), где и развиваются в эхинококковый пузырь. Вовлечение в процесс органов мочеполовой системы встречается редко - в 2-4% случаев. В основном поражаются почки. Кисты очень редко встречаются в забрюшинном пространстве, мочевом пузыре, простате и придатке яичка [16]. Стенка гидатидной кисты имеет три зоны: периферическая зона фибробластов растет из тканей хозяина, становится адвентицией и может кальцифицироваться - хитиновый, кутикулярный; средний слой гиалинизированной ткани; и внутренний слой состоит из эпителия и называется герминативным слоем. Герминативный слой дает рост дочерним капсулам, число которых увеличивается. Они вакуолизируются и остаются связанными с герминативной мембраной с помощью тонкой ножки. Новые сколексы в большом количестве развиваются внутри дочерних капсул. Гидатидная киста заполнена также и жидкостью. В почку и клетчатку забрюшинного пространства эхинококковый зародыш попадает через нижнюю диафрагмальную, среднюю надпочечниковую, почечную и внутреннюю семенную артерии. Эхинококковый зародыш заносится в почку чаще всего током артериальной крови, поэтому развитие гидатидозной кисты происходит преимущественно в корковом слое. Паразитарная киста растет со средней скоростью около 1 см в год. Киста растет за счет постоянного образования дочерних пузырей и повышения внутрипузырного давления (эндогенный рост), а также в результате набухания сколексов от зародышевого слоя наружу к прилежащим тканям (экзогенный рост). Клинические проявления эхинококкоза почки обусловлены расположением, количеством и величиной кист, характером морфологических изменений, наличием или отсутствием осложнений, а также токсическим действием паразита на организм [1]. Основной проблемой является правильная периоперационная диагностика. Хотя радиологические и серо-иммунологические исследования подтверждают диагноз гидатидной болезни, установление правильного периоперативного диагноза часто бывает затруднительным [9]. Среди радиологических исследований КТ имеет наибольшую чувствительность и специфичность [19, 20]. Рисунок 1. Концентрические параллельные тяжи на КТ представляют кальцифицированные мембраны дочерних кист. Клинические проявления эхинококкоза почки обусловлены расположением, количеством и величиной кист, характером морфологических изменений, наличием или отсутствием осложнений, а также токсическим действием паразита на организм. Симптомы эхинококкоза характерны для медленно растущих опухолей [22]. Киста годами может не вызывать болезненных ощущений, общее состояние и трудоспособность нарушаются мало. Большинство пациентов асимптоматично или отмечают наличие пальпируемого опухолевидного образования в пояснице или соответствующем подреберье, ноющие тупые боли или гематурию [9, 15]. Боль не связана с размерами кисты. При прорыве эхинококковой кисты в мочевые пути боль приобретает характер почечной колики, с отхождением тканевых фрагментов с мочой (гидатидурия). При этом больные отмечают резкую боль в поясничной области, ощущение разорвавшегося тела, может развиться коллапс. Кисты могут также прорываться в прилежащие органы или брюшную полость. Жидкость имеет выраженные антигенные свойства [27]. При прорыве кист дифференциальный диагноз может быть установлен путем выявления дочерних кист или обрывков оболочек сколексов и крючьев кист в моче. Разрыв кисты могут вызвать травмы, беременность, родовые схватки, энергичная пальпация. Эхинококковые кисты, расположенные в забрюшинном пространстве рядом с мочевым пузырем, проявляются циститом или острой задержкой мочи [26]. Заболевание обычно протекает с нормальной температурой тела, однако у части больных она субфебрильная. При эхинококкозе почки могут изредка наблюдаются аллергические явления в виде крапивницы и зуда. Кисты редко приводят к нарушению функции почек. Менее половины пациентов имеют эозинофилию [7]. Наиболее достоверным лабораторным диагностическим тестом является использование частично очищенной гидатидной аркады из 5 антигенов в тесте двойной диффузии [8]. Из других лабораторных тестов применяется внутрикожный тест Касони. Отечность диаметром более 5 см, появляющаяся в течение 20 мин говорит о положительном результате пробы. Реакция связывания комплемента имее чувствительность до 80%, и становится отрицательной в течение приблизительно 1 года после полного удаления кисты или кист [21]. Комбинирование различных лабораторных тесров дает положительные результаты у 90% пациентов [27]. Анамнез: паразитарная настороженность позволяет получить сведения о профессии больного, прибытия его из районов распространения гельминтоза, о контакте с домашними животными и собаками, выяснить ранее перенесенные операции по поводу эхинококкоза [23]. Пальпация выявляет гладкое округлое опухолевидное образование. Иногда поверхность кисты может быть бугристой из-за развития рубцовых перетяжек и уплотнения оболочек. Пальпация обычно безболезненна, но в случаях развития воспалительного процесса в кисте, вокруг нее или в почке, становится болезненной. Консистенция чаще плотная, реже эластичная, может быть неравномерной, изредка удается определить симптом баллотирования. При перкуссии передней брюшной стенки над кистой определяется тимпанит. В настоящее время единственным методом лечения эхинококкоза почки остается оперативный. Консервативное лечение альбендазолом в качестве монотерапии или в комбинации с хирургическим лечением может быть применено, однако требует длительного курса [11]. Выбор метода оперативного вмешательства зависит от размеров, состояния, локализации паразитарной кисты, ее отношения к окружающим органам и тканям и общего состояния больного. По возможности следует стремиться к сохранению почки [3]. Эхинококкотомия включает вскрытие кисты, удаление ее содержимого, обработку материнского пузыря, дренирование образовавшейся полости. Рассечению фиброзной капсулы должна предшествовать пункция кисты с эвакуацией жидкого содержимого и последующего введения таких препаратов как 30% раствор формалина, 1% раствор йода приблизительно на 5 минут. После рассечения оболочек кисты и эвакуации дочерних пузырей удаляют собственные оболочки материнской кисты [13]. Операция может сочетаться с частичным или полным иссечением предварительно максимально мобилизованной фиброзной капсулы. Резекция почки возможна при распространении кисты в одном из полюсов почки, небольших ее размерах и хорошей функции пораженной почки. Операции должна предшествовать ангиография [6]. До резекции почки целесообразна экспресс-биопсия оставшейся части, ибо нередко паренхима макроскопически не вызывающая подозрений, при микроскопическом исследовании может оказаться склеротически или пиелонефритически измененной вследствие токсического воздействия паразита или присоединения инфекции. Нефрэктомия вместе с удалением эхинококковой кисты производится в тех случаях, когда почка разрушена, не функционирует или киста расположена в воротах [27]. При открытой эхинококковой кисте или прорыве ее в мочевые пути во время операции необходимо удалить почку с мочеточником, ибо возможна имплантация эхинококкового зародыша или задержка дочерних кист в культе с развитием эмпиемы [5]. Рецидивы эхинококковой болезни в органах мочеполовой системы и забрюшинного пространства достигают 6% и имеют ложный характер, как следствие первично-множественной локализации гельминтоза. В клинике урологии АОЗТ “Институт Хирургии Микаелян” в период с 1997г по 2007г находилось на стационарном лечении 4 больных с диагнозом эхинококкоз почки. Из них 3 женщины и 1 мужчина. Возраст больных колебался в пределах от 47 до 60 лет. Больные обследовались по стандартной схеме, с проведением анализов крови и мочи, УЗИ, КТ, ЭКГ, рентгенографии органов грудной клетки. В двух случаях эхинококковая киста поражала правую почку, в двух случаях левую. Ни в одном случае кисты не вызывали нарушения оттока мочи из верхних мочевых путей. Во всех случаях кисты почек являлись единственной локализацией. Основным симптомом являлась боль в поясничной области на стороне поражения, тупого характера. Ни у одного пациента, не было выявлено каких либо существенных отклонений от нормы в анализах крови, в одном случае выраженная лейкоцитурия явилась причиной дооперационного назначения курса антибактериальной терапии. Диагноз эхинококковой кисты перед операцией был установлен в двух случаях, в одном случае диагноз был установлен интраоперационно и в одном случае при патоморфологическом исследовании после нефрэктомии. В случае интраоперационного установления диагноза эхинококковой кисты встала необходимость в конвертации лапароскопической операции в открытую операцию. В трех случаях было произведно иссечение кисты, и в одном случае, как уже было сказано, нефрэктомия. Операции выполнялись через люмботомический разрез. После иссечения кист, стенки обрабатывались 40% раствором глюкозы. Послеоперационный период протекал гладко. Раны во всех случаях зажили первичным натяжением. Период послеоперационного наблюдения составил от 6 до 18 месяцев, во время которого не наблюдалось рецидива эхинококковой болезни какой-либо локализации. Таким образом, нет специфических признаков на обзорной рентгенографии и в/в урографии, а УЗИ и КТ иногда не могут показать гидатидоз, как специфическое поражение. По этой причине иногда трудно бывает дифференцировать между единичной гидатидной кистой без кальцифицированной оболочки и простой кистой почки. Таким образом, несмотря на свою редкость, гидатидная болезнь должна быть включена в дифференциальную диагностику кистозных поражений паренхиматозных органов или других анатомических локализаций, особенно в эндемических странах. Кафедра урологии НИЗ МЗ РА, отделение урологии, АОЗТ “Институт Хирургии Микаелян”. Ամփոփում Հովակիմյան Վ.Ս., Նազարեթյան Գ.Վ., Աղաջանյան Ի.Գ., Ֆանարջյան Ս.Վ. Երիկամների էխինոկոկոզ Էխւնոկոկոզը խրոնիկ հիվանդություն է,պայմանավորված պարազիտար ժապավենաձև որդի օրգանիզմ թափանցմամբ և զարգացմամբ: Էխինոկոկոզը որպես հիվանդություն շատ երկրներում կրում է էնդեմիկ բնույթ: Օրգանիզմում հիմնականում տեղակայվում է լյարդում (75%) և թոքերում (15%) և միայն 10% դեպքերում հանդիպում են այլ տեզակայման ախտահարումներ: Միզասեռական համակարգի ախտահարումները հանդիպում են 2–4% դեպքերում,որոնցից ճնշող մեծամասնությունը` երիկամներում: Ներկայումս հայտնի չեն որևէ կլինիկական ախտանիշներ կամ լաբորատոր քննության տվյալներ, որոնք թույլ կտային հստակ ախտորոշել երիկամների էխինոկոկոզը` բացառությամբ հիդատիդուրիայի:Արյան քննության տվյալները հիմնականում նորմայի սահմաններում են լինում, բացառությամբ էոզինոֆիլիայի, որը հանդիպում է միայն 50% դեպքերում: Ճառագայթային ախտորոշումը շատ կարևոր տեղ զբաղեցնում երիկամների էխինոկոկոզի նախավիրահատական ախտորաշման գործում` հատկապես համակարգչային շերտագրումը: Սակայն դրանցից և ոչ մեկը (որովայնի ամփոփիչ ռենտգեն նկար,ներերակային ուրգրաֆիա, գերձայնային հետազոտություն և համակարգչային շերտագրում) թույլ չի տալիս ախտորոշել էխինոկոկոզը որպես սպեցիֆիկ ախտահարում: Summary Hovakimyan V.S., Nazaretyan G.V., Aghajanyan I.G., Fanarjyan S.V. Renal echinococcosis Hydatid disease is endemic in many parts of the world. The location is mostly hepatic (75%) and pulmonary (15%), and only 10% of the cysts occur in the rest of the body. Involvement of the genitourinary tract is unusual, renal infestation being the most frequent, occurring in 2–4% of cases. There are no specific clinical symptoms or signs that will reliably confirm the diagnosis of renal echinococcosis. In addition, there is no laboratory finding that is pathognomonic for hydatid disease except for hydatiduria. Routine blood tests are generally normal except for eosinophilia which is found in only 50% of the cases. Radiological studies have a more important place in the preoperative diagnosis of renal hydatic disease. However, there is no specific sign on plain radiography or intravenous urography, and ultrasound or computed tomography cannot always show a hydatidosis as a specific lesion. Литература 1. 2. 3. Танаго Э., Мак Анич Дж. Урология по Дональду Смиту 2005; стр. 274-275. Angulo JC, Sanchez-Chapado M, Diego A et al.: Renal echinococcosis: clinical study of 34 cases. J Urol 1997; 157, 787 94 Medline, ISI, CSA. Becker K, Frieling T, Saleh A, Haussinger: Resolution of hydatid liver cyst by spontaneous rupture into the biliary tract. J Hepatol 1997; 26, 1408 12 CrossRef, Medline, ISI. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. 21. Bickhoff JD, McClennan BL: Echinococcal disease of the pelvis: Urologic complication, diagnosis and treatment. J Urol 1973; 109:473. Bucley RJ, Smith S, Herschorn S, et al.: Echinococcal disease of the kidney presenting as a renal filling defect. J Urol 1985; 133:660. Coltorti EA, Varela-Diaz VM: Detection of antibodies against Echinococcus granulosus arc 5 antigens by double diffusion test. Trans R Soc Trop Med Hyg 1978; 72:226. Diamond HM et al.: Echinococcal disease of the kidney. J Urol 1976; 115:742. Freeman SB: Common genitourinary infections. J Obstet Gynecol Neonatal Nurs 1995; 24:735. Gilsanz V, Lozano G, Jimenez J: Renal Hydatid cysts: Communicating with collecting system. AJR 1980; 135:357. Kumar PV, Jahanshahi S: Hydatid cyst of testis: A case report. J Urol 1987; 137:511. Kumate J: Infectious diseases in the 21st century. Arch Med Res 1997; 28:155. Lo-Castro A, Salerno S, Grisanti M, Mastrandrea G: Hydatid cyst of the liver communicating with the left colon. Br J Radiol 1997; 70, 650 1 Medline. Martorana G, Giberi C, Pescatore D: Giant echinococcal cyst of the kidney associated with hypertension evaluated by computerized tomography. J Urol 1981; 126:99. Migaleddu V et al: Imaging of renal hydatid cysts. AJR 1997; 169:1339. Morgan MG et al.: Controversies in the laboratory diagnosis of community-acquired urinary tract infection. Eur J Clin Microbiol Infect Dis 1993; 12:491. Nabizadeh I, Morehouse HT, Freed SZ: Hydatid disease of the kidney. Urology 1983; 22:176. Pasaoglu E et al.: Hydatid cysts of the kidney, seminal vesicle and gluteus muscle. Australas Radiol 1997; 41:297. Plorde LL: Echinococciasis. In Harrison's Principles of Internal Medicine. Poulios C: Echinococcal disease of the urinary tract: Review of the management of seven cases. J Urol 1991; 145(May):924. Ptasznik R, Hennesy OF: Pelvic hydatid disease presenting as acute urinary retention. Br J Radiol 1988; 61:164. Walsh PC, Retik AB, Vaughan ED Jr, Wein AJ: Campbell's Urology, 8th edition, 2004; pp.582-583.